Вскрытие очагов гнойного воспаления
Елена Марченко, дерматовенеролог
Содержание
Абсцесс мягких тканей представляет собой патологический процесс, при котором в мышечных структурах или в подкожно-жировой клетчатке формируется полость, содержащая в себе гнойные массы и имеющая четкие границы. Такое заболевание встречается довольно часто. Оно может развиваться у любого человека, независимо от его возраста и пола.
Абсцесс может возникать не только в мягких тканях, но и во многих других органах человеческого организма. В качестве примера можно привести гнойное поражение легких, головного мозга, предстательной железы и так далее. Однако мягкие ткани все же страдают от этой болезни в несколько раз чаще.
Основной причиной развития абсцесса является гноеродная флора, проникнувшая в мягкие ткани. Согласно статистике, наиболее часто в качестве провоцирующего фактора выступают стафилококки. Однако стрептококки, клостридии, протеи и другие бактериальные микроорганизмы также нередко провоцируют возникновение такого патологического процесса.
В подавляющем большинстве случаев при абсцессе бактериальная флора проникает в мягкие ткани за счет нарушения целостности кожного покрова. В этом случае свою роль могут играть как самые незначительные ссадины, так и крупные раневые поверхности. Существует большая вероятность развития такого заболевания даже после ожога или обморожения. Кроме этого, в некоторых случаях могут реализовываться гематогенный и лимфогенный пути распространения. В этом случае в группе риска находятся те люди, у которых имеются какие-либо очаги гнойного воспаления, например, при ангине или фурункулах.
Существует такое понятие, как асептический абсцесс. Он подразумевает под собой возникновение симптомов вследствие введения в мягкие ткани веществ, не предназначенных для этого. В этом случае такие вещества приводят к некрозу и гнойному расплавлению окружающих структур.
Если подвести итог, то предрасполагающими факторами для формирования данной болезни являются:
- Имеющиеся очаги гнойного воспаления в организме;
- Различные воспалительные патологии со стороны желудочно-кишечного тракта;
- Обменные и эндокринные нарушения;
- Заболевание, сопровождающиеся нарушением периферического кровообращения;
- Частое травмирование поверхности кожного покрова.
Симптомы, говорящие об абсцессе
Как было сказано выше, абсцесс подразумевает под собой формирование полости, внутри которой находятся гнойные массы. По своей сути такой патологический процесс выполняет защитную роль, препятствуя дальнейшему распространению патогенной флоры за счет образовавшейся капсулы. Однако его опасность заключается в том, что без необходимой медицинской помощи он может приводить к распространению бактерий в кровь с развитием сепсиса, к флегмоне, к поражению рядом расположенных нервных и сосудистых структур, а также к остеомиелиту.
Симптомы данного заболевания складываются из местных и общесоматических проявлений. К местным проявлениям относятся локальная болезненность и припухлость в месте поражения. Кожный покров над патологическим очагом становится гиперемированным, отмечается местное повышение температуры тела. Характерным признаком является усиление болезненности при пальпации пораженной области. Степень выраженности местных проявлений напрямую зависит от глубины залегания гнойного очага. Чем ближе к поверхности кожи он расположен, тем более выраженными будут местные симптомы. Кроме этого, в случае поверхностного расположения абсцесса с течением времени появляется флуктуация, говорящая о скоплении в полости гноя.
Общесоматические признаки такой болезни не являются специфичными. Они характеризуются повышением температуры тела, общей слабостью, недомоганием и головными болями. Лихорадка в некоторых случаях может достигать фебрильных значений. Степень выраженности интоксикационного синдрома напрямую зависит от площади патологического очага. Здесь стоит заметить, что в некоторых случаях усиление интоксикации может свидетельствовать о распространении болезнетворной флоры в кровеносную систему.
Диагностика и лечение болезни
Диагностикой и лечением абсцесса, как правило, занимается врач-хирург. В первую очередь необходимо тщательно собрать анамнез, и сделать вывод о наличии предрасполагающих факторов к данному патологическому процессу. Заподозрить эту патологию можно уже на основании общего осмотра. Однако в некоторых случаях требуется инструментальное подтверждение данного диагноза. Это наиболее актуально для глубоко расположенных гнойных очагов. С этой целью используются ультразвуковой метод и диагностическая пункция. Проведение диагностической пункции подразумевает под собой дальнейшее выявление бактериальной флоры в полученном материале.
Основным способом лечения данного заболевания является хирургическое вскрытие и дренирование патологического очага. Однако на ранних стадиях его развития могут использоваться физиотерапевтические методы лечения и противовоспалительная терапия. Большинству пациентов показано назначение антибактериальных препаратов. В некоторых случаях это способствует рассасыванию гноя без оперативного вмешательства.
В зависимости от размера абсцесса и степени его нагнаивания могут прибегать как к маленькому разрезу, так и к его полному рассечению. И в том, и в другом случае опорожненная полость обязательно промывается антисептическими растворами.
Профилактика абсцесса мягких тканей
Первоочередным методом профилактики такого патологического процесса является избегание травматизации кожного покрова. Однако, в связи с тем, что сделать это практически невозможно, следует уделять особое внимание первичной обработке раневых поверхностей. Кроме этого, необходимо повышать уровень своей иммунной защиты и своевременно лечить возникающие инфекционные заболевания. Рекомендуется следить за правильной техникой выполнения инъекционных процедур.
- Клиническая хирургия. Национальные руководства. / Под ред. В.С. Савельева, А.И. Кириенко. — 2013
- Хирургические болезни. Учебгик в 2-х томах / Мерзликин Н.В., Альперович Б.И., Цхай В.Ф.. — 2012
Источник
Принципы хирургического лечения больных с абсцессами, флегмонами головы и шеи
Принцип «Ubi pus, ibi evacuo» при лечении больных с абсцессами, флегмонами головы и шеи реализуется, как правило, следующим образом:
вскрытием гнойно-воспалительного очага путем послойного рассечения и расслоения тканей над ним;
дренирования операционной раны с целью создания условий для эвакуации гнойного экссудата, содержащего возбудителей заболевания, продукты их жизнедеятельности и распада тканей, которые могут выступать в роли факторов повреждения.
Вскрытие гнойного очага
Вскрытие гнойного очага осуществляется наружным доступом со стороны кожных покровов либо внугриротовым доступом. При выборе оперативного доступа предпочтение следует отдавать тому методу, при использовании которого:
путь к гнойному очагу (толщина слоя рассекаемых и расслаиваемых тканей) является наиболее коротким;
при рассечении тканей на пути к гнойному очагу опасность повреждения органов и важных в функциональном отношении структур (сосудов, нервов) наименее вероятна;
послеоперационный рубец на коже лица, шеи отсутствует или он малозаметен;
обеспечиваются лучшие условия для оттока гнойного экссудата.
При операции вскрытия абсцесса (флегмоны) кожу, слизистую оболочку, фасциальные образования над гнойным очагом рассекают; мышцы отсекают, отслаивают от места прикрепления к кости (m. temporalis, m. pterygoideus medialis, m. masseter) или с помощью кровоостанавливающего зажима расслаивают и раздвигают мышечные волокна (m. temporalis, m. mylohyoideus, m. buccalis). Исключение составляет подкожная мышца шеи (m. platysma) и нередко челюстно-подъязычная мышца (m. mylohyoideus), волокна которых пересекают в поперечном направлении, что обеспечивает зияние раны и создает хорошие условия для оттока гнойного экссудата. Расположенную на пути к гнойному очагу рыхлую клетчатку, во избежание повреждения находящихся в ней сосудов, нервов, выводного потока слюнных желез, расслаивают и раздвигают кровоостанавливающим зажимом.
Дренирование гнойного очага.
После вскрытия абсцесса, флегмоны струёй физиологического раствора, раствора антисептика, вводимого в рану под давлением с помощью шприца, эвакуируют (вымывают) гнойный экссудат. Затем в рану вводят дренаж. В клинической практике у больных с абсцессами, флегмонами головы и шеи чаще всего применяют следующие методы дренирования гнойной раны:
с помощью марлевых турунд, ленточных дренажей из перчаточной резины или полиэтиленовой пленки, поверх которых накладывается стерильная ватно-марлевая повязка, пропитанная гипертоническим раствором, обеспечивающим осмотическое дренирование раны;
с помощью углеродных адсорбентов, вводимых в рану в виде гранул, ваты, плетеных изделий из углеродного волокна (М.М. Соловьев, Т.К. Супиев, А.С. Галяпин, 1985);
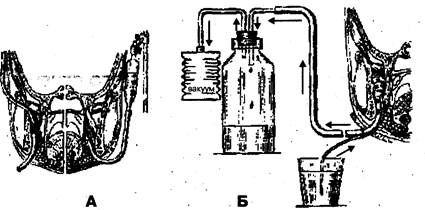
путем промывного-дренирования операционной раны (диализ раны) через трубчатый дренаж из эластичной пластмассы с оттоком инсталлируемой жидкости в емкость-приемник самотеком или путем вакуумного отсасывания (М.М. Соловьев, Ж.Б. Инкарбеков, 1974; Е.Ш. Магарилл и др., 1974; А.З. Шалумов, Т.Х. Робустова, 1979; И.И. Ермолаев и др., 1980) (рис. 7);
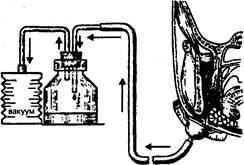
прерывистой или постоянной аспирацией экссудатов из раны с помощью электроотсоса или других устройств, обеспечивающих создание постоянного вакуума в системе ранадренаж (В.А.Ольшевский,  1981) (рис. 8).
1981) (рис. 8).
Рис. 7. Диализ раны после вскрытия флегмоны крыловидно-челюстного пространства:
А — с помощью разовой системы для переливания крови, с пассивным оттоком инсталлируемой жидкости; Б — с применением активной аспирации
 Вакуумное дренирование, требующее создания надежного герметизма в системе «рана-дренаж», послужило основанием для проведения клинических исследований возможности применения разреза или прокола при лечении больных с абсцессами головы и шеи. Не исключая возможность использования такого подхода к лечению больных с абсцессами головы и шеи, мы все же считаем, что для широкого применения в практическом здравоохранении следует рекомендовать классические методы дренирования гнойно-воспалительного очага с рассечением над ним тканей на всем протяжении воспалительного инфильтрата.
Вакуумное дренирование, требующее создания надежного герметизма в системе «рана-дренаж», послужило основанием для проведения клинических исследований возможности применения разреза или прокола при лечении больных с абсцессами головы и шеи. Не исключая возможность использования такого подхода к лечению больных с абсцессами головы и шеи, мы все же считаем, что для широкого применения в практическом здравоохранении следует рекомендовать классические методы дренирования гнойно-воспалительного очага с рассечением над ним тканей на всем протяжении воспалительного инфильтрата.
Рис. 8. Дренирование раны по еле вскрытия флегмоны крыловидно-челюстного пространства по В. А. Ольшевскому
При гнилостно-некротических флегмонах с целью снижения интоксикации организма больного продуктами аутолиза некротизировавшихся тканей, удаления субстрата, на котором развивается патогенная микрофлора, а также создания условий для быстрейшего заживления операционной раны и ликвидации остаточных явлений инфекционно-воспалительного процесса производят некрэктомию — иссечение нежизнеспособных тканей. Критерием их нежизнеспособности служат: изменение цвета от серого до черного; отсутствие кровоточивости при рассечении тканей.
С той же целью (для ускорения очищения раны от некротических тканей) целесообразно местное применение протеолитических ферментов в растворе или иммобилизованных на коллагене, полисахаридах (в сочетании с антибиотиками, антисептиками), а также воздействие на рану ультразвуком, электромагнитным полем УВЧ, СВЧ, излучением низкоэнергетического гелий-неонового лазера.
Дренирование гнойной раны путем диализа, вакуумного отсасывания экссудата, применение повязок с гипертоническим раствором натрия хлорида, местное использование протеолитических ферментов показаны в первой стадии раневого процесса — в стадии гидратации и очищения раны от нежизнеспособных тканей. Появление в ране грануляционной ткани свидетельствует о наступлении второй стадии раневого процесса — стадии дегидратации. На этом этапе раневого процесса целесообразно использовать повязки (тампоны) с различными мазями, предупреждающими повреждение грануляционной ткани во время смены повязки, оказывающими положительное влияние на течение сепаративного процесса.
Для сокращения продолжительности реабилитационного периода и формирования более нежного рубца после очищения раны от нежизнеспособных тканей ее края могут быть сближены путем наложения так называемого вторичного шва.
Физиотерапия ускоряет ликвидацию остаточных явлений воспаления, снижает вероятность рецидива инфекционно-воспалительного процесса и возникновения такого осложнения, как актиномикоз.
Источник
ТЕМАЗ. ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ ЧЕЛЮСТЕЙ, ЛИЦА, ШЕИ
Время-6 часов.
1. Учебные и воспитательные цели: на основании анатомофизиологических особенностей челюстно-лицевой области, данных об этиологии, патогенезе и клиники воспалительных заболеваний, научить студентов диагностике, составлению плана лечения больных с гнойно-воспалительными заболеваниями челюстей, лица, шеи.
//. Материальное оснащение: таблицы, слайды, муляжи верхней и нижней челюсти, рентгенограммы. Занятие проводится в стационаре челюстно-лицевой хирургии
- Расчет учебного времени:
- Введение — 10 мин.
- Контроль и коррекция исходного уровня знаний — 40 мин.
- Обход и курация больных в отделении-70 мин.
- Формирование умений проведения обследования больного с воспалительными заболеваниями челюстно-лицевой области, обоснование клинического диагноза и составление плана лечения. Перевязки больных — 50 мин.
- Рецензия историй болезни умерших ранее больных с осложнениями гнойно-воспалительных заболеваний челюстно- лицевой области-35 мин.
- Разбор рентгенограмм — 30 мин.
8.. Итоговый контроль и коррекция результатов усвоения -25 мин.
- Перечень учебных вопросов:
- Анатомо-физиологические особенности челюстно-лицевой области, обуславливающие развитие и распространение гнойной инфекции.
- Классификация гнойно-воспалительных заболеваний.
- Периостит, характеристика, клиника, лечение:.
- Остеомиелит челюсти, классификация, клиника, лечение.
- Абсцессы и флегмоны челюстно-лицевой области, этиология, клиника, лечение. Осложнения.
- Одонтогенные лимфалениты, клиника, лечение.
- Общие методические указания.
После проверки присутствующих преподаватель знакомит студентов с задачами и темой практического занятия. Значимость темы определена распространенностью этого контингента больных (30% стационарных больных), возможностью тяжелых осложнений и летальных исходов и, в связи с этим, необходимостью экстренной помощи. Контроль исходного уровня знаний проводится в виде тестовых и ситуационных задач. В перевязочной студенты, по 3-4 человека в каждой подгруппе, осматривают больных с воспалительными заболеваниями челюстно-лицевой области, устанавливают диагноз, план лечения, участвуют в перевязках. Преподаватель проводит коррекцию практических навыков. Каждой группе студентов предда1нстся набор рентгенограмм, определяется порядок их изучения. Итоговый уровень знаний по данной теме определяется с помощью опроса, во время которого преподаватель оценивает знания студентов, корректирует их. В заключение преподаватель дает характеристику работы группы. Отмечается степень подготовленности студентов. Дается задание к следующему занятию.
- Ход занятия.
Анатомо-топографические особенности челюстно-лицевой области, обуславливающие развитие и распространение одонтогенной инфекции.
- Кровоснабжение:
а) обильное кровоснабжение способствует хорошей регенерации, но в то же время обильная васкуляризация приводит к активному всасыванию токсинов в кровь и интоксикации организма;
б) Наличие венозных сплетений, а также вен без клапанов способствует быстрому распространению воспалительного процесса по сосудистой системе. Проникновение гноя в венозную систему лица может привести к развитию флебита, а затем — тромбофлебита. Этот процесс через v.ophtatmica (глазная вена) восходящим путем может распространиться на вены средней мозговой оболочки, а затем на пещеристый синус. Непосредственно с лицевой веной связана v. angu- laris nasi. Интимная связь венозных сплетений этой области с крыловидным сплетением способствует проникновению процесса к основанию черепа через круглое отверстие.
- Иннервация.
Хорошо выраженная иннервация обуславливает значительную болезненность гнойно-воспалительных заболеваний. Особенно болезненны процессы, располагающиеся в зоне локализации чувствительных нервов( область клыковой ямки).
Разрезы при дренировании необходимо проводить параллельно ходу ветвей лицевого нерва, который является двигательным, выходит на лицо кпереди козелка уха, располагается радиально и образует большую «гусиную лапку».
- Лимфоснабжение5
Выделяют подчелюстные, подподбородочные, околоушные, щечные, шейные, надключичные лимфатические узлы. Значительные отеки на лице связаны с хорошим развитием лимфатической сети, возможны явления лимфостаза особенно при травмах подглазничной области).
- Строение костной ткани.
Остеомиелит верхней челюсти чаще бывает ограниченным, так как тонкая кортикальная пластинка с большим количеством узур (пор), не является серьёзным препятствием для проникновения экссудата из внутрикостного очага воспаления. Этому же способствует небольшое содержание в челюсти костного мозга.
Плотные и сравнительно толстые кортикальные пластинки в области нижней челюсти, затрудняют прорыв гноя на наружную поверхность кости. В зоне очага остеомиелита внутрикостное давление в 40-50 раз превышает нормальные его показатели. Большое количество костного мозга также способствует диффузному поражению нижней челюсти при воспалительном процессе.
- Распространение гноя по межмышечным н межфасциальным клетчаточным пространствам.
На схемах 1 и 2 представлено несколько вариантов распространения гноя по клетчаточным пространствам челюстно-лицевой области.
Схема 1
Схема 2
Таким образом, возможно распространение гноя в полость черепа (через клетчаточное пространство орбиты и крылонебной ямки) и средостение (с передним средостением связано претрахеальное и предпозвоночное пространства, влагалище сосудистого пучка шеи, с задним — окологлоточное и заглоточное клетчаточные пространства). Ввиду быстрого распространения флегмон челюстно-лицевой области и возможных тяжёлых, а иногда и смертельных осложнений при воспалительных процессах требуется экстренное оперативное вмешательство. Отсрочка операции даже на несколько часов может привести к серьёзным последствиям. Поэтому оказание помощи больным должно быть экстренным, безотлагательным
- Наличие верхнечелюстной пазухи и близость жизненно важных органов — зрения, обоняния, слуха, дыхательной и пищеварительной системы, а также головного мозга — способствует распространению гнойно-воспалительного процесса и их поражению.
У больных с флегмонами дна полости рта, глубоких клетчаточ-ных пространств и шеи определяются нарушения дыхания, которые усиливаются во время проведения анестезиологического пособия. Проведение наркоза у таких больных представляется наиболее сложным. Затруднена интубация из-за ограничения открывания рта, отека в области верхних дыхательных путей, скопления гноя и слизи. Проведение внутривенного обезболивания опасно вследствие релаксации мышц и сдавливания воспалительным инфильтратом просвета дыхательной трубки, которое может привести к асфиксии. В таких случаях возможна интубация больного через трахеостому, с помощью бронхоскопа или назофарингеальная интубация.
Классификация гнойно-воспалительных заболеваний челюстнолицевой области.
В зависимости от поражения костной и локализации в мягких тканях различают: периодонтит, периостит, остеомиелит, абсцесс, флегмона, лимфаденит.
По этиологии: одонтогенные (95%) и неодонтогенные.
/. Периостит, клиника, диагностика, лечение.
Периостит челюстей — воспаление надкостницы альвеолярного отростка. Причина — источник одонтогенной инфекции.
Клиника: общие симптомы воспаления: повышение температуры, головные боли, слабость, недомогание. В крови увеличивается СОЭ, лейкоцитоз, сдвиг лейкоцитарной формулы влево.
Местно: определяется асимметрия лица за счет отека мягких тканей. Кожа в области отека гиперемирована, собирается в складку. Пальпация болезненна. Слизистая полости рта отечна, гиперемирована. Переходная складка сглажена, при пальпации болезненна Может образоваться поднадкостничный абсцесс. Причинный зуб изменен в цвете, разрушен, подвижен, перкуссия болезненна. На рентгенограмме разрежение в области верхушки корня «причинного» зуба.
Лечение: удаление зуба, разрез по переходной складке с обязательным рассечением надкостницы (периостеотомия). Физиолечение, антибиотикотерапия.
- Остеомиелиты челюстей: клиника, диагностика, лечение.
Патогенетическая классификация: одонтогенный, гематогенный, травматический, огнестрельный, лучевой некроз.
Стадии: острая, подострая, хроническая.
Острая стадия длится 7-14 дней. Общие симптомы воспаления выражены значительно. В ряде случаев температура повышается до 40°С. Местно: патологическая подвижность и болезненность при перкуссии группы зубов, хотя причинный зуб, также как и при периостите, один. Симптом Венсана — снижение чувствительности кожи подбородочной области за счет вовлечения в патологический процесс нижнеальвеолярного нерва; муфтообразное утолщение нижней челюсти; образование поднадкостничных абсцессов или флегмон в мягких тканях. Рентгенологических изменений в костных тканях нет, за исключением изменений в области верхушки корня, причинного зуба.
Лечение: удаление причинного зуба, вскрытие абсцессов и флегмон, консервативное лечение.
Подострая стадия: продолжается 4-8 дней. Воспалительные явления уменьшаются, температура тела снижается, показатели анализов крови и мочи приближаются к норме. Появляются свищи с гнойным отделяемым. Рентгенологически очаги остеопороза и остеосклероза костной ткани.
Хирургического лечения в подострой стадии не проводится. Продолжается консервативная терапия, начатая в острой стадии.
Хроническая стадия — длительность 4-6 недель. В костной ткани продолжается отграничение некротизированной кости. Клинически проявляется фазами ремиссии и обострения воспалительного процесса. Рентгенологически определяется секвестральная полость, заполненная секвестрами разной величины.
Лечение: операция ссквестрэктомии.
3 Абсиессы и (Ьлегмоны чепюстно-лииевой области. Клиника, диагностика, лечение, осложнения.
Абсцесс — ограниченное воспаление клетчатки, флегмона — разлитое воспаление клетчатки.
Стадии флегмоны: стадия плотного инфильтрата, глубокой флюктуации, поверхностной флюктуации.
Топографическая классификация: локализующиеся около верхней челюсти (подглазничная, скуловая, подвисочная, височная, крылонебной ямки, околоушная, щечная); локализующиеся около нижней челюсти (подмассетериальная, подчелюстная, подбородочная, крылочелюстная, окологлоточная); дна полости рта, языка, шеи.
По характеру экссудата: гнойная, гнойно-геморрагическая, гнилостная.
Возбудители: стрептококк, стафилококк, кишечная палочка, пневмококк, синегнойная палочка, зубная спирохета, неспорообразующие анаэробы.
Клиника: общие симптомы интоксикации. Местно: появление инфильтрата, болезненного при пальпации. В центре — участок флюктуации. Кожа в области инфильтрата гиперемирована, не собирается в складку. Определяется «причинный» зуб.
Особенности клиники флегмоны разной локализации. При глубоких флегмонах (подвисочная, крылонебной ямки, окологлоточная область) на первый план выступают общие признаки воспаления, при поверхностных (подчелюстная, подбородочная, подглазничная) — местные симптомы. Если процесс локализуется в области жевательной мускулатуры (подмассетериальная, крылочелюстная, крылонебная, подвисочная область) возникает нарушение открывания рта за счет воспалительной контрактуры жевательных мышц. Гнойный процесс в области крылочелюстного и окологлоточного пространства сопровождается односторонней болью при глотании. При флегмонах дна полости рта возникает угроза асфиксии.
Лечение: удаление причинного зуба, дренирование флегмоны или абсцесса.
- Одонтогенные лимфадениты ~ воспаление лимфатических узлов, при котором входными воротами являются дефекты твердых тканей зуба или пародонта.
Классификация: острые (серозные, гнойные, аденофлегмоны) и хронические.
Острый серозный лимфаденит: появление болезненного «шарика». Общее состояние удовлетворительное, температура субфебрильная. Припухлость лица в то или иной области. При пальпации — увеличенный подвижный лимфатический узел, болезненность. При осмотре полости рта — очаг верхушечного периодонтита.
Острый гнойный лимфаденит. Появляется пульсирующая боль. Лимфоузел неподвижен, утрачивается его четкие очертания. Кожа над ним напряжена, малоподвижна, i иперемированна. Определяются общие признаки воспаления.
Лечение:
- Устранение очага хронической одонтогенной инфекции.
- При серозном лимфадените — консервативное лечение.
- При гнойном лимфадените и аденофлегмоне — дренирование очага воспаления.
Хронический лимфаденит протекает по типу рецидивирующего заболевания. Развивается обострение, а затем снова его ликвидация. После ликвидации острых воспалительных явлений остается увеличенный лимфоузел. В этом случае возможно наличие не устраненного очага инфекции.
Хронический одонтогенный лимфаденит необходимо дифференцировать:
а) неодонтогенные лимфадениты, при которых входными воротами инфекции являются инфекционно-воспалительные поражения кожи, слизистой оболочки полости рта, глотки, миндалин;
б) специфическое поражение лимфоузлов, при туберкулезе, актиномикозе, сифилисе;
в) дермоидными кистами;
г) доброкачественными опухолями (невриномы, фибромы, смешанные опухоли);
д) опухолями лимфатических узлов (лимфогранулематоз, лим- фо- и ретикулосаркома);
е) регионарными метастазами злокачественных опухолей.
Лечение: удаление первичного очага одонтогенной инфекции.
Удаление лимфатического узла с последующим гистологическим исследованием.
- Современные приниипы лечения острой одонтогенной ин- фекиии.
Лечение острой одонтогенной инфекции комплексное. Оно должно быть этиотропным (противобактсриальным), способствующим стимуляции сил организма самого больного; патогенетическим, те. направленным на регуляцию патофизиологических процессов в очаге воспаления; симптоматическим, способствующим сохранению и восстановлению нарушенных основных функций организма.
Основными задачами лечения являются:
а) профилактика септикопиемии;
б) профилактика перехода транзиторных форм воспаления в остеомиелит, т.е. предупреждение некроза костной ткани в очаге воспаления;
в) предупреждение распространения гнойно-воспалительного процесса на соседние клетчаточные пространства.
Из сказанного видно, что принципиальная схема лечения острой одонтогенной инфекции должна складываться из комплекса мероприятий. Основными компонентами ее являются:
1) хирургическое лечение с целью дренирования внутрикостного очага воспаления, вскрытие гнойного очага в мягких тканях, раннее удаление причинного зуба;
2) противомикробное лечение (после определения микрофлоры и чувствительности ее к антибиотикам, таким как линкомицин, виб- ромицин, морфоцикпин, оксацилин, мономицин и др.). Применяются также сульфаниламидные препараты: сульфадиметоксин, сульфадимезин, сульфазин).
3) дезинтоксикаиионное лечение (гемодез, реополиклюкин, глюкоза, раствор Вишневского и др);
4) десенсибилизирующее лечение (супрастин, пипольфен, димедрол, дипразин, раствор кальция хлорида, диазолин);
5) мероприятия, направленные на восстановление гомеостаза основных функциональных систем организма;
6) общеукрепляющая и стимулирующая терапия, включающая воздействие физическими факторами, с целью повышения иммунобиологических свойств (гормональная Терапия: преднизон, преднизо- лон). Аутогемотерапия, витамитерапия, физиолечение и др.
В зависимости от фазы воспаления и тяжести клинического течения значение каждого из перечисленных компонентов лечебного комплекса меняется.
Хирургическое лечение.
Операция — хирургическая обработка гнойной раны, предусматривает не только широкое рассечение гнойного очага воспаления, но и иссечение нежизнеспособных, пропитанных гноем и некротизированных тканей
Полная хирургическая обработка гнойной раны предусматривает иссечение патологического субстрата в пределах гнойной раны.
В силу анатомо-топографических особенностей и эстетических ограничений на лице приходится проводить частичную хирургическую обработку гнойной раны, сохраняя пропитанные гноем, но еще жизнеспособные ткани.
Рана дренируется. После прекращения гнойного отделяемого -рана заживает вторичным натяжением.
Правила проведения разрезов на лице.
- По ходу естественных складок и морщин.
- Горизонтальные разрезы, по ходу ветвей лицевого нерва. В подчелюстной области разрез производится отступив 1,5 см ниже края нижней челюсти для предупреждения повреждения лицевой артерии.
- Кожа и подкожно-жировая клетчатка рассекаются скальпелем, остальные ткани — тупо.
Причинный зуб удаляется, кроме тех случаев, когда он имеет функциональную ценность (во фронтальном участке). В этом случае создается отток гноя через канал корня зуба.
ЛИТЕРАТУРА
- Бажанов Н.Н. Стоматология. — М.: Медицина, 1990. — 336 с.
- Вернадский Ю.И. Основы хирургической стоматологии. — Витебск, Белмедкнига, 1997.
- Воспалительные заболевания челюстно-лицевой области и шеи. / Под ред. А Г. Шаргородского. — М.: Медицина, 1993. — 353 с.
- Хирургическая стоматология. /Под ред. Т.Г. Робустовой. — М.: Медицина, 1992. — 642 с.
Источник

