Всем пациентам с подозрением на воспаление хитрости
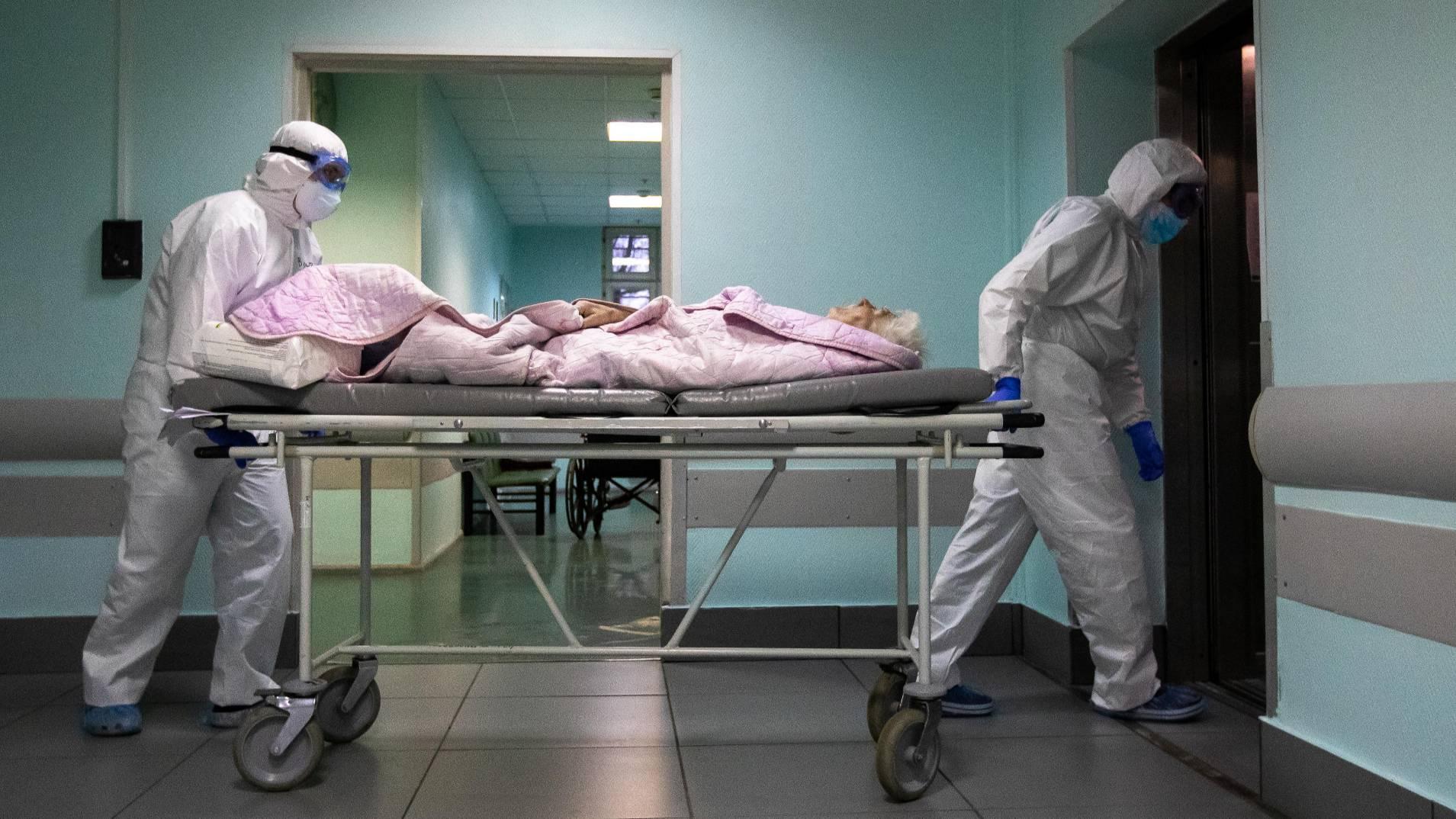
Врачи рассказали, кого записывают в заболевшие и как формируют самый печальный список.
Как ставят диагноз
Согласно официальной информации с сайта «Стопкоронавирус», CoViD-19 в стране выявляется в основном с помощью анализа ПЦР — у пациента берут мазок из носоглотки. Отмечается, что при наличии симптомов ОРВИ процедуру проводят минимум три раза. Без признаков простуды — делают два раза. Однако врачи признают, что эта методика неидеальна и может иной раз не показать наличие вируса, когда на самом деле он есть.
Тест не всегда показывает наличие вируса в данный момент. Если мазок берётся тогда, когда вируса уже в носоглотке нет, а он уже ушёл в лёгкие, то в носоглотке будет тест отрицательным
Евгений Тимаков
Главный врач медицинского центра, педиатр, инфекционист, вакцинолог
Ранее главврач Московской поликлиники № 3 Елена Самышина назвала самым эффективным методом диагностики CoViD-19 компьютерную томографию. По её словам, это исследование позволяет выявить «характерный симптом» — так называемый эффект матового стекла — мутноватое изображение на снимке лёгких, которое указывает на патологию. В то же время известно, что так бывает и при других болезнях.
Если у пациента двусторонняя вирусная пневмония, но коронавируса нет, то и нельзя человека вписывать в статистику
Алексей Гапонов
Врач Курской областной инфекционной больницы имени Н.А. Семашко
Реаниматолог Курской инфекционной больницы Алексей Гапонов считает методы подсчёта заболевших в целом верными, однако трудности при диагностике, по его мнению, налицо.
В зависимости от формы ковид можно перепутать с фарингитом, трахеитом, пневмонией любой этиологии (с другим возбудителем). Вопрос решается взятием мазков, если они доступны. Сейчас это большая проблема для всех лечебных учреждений, ведь пациенты с симптомами ОРВИ могут появиться где угодно, а вне специализированных ковид-центров далеко не везде есть средства защиты, шлюзы и процедуры безопасности
Алексей Гапонов
Врач Курской областной инфекционной больницы имени Н.А. Семашко
По словам медиков, тест на коронавирус проходят не все люди с подозрением на эту инфекцию. При этом в список «подозреваемых» автоматически попадают все простуженные.
Сейчас в ряде стран мира принято практически все ОРВИ считать ковидом. Такой подход очень полезен, чтобы заставить население сидеть дома, но, на мой взгляд, ошибочен, так как видов ОРВИ много
Алексей Гапонов
Врач Курской областной инфекционной больницы имени Н.А. Семашко
Количество заболевших, естественно, больше, чем мы диагностируем, это логично, потому что не всем делают ПЦР, более того, диагноз ставят и на основании клинической картины
Евгений Тимаков
Главный врач медицинского центра, педиатр, инфекционист, вакцинолог
Инфекционист Евгений Тимаков заявил, что клиническая картина — симптомы и течение болезни — позволяет правильно поставить диагноз в 90% случаев. По его словам, самая типичная картина при ковиде — сначала насморк и потеря обоняния, потом — температура, а далее — воспаление лёгких и поражение кровеносных сосудов.
С другой стороны, бывают и другие варианты. К примеру, человек может обратиться к врачу с жалобой на конъюнктивит, а на самом деле это тоже проявление коронавируса.
А ещё более «мутной» ситуация становится из-за бессимптомного носительства. Часто люди узнают о том, что у них CoViD-19, совершенно неожиданно — сдают тест «для порядка», потому что на работе потребовали или в семье кого-то «заподозрили», и результат оказывается положительным. При этом чувствуют они себя абсолютно нормально.
Как считают заражённых
Получается примерно следующее: в больницах диагноз CoViD-19 ставят на основании теста и (или) симптомов, а «на свободе» тест выявляет, соответственно, незаметных носителей инфекции. И тех и других добавляют в общий список заражённых, отмечает Тимаков.
Допустим, в официальной статистике вы видите девять-десять тысяч заболевших, из них почти половина выявляется без клинических симптомов
Евгений Тимаков
Главный врач медицинского центра, педиатр, инфекционист, вакцинолог
При этом отрицательный тест ничего не гарантирует, при постановке диагноза по клинической картине не исключены ошибки, и вдобавок неизвестно, сколько внешне здоровых переносчиков ходят по магазинам, даже не думая о том, чтобы сдавать какой-либо мазок.
Мы понимаем прекрасно, что цифры не отражают ситуации однозначно, потому что всех протестировать невозможно. Но эти цифры нам нужны вообще для понимания процесса, статистики роста заболеваемости, чтобы решать, когда снимать ограничительные мероприятия, как вести экономику. То есть эти цифры отражают нам график, кривую. И им доверять можно абсолютно
Евгений Тимаков
Главный врач медицинского центра, педиатр, инфекционист, вакцинолог
Как не умереть от коронавируса
Курский врач Алексей Гапонов недавно рассказал в соцсетях о проблемах при установлении причины смерти пациентов с коронавирусом. Он отметил, что у многих из них до пандемии были другие серьёзные заболевания, поэтому наличие диагноза CoViD-19 не обязательно означает, что это жертва новой болезни.
Если у пациента с ковид развивается аппендицит, от которого тот умирает, вирус здесь очень сложно обвинить. Оценить, стал ли ковид причиной смерти, можно только при анализе научных данных, точно изучив осложнения коронавируса
Алексей Гапонов
Врач Курской областной инфекционной больницы имени Н.А. Семашко
На портале Мосгорздрава в отчётах о скончавшихся говорится, что у них выявлено сочетание двух факторов: подтверждённый CoViD и пневмония. То есть без воспаления лёгких умерший пациент с коронавирусом не попадает в число потерь из-за эпидемии.
Если у человека в носоглотке коронавирус и насморк и вдруг он уходит из жизни, к примеру, от инфаркта, но при этом вирус не добрался до лёгких, то он в статистику смертности от коронавируса не попадёт, потому что вирус был не настолько активен
Евгений Тимаков
Главный врач медицинского центра, педиатр, инфекционист, вакцинолог
Искажают ли цифры?
О том, чтобы сознательно занижать показатели по коронавирусу, не может быть и речи, настаивает врач.
Клиникам невыгодно не писать коронавирус. У нас по системе ОМС идут немалые деньги за каждого пациента, и чем больше больница выпишет коронавирусных больных, тем больнице выгоднее, и занижать статистику, поверьте, стационару совершенно невыгодно. Здесь никакого укрывания нет
Евгений Тимаков
Главный врач медицинского центра, педиатр, инфекционист, вакцинолог
Речь скорее может идти о некоем завышении, добавил Тимаков, но он убеждён, что оно происходит редко и чисто случайно.
Наверняка есть случаи, когда приписывают коронавирус, но надо понимать, что таким образом мы ухудшаем статистику, что невыгодно нам, как и стране в общем
Евгений Тимаков
Главный врач медицинского центра, педиатр, инфекционист, вакцинолог
Если текущей статистике верить, то эпидемия в России понемногу идёт на спад. Меж тем споры между сторонниками теорий занижения и завышения цифр не утихают. Медики выразили мнение, что истина как раз где-то посередине.
Источник
7 февраля 20201055,9 тыс.
Мировая статистика даёт цифру распространённости этой проблемы 10-15%, но мне кажется, у нас в стране дела обстоят несколько иначе и причина не в том, что наши женщины или мужчины чаще и больше болеют, нет, это не так, а в том, что не все женщины и некоторые врачи вместе с ними могут отличать норму от патологии и порой проблемы просто надуманные, а не реальные.
Я условно разделила таких женщин на 2 группы.
Первая группа — это те несчастные, которые не знают физиологических норм своего организма, которые после 1-2 месяцев неудачных попыток бегут в ужасе к врачу за помощью, потому как так же быть не должно.
Все в фильмах смотрели, как после 1 раза Розалина забеременела, а у неё же было целых 2 месяца попыток и ничего не вышло. Паника, ужас, смятение.
Дальше может быть несколько сценариев развития событий в зависимости от того, к какому врачу попадёт такая женщина. Или начнутся поиски каких-то надуманных проблем, вроде скрытых инфекций, либо её успокоят, объяснят, что это нормально и она спокойно продолжит попытки зачатия.
Вторая часть — это те женщины, у которых действительно есть реальная проблема. Но и тут не все так просто, потому как часть этих женщин попадает к тем врачам, которые в 21 веке, в эпоху информации, ведут своих пациентов по ложному пути, дезинформируя и рассказывая глупости вроде того, что причиной бесплодия является ВПЧ или повышенный Д-димер, мутации генов фолатного цикла, конечно же уреаплазма, высокий гомоцистеин, вирус герпеса, эрозия шейки матки, цитомегаловирус, мультифоликулярные яичники по УЗИ, низкий прогестерон. Список можно продолжать до бесконечности. Абсурдные схемы обследования и такие же абсурдные схемы лечения. Иногда на подобные вещи уходят годы.
Я не репродуктолог, не провожу инсеминации, ЭКО и не владею остальными методами вспомогательных репродуктивных технологий. Я никогда не говорю, что придя ко мне, вы непременно решите свою проблему.
К сожалению, иногда это не так, но обследовать бесплодную пару по стандартам, не назначая бессмысленных и бесполезных обследований, не запугивая, а просто по сути объясняя проблему и возможные пути ее решения — это должен уметь каждый акушер-гинеколог. Но сегодня не о врачах, а о бесплодии.
Итак, первое, бесплодной парой называются те пары, которые после 1 года регулярной половой жизни без контрацепции так и не получили желанную беременность.
По статистике только у 30% абсолютно здоровых супружеских пар беременность наступает через 3 месяца, у 70% — через 6-7 и у 80-90% — через год.
Второй момент, что такое регулярные половые контакты? Это регулярный вагинальный секс раз в 1-2-3 дня без приёма каких-либо средств контрацепции.
Пары, которым не следует ждать целый год, а обращаться к врачу уже через 6 месяцев неудачных попыток. Это:
- Женщины старше 35 лет;
- Женщины <35 лет, но у которых есть гинекологические заболевания (СПКЯ, эндометриоз, перенесённые в прошлом инфекции, такие как хламидиоз или гонорея).
Другими словами тем женщинам, у которых есть факторы риска по возникновению бесплодия, (тоже касается и мужчин/если есть варикоцеле, например).
Причины
1. Нарушения овуляции (не происходит выхода яйцеклетки из фолликула).
2. Снижение овариального резерва.
Стремительное уменьшение количества собственных фолликулов происходит после 35 лет, плюс снижается качество самих ооцитов. Здесь основной причиной может быть возраст, а также химиотерапия, лучевая терапия, генетика. Так что не тяните с беременностью.
3. Нарушение проходимости маточных труб, спаечный процесс органов малого таза (в ⏭ хламидиоза, гонореи, эндометриоза, перенесённых оперативных вмешательств. Любая операция — это всегда риск возникновения спаечного процесса).
4. Эндометриоз.
5. Лейомиома матки. Доказана взаимосвязь между наличием субмукозной миомой матки (когда узлы расположены именно в полости матки) и бесплодием. Устранение субмукозных узлов увеличивает шансы наступления беременности.
6. Аномальное строение матки (перегородка в матке, двурогая матка и пр.). Некоторые аномалии можно устранить хирургическим путём (убрать перегородку), некоторые нет.
7. Синехии, полипы полости матки. Причинно-следственная связь не доказана, но при исключении всех возможных причин (также помните о мужском факторе), иногда есть смысл в проведении гистероскопии с целью удаления полипа или маточных синехий.
8. Шеечные факторы — стеноз цервикального канала в хирургических вмешательств, травм, плюс врождённые пороки развития и иммунологические факторы цервикальной слизи. Проба Шуварского сейчас не проводится.
9. Целиакия.
Женщины с не диагностированной и нелеченой целиакией, не придерживающиеся безглютеновой диеты, в группе риска по развитию бесплодия, преждевременных выкидышей, задержке внутриутробного развития у плода, если беременность все-таки наступает. Но % таких женщин очень мал.
10. Образ жизни — курение, алкоголь, стрессы, горячие бани и сауны для мужчин, наркотики и пр.
В 10-15% случаев причина бесплодия остаётся неизвестной.
Что не является причиной бесплодия
1. Недостаточность прогестерона, недостаточность лютеиновой фазы (НЛФ).
Opinion ASRM, 2015 цитата:
«Несмотря на то, что прогестерон имеет важное значение для имплантации и раннего эмбрионального развития, дефицит прогестерона не является независимой причиной бесплодия».
Его не назначают в качестве эмпирической терапии при бесплодии и привычном невынашивании.
2. Кисты яичников небольших размеров (3-6 см). Пока это под знаком? Чаще всего удаление таких кист не приводит к улучшению фертильности, а наоборот, ухудшает ситуацию: повреждается овариальный резерв, может развиться спаечный процесс.
3. Наследственные тромбофилии.
Они не могут быть причиной бесплодия и привычного невынашивания.
Но эти обследования сейчас тренд сезона. Каждой первой женщине они назначаются без всяких на то причин.
4. Иммунные факторы. Самые тщательные исследования не выявили взаимосвязи между наличием каких-либо антител и бесплодием. Эмпирическое назначение дексаметазона, плазмофереза и иммуноглобулинов — это проведение экспериментов на живых людях и такие вмешательства должны проводиться только с вашего письменного согласия, то есть вы согласны принимать участие в эксперименте.
Если говорить о беременности очень кратко и банально, то для того чтобы она наступила, нужна овуляция в яичниках (выход яйцеклетки из созревшего фолликула), матка, проходимость маточных труб и сперматозоид, который способен оплодотворить яйцеклетку.
Эндометрий и анатомически правильная полость матки тоже важны, но мы рассматриваем их как возможных виновников бесплодия только тогда, когда другие наиболее распространённые и значимые причины исключены.
Самым важным и я бы сказала ключевым моментом является беседа с врачом. Здесь выясняется вся история жизни (начиная с рождения, становления менструации, семейная история и пр.), все сопутствующие заболевания, факторы риска и только тогда, определяется основной путь обследования женщины, он может быть разным. Но мы поговорим о стандартах, которые применимы к большинству женщин.
Не могу не сказать пару слов о причинах бесплодия, ведь из них и вытекает основной алгоритм обследования бесплодных пар.
Основные причины женского бесплодия (ВОЗ)
- нарушения овуляции (~35%);
- нарушения проходимости маточных труб, трубные аномалии и тазовые спайки (~35%);
- эндометриоз (8-15%);
- маточные синехии, шеечные факторы, аномалии полости и пр. (~2-5%);
- бесплодие неустановленного генеза, когда причину так и не удаётся выяснить (10-15%).
Подробнее о пункте 1.
Причин нарушения овуляции очень много, среди них есть модифицируемые, на которые вы сами, с помощью изменения своего рациона, образа жизни и психологического настроя можете влиять и их устранять, способствуя восстановлению овуляции.
Среди модифицируемых факторов выделяют:
- стресс. При нем повышается выработка пролактина, который блокирует овуляцию.
- интенсивные физические нагрузки ( >5 часов в неделю слишком интенсивных тренировок могут приводить к нарушению выработки ГнРГ, ЛГ, ФСГ и прогестерона, что также блокирует овуляцию).
- ожирение или чрезмерная потеря веса. На фоне ожирения возникает инсулинорезистентность.
На фоне ожирения возникает инсулинорезистентность. Высокий уровень инсулина приводит к повышению уровня андрогенов (мужских половых гормонов), что также в конечном итоге приводит к ановуляции.
У женщин с критически низкой массой тела овуляция не происходит другим путём: снижается выработка гормонов гипоталамусом и гипофизом. Организм на самом высшем уровне блокирует у таких женщин способность к зачатию, потому как в условиях критического дефицита питательных веществ, беременность для такого организма будет катастрофой, он и так борется за выживание. У таких женщин может наступать вторичная аменорея, т.е. менструации могут прекратиться и вообще отсутствовать.
Самые распространённые болезни, нарушающие овуляцию
- Гиперпролактинемия;
- Гипотиреоз/тиреотоксикоз;
- СПКЯ.
Маркёрами выявления этих нарушений являются гормоны.
Какие гормоны целесообразно оценивать?
Пролактин.
- ТТГ (скрининг заболеваний щитовидной железы).
- ФСГ, ЛГ, эстрадиол.
- АМГ (один из маркёров овариального резерва), актуален для женщин >35 лет или для тех, у кого есть факторы риска < овариального резерва (операции на яичниках, семейная история раннего климакса, химио/лучевая терапия).
- Прогестерон — маркёр овуляции. Лучше всего оценивать за 7 дней до предполагаемой менструации. Если значения гормона низкие, то это не говорит о том, что у вас есть НЛФ и нужно принимать дюфастон. Это говорит о том, что скорее всего у вас не происходит овуляции! Овуляция первична, желтое тело вторично, не будет достаточной выработки прогестерона, если не вырос доминантный фолликул и не произошла овуляция. Вот почему анализ на прогестерон во всем мире используют только как маркер овуляции.
- Если есть подозрения в отношении СПКЯ, дисфункции коры надпочечников и других гиперандрогенных состояний, есть смысл в исследовании.
- Тестостерона (у нас в стране лучше всего определять индекс свободного тестостерона).
- 17-ОН-прогестерона.
- ДГЭА-сульфата.
На этом гормональные обследования заканчиваются и если отклонений не выявлено, то переходят к следующему этапу. И помните! Как у женщин, так и мужчин могут быть проблемы с фертильностью. Бесплодная пара всегда обследуется вместе! Мужчина обязательно делает спермограмму.
Если исключены нарушения овуляции и у партнёра по результатам спермограммы не выявлено никаких отклонений, следующим этапом является исследование:
- проходимости маточных труб;
- оценка полости матки.
Исследование проходимости маточных труб
«Золотым» стандартом диагностики является гистеросальпингография (введение контрастного вещества в полость матки и затем рентгеновские снимки исследуемой области).
Альтернативой ГСГ может быть соногистеросальпингография (УЗИ-исследование) или диагностическая лапароскопия с хромотубацией.
Когда лучше УЗИ? Когда лапароскопия?
Для оценки труб все-таки лучше ГСГ (хотя многие исследования указывают на отсутствие большой разницы в информативности между УЗИ и ГСГ, но вы же понимаете, что и в первом и во втором случае все сильно зависит от специалиста, который проводит исследования). Эхо-ГСГ (УЗИ) хорошая альтернатива, если имеется аллергическая реакция на контраст или если ГСГ по каким-то причинам провести невозможно.
- Диагностическая лапароскопия рекомендуется в том случае, если есть подозрение на эндометриоз и на наличие тазовых перитонеальных спаек, которые во время лапароскопии можно рассечь, плюс можно оценить проходимость маточных труб (ввести контраст и увидеть на экране его проникновение в брюшную полость) и параллельно провести гистероскопию, таким образом детально изучить всю анатомию и получить полную визуализацию матки, труб и ее полости.
Оценка полости матки.
Лучший метод — УЗИ с введением физ. р-ра (соногистерография позволяет лучше визуализировать синехии, полипы, перегородки и пр.).
Полость матки также неплохо можно оценивать методом ГСГ, 3D-УЗИ, МРТ или гистероскопии. Иногда методы комбинируют, например, если нашли отклонения во время ГСГ и диагноз не совсем ясен, прояснить ситуацию может помочь МРТ или 3D-УЗИ (отдифференцировать двурогую матку от внутриматочной перегородки, например).
В целом методов исследования проходимости маточных труб и полости матки несколько и какой именно из них использовать в вашем случае по большому счёту всегда зависит от вашей конкретной ситуации.
Какие исследования проводить не нужно
1. Обследование на тромбофилии (Мутации генов протромбина, фактор V Лейдена, гомоцистеин и прочие). По результатам исследований наследственные тромбофилии не влияют на способность к зачатию.
2. Иммунологические обследования (поиски и выявление различных антител-антиспермальных, антинуклеарных и прочих). Они не приводят к бесплодию.
3. Обследование на выявление антифосфолипидного синдрома (АФС может быть причиной привычного невынашивание, но не бесплодия, убедительных доказательств в этом отношении на сегодняшний день нет).
4. Поиски «скрытых» инфекций, выявление антител в крови или возбудителей в мазках (микоплазм, уреаплазм, впч, герпеса, цитомегаловируса, токсоплазмоза и прочих).
Иногда есть смысл провести обследование на инфекции, передающиеся половым путём, такие как гонорея или хламидиоз, потому как они могут быть причиной трубной окклюзии (непроходимости).
5. Посткоитальный тест (проба Шуваровского). Широко используемый ранее и сейчас нигде практически не рекомендованный. Сам метод даёт большое количество ложноположительных и ложноотрицательных результатов, не имеет никакой диагностической и прогностической ценности.
Единственным эффективным способом лечения (если можно так сказать) при наличии цервикального фактора бесплодия является внутриматочная инсеминация, которая и так проводится в случае необъяснимого бесплодия, например, вне зависимости от результатов тестирования.
6. Биопсия эндометрия. Ни для диагностики НЛФ, ни в качестве диагностики наличия овуляции.
7. Исследование кариотипа супругов в качестве первоначальной оценки.
Может быть использовано перед ЭКО, у женщин с преждевременной ранней аменореей и у мужчин в случае серьёзной олигоспермии.
Источник

