Воспаления на коже с розацеа

Розацеа – это заболевание кожи с хроническим неинфекционным происхождением, оно характеризуется кожным покраснением (сосуды в виде звёздочек или высыпания с гноем, а также прыщи), чаще появляется на лице. Можете прочитать статью на нашем сайте чтобы узнать, что такое розацеа и как ее лечить. Проявляется это заболевание в разных возрастах, но особенно часто наблюдается у женщин в возрасте 35-45 лет, мужчин всё же посещает редко, но если такое случается, то протекает с заметно большими осложнениями. Эта болезнь в основном атакует светлую кожу, а у детей и людей старше 60 лет её практически не бывает.

Причины возникновения болезни
Внешнее воздействие. Поедание пряностей, выпивание алкоголя и кофе, влияет на желудок и её микрофлору, из-за этого сосуды на лице имеют свойство расширяться. Изначально считалось, что употребление слишком большого количества мяса благополучно влияет розацеа, но вскоре учёные опровергли этот факт, причиной такого отрицания оказалось, что эта болезнь имеется и у пациентов-вегетарианцев. Позже учёные выяснили, что появление покраснения наступает после поступления в организм (желудок) горячих напитков (свыше 60 градусов).
Инфекционная теория
Гнойные высыпания, которые высыпались на лице имели инфекционное происхождение, но после исследований учёные не смогли обнаружить в этих гнойничках бактерию, с помощью которой можно было бы объяснить развитие этой болезни, которая являлась бы подтверждением данной теории. Хотя уменьшить количество гнойничков получается благодаря воздействию на них антибактериальной терапии.
Теория о подкожных клещах и их роль
 Ряд учёных предполагает, что развитие розацеа происходит из-за клещей (демодекс), точнее из-за их воздействия под кожей. Эта теория была выдвинута после множества снятых образцов с повреждённых участков кожи пациентов в которых были найдены личинки демодексов, но окончательно подтвердить её не удалось из-за того, что были люди, поражённые розацеа у которых не удалось обнаружить этих паразитов.
Ряд учёных предполагает, что развитие розацеа происходит из-за клещей (демодекс), точнее из-за их воздействия под кожей. Эта теория была выдвинута после множества снятых образцов с повреждённых участков кожи пациентов в которых были найдены личинки демодексов, но окончательно подтвердить её не удалось из-за того, что были люди, поражённые розацеа у которых не удалось обнаружить этих паразитов.
Фактор генетический
Большое количество учёных утверждают, что розацеа не является генетической болезнью, но исследования учёных из США, доказали, что 40 % людей с данным заболеванием, имеют в семье людей страдающих точно такой же проблемой.
Заболевания (ЖКТ) пищеварения
Из-за выявленных проблем с пищеварением у пациентов, гастрит (50-90 %) и нарушена работоспособность тонкого кишечника (35 %), можно предположить, что существует некая связь между ЖКТ, кишечником и розацеа.
Психическая теория
Было предположение, что болезнь развивается у больных с психическими расстройствами, но после множества исследований подтверждений учёные найти не смогли, хотя у пациентов на последних стадиях выявились отклонения в психике (депрессия и эмоц. срывы).
Определить розацеа можно по основным симптомам:
- Начинается всё с кожи лица (покраснение), щёк, носа, подбородка, около рта (розацеаподобный дерматит лица), по окончанию короткого периода времени не проходит самостоятельно, иногда может наблюдаться покраснение, переходящее на спину или грудь;
- На лице выскакивают множественные бугорки средних размеров, позже переходящие в угри с гнойным содержанием. Кожа становится более жёсткой;
- Появляются звёздочки от расширяющихся сосудов;
- Кожа покрасневшего носа становится более плотной (чаще у мужчин);
- Наблюдается расширение пор;
- Кожа становится заметно жирной, появляется процесс обильного потовыделения;
- Проявляется гиперчувствительность к сухости, свету, в сопровождении со жжением и зудом.
Розацеа делится на стадии:
- 1 стадия – характерны видимые сосуды и явное покраснение лица на щеках, подбородке, лбу. Причиной появления 1й стадии могут стать: стресс, изменение температур, острое в рационе, горячие напитки, менопауза, употребление лекарств, перенапряжение и крема нанесённые на лицо;
- 2 стадия – папуло-пуустулёзная, гнойничковые высыпания видны на красных участках лица, наблюдается отёк кожи у лба, бровей, появляется светочувствительность. На лице становиться больше высыпаний, появляется часть на волосяном покрове, за счёт такого распространения пациент зачастую ссылается на зуд;
- 3 стадия – пустулёзно-узловатая, при прогрессе болезни толщину кожи можно сравнить с лимонной коркой, утолщаются части лица (нос или лоб), у мужского пола нос становиться более объёмным, за счёт чего его и называют шишковидным.
Такой нос синеватого оттенка с большим количеством видных сосудов, позже на нём появляются борозды, у женщин — не наблюдается, предполагаемо из-за женских гормонов.
Формы розацеа:
- Стероидная розацеа – кожное заболевание этой формы очень сложно поддаётся лечению. Может возникнуть во время лечения других дерматологических болезней средствами с гормонами, применяемые наружно;
- Розацеа конглобатная – такая форма появляется, когда лечатся средствами на основе брома и йода, внешне огромные конглобаты (разрастания формы шара) на поражённых участках;
- Молниеносная форма – проявляется чаще у женщин при нервно-психических нарушениях или при беременности, менопаузы, слишком быстро переходит от начальной формы в последнюю, женщины уходят в депрессию (возможно развитие невроза), лечение этой формы редко, когда помогает;
- Лимфоэдема – в этой форме паталогического процесса преимущественно протекает отёчность лица за счёт подкожного слоя, который имеет свойство к разрастанию, достаточно явно виден тёмно-красный отёк (щёки, нос, и т.д.), из-за которого сильно меняется внешний вид в худшую сторону.
Розацеа так же поражает глаза у пациентов (в 20 % обращений), больной жалуется на покалывание, покраснение, зуд, отёк и слезоточивость. Этот симптом может опередить проявление болезни, а покраснения наступят на коже позже. Сопровождается такое состояние блефаритом (заболевание, когда краснеет и шелушиться кожа у области век, вместе с образованием корочек в уголках глаз) или конъюктивитом (в глазу наблюдается покраснение, которое жжёт, слезоточит и болит при свете).
Диагностика розацеа
Врач с опытом без труда определит розацеа лишь взглянув на больного, особенно когда есть характерные проявления шишковидности носа или если болезнь запустили. Современная дерматология, может уточнить диагноз пациенту на основе данных, которые получит врач, при необходимых исследованиях кишечника, сосудов, лабораторном анализе крови и взятых микрочастиц с покрасневшей кожи.

К лечению могут привлекаться окулист, эндокринолог и др. врачи, поэтому рекомендуется обращаться за помощью к врачу, чтобы начать лечение на ранних стадиях, не дожидаясь развития болезни и ухудшения состояния организма. Врач сможет помочь подобрать подходящее лечение и избавиться от розацеа, смотря какая форма заболевания присутствует у пациента.
Как лечить розацеа?
Розацеа – болезнь хроническая, лечение длится может от пары недель по несколько месяцев. Добиться полного выздоровления пациентам болезнь не предоставляет возможности, но любой симптом розацеа поддаётся лечению и не дать ей развиваться вполне возможно. Поэтому часто используется комплексное терапевтическое лечение розацеа на лице, где применяются соответствующие медикаменты (антибиотики, крема, мази), физиопроцедуры, лазерное воздействие и отвары. Врач подбирает при розацеа лечение, самое подходящее для больного.
Лекарственные препараты
Активно применяется лечение антибиотиками на основе тетрациклина. Высокоэффективен и Метронидазол, который справляется с разными видами бактерий и имеет свойство уничтожать подкожного клеща, отлично справляется со снятием отёчности. Врачи утверждают, что эффективное лечение розацеа достаточно длительный курс включает в себя по лечению (более года), но нужно учитывать, что антибиотики имеют свойство избавляться как от плохих, так и от хороших бактерий.
 Поэтому желательно будет принимать Трихопол который отлично справляется с восстановлением нормализации работоспособности кишечника и желудка. В случае жалоб больного на зуд и различные раздражения назначаются такие средства как Тавегил, Супрастин или Кларитин, а для избавления видимых звёздных сосудов выписывают комплексные витамины аскорутин (имеет свойство укреплять сосудистые стенки). Рекомендуется применять пустырник или экстракт валерьяны для успокоения НС.
Поэтому желательно будет принимать Трихопол который отлично справляется с восстановлением нормализации работоспособности кишечника и желудка. В случае жалоб больного на зуд и различные раздражения назначаются такие средства как Тавегил, Супрастин или Кларитин, а для избавления видимых звёздных сосудов выписывают комплексные витамины аскорутин (имеет свойство укреплять сосудистые стенки). Рекомендуется применять пустырник или экстракт валерьяны для успокоения НС.
Местное лечение
Если болезнь не имеет запущенную стадию, то розацеа поддается лечению основном кремами, мазями и лосьонами, а благодаря рецепту врача, в аптеке изготавливают растворы, которыми делают примочки (они включают в себя борную кислоту и болтушку). Современные препараты:
- Скинорен гель – помогает снять отёчность, сушит кожу за счёт азелаиновой кислоты. Противопоказаний не имеет, розацеа при беременности безопасно лечится;
- Крема – убирают воспаление, гнойничковых высыпаний становится меньше, благодаря содержанию антибактериального компонента (Метрогил, Розекс);
- Гормональные препараты – дают мгновенный результат на короткое время излечения, но после отказа от приёма, заболевание возвращается и может начать прогрессировать в более тяжёлую форму (розацеа стероидная);
- Крем Ованте – препарат натурального происхождения, даёт положительный эффект, разрешён для использования на протяжении длительного времени. В составе имеется кристаллическая сера и компоненты растений.
Физиотерапевтические методы лечения розацеа:
- Слабые электрозаряды воздействуют на кожу (Коагуляция);
- Жидкий азот (криодеструкция);
- Шлифовка лица механическая (дермабразия);
- Лазеротерапия – помогает избавиться от просвечивающихся сосудов, лечит от крупных образований и выравнивает поддающуюся кожу. В основном лечение розацеа лазером делает видимые сосуды менее заметными. Устраняет лазерное лечение розацеа гипертрофированную кожу. За счёт интенсивного импульсного света лечение лазером убирает покраснение кожи. Подсушиваются гнойничковые высыпания под воздействием высокой температуры. Самым лучшим скальпелем считается лазер, он может удалять сверхточно кожные слои ткани. Когда лечиться лазером розацеа, врачи рекомендуют за неделю до процедуры воздержаться от применения косметики;
- Фотокоагуляция – один из способов, который справляется с небольшими сосудистыми звёздочками.
Лечение народными средствами
Проходит лечение розацеа в домашних условиях не менее удачно, начинают всё с примочек используя действенные отвары и настойки растений. Единственное условие для положительного косметического эффекта – это охлаждённые растворы:
- Клюква. Марля в 10 слоёв сложенная пропитывается соком клюквы и прикладывается к лицу, поверх накрывается слой ваты. Далее всё обматывается бинтом и ждут от получаса до часа. Первые применения (разводятся в соотношении с водой 1:3), если кожа благоприятно реагирует можно в последующий раз сделать раствор более концентрированным (постепенно доходя до чистого клюквенного сока);
- Ромашка. Используется настой цветков (1:15), после пропитывается марля, свёрнутая в несколько раз, отжимается и кладётся на лицо, на 3 часа. Делается это 1 раз в день;
- Череда. На 30 частей воды используется 1 часть травы, смачивается салфетка раствором и так же накладывается на лицо примерно на 30 минут;
- Календула. В аптеке приобретают настойку календулы, растворяют на стакан холодной воды 50 мл настойки, а далее всё то же самое делают, что и с ромашкой.
Для звёздочек рекомендуется использовать масочки из: - Овсянки. 2 ст.л. овсяных хлопьев растирают в порошок, заливают 100 мл горячей воды и дают постоять некоторое время. Когда смесь станет комнатной температуры её можно нанести на лицо (не толсто) на 35-40 минут. С помощью влажной салфетки смачиваются подсушеные части маски;
- Кефира. Пропитывается марля свежим кефиром и накладывается на 10 минут на лицо.
Диета
Что же касательно диеты, то в рационе питания не желательно употреблять:
- Цитрусовые, груши и виноград;
- Жареное;
- Солёное;
- Консервированное;
- Колбасы;
- Приправы;
- Острое;
- Маринованное;
- Алкогольные напитки;
- Крепкие чаи и кофе;
- Сладости.
Что кушать разрешено? В меню желательно присутствие таких продуктов как:
- Свежие овощи и фрукты;
- Варёное мясо (не жирное);
- Кисломолочные напитки;
- Рыба;
- Крупы;
- Хлеб без дрожжей;
- Зелень;
- Ягоды;
- Минеральная вода более 2-х литров в день.
Профилактика
Кожа в холодную погоду не должна подвергаться воздействию ветра, в жаркую – яркого солнца. Лучше защищаться в таких погодных условиях платком. Меньше употреблять алкогольных и горячих напитков, пользоваться проверенными косметическими средствами хорошего качества. Прежде чем принимать какие-либо препараты нужно проконсультироваться с врачом о розацеа как лечить, во избежание вреда своему организму. Ведь врач вылечил уже более десятка подобных проблем.
Как лечить розацеа — видео
Источник
Над статьей доктора
Дмитриевой Н.А.
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 17 мая 2019Обновлено 4 октября 2019
Определение болезни. Причины заболевания
Розацеа (розовые угри) — это хроническое кожное заболевание, сопровождающееся стойким расширением кожных капилляров, образованием папул и пустул (узелков и пузырьков), отёком и покраснением кожи.[1]

Заболевание поражает в основном кожу лица, хотя также может затрагивать и область шеи, груди, верхней части спины и волосистой части головы. Зачастую оно возникает у светлокожих женщин европеоидной расы в 30-50 лет. Среди жителей Европы его распространённость колеблется от 1,5 % до 10 %.[2]
Причины розацеа до конца не изучены. На сегодняшний день учёные считают, что в его развитии участвует одновременно множество факторов. Одни из них (внутренние или эндогенные факторы) создают благоприятную почву, но при этом не являются обязательным условием появления симптомов розацеа. Другие факторы (внешние или экзогенные) провоцируют возникновение тех или иных признаков болезни, если человек предрасположен к этому.
В общем развитию и прогрессированию розацеа способствуют следующие причины:
- генетический фактор — примерно 15-40 % пациентов с розацеа отмечают, что симптомы этого заболевания также возникали хотя бы у одного из родственников;[7]
- исходное нарушение регуляции сосудистого тонуса — склонность к транзиторной гиперемии («покраснению») лица и приступам мигрени;
- нарушение лимфообращения, локальный лимфостаз (застой лимфы);
- гормональные изменения — период менструации, беременность, климакс и эндокринные заболевания могут не только стать причиной болезни, но и усугубить её;
- изменения в работе сальных желёз (себорея), активная жизнедеятельность микроскопических паразитических клещей-железниц (демодекс), которые обитают в коже человека;[16]
- нарушения пищеварения, хеликобактерная инфекция[4][5], погрешности питания (избыточное употребление острой пищи и горячих напитков);
- отклонения в работе иммунной системы;
- повреждение кожи интенсивным ультрафиолетовым облучением — солнечные ожоги, злоупотребление солярием;[6]
- стрессы и другие психоэмоциональные расстройства;[15]
- вредные привычки — курение, злоупотребление алкоголем;
- профессиональные вредности — работа на открытом воздухе в сложных погодных условиях (мороз, жара, ветер) и при повышенной температуре, воздействие на кожу раздражающих химических реагентов и другие факторы;
- побочное действие некоторых лекарств (например, производных брома и йода), бесконтрольные попытки лечения заболевания гормональными препаратами местного действия;
- уходовая и декоративная косметика, в составе которой есть химические раздражители.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы розацеа
Клиническая картина розацеа может быть довольно разнообразной[1][9], причём выражены симптомы болезни у каждого пациента по-разному. Преобладание того или иного признака зависит от формы и длительности заболевания, успешности выбранного лечения, а также от индивидуальных особенностей организма.
Основные симптомы розацеа:
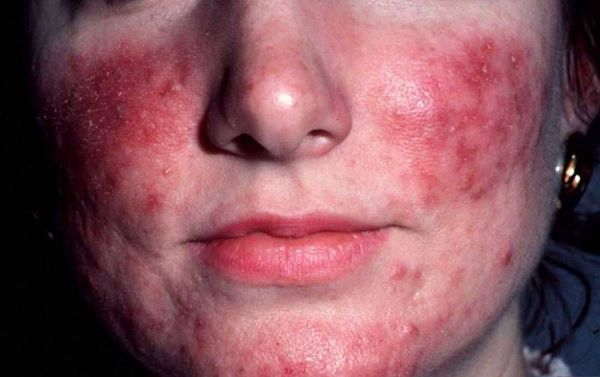
- Эпизодическая, а затем и стойкая эритема (покраснение кожи) в центральной части лица, в первую очередь в области щёк. Оттенок поражённых участков кожи при этом может быть от ярко-розового до синюшного (в зависимости от длительности заболевания).
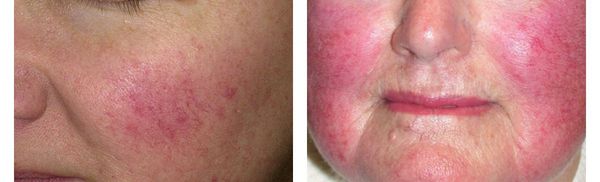
- Сухость и повышенная чувствительность кожи.
- Телеангиэктазии — образование сосудистых звездочек и сеточек. Чаще всего они расположены вокруг крыльев носа.
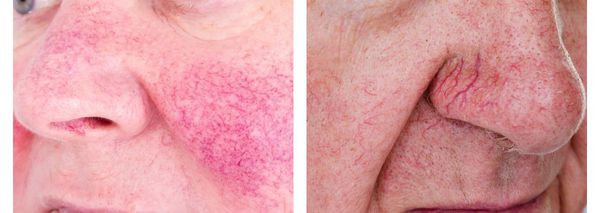
- Папулы — плотные розово-красные узелки, выступающие над уровнем кожи. Могут быть как единичными, так и множественными, сливающимися в одну общую бугристую поверхность, иногда с признаками шелушения.
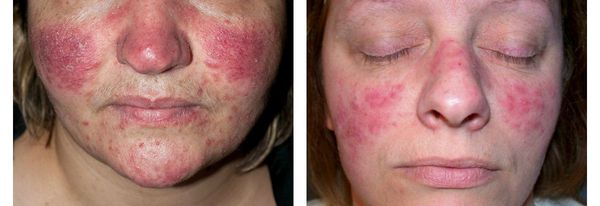
- Пустулы — пузырьки, которые часто образуются на месте папул. Как правило, они некрупные, могут содержать в себе серозную жидкость или гной (в случае присоединения инфекции).
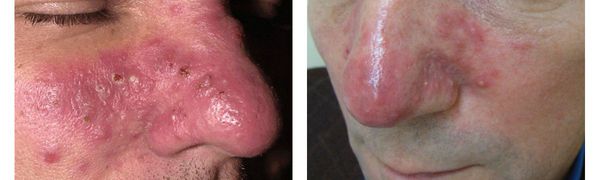
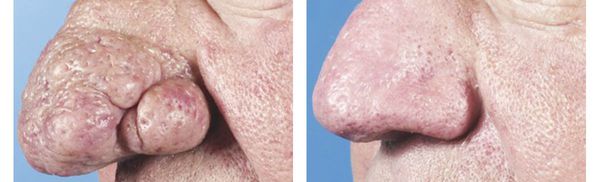
- Отёчность, а также гиперплазия и утолщение поражённых участков кожи. Иногда такие проявления выражены настолько сильно, что черты лица искажаются (например, развивается ринофима — увеличенный и покрасневший бугристый нос).
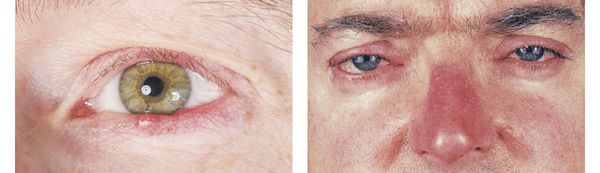
- При поражении глаз опухают и краснеют веки, в области их краёв возникает зуд, у корней ресниц появляются корочки, ощущается сухость глаз, слезотечение, чувство инородного тела. В тяжёлых случаях может ухудшиться зрения вплоть до полной его утраты.
- Выраженные болевые ощущения не характерны для розацеа, но иногда может возникнуть жжение и покалывание, небольшой зуд, болезненность при прикосновении к изменённым элементам, при этом поражённые участки кожи обычно горячие на ощупь.
Обычно розацеа протекает хронически, периодически обостряясь и стихая. Некоторые проявления (например, пустулы и папулы) развиваются только во время обострения болезни. Другие симптомы являются постоянными, т. е. присутствуют и в периоды обострений, и во время ремиссии. К ним относятся: стойкая диффузная эритема центральной части лица, телеангиэктазии и фиматозные изменения.[8]
Патогенез розацеа
Механизмы развития заболевания до сих пор изучаются и уточняются[1][9][10], но ключевая роль в патогенезе розацеа сейчас отводится нарушению сосудистого тонуса — ангионеврозу. В частности, в развитии преходящего и стойкого покраснения лица участвует медиатор брадикинин, уровень которого также повышается во время климакса, обусловливая характерные приливы. Такой же эффект можно наблюдать и во время реакции на психоэмоциональные раздражители[15], особенно у людей с неустойчивой психикой и особой склонностью к выраженным вегетативным проявлениям.
При розацеа отмечается выброс и других вазоактивных медиаторов воспаления — гистамина, серотонина и простагландинов.[8]
Некоторые исследования подтверждают, что изменения в микрососудистом русле также активируют особые белки — кателицидины[2], которые воздействуют на клетки внутренней оболочки сосудов (эндотелиоциты), а также могут влиять на местный иммунитет, вызывать воспаление. Отмечается, что у людей с розацеа уровень кателицидинов, а также ферментов-протеаз в коже лица резко повышен.
Чрезмерное ультрафиолетовое облучение[6] также способно изменять тонус сосудов в силу повреждающего воздействия на сосудистую стенку, что приводит к её атонии и повышенной хрупкости. Кроме того, при УФ-облучении происходит деградация волокон дермы, что также делает кожу более уязвимой к воздействию внешних факторов.
Розацеа, спровоцированная приёмом кортикостероидных препаратов местного действия (особенно фторсодержащих), имеет особый механизм развития. Дело в том, что при поверхностном залегании внутрикожных мелких кровеносных сосудов, сеть которых особенно хорошо развита на лице предрасположенных к розацеа людей, кортикостероидные препараты всасываются более интенсивно. Кроме того, их своеобразное “депо” на поверхности кожи образуется в расширенных фолликулярных устьях, через которые они проникают в сальные железы. Длительное применение стероидных препаратов ухудшает бактерицидные свойства кожного покрова, истончает эпидермис, что повышает вероятность проникновения патогенных микроорганизмов в более глубокие слои кожи с последующим развитием воспаления.
Воспалительные процессы при появлении папул и пустул стимулируются также бактерией Bacillus oleronius, которую выделяют клещи рода демодекс.[16] Кроме того, в образовании пустулёзных элементов сыпи и нарушениях со стороны органов зрения нередко задействован эпидермальный стафилококк.
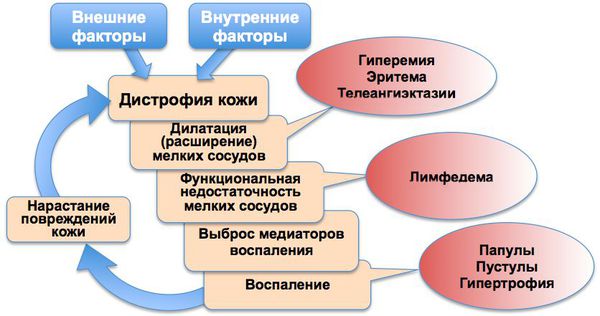
Хроническое воспаление сопровождается функциональной недостаточностью мелких кровеносных и лимфатических сосудов лица, что приводит к развитию отёка (лимфедемы), фиброзным изменениям и утолщениям кожи.
Основные патогенетические звенья розацеа
Классификация и стадии развития розацеа
Розацеа — это хроническая болезнь с чередующимися обострениями и ремиссиями, которая может протекать годами. Тем не менее, прослеживается определённая закономерность стадий патологического процесса, которая позволяет косвенно судить о давности заболевания. В типичном случае выделяют пять стадий:[1][9][10]
- Стадия преходящей эритемы центральной части лица — кратковременные эпизоды покраснения лица, возникающие спонтанно и исчезающие без видимых следов.
- Стадия стойкой (фоновой) эритемы и телеангиэктазий — развиваются из-за расширения сосудистой сети после многократных эпизодов преходящей эритемы.
- Папулёзная стадия — образование папул на фоне всего вышеперечисленного.
- Пустулёзная стадия — появление пустул.
- Инфильтративно-продуктивная стадия — отёк и фиброзно-гипертрофические изменения в коже.
Выделяют четыре основных подтипа розацеа:
- Эритематозно-телеангиэктатический — для него характерны транзиторная эритема, переходящая в стойкую, телеангиэктазии и отёчность.
- Папуло-пустулезный — характеризуется, кроме всего вышеперечисленного, образованием папул и пустул на коже.
- Фиматозный — отличается утолщением кожи с характерной бугристой поверхностью и появлением шишковидных разрастаний на разных участках лица: ринофима (в области носа), метафима (на лбу), гнатофима (на подбородоке), отофима (на ушной раковине), блефарофима (на веке). При этом образования могут различаться по своему строению.[6]
- Глазной (офтальморозацеа) — может развиваться на любой стадии заболевания (иногда даже до появления кожных симптомов). Он характеризуется разнообразными поражениями глаз — чаще всего это блефарит (воспаление век) и конъюнктивит (воспаление слизистой оболочки глаз). Также может присоединиться мейбомиит (воспаление мейбомиевых желез, расположенных по краям век) и рецидивирующий халазион (“холодный ячмень”). В тяжёлых случаях развивается кератит, склерит и иридоциклит.
Отдельно рассматривают атипичные формы развития розацеа:
- гранулематозная (люпоидная) — развиваются особенно плотные желтоватые папулы (гранулёмы), которые после разрешения могут оставлять на коже заметные рубцы;
- конглобатная — появляются крупные узлы с признаками абсцедирования и свищи;
- галогеновая — возникате на фоне приёма препаратов йода и брома, клиническая картина при этом напоминает конглобатную форму;
- стероидная — провоцируется длительным приёмом местных стероидных препаратов;
- грамнегативная — может возникать на фоне нерациональной антибиотикотерапии, характеризуется присоединением грамотрицательных микроорганизмов;
- фульминантная — начинается внезапное с молниеносного развития патологических симптомов, включающих отёк, гиперемию, папуло-пустулёзные образования, сливающиеся в общий конгломерат с гнойным отделяемым.
Осложнения розацеа
Длительно протекающее заболевание может иметь широкий спектр осложнений. К ним относятся:[1][9]
- Гнойно-септические осложнения, в том числе так называемый дренирующий синус — возвышающееся над уровнем кожи продолговато-овальное образование, из которого периодически выделяется гной. Данное осложнение представляет собой длительный вялотекущий процесс воспаления, не склонный к спонтанному регрессу. Он может иногда осложнять фульминантную и конглобатную формы розацеа.
- Прогрессирующее ухудшение зрения, а в особо тяжёлых случаях — вплоть до полной его утраты. Это происходит в результате запущенной офтальморозацеа (розацеа-кератита).
- Искажение черт лица и существенное ухудшение внешности — наблюдаются при значительных фиматозных разрастаниях, отёке и стойкой эритеме. У большинства людей на фоне этого осложнения снижается качество жизни.
- Психоэмоциональные расстройства, в том числе депрессивного спектра — развиваются вследствие социальной дезадаптации.
Диагностика розацеа
Диагностика розацеа базируется в первую очередь на результатах дерматологического осмотра (желательно с проведением дерматоскопии)[9][10], а также анализа клинической картины и жалоб пациента.
Обязательный диагностический признак, указывающий именно на розацеа — это стойкая эритема центральной зоны лица, не захватывающая область кожи вокруг глаз и существующая не менее трёх месяцев.
В целом все диагностические критерии подразделяют на две группы:
- Основные диагностические критерии:
- нестойкая эритема;
- стойкая эритема;
- телеангиэктазии;
- папулы и/или пустулы.
- Дополнительные диагностические критерии:
- ощущение жжения и покалывания, отёчность лица;
- сухость кожных покровов;
- образование воспалительных бляшек;
- признаки поражения глаз;
- фиматозные разрастания.
Для постановки диагноза, как правило, необходимо наличие не менее двух критериев.[9]
Дополнительные инструментальные и лабораторные исследования необходимы для исключения других заболеваний со схожей симптоматикой (различные дерматиты, системные заболевания соединительной ткани и другие), а также для уточнения конкретного варианта течения и основных пусковых механизмов заболевания. От всего этого зависит выбор тактики лечения.
В диагностике розацеа могут быть использованы:
- микроскопия соскоба кожи для обнаружения клещей рода демодекс;[16]
- исследование содержимого пустул на предмет наличия вторичной бактериальной инфекции;
- анализ крови на маркеры системных заболеваний соединительной ткани (красная дискоидная волчанка и другие);
- допплерография — позволяет изучить микрогемодинамику кожи лица и зафиксировать изменения скорости кровотока (при розацеа он замедляется);[10]
- УЗИ кожи — позволяет изучить структуру инфильтратов, фиматозных разрастаний и определить толщину слоёв кожи;[10][14]
- конфокальная лазерная сканирующая микроскопия[10][12] — инновационный метод, визуализирующий особенности строения кожного покрова на глубину 300-400 микрометров (до сетчатого слоя дермы), не нарушая его целостности. С его помощью можно детально изучить состояние микроскопических сосудов, клеток различных слоёв кожи, оценить степень ксероза (сухости) и шелушения, а также подсчитать количество особей клеща демодекс.
Лечение розацеа
Для успешного лечения розацеа необходимо наблюдаться одновременно у нескольких специалистов — дерматолога, эндокринолога, терапевта, гастроэнтеролога, офтальмолога, психолога и других.[7][15] Также важно проводить лечение сопутствующих заболеваний — болезней ЖКТ и эндокринной системы.[4][5]
Поскольку розацеа является хроническим заболеванием, полное его излечение, к сожалению, невозможно. Поэтому основными целями лечения в данном случае являются:[10]
- смягчение симптомов — снижение выраженности покраснения, уменьшение количества папуло-пустулёзных элементов;
- замедление прогрессирования заболевания;
- достижение максимально длительных периодов ремиссии;
- профилактика развития обострений;
- устранение и/или минимизация сформировавшихся косметических дефектов;
- достижение приемлемого уровня качества жизни.
Обязательные компоненты успешной борьбы с розацеа (по версии Национального общества розацеа США):[12]
- грамотный уход за кожным покровом — использование солнцезащитных препаратов и специальных маскирующих средств, исключение уходовой косметики с содержанием мыла, спирта и других раздражающих компонентов, нанесение средств, смягчающих кожу, умывание водой комнатной температуры;
- информирование пациента о своём заболевании, мерах профилактики и коррекции образа жизни;
- медикаментозные и другие методы лечения, которые индивидуально подбираются врачом в зависимости от клинической формы и других особенностей развития заболевания.
Медикаментозное лечение:
- системное применение антибиотиков тетрациклинового ряда, макролидов, метронидазола, изотретиноина (противопоказан при беременности);
- местное лечение — метронидазол, азелаиновая кислота, сульфацетамид натрия, клиндамицин, бензилбензоат[16], топические ретиноиды и другие препараты;
- ангиостабилизирующие препараты — ксантинола никотинат, алкалоиды белладонны, эрготамин и другие;[3]
- седативные средства;
- препараты искусственной слезы.
Немедикаментозное лечение:
- лазеролечение;
- IPL-терапия (лечение высокоинтенсивными вспышками света);[13]
- микротоковая терапия;
- криотерапия;
- диетотерапия;
- психотерапия.[15]
Лазеротерапия используется не только как самостоятельная процедура, но также входит в схему комплексного лечения на разных этапах развития розацеа. Проникая в дерму на глубину до 2 мм, лазерное излучение оказывает антисептическое и антибактериальное действие, что необходимо при лечении папулопустулезных форм розацеа. Лазерная коагуляция и коррекция сосудистых нарушений кожи при эритематозной и телеангиоэктатической формах способствуют достижению более стойкой и длительной ремиссии.
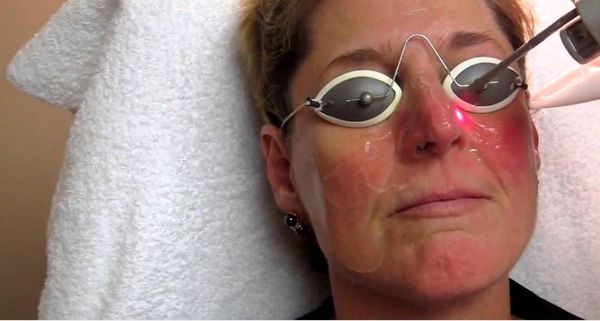
При выраженных фиматозных разрастаниях показано их хирургическое удаление и санация абсцедирующих образований.
Прогноз. Профилактика
Прогноз заболевания в основном благоприятный, за исключением редких случаев с тяжёлыми осложнениями (например, потеря зрения вследствие розацеа-кератита). Тем не менее оно значительно ухудшает социальную адаптацию и качество жизни пациента.
Течение заболевания в большинстве случаев можно успешно контролировать.[12] Благодаря комплексному лечению и систематическим профилактическим мерам можно достичь продолжительных стойких ремиссий и замедлить прогрессирование болезни.
Основные меры профилактики при розацеа заключаются в определении факторов, провоцирующих обострения в каждом конкретном случае, и минимизации их воздействия:[1][2]
- при обострении в связи с неблагоприятными погодными условиями нужно ограничить время пребывания на открытом воздухе при сильном ветре, в мороз и при необходимости использовать защитные средства;
- при повышенной чувствительности к УФ-лучам[6] стоит исключить посещения солярия, избегать пребывания под прямыми солнечными лучами в период максимальной солнечной активности, использовать фотопротекторные кремы (для чувствительной кожи), летом носить головные уборы с широкими полями;
- не посещать бани и сауны, принимать только тёплый душ;
- если приходится долго работать в условиях повышенных температур (хлебопекарное производство или металлургия), то стоит рассмотреть вопрос о смене места работы;
- при выборе места отдыха отдавать предпочтение странам с мягким прохладным климатом;
- поддерживать оптимальный уровень температуры и влажности в помещении;
- пересмотреть рацион — максимально ограничить употребление острых, пряных, жирных и жареных блюд, стараться употреблять пищу и напитки не горячее 36 °С;
- по возможности исключить употребление алкоголя и курение;
- отказаться от агрессивных косметологических процедур — химических и механичиских пилингов, дермабразии, растирания использования паровых и других термоактивных масок;
- осуществлять максимально бережный уход за кожей лица — использовать мягкие очищающие средства без детергентов, спирта и других раздражающих компонентов (эфирные масла, камфора, ментол и т. п.), применять отвары трав (ромашки, липы, календулы), пользоваться увлажняющими средствами;
- если обострения вызваны приёмом лекарств, необходимо обсудить с лечащим врачом вопрос об их замене;
Для успешного лечения и профилактики рецидивов и осложнений важно также строго соблюдать нормы личной гигиены:
- пользоваться только индивидуальными полотенцами (при уходе за лицом во время лечения желательно использовать одноразовые салфетки);
- часто менять постельное бельё (особенно наволочки), стирать при высокой температуре и проглаживать.[16]
Источник
