Воспаления легких и сопли

Пневмония – воспаление легочных тканей, которое имеет инфекционное происхождение. Патология может возникнуть на фоне ринита или гриппа. При этом насморк при пневмонии сохраняется и появляется дополнительная симптоматика. Тяжесть протекания заболевания зависит от возраста пациента, защитных сил организма и характера возбудителя патологии. Лечение назначает врач после проведения соответствующих исследований.
О чем говорят симптомы
Насморк – один из признаков пневмонии. По этой причине патология редко протекает без ринита. Насморк может возникать и после перенесенной пневмонии. Его появление связано с возникновением осложнений. Обычно насморк возникает на фоне развития синусита или гайморита.

После пневмонии защитные силы организма ослабевают. В результате иммунитет оказывается бессилен перед бактериями и вирусами. При попадании в организм они ищут слабые места для размножения. Таковой областью являются слизистые оболочки носовых пазух. Влажная и теплая среда, узкие ходы – идеальные условия для вирусов и бактерий. Они и провоцируют появление насморка после воспаления легких.
Вирусная или бактериальная
Обычно пневмония возникает из-за проникновения в организм вирусов. Однако после первичного заражения спровоцировать воспаление легких могут и бактерии. Чтобы назначить правильную терапию, врач должен определить характер заболевания. Лечение вирусной и бактериальной патологии не проводится одинаковыми препаратами. Понять, что именно спровоцировало появление воспаления легких непросто, поскольку заболевания имеют схожую симптоматику. Однако есть некоторые признаки, характерные только для вирусной или бактериальной пневмонии.
Симптоматика вирусного заболевания:
- незначительное повышение температуры;
- головная боль;
- сильный кашель;
- гиперпотливость;
- ухудшение аппетита;
- размытость шумов легких.
Заболевание также приводит к снижению иммунитета, из-за чего к болезни могут присоединиться другие патологии.
Бактериальное воспаление легких имеет такие признаки как:
- лихорадка;
- резкое ухудшение самочувствия больного;
- затрудненность дыхания;
- отчетливый шум в той стороне легких, где находится очаг заболевания.
Если патология спровоцирована микоплазмами, то больной сначала почувствует сильную усталость, одновременно с этим у него возникнет сухой кашель. Спустя несколько дней у пациента возникнут высыпания на эпидермисе, а кашель станет влажным с отхаркиванием мокроты.
Если болезнь спровоцировали пневмококки, то у пациента появится боль со стороны пораженного легкого. Для такой патологии характерен также кашель с мокротой, в которой присутствуют следы крови.
Пневмония часто возникает на фоне насморка, гриппа, ветрянки и других инфекционных заболеваний. В этом случае при терапии больному не становится лучше даже спустя две недели лечения. Симптоматика усиливается, что свидетельствует о развитии воспаления легких на фоне инфекционных патологий.
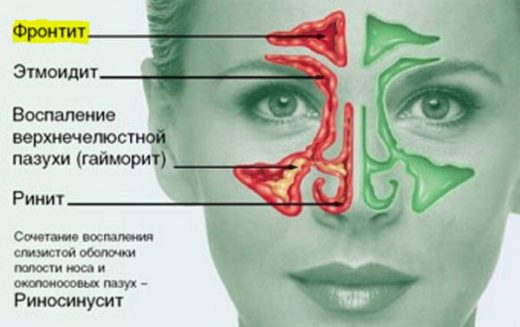
Ринит как симптом воспаления легких
Ринит часто является причиной возникновения пневмонии. Это связано с тем, что при насморке происходит поражение верхнего респираторного тракта. При отсутствии эффективного лечения воспалительный процесс спускается в легкие. В результате развивается пневмония.
Когда возникает заболевание, ринит остается. В некоторых случаях симптоматика усиливается. Чтобы избавиться от основного заболевания и насморка, необходима соответствующая терапия.
Причины насморка:
- проникновение в организм вирусов и бактерий;
- аллергические реакции;
- доброкачественные образования на слизистых носовых пазух;
- нарушение строения носа, которое наблюдается у человека с рождения;
- увеличение размеров аденоидов;
- попадание в носовые пазухи инородного тела.
К возникновению пневмонии приводит только вирусный и бактериальный ринит.
Диагностика и лечение
Чтобы понять причину появления ринита во время или после пневмонии, рекомендуется обратиться к ЛОРу. Обычно врач назначает компьютерную томографию или рентген. По результатам этих исследований специалист выносит заключение. После диагностики патологии ЛОР назначает терапию.
Для лечения насморка при воспалении легких:
- нестероидные противовоспалительные лекарства;
- антигистаминные препараты, обладающие противоотечными свойствами.
При повышенной температуре тела врач назначает жаропонижающие средства.
Если насморк появился после воспаления легких, то терапия проводится, прежде всего, заболевания, ставшего причиной ринита. Обычно она основывается на использовании антибиотиков местного или широкого спектра действий. Для избавления от заложенности носа может быть назначена физиотерапия.
Если диагностирован гайморит, то врач может назначить пункцию гайморовых пазух или оперативное вмешательство. Такие методы лечения актуальны в том случае, если консервативная терапия доказала свою неактуальность.
Чтобы после болезни не возникли осложнения, достаточно придерживаться правил лечения и соблюдать все рекомендации специалиста.
Подведение итогов
Если появился насморк при пневмонии или после патологии, то рекомендуется обратиться к врачу. Ринит может свидетельствовать о развитии серьезных осложнений, возникших на фоне воспаления легких. Правильно подобранная и своевременно начатая терапия в этом случае поможет избежать более серьезных последствий для организма – заболеваний головного мозга и других опасных болезней.
Источник
От чего возникает пневмония? Какие условия нужны, чтобы не допустить возникновение пневмонии? Что нужно и важно знать о температуре тела, кашле и насморке? Что нужно и чего не нужно делать родителям, родственникам, самому больному?
Воспаление лёгких (пневмония) – опасное заболевание, но в настоящее время оно, к счастью, успешно лечится.
Сначала совсем немного о строении нашей дыхательной системы.
Наша дыхательная система условно делится на верхнюю и нижнюю.
Верхняя дыхательная система: носовая полость, носоглотка, гортань.
Нижняя дыхательная система: трахея, бронхи, лёгкие.
Носовая полость вдыхаемый воздух очищает (волосики в носу задерживают пыль и прочее, к слизистой оболочке прилипает всё ненужное), согревает (в носу много кровеносных сосудов) и увлажняет (влажная слизистая оболочка), также является органом обоняния.
Носоглотка также очищает, согревает и увлажняет воздух за счет слизистой оболочки, а также там имеются миндалины, которые защищают от инфекции.
Гортань способствует образованию звуков (речь).
Трахея и бронхи также очищают воздух за счет реснитчатого эпителия, которым они покрыты (реснички колеблются и продвигают всё ненужное из лёгких вверх по дыхательным путям, где они потом откашливаются).
Лёгкие осуществляют газообмен между вдыхаемым воздухом (кислород поступает в кровь) и кровью (углекислый газ поступает из крови в лёгкие, затем выдыхается), участвуют в терморегуляции (регуляции температуры тела) – в жару учащается дыхание. Но также лёгкие являются фильтром, который очищает организм от токсинов, которые образуются, например, при воспалительных процессах в организме, отравлениях, ожогах, любом повреждении тканей.
Пневмония возникает чаще всего воздушно-капельным путём заражения, как осложнение при ОРВИ (острых респираторных вирусных инфекциях: насморк, ангина, ларингит, бронхит и др.). Именно поэтому так важно защитное значение верхних дыхательных путей. Они не допускают проникновение микробов вглубь дыхательной системы. Но если организм ослаблен, местный иммунитет нарушен, человек постоянно курит, вдыхаемый воздух загрязнённый, сухой и высокой температуры, попавший в дыхательные пути микроб очень активен, то инфекция может проникать дальше верхних дыхательных путей и вызывать трахеиты (воспаление трахеи), бронхиты (воспаление бронхов) или пневмонию (воспаление лёгких).
Но пневмония может возникать и при интоксикации организма (пищевое отравление, понос, воспаление, особенно гнойное, перелом, ожог и т.п.).
В дыхательных путях постоянно вырабатывается определённое количество слизи, которую называют мокротой. Мокрота защищает дыхательные пути и лёгкие, обволакивает попавшие в дыхательные пути частички, обладает противомикробным действием. При заболеваниях дыхательных путей мокроты образуется больше. Нормальное состояние мокроты – жидкое. Но если мокрота загустевает, то она закупоривает дыхательные пути, эти участки плохо вентилируются, в них нарушается кровообращение, там собираются микробы, возникает воспалительный процесс – вот вам и воспаление лёгких.
А почему и когда мокрота становится густой?
Определённо она становится густой при чрезмерных потерях и недостаточном потреблении жидкости (воды). Такое происходит при перегреве (при высокой температуре воздуха, нас солнце, в бане и т.д.), при высокой температуре тела, при потливости, при поносе и рвоте, при недостаточном потреблении жидкости.
Категорически недопустимо обезвоживание организма. Потребление воды должно быть достаточным. А при болезни так вообще – пить нужно больше, это очень важно. Если вы принимаете лекарства, но у вас нехватка жидкости в организме, то лекарства вы принимаете зря, т.к. при недостатке жидкости они не помогут.
А при поносе (диарее), рвоте и повышенном потоотделении организм теряет не только воду, но и соли. Поэтому в таких случаях нужно восполнять не только потери жидкости, но и солей.
В таких случаях поможет средство для пероральной регидратации. Можно купить в аптеке готовое, например, «Регидрон», а можно изготовить дома.
Рецепт ВОЗ:
натрия хлорид – 2,6 г;
тринатриевый цитрат, безводный – 2,9 г;
калия хлорид – 1,5 г;
глюкоза – 13,5 г;
вода – 1 литр.
В домашних условиях:
обыкновенный сахар (сахароза) – 18 г (2 ст. ложки);
обыкновенная поваренная соль – 3 г (1 ч. ложка);
пищевая сода – 1 ч. ложка;
вода – 1 литр.
Образование мокроты также зависит от качества вдыхаемого воздуха.
Если воздух загрязнённый, сухой, перегретый, то такой воздух будет способствовать засорению дыхательных путей и загустеванию или даже пересыханию слизистых оболочек дыхательных путей. А если, например, в носовой полости пересохнет слизь, то этот участок дыхательных путей лишится защиты от микробов (микробы намного легче проникают через сухие стенки дыхательных путей). Также, при пересыхании слизи в носу, микробам легче проникнуть вглубь дыхательной системы, вызвать бронхит, добраться до лёгких, в конце концов. Слизистая оболочка защищает стенки дыхательных путей от микробов. Поэтому, когда из носа текут сопли, это значит, что они жидкие, и организм так реагирует на попадание микробов в нос – выделяет больше жидкой носовой слизи (соплей). И это хорошо, их можно легко высморкать, промыть нос солевым раствором (1 чайная ложка соли на 1 литр воды). Но если слизь в носу (или в любом другом участке дыхательной системы) загустевает или пересыхает, то это очень плохо – организм лишается естественно защиты.
Поэтому очень важно не допустить пересыхания слизистых. Что для этого нужно. Оптимальная температура воздуха (18-22 градуса), оптимальная влажность воздуха (40-60%), регулярно проветривать помещение, стараться не использовать обогреватели, которые сильно сушат воздух, избавляться от накопителей пыли (ковры, обилие мягких игрушек, захламлённость помещения), гулять на свежем воздухе, не перегреваться, принимать душ, потреблять достаточное, а при болезни еще больше, количество воды, вести активный, подвижный образ жизни (т.к. если человек большую часть времени лежит или сидит, то лёгкие его слабо вентилируются, что также способствует застойным явлениям).
Немного о температуре тела.
Когда во время болезни температура тела повышается – это защитная реакция организма на проникновение в организм болезнетворных микробов. При повышенной температуре тела в организме образуется интерферон, который помогает бороться с вирусами (он препятствует их размножению). Но высокая температура тела способствует загустеванию мокроты. Что же делать? Больше пить! Если пить не получается (рвота, совсем маленький ребёнок не пьёт), в помещении и на улице жарко, а температура тела становится выше 38,5 или ниже, но человек при этом очень плохо себя чувствует, то следует использовать жаропонижающие (парацетамол, ибупрофен). Но если, например, у ребёнка температура тела 39 и он нормально при этом себя чувствует, активен, то сбивать не нужно.
О температуре тела подробнее тут:
Когда нужно сбивать температуру?
Повышенная температура и никаких других симптомов.
Снижаем высокую температуру без лекарств.
Снижаем высокую температуру с помощью лекарств.
Образующаяся мокрота всё время удаляется, продвигаясь ресничками вверх по дыхательным путям. У здорового человека, она вырабатывается в определённых количествах и проглатывается. У больного мокроты вырабатывается значительно больше, она откашливается, отхаркивается.
Кашель – это защитная реакция организма. Кашель – это не болезнь.
Поэтому при болезни, не нужно избавляться от кашля, а нужно избавляться от того, что вызвало этот кашель – от причины, от болезни. Хотя, есть некоторые ситуации, когда кашель не нужен, он не выполняет защитных функций, а лишь мешает. Например, при коклюше, когда раздражается кашлевой центр в мозге, и человек кашляет приступами до посинения. Вот в таких случаях кашель останавливать нужно. Но при ОРВИ, когда организм с помощью кашля избавляется от ненужного в дыхательных путях, кашель устранять не следует.
Кашель может быть сухим и болезненным. Это нехорошо. Значит либо мокроты образуется мало, либо, скорее всего, мокрота загустевает или пересыхает. Кашель может быть влажным с отделением (отхаркиванием) мокроты. Такой кашель называют продуктивным.
Да, и никогда не стучите по спине кашляющему человеку. Этим вы можете сделать ему только хуже, вплоть до остановки дыхания.
Подробнее о кашле читайте тут: Что очень важно знать о кашле?
Теперь о лекарствах при кашле.
1. Противокашлевые (тормозят, устраняют кашель). Например, бронхолитин и др.
2. Отхаркивающие (разжижают мокроту и способствуют её выведению). Например, бромгексин, амброксол и др.
Первые при отделяемой мокроте не нужны, т.к. они кашель остановят, а мокрота будет выделяться и накапливаться в лёгких – вот вам и опять пневмония. А если уж одновременно принять и отхаркивающие, и противокашлевые, то отхаркивающие средства будут количество мокроты увеличивать, а противокашлевые средства остановят кашель, и увеличившееся количество мокроты останется в дыхательных путях.
Ни в коем случае нельзя принимать одновременно и отхаркивающие, и противокашлевые!
Отхаркивающие средства применять при заболеваниях нижних дыхательных путей можно. Но при этом обязательно обильное питьё и прохладный влажный чистый воздух. Без этого отхаркивающим препаратам не на что будет действовать (густая или пересохшая мокрота). Отхаркивающие не помогут при заболеваниях верхних дыхательных путей (насморк, ангита, ларингит и др.).
Отхаркивающие нужны для усиления кашля.
Некоторые возмущаются: «У нас кашель, и мы приняли отхаркивающие, но кашель не прошел, а только усилился!».
Естественно, отхаркивающие и нужны для усиления кашля, чтобы усилить отхаркивание мокроты.
Не нужно давать отхаркивающие препараты детям до 2-3 лет (а лучше до того, как научится откашливаться), т.к. диаметр их дыхательных путей относительно уже, чем у взрослых, и они (дыхательные пути детей) легче забиваются, а вследствие слабо развитой дыхательной мускулатуры детям труднее отхаркивать мокроту.
Но сама мокрота, конечно, не вызывает воспаление лёгких. Воспаление лёгких вызывают микробы (вирусы, бактерии, грибки). Чаще всего это стафилококк, стрептококк, пневмококк и др.
Пневмонию может вызвать бактерия из числа хламидий (Chlamydophila psittaci). Это заболевание называется орнитоз. Заражаются от птиц: диких или домашних (в том числе попугайчиков) воздушно-капельным путём, вдыхая частички засохших экскрементов птиц или частички пуха, или через рот. При орнитозе также могут поражаться печень, селезенка, нервная система, надпочечники. Также наблюдаются лихорадка и общая интоксикация.
Что нужно делать родителям, родственникам, самому больному?
1. Обеспечить больному нормальные условия существования.
Прохладный (18-22 градуса) влажный (40-60%) воздух. Проветривать помещение. Гигиена. Душ. Обильное питьё. Избавиться от накопителей пыли. Регулярно проводить влажную уборку. Не вести сидячий и лежачий образ жизни, который способствует плохой вентиляции лёгких и скапливанию там всего ненужного, приводит к застойным явлениям.
2. Знать признаки, по которым можно заподозрить воспаление лёгких:
— кашель, как главный симптом болезни;
— если ОРВИ длится более 7 дней либо наступило ухудшение после улучшения;
— бледная кожа на фоне других симптомов ОРВИ (кашель, насморк, высокая температура и др.);
— невысокая температура тела и одышка;
— парацетамол не помогает при высокой температуре.
Если наблюдается хотя бы один из этих признаков – к врачу.
Чего не нужно делать родителям, родственникам, самому больному?
1. Использовать антибиотики без назначения врача.
Некоторые (= многие) родители стараются использовать антибиотики без назначения врача для профилактики осложнений при ОРВИ. При ОРВИ в организме также активизируются живущие там бактерии (у здорового человека они сдерживаются иммунной системой и вреда для него не представляют), которые могут вызвать осложнения. Заметьте: могут вызвать! Но «заботливые» родители, бабушки, няни для профилактики таких осложнений стараются напичкать ребёнка антибиотиками. Это просто преступление!
Во-первых, антибиотики на вирусы не подействуют.
Во-вторых, антибиотики подействуют на и так ослабленный организм больного, принеся ему вред.
В-третьих, принятый антибиотик некоторых бактерий убьёт, некоторых – частично, а на других не подействует вообще (например, ампициллин на стафилококк не действует).
Вот эти бактерии и вызовут пневмонию. Да не просто бактерии, а бактерии, устойчивые к антибиотикам. Это очень опасно.
В норме бактерии, живущие в нашем организме (условно-патогенные), в здоровом организме вреда не причиняют. Они могут начать «хулиганить», когда организм ослабнет (заболевание, истощение, переутомление и т.п.). Все живущие в нашем организме микробы сдерживают друг друга, и ни один из них не размножается чрезмерно. Но если мы поубиваем многих бактерий такого сообщества антибиотиками, а останутся немногие, то они начнут активно размножать, т.к. сдерживать их будет некому. Поэтому профилактика антибиотиками в несколько раз увеличивает вероятность возникновения пневмонии и других осложнений при ОРВИ. То есть если вы принимаете при ОРВИ антибиотики для профилактики, то вероятность возникновения у вас осложнений в 9 раз выше, чем у того, кто антибиотики не принимает.
Антибиотики нужно применять только тогда, когда возникает бактериальное осложнение, и только против конкретного возбудителя, вызвавшего осложнение, и только по назначению врача, строго следуя правилам приёма антибиотика. Для профилактики применять антибиотики ни в коем случае нельзя!
Также нельзя применять антибиотики местно в носовую полость (т.к. там не получится создать необходимую их концентрацию). Местно антибиотики применяют лишь в двух случаях: гнойный отит и гнойный конъюнктивит.
2. Злоупотреблять сосудосуживающими препаратами (каплями, пшикалками в нос).
Если у больного текут жидкие сопли, то не нужно капать ему в нос сосудосуживающие препараты (нафтизин, нафазолин, риностоп, назол и пр.). Да, сопли на время пропадут. Да, дышать станет легче. Но это будет способствовать тому, чтобы микробы в носу не задерживались, а проходили дальше – в лёгкие, вызывая пневмонию. Сопли препятствуют проникновению микробов дальше в дыхательную систему, они обладают обеззараживающим действием. Плохо – когда в носу сухо. Хорошо – когда нос увлажнён. Конечно, когда текут сопли, это мешает. Можно высморкаться и промыть нос солевым раствором (1 ч.л. на 1 л воды).
Кроме того, сосудосуживающие препараты вызывают привыкание и приводят к очень тяжелым последствиям – хронической заложенности носа, патологическим изменениям слизистой, в тяжелых случаях может потребоваться операция. Не следует применять сосудосуживающие препараты более 3 суток, и применять их нужно только в крайних случаях (например, когда невозможно дышать через нос или дыхание затруднено и через нос, и через рот, при возникновении острого отита, как только заболело ухо).
Детям нужно применять специальные детские капли в зависимости от возраста. Не с ксилометазолином, а с фенилэфрином. И обязательно! – специальные детские по возрасту.
Подробнее о сосудосуживающих препаратах читайте тут
Итак, меры профилактики и признаки подозрения на воспаление лёгких теперь вы знаете, а лечение – это задача врача. Никакого самолечения!
Следите за вашим здоровьем и вовремя обращайтесь к врачу. Не занимайтесь самолечением – это может быть опасно!
Желаю всем здоровья и долголетия! 🙂
Понравилась статья? Подписывайтесь на канал, ставьте лайки, делитесь публикацией в социальных сетях (кнопки соц. сетей справа).
Приглашаю вас в сообщества: Facebook | Вконтакте | Одноклассники
Источник
