Воспаление жевательной мышцы лечение
Как мы уже говорили раньше, многие пациенты и, к сожалению, врачи считают, что самая частая и очевидная причина боли в лице — это невралгия тройничного нерва. Ее также называют тригеминальной невралгией. И назначается лечение карбамазепином (он же финлепсин) — тяжелое, часто нарушающее самочувствие, длительное и…. бесполезное. Ведь неправильный диагноз и последующее неэффективное лечение ведут к появлению полной безысходности, желанию принять любое обезболивающее в бесконтрольных количествах и неверию в возможность облегчения боли. А ведь на самом деле невралгия тройничного нерва встречается очень редко — лишь 0,3% людей страдают этим тяжелым и часто мучительным заболеванием. При этом в реальности самой частой причиной хронической боли в лице является дисфункция височно-нижнечелюстного сустава. Это заболевание встречается, как минимум, в 15 раз чаще невралгии тройничного нерва и не имеет никакого отношения к тройничному и вообще любому другому нерву на лице. Давайте поговорим о том, что это такое и что же все-таки может также сильно, часто и долго болеть в лице.
ТАК ЧТО ЖЕ ТАКОЕ ДИСФУНКЦИЯ ВИСОЧНО-НИЖНЕЧЕЛЮСТНОГО СУСТАВА?
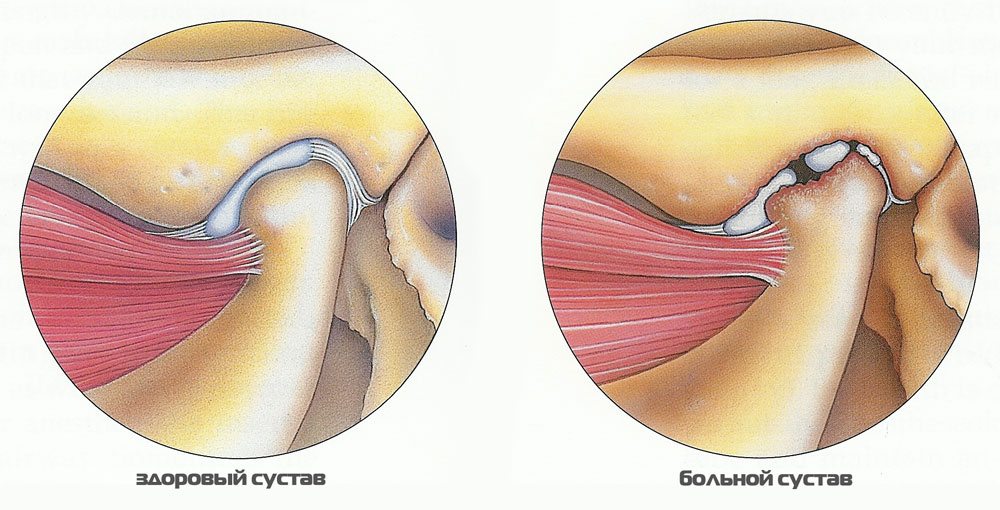
Височно-нижнечелюстной сустав соединяет нижнюю челюсть с височной костью и располагается поэтому сразу перед ухом с каждой стороны. Сустав обеспечивает движение нижней челюсти вверх, вниз, вперед и вбок — то есть движения, необходимые для пережевывания пищи. А возможными эти движения становятся при помощи мышц — жевательных, височных и крыловидных. И сам сустав, и, в особенности, окружающие его мышцы, имеют огромное количество болевых нервных окончаний, поэтому все эти структуры очень часто являются источником боли. Сегодня термином «дисфункция височно-нижнечелюстного сустава» называют и патологию самого сустава, который, кстати, болит не так часто, и, что более важно, напряжение жевательных, височных и крыловидных мышц. В подавляющем большинстве случаев причиной боли является миофасциальный болевой синдром в этих мышцах, который часто развивается даже без патологии самого сустава. При миофасциальном болевом синдроме боль может ощущаться не только в области самой мышцы, но и отражаться в отдаленные участки, например, в ухо, голову, шею и даже плечи.
А КАКОВЫ СИМПТОМЫ?
- Боль в лице, обычно локализованная в области щек и нижней челюсти
- Усталость, напряжение и дискомфорт в лице, ощущение как будто вы долго жевали
- Боль при жевании
- Боль в области уха или за ухом
- Боль в шее и плечах
- Головная боль, обычно в области висков с одной или двух сторон
- Иногда при открывании или закрывании рта вы можете услышать хруст или щелчок. Обычно это свидетельствует о патологии самого височно-нижнечелюстного сустава, но может не сопровождаться болью.
ТО ЕСТЬ МОЯ БОЛЬ В УХЕ МОЖЕТ БЫТЬ НА САМОМ ДЕЛЕ ВЫЗВАНА НЕ ПРОБЛЕМАМИ С УХОМ?
Да, так и есть. Это заболевание поэтому впервые описал канадский ЛОР-врач, когда безуспешно пытался вылечить то, что он считал отитом. Выяснилось, что боль в ухе и за ухом может быть вызвана проблемами с височно-нижнечелюстным суставом и напряжением мышц жевательной группы. Когда в этих мышцах формируется так называемый миофасциальный болевой синдром, то есть в напряженных и болезненных мышцах появляются курковые (триггерные) точки, любые движения в челюсти могут вызывать боль не только в лице, но и в висках, за ухом, и даже в шее.
ПРАВИЛЬНО ЛИ Я ПОНИМАЮ, ЧТО ДАЖЕ ШЕЯ МОЖЕТ БОЛЕТЬ ПРИ ДИСФУНКЦИИ ВНЧС?
Да, это именно так. Как мы уже говорили, при развитии миофасциального болевого синдрома в жевательных мышцах боль может ощущаться не только в лице, но и в шее и за ухом. И именно такой пример вы можете увидеть на видео, котороя я представлю немного позже.
ХОРОШО, А ПОЧЕМУ ЭТО ЗАБОЛЕВАНИЕ ВООБЩЕ ВОЗНИКАЕТ?
Этого никто точно не знает. Считается, что к развитию дисфункции ВНЧС могут привести различные причины и даже их сочетание. Давайте обсудим самые частые из них:
- Бруксизм. Мы уже говорили раньше, о том, что бруксизм — это непроизвольное сжатие зубов во время сна, который сопровождается скрежетанием зубами и утренней усталостью в лице. Скрежет обычно выражен достаточно сильно, и его слышат окружающие. Представьте себе, что жевательная мышца входит в пятерку самых сильных мышц в нашем теле. Да-да, она может казаться Вам маленькой и не самой значительной, но это так. Мышцы жевательной группы при напряжении могут оказывать нагрузку в 25 килограммов на передние зубы и 91 килограмм коренные! А теперь давайте подумаем, почему бруксизм может приводить к появлению боли в голове и лице. Конечно, сжатие такой силы в итоге может привести к напряжению и болезненности мышц жевания и развитию миофасциального болевого синдрома. Многие люди также непроизвольно сжимают зубы и днем (дневной бруксизм), особенно когда напряженно работают и думают о неприятном. На это необходимо также обратить внимание. Ну и, конечно же, бруксизм крайне вреден для зубов, так как приводит к их высокой стираемости, а также повреждению коронок и дорогостоящих имплантов.
- Эмоциальные расстройства. Высокий уровень тревоги — одна из самых частых причин напряжения мышц в лице и появления их болезненности, ведь сжатие зубов и потягивание плечей наверх — это непроизвольная мышечная реакция, которой тело отвечает на стресс
- Дисфункция ВНЧС может сопуствовать другой хронической боли, чаще всего хронической мигрени
- Травмы, нарушение осанки и положения головы
- И что самое интересное, в последнее время стало известно, что нарушение прикуса имеет очень малое значение для развития дисфункции ВНЧС и боли в лице.
- Ну и конечно, если вы проходите длительное ортодонтическое лечение у стоматолога, существовавшее до этого напряжение жевательных мышц может усилиться и вызвать сильную боль в лице.
КАК ДОКТОР ДОЛЖЕН ОБЛЕДОВАТЬ МОЙ СУСТАВ
Итак, если Вас беспокоит боль в лице, ухе, шее или головная боль, врач должен всегда оценить состояние височно-нижнечелюстного сустава и окружающих его мышц. Он попросит Вас максимально открыть рот, посмотрит, насколько хорошо это получается сделать, послушает, возникает ли при этом скрежет или хруст в суставе, а также прощупает сустав через наружный слуховой проход. И, что самое важное, врач должен пропальпировать (прощупать) височные и жевательные мышцы, чтобы оценить уровень их напряжения, болезненности и наличие миофасциальных курковых точек. А если боль вы ощущаете не в лице, а, например, за ухом или в виске, при нахождении этих точек ваша боль сразу воспроизведется, и диагноз станет очевидным.
И ЧТО МНЕ ТЕПЕРЬ ДЕЛАТЬ — КАК УМЕНЬШИТЬ БОЛЬ?
Острую боль можно уменьшить приемом различных безрецептурных обезболивающих, прикладыванием тепла или холода, отказом от твердой пищи и высоких гамбургеров :-), чтобы сильно не открывать рот какое-то время.
Однако, в большинстве случаев боль носит хронический характер и существует длительное время. В этом случае основную роль играет, конечно же, не воспаление, а напряжение мышц. В такой ситуации нужно освоить техники управления стрессом и провести лечение тревожного расстройства, чтобы снизить вероятность ночного и, особенно, дневного бруксизма, а также следить за тем, чтобы не сжимать зубы.
Для лечения ночного бруксизма стоматологи могут предложить индивидуальные шины для ношения в ночное время, но опыт показывает, что многие люди отказываются от их ношения из-за неудобства и по эстетическим соображениям.
В последние годы для лечения лицевой боли, связанной с напряжением мышц жевательной группы, вне зависимости от того, есть ли у Вас бруксизм или нет, используется ботулотоксин типа А. Ботокс эффективно расслабляет напряженные мышцы уже через 2-3 недели, а его эффект длится несколько месяцев. Кроме того, имея большой опыт использования Ботокса в лечении хронической мигрени, мы понимаем, что препарат не только расслабляет мышцы, но и обладает лечебным действием при хронической боли. Препарат можно вводить для лечения активной боли, связанной с дисфункцией височно-нижнечелюстного сустава, для лечения бруксизма, а также профилактически в случае напряжения жевательных мышц, если Вам предстоит ортодонтическое лечение или челюстно-лицевые операции. Это облегчит работу стоматологу и позволит снять ненужную нагрузку с сустава. Как мы уже говорили выше, у каждого второго пациента с хронической мигренью мы также находим боль и напряжение в жевательных мышцах. Поэтому если вы планируете введение Ботокса для лечения хронической мигрени, спросите у своего врача о возможности введения хотя бы небольшой дозы в жевательные мышцы.
В моем блоге также есть видео о том, как мы вводим Ботокс для лечения хронической боли в лице.
И, как всегда, присылайте вопросы!
Источник
Чаще всего, боль в жевательных мышцах это результат длительного сжатия зубов, особенно ночью, во сне. Основная причина это хронический стресс и нарушение нейро-мышечной регуляции. Сначала возникает мышечный гипертонус. Потом появляется спазм. А через 10-15 лет возникает постоянная боль. Лечением таких проблем занимается гнатология. Врачи гнатологи используют объеденённый, комплексный подход при лечении болезней жевательных мышц, нижнечелюстного сустава и бруксизма (стирания зубов).
Содержание:
Болезни жевательных мышц
Гипертонус жевательных мышц
Лечение боли в жевательных мышцах
Болезни жевательных мышц
Болезни жевательных мышц возникают от системных и местных причин:
Системные причины:
- опухоли мышечной ткани (мио-рабдосаркомы)
- хронические воспаления мышц — миозиты
- спазмы жевательных мышц, возникающие при запущенной стадии столбняка и после инфицирования вирусом бешенства
- заболевания соединительной ткани-коллагенозы
- генетические заболевания сопровождающиеся недоразвитием и дистрофией мышечной ткани
- порезы жевательных мышц после инсульта
- поражение лицевого и тройничного нервов
Местные причины:
- Дисфункции связанные с нижнечелюстным суставом
- Функциональный дисбаланс жевательной мускулатуры связанный с нарушением прикуса и бруксизмом
- Нарушение нейро-регуляции жевательных мышц.

Практика подтверждает, что местные причины заболевания жевательных мышц почти всегда связаны с мышечно-суставной дисфункцией, которая проявляется щелчками в ухе при глотании и жевании, болями в ВНЧС, бруксизмом (скрип зубами) и неправильным прикусом.
.png)
Гипертонус жевательных мышц
Гипертонус жевательных мышц это реакция жевательной мускулатуры на длительные функциональные перегрузки, связанные с изменениями в проведении нервных импульсов в мышечных волокнах, включая остеопатические патологии. При диагностике это определяется изменением электрического потенциала жевательных мышц при сжатии челюстей, в состоянии покоя и при жевании пищи или функциональных пробах.
Визуально при гипертонусе мышц подымающих нижнюю челюсть могут быть заметны утолщения собственно жевательной мышцы и височной мышцы на пораженной стороне, по сравнению со здоровой стороной. При пальпации отмечается болезненность переднего края жевательной мышцы и наружной крыловидной мышцы, реже височной мышцы.
.png)
Аппарат для электромиографии
При проведении электромиографии пораженной жевательной мышцы в состоянии покоя отмечается спонтанная ЭМГ-активность, что указывает на изменение нервной мышечной регуляции. Так же возникает ассиметрия ЭМГ-активности между левыми и правыми жевательными мышцами.
Как результат возникает повышение тонуса (напряжения) мышечных волокон в мышцах подымающих нижнюю челюсть.
В 70-80 % мышечного гипертонуса возникает миалгия (мышечная боль), особенно сразу после пробуждения или после нервного стресса.

Лечение боли (миалгии) в жевательных мышцах
Как мы уже знаем, местной причиной боли в жевательных мышах является гипертонус мышечных волокон в мышцах, подымающих нижнюю челюсть.
Принципы снятия боли заключаются в немедленной терапии и долгосрочной терапии.
Для срочного купирования острых болей в жевательных мышцах проводят:
- блокады нижней ветви тройничного нерва и лицевого нерва
- инъекции миорелаксантов и витаминов местно, в области мышцы
- инъекции ботокса в области пораженной жевательной мышцы
Для долгосрочного лечения боли в жевательных мышцах проводят комплексное лечение дисфункции нижнечелюстного сустава, прикуса и бруксизма.
Для лечения мышц применяют мио-релаксационные сплинт-системы. Силиконовые сплинты последовательно разобщают зубные ряды, определяют правильное положение суставных головок в ВНЧС, фиксируют правильное центральное соотношение челюстей.
План комплексного лечения, после тщательной диагностики, определяет врач гнатолог на консультации.
Источник
Височный тендинит — острая или хроническая воспалительная патология, развивающаяся в области сухожилий жевательных мышц. При вялотекущем рецидивирующем течении заболевания в тканях возникают необратимые дегенеративные изменения. Воспалительным процессом чаще всего поражается часть сухожилия, прикрепленная к костному основанию. Значительно реже патология затрагивает все сухожилие.

Причинами височного тендинита становятся однократные или многократные физические нагрузки, травмирующие сухожильные волокна. Характерные симптомы воспаления — боль, отечность, гиперемия, местное повышение температуры. В терапии тендинита используются консервативные методы: прием фармакологических препаратов, физиопроцедуры. При неэффективности такого лечения проводится хирургическая операция.
Причины болезни
Важно знать! Врачи в шоке: «Эффективное и доступное средство от боли в суставах существует…» Читать далее…
Сухожилие жевательных мышц состоит из пучков коллагеновых волокон, соединяющих мышцы с костями. С их помощью передаются движения, обеспечивается их заданная траектория, поддерживается стабильность височно-челюстного сустава. Повторные интенсивные или слишком частые движения провоцируют преобладание процессов утомления над восстановительными реакциями в сухожилии. В медицине такое состояние называется усталостной травмой. Ткани сухожилия отекают, а волокна коллагена расщепляются, деформируются. При сохранности нагрузок происходит формирование островков жирового перерождения. Ткани омертвевают, в них откладываются кристаллы кальция, травмирующие окружающие ткани. Что может запустить патологический процесс:
- кариес, осложненный пульпитом и периодонтитом;
- остеомиелит челюстных костей, сопровождающийся гнойным воспалением;
- частые монотонные жевательные движения, разгрызание твердой пищи;
- высыпания на лице, фурункулез;
- эндокринные патологии (сахарный диабет, тиреотоксикоз);
- травмирование нижней челюсти (перелом, вывих, подвывих, сильный ушиб, сдавливание, разрыв связок или сухожилий);
- нарушения обмена веществ.
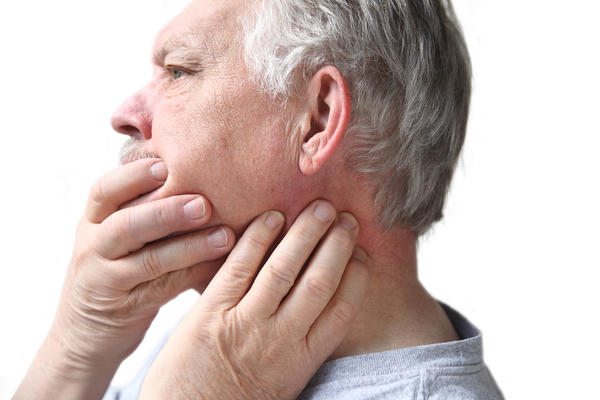
К развитию тендинита может привести наличие тяжелого хронического заболевания височно-челюстного сустава — ревматоидный, псориатический артрит, остеопороз. При подагре в сухожилии откладываются кристаллы солей мочевой кислоты, провоцирующие воспаление. Тендинит возникает также при инфицировании суставных структур болезнетворными бактериями. Если воспаление развивается из-за проникновения стафилококков или стрептококков в сухожилие, то у больного диагностируется неспецифическая патология. Ее причинами становятся респираторные инфекции: грипп, бронхит, трахеит, синусит. А специфический тендинит возникает при инфицировании возбудителями сифилиса, гонореи, кишечных инфекций, туберкулеза.

У пожилых людей и стариков височный тендинит развивается из-за возрастных изменений тканей. Сухожилия утрачивают эластичность и упругость из-за снижения выработки коллагена, а суставы становятся хрупкими. Даже незначительная нагрузка на височно-челюстное сочленение может привести к воспалению тканей.
Клиническая картина
Симптомы височного тендинита проявляются постепенно. На начальной стадии возникают слабые боли при пережевывании пищи. Их интенсивность нарастает с развитием воспалительного процесса. В местах прикрепления сухожилия к кости формируется припухлость, распространяющаяся на здоровые ткани. Отек сдавливает чувствительные нервные окончания, усиливая болезненные ощущения, расстраивает функционирование мышечных волокон. Привычный ритм человека нарушается из-за невозможности употребления пищи. Для заболевания средней и высокой степени тяжести характерны следующие клинические проявления:
- формирование уплотнения в области пораженного сухожилия;
- покраснение и сглаживание кожи над припухлостью;
- болезненность, возникающая при пальпации уплотнения;
- нарушение прикуса;
- крепитация (хруст и щелчки) при движении челюстью;
- иррадиация болезненных ощущений в виски, лобные доли, переносицу, затылок.

При инфицировании сухожилия часто возникают симптомы общей интоксикации организма. Патогенные бактерии начинают расти и размножаться, выделяя в кровеносное русло токсичные продукты своей жизнедеятельности. У больного повышается температура выше 38 °C, появляется лихорадочное состояние, озноб, избыточное потоотделение. На фоне гипертермии и болей при жевании снижается аппетит, расстраиваются пищеварение и перистальтика. Человек быстро утомляется, чувствует постоянную сонливость, страдает от головных болей.
Для хронического височного тендинита не характерна ярко выраженная симптоматика. Изредка ощущаются слабые боли, присутствует небольшая припухлость над воспаленным сухожилием. Но при малейшем снижении иммунитета происходит рецидив патологии, сопровождающийся острой приступообразной болью. При отсутствии лечения хронического тендинита в сухожилии начинают развиваться необратимые дегенеративные изменения.
Диагностика
Диагноз устанавливается при осмотре пациента, выслушивании его жалоб и изучения анамнеза. Косвенным подтверждением служит наличие у больного суставных или эндокринных патологий. Симптомы височного тендинита очень схожи с клиническими проявлениями воспаления тройничного нерва и обострения артрита или остеомиелита височно-челюстного сустава. Для дифференцирования заболеваний проводятся инструментальные исследования:
- статическая сцинтиграфия;
- компьютерная или магнитно-резонансная томография;
- электрорентгенография.
«Врачи скрывают правду!»
Даже «запущенные» проблемы с суставами можно вылечить дома! Просто не забывайте раз в день мазать этим…
>
Ультразвуковое исследование необходимо для оценки состояния связочно-сухожильного аппарата и мягких тканей. Рентгенография малоинформативна при диагностировании височного тендинита. Общий анализ крови позволяет установить степень воспалительного процесса по количеству лейкоцитов в образце крови. Основные цели биохимических исследований — обнаружение в пунктате патогенных микроорганизмов и определение их резистентности к антибактериальным средствам.
Рентген.
Лечение височного тендинита
Интенсивность симптомов и лечение височного тендинита тесно взаимосвязаны. При остром воспалении и сильных болях используются препараты для парентерального введения. В терапии патологии на начальной стадии применяются таблетки, капсулы, драже. Препаратами первого выбора становятся нестероидные противовоспалительные средства (НПВС) с такими активными ингредиентами:
- диклофенаком;
- нимесулидом;
- кеторолаком;
- индометацином;
- мелоксикамом;
- пироксикамом;
- ибупрофеном.
НПВС быстро купируют воспалительный процесс и отечность, устраняют боли через 20 минут после приема препарата. Но для них характерно выраженное побочное проявление — поражение слизистых оболочек желудочно-кишечного тракта. Поэтому НПВС не назначаются пациентам с язвами органов пищеварения, гиперацидными и эрозивными гастритами. Остальным больным они рекомендованы только в комбинации с ингибиторами протонной помпы, например, Ультопом или Эзомепразолом.
НПВС используются в терапии височного тендинита в виде мазей, кремов, гелей. Для устранения боли и воспаления можно наносить 2-3 раза в сутки Фастум, Кеторол, Вольтарен в течение 7-10 дней, слегка втирая в кожу. Применение НПВС в наружной лекарственной форме помогает снизить дозы системных препаратов и избежать фармакологической нагрузки на организм.
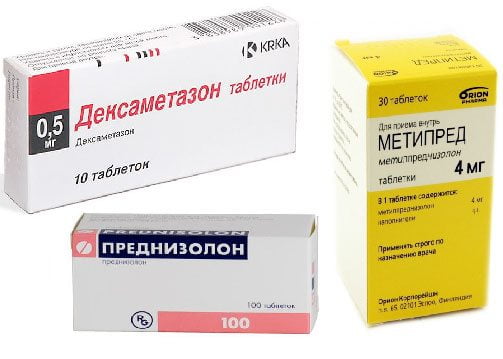
Если нестероидные средства не устранили воспаление, то в терапевтическую схему включаются глюкокортикостероиды Дексаметазон, Преднизолон, Гидрокортизон, Триамцинолон. Гормональные препараты назначаются пациентам в виде таблеток или внутрисуставных инъекций. Глюкокортикостероиды оказывают мощное действие, купируя воспаление после однократного применения. Но их клинический эффект нивелируется опасными побочными реакциями: повышением хрупкости кости, нарушением кроветворения, поражением ЖКТ. Поэтому гормональные средства используются в течение трех-пяти дней.
При инфицировании сухожилия проводится антибиотикотерапия на протяжении 10-20 дней. Для уничтожения патогенных микроорганизмов используются антибиотики широкого спектра действия:
- цефалоспорины в виде инъекционных растворов — Цефтриаксон, Цефазолин, Цефотаксим;
- макролиды и полусинтетические пенициллины в таблетках или суспензиях — Амоксициллин, Азитромицин, Кларитромицин, Джозамицин, Эритромицин.
При осложненном височном тендините могут быть назначены препараты с комбинированным составом — пенициллины и клавулановая кислота. Это Панклав, Аугментин, Флемоклав, Амоксиклав. Курсовой прием таких антибиотиков исключает резистентность бактерий к их действию.
| Группа препаратов | Наименование |
| Антибиотики и противомикробные средства | Амоксициллин, Азитромицин, Кларитромицин, Бисептол, Метронидазол Джозамицин, Эритромицин, Панклав, Аугментин, Флемоклав, Амоксиклав |
| Нестероидные противовоспалительные средства в виде инъекционных растворов или таблеток | Диклофенак, Нимесулид, Кеторолак, Индометацин, Мелоксикам, Пироксикам, Ибупрофен, Целекоксиб |
| Нестероидные противовоспалительные средства в виде гелей, кремов, мазей | Фастум, Индометацин, Вольтарен, Артрозилен, Мелоксикам, Кеторол, Ортофен, Ибупрофен |
| Гормональные средства | Триамцинолон, Кеналог, Преднизолон, Гидрокортизон, Дексаметазон |
При низкой эффективности консервативного лечения проводится хирургическая операция с иссечением части воспалившегося сухожилия. Врачи рекомендуют пациентам при первых проблемах с пережевыванием пищи обратиться за квалифицированной медицинской помощью. Своевременная диагностика и лечение тендинита на начальной стадии помогут избежать развития тяжелейших осложнений.
Похожие статьи
Как забыть о болях в суставах?
- Боли в суставах ограничивают Ваши движения и полноценную жизнь…
- Вас беспокоит дискомфорт, хруст и систематические боли…
- Возможно, Вы перепробовали кучу лекарств, кремов и мазей…
- Но судя по тому, что Вы читаете эти строки — не сильно они Вам помогли…
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от боли в суставах существует! Читать далее >>>
загрузка…
Источник

