Воспаление защемление седалищного нерва симптомы лечение
Одним из самых больших нервов в организме является седалищный нерв. Чем лечить его в случае воспаления или защемления — вопрос, который волнует в основном взрослое население от 30 лет и беременных женщин. Именно эта категория людей чаще страдает от недуга, называемого ишиалгия (ишиас). Главный симптом поражения седалищного нерва — боль в пояснице, отдающая в ногу.
Общие сведения
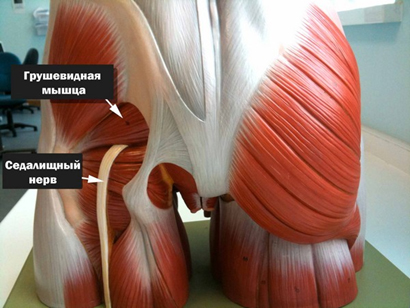
Чтобы понять, как лечить воспаление седалищного нерва, полезно быть осведомленным о причинах его повреждения, а также об анатомическом расположении. Седалищный нерв спускается от пояснично-крестцового сплетения (четвертого и пятого поясничного позвонка). Прикрывает его грушевидная мышца. Он иннервирует коленный сустав и тазобедренный. Дальше нервы разделяются на малый берцовый и большой берцовый (которые иннервируют голень).
Симптомы
При сдавливании любых нервов человек ощущает неприятные сигналы тела, боль. Когда нервные корешки защемляются, в том месте, где находится вход и выход из позвоночника, возникает ишиас. Какой бы ни был провоцирующий фактор, у пациента при повреждении седалищного нерва болит поясница и ноги.
При ишиасе болевые ощущения проходят по всей ноге, часто они бывают одностороннего характера. Игнорировать дискомфорт нельзя, так это четкий неврологический признак недуга.
Другим довольно точным признаком ишиалгии является также боль при сгибании и разгибании ноги в положении лежа. Дискомфортные ощущения в этом случае возникают в коленном суставе.
Если при наклоне около 90 градусов, человек чувствует боль в ноге, скорее всего, его седалищный нерв поражен.
Боль при ишиасе бывает ноющая, пульсирующая, простреливающая, тянущая. Может отдавать в ягодицу. А если нерв зажат, нога может онеметь.
Досаждающие болезненные ощущения снижают работоспособность. Важный момент состоит в том, что воспаление нерва нужно правильно диагностировать. Некоторые путают его с растяжением или напряжением мышц, которое также проявляется болью в спине.
В любом случае при сложностях и дискомфорте в движениях, необходимо обращаться к врачу. Откладывание лечения на потом может обернуться печальными последствиями.
Причины ишиаса
Зажать, задеть или защемить нерв можно разными способами, необязательно в результате падения или внешнего воздействия. Это могут быть:
- Механические причины (смещение позвонков, грыжа, остеохондроз).
- Температурные (переохлаждение).
- Опухоли, инфекции.
- Сдавливание нервов гематомой, а также постинъекционные абсцессы.
- Нейропатия, связанная с метаболическими нарушениями (при алкогольной зависимости).
- Беременность.
Лечение
Чем лечить воспаление седалищного нерва — вопрос, на который при ишиасе нужно ответить как можно скорее. В любом случае самолечение — не выход. После обследования и диагностики врач выпишет необходимый рецепт со списком нужных лекарств.
Какие же методы и техники помогут, если защемило седалищный нерв? Важно знать, что делать в тех случаях, когда возникла сильная острая боль и дойти до врача не представляется возможным.
Первая помощь при ишиасе:
- принять положение лежа на животе, плечи и голова должны лежать на подушке, укрыться теплым одеялом;
- зафиксировать спину шарфом или платком;
- принять универсальные болеутоляющее и жаропонижающие (Ибупрофен, Индометацин, Аспирин, Диклофенак);
- избегать сквозняков.
Правильно оказанная первая помощь поможет добраться до кабинета врача, который точно определит характер заболевания. Так, при первых симптомах недуга ишиас, медикаментозное лечение перечисленными средствами можно начать самостоятельно. Скорректирует дозу уже доктор.
К какому врачу нужно обращаться? Это должен быть невролог, терапевт или мануальный терапевт. К выбору доктора нужно отнестись внимательно. Обследование позволит врачу определить тактику лечения Желательно, чтобы был сделан рентген и монограмма.
Проблема, называемая воспаление и ущемление седалищного нерва, лечение которой обязательно корректируется терапевтом, предполагает комплексный подход. Он поможет избавиться от боли в кратчайшие сроки. Рекомендуется совмещение терапии медикаментами и различные лечебные физиотерапевтические процедуры.
Терапия заболевания включает в себя:
Медикаментозное лечение
Индивидуальные особенности организма, тяжесть болезни, аллергические реакции: все это влияет на выбор медикаментозного лечения при ишиасе. Среди лекарств назначаются как инъекции, так и таблетки. Медикаментозные препараты делятся на
- противовоспалительные, анальгетики;
- иммуномодуляторы;
- витамины группы B;
- мази и гели.
Некоторые препараты (Диклофенак, Ибупрофен, Индометацин, Ортофен, Сулиндак, Цеберекс) оказывают воздействие на слизистые органов ЖКТ и могут отрицательным образом повлиять на работу почек. Поэтому врачам следует внимательно следить, чтобы лекарства не употреблялись длительный период времени.
Помимо таблеток, могут использоваться и уколы, а также антибиотики широкого спектра действия, с целью уничтожить болезнетворных микробов.
Мази действуют противовоспалительно, устраняя спазм. Популярность имеют лекарства Траумель С, Цель Т, это гомеопатические мази. Раздражающим и разогревающим действием обладает Финалгон, Никофлекс. Капсикам, Випросал.
Витамины назначаются для того, чтобы улучшить обменные процессы, кровообращение. Также, их прием расслабляет мышечные ткани.
Среди медикаментов встречаются наркотические вещества и мышечные релаксанты. Но назначаются они только на короткий срок.
Физиотерапия
Среди физиотерапевтических мероприятий:
- Электрофорез (с включением спазмолитиков, витаминов, миорелаксантов, противовоспалительных средств).
- Фонофорез.
- УВЧ.
- Лазер.
- УФО и прочее.
Физиотерапия снимает отеки, уменьшая боль, способствуя улучшению кровообращения.
Процедура физиотерапииМассаж
При защемлении или воспалении седалищного нерва полезны любые виды массажа (общий, баночный, точечный). Процедура помогает снять напряжение, обезболить также устраняя неприятные ощущения.
Массаж совместно с физиотерапией способствуют тому, что боль начнет проходить быстрее.
Иглоукалывание
Снять лишнее напряжение с тканей помогает иглоукалывание. Тонкие иголочки вставляются в определенные зоны тела. Как и массаж, эта процедура воздействует на нерв благоприятно, восстанавливая его работу.
Блокада седалищного нерва
Для купирования заболевания используется множество препаратов. Но если они не помогают, проводится блокада. Техника блокады отличается от места повреждения. Процедура противопоказана при беременности, артериальной гипотонии, склонности к аллергии, миастении, непереносимости вещества для блокады. Процедура призвана предотвратить поступление болевого импульса в отделы ЦНС.
ЛФК
ЛФК назначается, только в том случае, когда острая фаза заболевания пройдена, в периоды ремиссии. При занятиях лечебной физкультурой изначально внимание уделяется пальцам и стопам. Все упражнения выполняются плавно и медленно. Когда болезненных ощущений становится меньше, больному предлагаются другие более сложные занятия. Более подробно можно прочесть в статье — упражнения при защемлении седалищного нерва.
Некоторые упражнения лечебной гимнастикиМануальная терапия
Если вы решились на мануальную терапию, важно знать, что ее будет проводить грамотный специалист, прошедший специальное обучение. Ручная корректировка положения позвоночника проводится только на специальном столе.
Оперативное вмешательство
Если слабость в ногах прогрессирует, то показанием может быть оперативное вмешательство. Тревожным признаком является состояние, когда проблемы с седалищным нервом сопровождаются потерей контроля над мочевым пузырем и кишечником.
Лечение медикаментами и физиотерапия заболевания проводится в срок от 6 ти до 12 недель. Если за это время не происходит заметных улучшений — показано оперативное вмешательство.
Что нельзя делать
- Когда в острой стадии, важно соблюдать постельный режим, двигательная активность запрещена.
- Не рекомендуется греть больное место и делать массаж при острой фазе болезни, в период обострения.
- Сидячее положение не должно занимать более 2 часов.
- Крайне нежелательно спать на спине (более приемлема поза на боку).
- Заниматься лечением без показаний (пить таблетки, которые могут навредить).
- Спать на мягком матраце (он должен быть средней жесткости)
- Питаться бессистемно (при воспалении срединного нерва пациентам рекомендуется придерживаться принципов здорового питания)
Реабилитация
Во время реабилитации часто используются народные методы лечения. Рекомендовано продолжать делать специальные физические упражнения, вести активный образ жизни. Также важно:
- контролировать вес;
- следить за общим состоянием здоровья;
- при ухудшении самочувствия обращаться к лечащему терапевту;
- правильно питаться(прием еды должен быть организован).
При проблемах, связанных с седалищным нервом, помогает прибор под названием Дэнас (способствующий динамической электронейростимуляции). С помощью него можно проводить физиопроцедуры процедуры на дома. Полезны занятия на специальных тренажерах, например, Бубновского.
Не стоит резко прекращать упражнения, отказываться от прописанной диеты и других назначений врача после улучшения состояния. Важно, чтобы положительный результат закрепился.
Некоторые упражнения по методу БубновскогоЛечение в домашних условиях
Лечение ишиаса в домашних условиях рекомендуется проводить с одобрения врача. Если у пациента нет противопоказаний, то он может использовать следующие методы.
- Баночный массаж пояснично-крестцовой области позвоночника, а также голени и внутренней части бедра; при этом используются согревающие мази.
- Ванна их хвои. Киллограмм побегов сосны заливается 3 литрами кипятка, настаивается 4 часа. Затем настой выливается в обычную ванну.
- Компресс с пчелиным воском. Разогретый и мягкий воск разминается в руках и прикладывается к больному месту. Сверху нужно положить одеяло и выдержать компресс 1,5–2 часа.
- Компресс из ржаного теста. Дрожжи и ржаная мука смешиваются, тесто должно подойти и разбухнуть в теплом месте. Через час его нужно положить в марлю и на больное место.
- Компресс из капустного листа. Капустные листья кладутся в кипящую воду на несколько минут, затем остужаются и прикладываются к больному месту. Сверху повязывается теплый платок. Компресс нужно держать на больном месте около 2 часов.
- Растирание скипидаром. Скипидарная мазь аккуратно втирается в места возникновения боли. Наносится средство до 4 раз в день.
- Существуют и другие народные средства, например, отвары, которые нужно принимать внутрь. Но компрессы, ванны и массаж — основные методы народной медицины против ишиаса.
Осложнения
Иногда при сдавлении нерва происходит сдавливание кровеносных сосудов. При этом ткани не получают достаточного питания, что может привести к осложнениям.
Главная задача при ишиасе не допустить отмирания нервных волокон. Это может грозить страшными последствиями, даже тем, что человек станет инвалидом. Такая ситуация бывает в запущенных случаях, когда нервные окончания уже атрофировались.
Опасным осложнением может быть паралич. Он развивается при длительном онемении и потере контроля над ногой. Человек не чувствует нижнюю конечность.
Если причиной повреждения нерва послужила серьезная инфекция (туберкулез, плеврит), могут развиться нарушения такие, как недержание мочи и кала.
Важно помнить, что заболевание может развивать быстро или медленно. Но его течение и устранение зависит от совместных действий врача и пациента. Самолечение при защемлении седалищного нерва недопустимо. При остром приступе важно вести себя правильно и не делать резких движений.
Профилактика
Ишиас может возникнуть у абсолютно здоровых людей. Но есть меры, которые могу предупредить данное заболевание:
- Избавиться от лишнего веса.
- Контролировать за осанку.
- Уделять внимание физическим нагрузкам. Они могут быть небольшими, но, главное, регулярными.
- При сидячей работе время от времени менять позу и делать зарядку.
- Не носить тяжелые вещи в задних карманах брюк.
- Беречься от частых простуд, а также неблагоприятных условий труда, где могут быть сквозняки.
- Выбирать матрац средней жесткости.
Защемление седалищного нерва часто приносит невыносимую боль. Освободить себя от нее можно многими способами. Но лучше, если именно врач назначит необходимое лечение. Это могут быть мази, таблетки, уколы, физиотерапия и другие средства. Важно, чтобы подход к лечению был комплексным.
Источник: https://nervivporyadke.ru/
Источник
Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
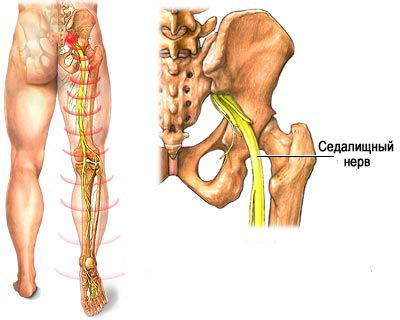 Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.

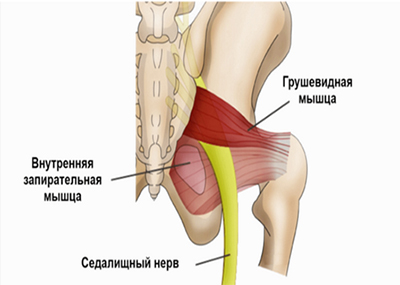
Компрессия седалищного нерва грушевидной мышцей происходит по механизму туннельного синдрома и формирует специфические клинические проявления, которые включены в понятие «синдром грушевидной мышцы», а в быту — «защемление нерва в тазобедренном суставе», что и является предметом этой статьи. Под туннельной невропатией понимают поражения периферического нерва не воспалительного генеза, развивающиеся под влиянием компрессии и ишемии.
Патогенез
В основе развития компрессии седалищного нерва при синдроме грушевидной мышцы чаще всего лежит рефлекторный фактор, возникающий вследствие развития отека клетчатки между крестцово-остистой связкой и сокращенной (спазмированной) грушевидной мышцей, что вызывает раздражение седалищного нерва. Постоянно выделяемые при спазме грушевидной мышцы гистамин, простагландин, брадикинин способствуют развитию воспалительного процесса и формированию порочного круга «спазм — боль — воспаление».
Классификация
Выделяют:
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
Медикаментозное лечение ущемления нерва
Лечение направлено на расслабление мышц, способствующих компрессии нерва и купирование болевого синдрома. Купирование болевого синдрома достигается назначением обезболивающих препаратов-анальгетиков (Анальгин, Парацетамол, Трамал). При более выраженных болях в остром периоде — нестероидные противовоспалительные препараты (Диклофенак, Кетопрофен, Мовалис, Мелоксикам, Фламакс, Диклоберл).
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
В комплексную терапию купирования болевого синдрома в обязательном порядке должны включаться миорелаксанты, предпочтительно центрального действия (Баклофен/Толперизон), что позволяет снизить мышечное напряжение, разрывая сформировавшийся порочный круг при этом заболевании «боль – мышечный спазм – боль».
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Немедикаментозное лечение
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Лечение защемления седалищного нерва в домашних условиях
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.
Источник

