Воспаление задней стенки глаза

Увеит — это целая группа воспалительных заболеваний сосудистой оболочки глаза. Одной из форм патологического процесса является хориоретинит. При отсутствии качественного лечения воспалительный процесс приобретает хроническую форму. В результате развиваются осложнения, угрожающие зрению пациента.
Описание заболевания глаз
Хориоретинит — воспаление заднего отдела глазного яблока, которое может проявляться в острой или хронической форме. Заболевание ещё называют задний увеит. Патологический процесс определяется, как опухолевый. При этом воспаление затрагивает не только сеть сосудов, но и сетчатку. Хориоретинит — серьёзное заболевание, которое при отсутствии адекватного лечения может привести к серьёзному ухудшению зрения, вплоть до слепоты.

Схематическое изображение глазного яблока
Развитие воспаления происходит под воздействием цитомегаловируса, инфекции токсоплазмоза, туберкулёза, сифилиса, стрептококка и т. д. В большинстве случаев возбудители проникают в сосуды глаза через кровоток. При этом хориоретинит считается приобретённым. Однако встречаются также и врождённые формы заболевания. Малыши появляются на свет с патологией по причине внутриутробного инфицирования.
У детей чаще всего диагностируется токсоплазмозный хориоретинит. К сожалению, клинические проявления заболевания не всегда выявляются сразу после рождения. Часто врождённая патология может быть замечена лишь к 6–7 годам.
Воспаление сосудистой оболочки глаза в офтальмологии встречается достаточно часто. Связано это с тем, что сеть сосудов имеет множество разветвлений. Такая особенность способствует задержке в сосудах микроорганизмов, как полезных таки и болезнетворных. При стремительном размножении последних развивается воспалительный процесс.
Видео: увеит
https://youtube.com/watch?v=SS-GdhYwEuQ
Классификация болезни
В зависимости от характера протекания воспалительного процесса выделяют острый и хронический хориоретинит. Последний вариант характеризуется периодами ремиссий и обострений, достаточно сложно поддаётся лечению. При отсутствии нормальной терапии заболевание в острой форме перерастает в хроническое воспаление.
В зависимости от места локализации воспалительного процесса выделяют следующие формы заболевания:
- центральный хориоретинит;
- экваториальный хориоретинит (воспаление развивается около экватора глаза);
- периферический хориоретинит (воспаление распространяется по зубчатой линии);
- перипапиллярный хориоретинит (заболевание затрагивает область вокруг диска зрительного нерва).
Исходя из этиологии воспалительного процесса, выделяют следующие формы хориоретинита:
- токсоплазмозный;
- ревматоидный;
- туберкулёзный;
- сифилитический;
- герпетический и т. д.
Миопический хориоретинит — ещё одна форма воспаления сосудистой сетки, которое возникает при высокой близорукости и характеризуется кровоизлиянием в сосудистую оболочку и сетчатку глаза. Патология возникает из-за атрофии сосудистой оболочки вследствие её растяжения.

К развитию воспаления может приводить травма глаза
Отдельно следует выделить неинфекционный хориоретинит. Заболевание может развиваться вследствие травмы или аллергической реакции.
Воспалительных очагов может быть несколько. Исходя из этого, выделяют следующие формы заболевания:
- Очаговый хориоретинит. Воспалительный процесс развивается в одной области.
- Мультифокальный хориоретинит. Наблюдается несколько очагов воспаления.
- Диффузный (многоочаговый) хориоретинит. Формируется множество очагов воспаления, которые впоследствии сливаются.
По характеру изменений, которые происходят с сетчаткой глаза и сосудистой сеткой, выделяют:
- серозный хориоретинит (накопление жидкости в области воспаления);
- гнойный хориоретинит;
У пациентов, которые обратились с жалобами на ухудшение зрения, помимо заднего увеита может быть диагностирован пигментный ретинит. Это сложное заболевание, которое передаётся по наследству. В каком возрасте заболевание проявится впервые, и как быстро будет прогрессировать, предсказать невозможно.
Причины развития
Развитие приобретённой формы хориоретинита происходит под воздействием патогенной микрофлоры (бактерий, вирусов, грибов). Инфекция может попасть в организм воздушно-капельным путём или контактным способом. Большое значение при этом имеет состояние иммунной системы. Пусковым механизмом для развития заболевания могут стать частые стрессы, переохлаждения, недосып, отсутствие качественного питания, травмы глаз. Нередко хориоретинит развивается как осложнение после гриппа, ОРВИ, отита, туберкулёза и других заболеваний.
В группу риска попадают пациенты с иммунодефецитом (ВИЧ, хроническими заболеваниями). В большой степени подвержены патологическим процессам люди, которые по роду деятельности часто сталкиваются с токсическими веществами. Пагубно влияет на состояние сетчатки и сосудистой сетки глаз радиация. Защитные средства при контакте с вредными веществами обязательны!

Точную причину развития воспалительного процесса поможет выявить врач
При врождённом хориоретините инфицирование происходит во время внутриутробного развития плода или в процессе родовой деятельности. Патогенная микрофлора может поражать не только участки глаза но и центральную нервную систему, другие жизненно важные органы. При этом само воспаление заднее стенки глаза может проявиться через несколько лет после рождения ребёнка.
Симптомы
Воспалительный процесс в сосудистой сетке глаза никак не даёт о себе знать. Неприятные симптомы появляются тогда, когда патологическая микрофлора затрагивает сетчатку. Если очаг воспаления находится в центральной части глазного дна, пациент жалуется на резкое ухудшение зрения, искажение предметов. Характерным признаком заболевания является ощущение вспышек. Через несколько дней после инфицирования в области зрения появляется тёмное пятно.
К основным симптомам хориоретинита в острой форме можно отнести:
- светочувствительность;
- ощущение «мушек» перед глазами;
- резкое снижение остроты зрения в темноте («куриная слепота»);
- тянущая боль в глазах;
- повышенная слезоточивость.
Искажение предметов чаще наблюдается при центральном очаговом хориоретините. Резкое ухудшение зрения в темноте — признак периферического воспаления. Если наблюдается сразу несколько симптомов, не исключено, что пришлось столкнуться с диффузной формой заболевания. При гнойном хориоретините неприятные симптомы будут более ярко выражены.

Стремительное ухудшение зрения — признак воспаления сетчатки
При хронической форме воспаления могут наступать периоды ремиссий, когда симптомы практически полностью будут отсутствовать, и обострений, когда появятся все признаки, свойственнее острой форме. Такое состояние ещё называют рецидивирующим хориоретинитом.
Диагностика заболевания
Описанная симптоматика может быть свойственна и другим заболеваниям органов зрения. Поэтому задача врача — правильно выполнить дифференциальную диагностику. Для этого применяются следующие методики:
- Опрос пациента. На основании жалоб больного врач может предварительно поставить диагноз.
- Наружный осмотр глаз пациента. Врач исследует зрачковую реакцию, измеряет внутриглазное давление.
- Офтальмоскопия. Исследование позволяет выявить отёк сетчатки, очаговые изменения глазного дна.
- Ультразвуковое исследование глаз.
- Оптическая томография сетчатки. Методика позволяет определить локализацию воспалительного процесса.
- Электроретинография. Исследование даёт возможность выявить изменения функциональности сетчатки.
- Исследование крови на антитела к герпесу, токсоплазме, сифилису, хламидиям, определение ревматоидного фактора.

Исследование остроты зрения обязательнопроводится в процессе диагностики
Дополнительно при диагностике хориоретинита может потребовать консультация фтизиатра (если имеется подозрение на туберкулёзную формы заболевания, будет выполнен рентген лёгких), невролога, аллерголога-иммунолога.
Терапия хориоретинита
В основе лечения лежит ликвидация заболевания, которое спровоцировало развитие воспалительного процесса задней стенки глазного яблока (сифилис, туберкулёз, токсоплазмоз и т. д.). Пациенту, который столкнулся с неприятными симптомами, стоит ограничить физические и зрительные нагрузки. Временно придётся отказаться от работы за компьютером, просмотра телевизора.
Имеются сведения о лечебном эффекте голодания при заболеваниях, которые могут спровоцировать развитие хориоретинита. Однако большее значение имеет полноценное питание в период обострения недуга. Рацион должен быть богат витаминами и микроэлементами, способствующими восстановлению защитных сил организма. Прибегать к лечебному голоданию без консультации с врачом категорически нельзя.
Медикаментозное лечение
Терапия хориоретинита может проводиться с использованием следующих групп препаратов:
- Нестероидные противовоспалительные средства в виде капель. Хорошие результаты показывают препараты Бромфенак, Броксинак, Индоколлир.
- ГКС для местного применения. Могут быть назначены капли Дексаметазон, Офтан, Максидекс.
- Антибактериальные капли (Тобрекс, Фуциталмик). Лекарства из этой группы подбираются исходя из чувствительности болезнетворной микрофлоры.
- Иммуностимуляторы. Препараты из этой группы назначаются при иммунодефицитных состояниях. Хорошие результаты показывают инъекции с препаратами Деринат, Инферон.
- Противоаллергические препараты (Супрастин, Кларитин).
Медикаменты подбираются исходя из этиологии заболевания. Специальной терапии требуют туберкулёзная, сифилитическая, токсоплазмозная инфекции.
Лекарства, применяемые при хориоретините — галерея
Физиотерапия при хориоретините
На последней стадии излечения заболевания в острой форме или в период ремиссий хронического хориоретинита широко применяются физиотерапевтические методики. Хороших результатов удаётся добиться с помощью следующих процедур:
- Электрофорез. С помощью процедуры обеспечивается ускоренная доставка лекарственных средств к поражённым участкам глазного дна.
- Магнитофорез. Введение лекарства обеспечивается благодаря низкочастотному магнитному полю.
- Теплотерапия.
- Ультразвуковая терапия.
Физиотерапевтические процедуры ускоряют процесс восстановления тканей, препятствуют повторному развитию воспалительного процесса.
Хирургическое вмешательство
Если медикаментозное лечение не даёт положительных результатов, офтальмолог может назначить проведение лазерной коагуляции сетчатки. Оперативное вмешательство выполняется с использованием специального оборудования. Врач блокирует дефекты базальной пластинки под местной анестезией. Операция не считается сложной и может проводиться в амбулаторных условиях. Сама процедура занимает не более 20 минут.
Лазерная коагуляция — эффективная процедура, позволяющая избежать развития серьёзных осложнений. Однако операция имеет также и свои недостатки. После вмешательства появляется отёк сетчатки, значительно влияющий на остроту зрения. Побочный эффект проходит в течение 7–10 дней.
Народная медицина
Хориоретинит — серьёзное заболевание, требующее внимания со стороны специалистов. Неправильная терапия может привести к необратимым последствиям, в том числе к потере зрения. Использование одних лишь народных методик лечения заднего отдела глазного яблока недопустимо.
Рецепты народной медицины могут применяться в составе комплексной терапии по согласованию с врачом. Ускорить процесс выздоровления удастся, если принимать средства, укрепляющие защитные силы организма. Сюда относится:
- Настой плодов боярышника. Столовую ложку сухих плодов необходимо залить стаканом горячей воды и настоять в течение часа. Готовое средство следует принимать по столовой ложке три раза в день перед едой.
- Настойка эхинацеи. Корень необходимо измельчить и залить 95%-м спиртом, так, чтобы жидкость немного прикрывала растение. Средство следует настоять в течение 2 недель в тёмном месте. Затем лекарство нужно процедить и принимать по 20 капель три раза в день.
- Свежевыжатый сок моркови. Овощ в большом количестве содержит ретинол. Сок будет положительно влиять не только на состояние иммунной системы, но и на остроту зрения.
В ежедневный рацион стоит включить больше продуктов, богатых витаминами С, А, Е, РР, а также микроэлементами. Это цитрусовые, кисломолочные продукты, каши, нежирное мясо. В комплексе с медикаментозным лечением такой подход даст хороший результат.
Народные средства — галерея
Прогноз лечения и профилактика
Чем раньше начато лечение, тем более благоприятный будет прогноз. При адекватной терапии полностью избавиться от неприятных симптомов удаётся в течение нескольких месяцев. Неправильный подход приводит к развитию осложнений, переходу заболевания в хроническую форму.
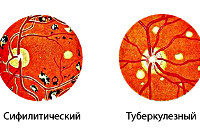
Наиболее опасным считается туберкулёзный хориоретинит. Прогноз неблагоприятный. В 90% случаев заболевание заканчивается полной потерей зрения.
Своевременное лечение заболеваний, провоцирующих развитие хориоретинита — основа профилактики. Регулярные медицинские осмотры, терапия очагов инфекции — эти меры помогут избежать неприятных последствий.
Хориоретинит может привести к слепоте при несерьёзном отношении пациента к собственному здоровью. Первые симптомы воспаления — повод обратится к офтальмологу.
Источник
Причины хориоретинита
К воспалению задней стенки глаза и сетчатки могут приводит следующие причины:
- Инфекционные заболевания: герпес, сифилис, туберкулез. Часто причиной хориоретинита становится инфекционный процесс носовой полости, придаточных пазух носа, ротовой полости, уха.
- Действие радиации, частые облучения рентгеновскими лучами (например, когда проводится лучевая терапия при злокачественных опухолях).
- Поражение глаза токсическими веществами.
- Кровоизлияние внутрь глазного яблока. Кровь приводит к раздражению, а отдельные ее компоненты обладают токсическим действием.
- Аутоиммунные заболевания и аллергические состояния.
- Ослабление иммунитета после длительных тяжелых и частых инфекций, при синдроме иммунодефицита, обусловленным ВИЧ.
- Травмы глазного яблока.
Симптомы хориоретинита
Если заболевание протекает в течение 3 месяцев, а затем проходит, то в данном случае имеет место острая форма хориоретинита. Если заболевание продолжается 3 месяца и более — это хроническая форма.
Симптомы хориоретинита зависят от того, в каком месте возникло воспаление. Периферическая часть сетчатки содержит мало чувствительных клеток — палочек и колбочек, — и практически не участвует в зрении. Поэтому если воспаление произошло здесь, больного не беспокоят никакие симптомы. Хориоретинит выявляется случайно во время профилактического осмотра врача-окулиста.
Центральная часть сетчатки наиболее богата чувствительными элементами. Если поражение происходит здесь, то симптомы всегда ярко выражены:
- больной жалуется, что у него перед глазами как будто находится пелена, туман: очертания предметов кажутся нечеткими, расплывчатыми;
- перед глазами возникают темные пятна, в пределах которых больной вообще ничего не видит;
- периодически перед глазами появляются вспышки света, сверкающие пятна, «молнии», «мушки»;
- предметы воспринимаются искаженными: их очертания и форма изменены;
- в сумерках зрение резко ухудшается (развивается «куриная слепота»): это сильно затрудняет ориентацию больного в пространстве.
Что можете сделать вы?
Основное проявление хориоретинита — нарушение зрения. Если этот симптом стал беспокоить — необходимо в ближайшее время посетить врача-окулиста. Врач осмотрит, назначит обследование, установит причину и назначит лечение. Чем раньше предприняты меры — тем больше шансов устранить имеющиеся нарушения и восстановить нормальное зрение. Это справедливо и для хориоретинитов, и для других заболеваний сетчатки. При любой патологии со временем происходит гибель чувствительных клеток, и они уже больше никогда не восстанавливаются.
Что может сделать врач?
После осмотра и обследования врач-окулист (офтальмолог) назначает лечение. Как правило, оно включает в себя:
- Терапию, направленную на устранение основной причины. Например, если хориоретинит обусловлен инфекционным заболеванием, назначаются противовирусные препараты и антибиотики.
- Противовоспалительные средства. При тяжелых формах заболевания применяют гормональные препараты, подавляющие воспаление.
- Выведение из крови токсинов, которые приводят к воспалительному процессу в глазном яблоке. Для этого используют внутривенные вливания различных растворов.
- Терапию, влияющую на иммунитет. Если воспаление очень сильное, имеются аутоиммунные реакции, то назначают препараты, которые подавляют иммунитет. При СПИДе и снижении иммунитета используют активирующие средства.
- Противоаллергические средства.
- Витамины: C и группа B.
- В глазницу вводят ферменты, которые способствуют рассасыванию воспаления.
Прогноз
Чем раньше начато лечение хориоретинита, тем более благоприятен прогноз. Если терапия не проводится, то со временем возникают осложнения: отслойка сетчатки, нарушение кровообращения в питающих ее сосудах, еще большее снижение зрения, вплоть до полной слепоты.
Обнаружили ошибку? Выделите ее и нажмите Ctrl+Enter.
Источник
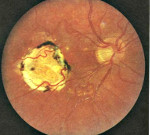
Хориоретинит – это воспаление заднего отдела хориоидеи и сетчатки. Основные симптомы заболевания: появление «мушек» и «плавающих помутнений» перед глазами, нарушение темновой адаптации, снижение зрения, фотопсии, макро- и микропсии. Диагностика базируется на проведении бактериологического посева, ИФА, определении С-реактивного протеина, гониоскопии, ангиографии, периметрии, офтальмоскопии. Консервативная терапия включает назначение антибактериальных средств, нестероидных противовоспалительных препаратов, мидриатиков, глюкокортикостероидов, биогенных стимуляторов и репарантов.
Общие сведения
Хориоретинит – распространённая патология среди лиц европеоидной расы. Воспаление анатомических структур увеального тракта возможно в любом возрасте, однако наиболее часто встречается у лиц после 40 лет. Соотношение распространенности заболевания среди женщин и мужчин составляет 2,3:1. У 22% пациентов отмечается скрытое поражение сосудистой оболочки (отсутствие депигментированных очагов при первом осмотре глазного дна). Согласно статистическим данным, средний срок течения болезни до установления диагноза составляет 3 года. Хориоретинит по типу «выстрела дробью» чаще диагностируется у жителей Северной Европы.
Хориоретинит
Причины хориоретинита
Воспалению хориоидеи и сетчатой оболочки способствует множество факторов. Описана вирусная, бактериальная и паразитарная природа патологии. Доказано, что риску развития заболевания более подвержены лица, страдающие миопией высокой степени. Роль других аномалий клинической рефракции в этиологии поражений увеального тракта не изучена. Основные причины хориоретинита:
- Инфекционные заболевания. Болезнь часто возникает на фоне туберкулёза, сифилиса. При туберкулёзной природе патологии офтальмоскопически выявляются очаги поражения разной давности, которые отличаются по окраске. При сифилисе изменения со стороны заднего отдела глаз менее выражены.
- Травматические повреждения. При посттравматическом генезе воспалительному процессу предшествуют разрывы сосудистой оболочки и кровоизлияния в супрахориоидальное пространство. В большинстве случаев удается выявить входные ворота инфекции. Хориоретинит сочетается с поражением переднего сегмента глаз.
- Фокальные инфекции. Патологические агенты могут распространяться гематогенным путём при наличии очага острой или хронической инфекции в ротовой полости, глазнице или поражении ЛОР-органов. Возбудителем, как правило, выступают пиогенные штаммы бактерий.
- Токсоплазмоз. Возбудитель способен проникать в задний сегмент глазного яблока гематогенным путем. Наиболее распространены случаи внутриутробного инфицирования. Патология часто сочетается с другими пороками развития глаз (анофтальм, микрофтальм).
Патогенез
В механизме развития болезни ведущее значение отводится воздействию бактериальных токсинов, которые запускают аллергические реакции, реже – аутоиммунный процесс. Бактерии или вирусы могут проникать в структуры увеального тракта эндогенным или экзогенным путём. Предрасполагающие факторы к развитию патологии – анатомические (широкое сосудистое ложе) и гемодинамические (замедление кровотока) особенности строения. Первой поражается сетчатка. Распространение патологических агентов в сосудистую оболочку происходит вторично. Атрофия анатомических образований увеального тракта возникает из-за нарушения кровоснабжения, которое в норме происходит благодаря хориокапилярным сосудам. Выделяют негранулематозный и гранулематозный типы воспалительного процесса.
Классификация
По характеру течения в офтальмологии различают острую и хроническую формы воспаления. В зависимости от локализации зоны поражения выделяют панувеит, периферический и задний увеит, который подразделяют на очаговый, мультифокальный, диссеминированный, нейрохориоретинит и эндофтальмит. По активности хориоретинит классифицируют на следующие стадии:
- Активную. Характеризуется прогрессирующим снижением остроты зрения. Пациенты отмечают повышенную утомляемость при выполнении зрительной работы, которая сочетается с ухудшением самочувствия.
- Субактивную. Занимает промежуточное положение между активной и неактивной стадиями. Выявляется при инфекционном процессе другой локализации. Клиническая симптоматика мало выражена. При отсутствии своевременного лечения переходит в хроническую форму.
- Неактивную. Признаки воспаления отсутствуют. При офтальмоскопии обнаруживаются хронические очаги инфекции плотной консистенции. Пациенты отмечают стойкую зрительную дисфункцию, которая не прогрессирует. Неактивная стадия является случайной находкой.
В классификации по локализации воспалительного процесса выделяют центральную и периферическую формы. Возможно диффузное и очаговое поражение увеального тракта. Патологические очаги могут быть единичными и множественными.
Симптомы хориоретинита
Пациенты предъявляют жалобы на прогрессирующее снижение зрения. Выраженность зрительной дисфункции варьируется в значительных пределах. Больные отмечают появление плавающих точек, «тумана» или «пелены» перед глазами. При расположении отдельных очагов на периферии сосудистой оболочки острота зрения в дневное время не снижена, однако в сумерках зрительная дисфункция нарастает. При помутнении оптических сред глазного яблока у пациентов возникает миопический тип клинической рефракции. Распространённый симптом – появление «помутнений» или «мушек» перед глазами.
В случае тяжелого течения отмечается выпадение отдельных участков зрительного поля, фотопсии. Развитие микро- и макропсий ведёт к искажению предметов перед глазами. Многие больные указывают на то, что появлению клинической симптоматики предшествуют инфекционные, системные и аутоиммунные заболевания. Реже хориоретинит возникает после перенесённых оперативных вмешательств на глазном яблоке или глазнице. Визуально патологических изменений не выявляется. Ввиду того, что острота зрения длительное время может оставаться нормальной, постановка диагноза часто затруднена.
Осложнения
Повышенная экссудация приводит к развитию офтальмогипертензии, реже возникает вторичная глаукома. Гнойный хориоретинит осложняется невритом зрительного нерва. Скопление экссудата и организация гнойных масс ведут к развитию пан- и эндофтальмита. Атрофии сетчатки зачастую предшествует ее разрыв или отслойка. Массивные кровоизлияния становятся причиной возникновения гифемы и гемофтальма. При поражении фоторецепторов внутренней оболочки глаза нарушается цветовое зрение. У большинства пациентов выявляется гемералопия. В прогностическом плане наиболее неблагоприятным осложнением является полная слепота.
Диагностика
Постановка диагноза базируется на анамнестических данных, результатах инструментальных и лабораторных методов исследования. При объективном осмотре патологические изменения не выявляются. Это важный критерий, который позволяет дифференцировать хориоретинит с патологией переднего полюса глазного яблока. Лабораторная диагностика сводится к проведению:
- Бактериологического посева. Материалом для исследования служит биоптат орбитальной конъюнктивы или конъюнктивальная жидкость. Цель метода – выявление возбудителя и определение чувствительности к антибактериальной терапии.
- Иммуноферментного анализа (ИФА). Изучение титра антител (Ig M, Ig G) применяется для обнаружения возбудителей хламидиоза, простого герпеса, токсоплазмоза, цитомегаловируса. ИФА позволяет оценить стадию активности воспалительного процесса.
- Теста на определение С-реактивного белка. Выявление протеина в крови даёт возможность исключить или подтвердить аутоиммунную природу заболевания. При положительном тесте на С-протеин проводятся ревмопробы.
С целью постановки диагноза и оценки объема поражения офтальмолог применяет инструментальные методы. При помощи визометрии определяется снижение остроты зрения разной степени выраженности со склонностью к миопическому типу рефракции. Повышение внутриглазного давления (ВГД) наблюдается только при средней тяжести и тяжелом течении. Специфическая диагностика включает:
- Гониоскопию. В передней камере глазного яблока выявляется скопление гноя, что свидетельствует о гипопионе или экссудате. Кровоизлияние в переднюю камеру глаза ведёт к гифеме.
- Офтальмоскопию. При офтальмоскопическом осмотре визуализируются очаги поражения серовато-желтого оттенка с нечеткими контурами, точечные кровоизлияния. Обнаружение ограниченного участка белого цвета свидетельствует об атрофии. Область желтого пятна пигментирована.
- Флуоресцентную ангиографию сетчатки (ФАГ). Удаётся визуализировать признаки васкулита сетчатки. При проведении ФАГ с контрастом выявляются тёмные пятна в месте скопления индоцианина зеленого.
- Периметрию. При периферической форме болезни отмечается концентрическое сужение зрительного поля. Очаговое поражение ведёт к выпадению небольших участков с поля зрения.
Дифференциальная диагностика
Дифференциальная диагностика проводится с дистрофией желтого пятна и злокачественными новообразованиями сосудистой оболочки. В отличие от опухоли при хориоретините обнаруживается перифокальный очаг воспаления с размытыми конурами. При дистрофических изменениях желтого пятна признаки воспаления и помутнения стекловидного тела отсутствуют. При травматическом происхождении болезни проводится рентгенография глазницы, которая дает возможность выявить патологические изменения позадибульбарной клетчатки и костных стенок орбиты (перелом, смещение обломков).
Лечение хориоретинита
Этиотропная терапия базируется на лечении основного заболевания. При травматической этиологии требуется проведение оперативного вмешательства, которое направлено на пластику костной стенки глазницы, сопоставление смещенных обломков. Перед операцией и в раннем послеоперационном периоде показан короткий курс антибиотиков. Консервативная терапия сводится к назначению:
- Нестероидных противовоспалительных средств. Применяются с целью купирования воспалительного процесса. Пациентам проводятся ежедневные инстилляции по 5-6 раз в день. При осложненном течении показано ретробульбарное введение.
- Мидриатиков. М-холиноблокаторы и симпатомиметики используются с целью профилактики образования синехий и для улучшения оттока водянистой влаги. Своевременное назначение мидриатиков снижает риск развития глаукомы.
- Гормональных препаратов. Показание к назначению – острый хориоретинит. Больным проводятся инсталляции или субконъюнктивальные инъекции гидрокортизона. Дополнительно можно закладывать 3-4 раза в сутки под веко гидрокортизоновую мазь.
- Антибиотиков. Антибактериальная терапия осуществляется при токсоплазмозной природе хориоретинита, а также в случае присоединения бактериальных осложнений. При недостаточном эффекте дополнительно показаны сульфаниламиды.
- Репарантов и биогенных стимуляторов. Препараты данной группы способствуют регенерации сетчатки. Доказана целесообразность применения таурина, сульфатированных гликозаминогликанов.
Для повышения эффекта от консервативного лечения в подостром периоде или при хроническом течении болезни назначаются физиотерапевтические процедуры. При помощи электрофореза вводится хлорид кальция, антибактериальные средства, протеолитические ферменты растительного происхождения. На стадии разрешения патологии используется ультразвуковая терапия на стороне поражения. Вне зависимости от формы воспаления показано применение витаминов группы В, С и РР. При повышении ВГД целесообразно назначение гипотензивных средств.
Прогноз и профилактика
Прогноз зависит от этиологии, иммунного статуса пациента, локализации и распространенности патологического процесса. При отсутствии своевременной диагностики и лечения исходом болезни становится атрофия сосудистой оболочки, а также сетчатки, что приводит к полной слепоте. Специфическая профилактика отсутствует. Неспецифические превентивные меры направлены на санацию очагов фокальной инфекции, предупреждение развития инфекционных и паразитарных заболеваний. При высоком риске травмирования глаз следует применять средства индивидуальной защиты (очки, маску).
Источник
