Воспаление вены на руке после укола

Постинъекционный флебит – это воспаление венозной стенки, возникающее как осложнение инъекционного введения препаратов. Патология характеризуется болезненной локальной реакцией с гиперемией, отечностью, утолщением пораженного сосуда, создает опасность инфицирования, эмболии легочной артерии и других осложнений. Заболевание выявляют на основании клинического обследования, подтвержденного методами лабораторно-инструментальной диагностики (анализом крови на D-димер, УЗДС вен и флебографией). Лечебная программа включает общие рекомендации, консервативную терапию и хирургическую коррекцию (традиционные и эндоваскулярные техники).
Общие сведения
Флебит является распространенным локальным осложнением инфузионной терапии, осуществляемой с использованием внутривенных катетеров. По различным оценкам, частота патологии у пациентов стационаров колеблется от 2,3 до 67%. Существенное расхождение в показателях заболеваемости, вероятно, связано с недостаточной идентификацией и регистрацией новых случаев. По причине инфузий развивается 70–80% тромботических состояний в венах верхней конечности. Патология встречается у 5,8% потребителей инъекционных наркотиков, составляя 25% всех сосудистых осложнений. Распространенность тромбофлебитов увеличивается с возрастом – половина случаев приходится на людей старше 60 лет. Женщины страдают вдвое чаще мужчин.
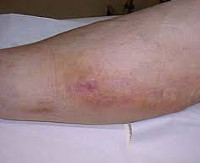
Постинъекционный флебит
Причины
Возникновение постинъекционного флебита обусловлено внутривенными манипуляциями, инициирующими эндотелиальное повреждение. Воспалительный процесс с поражением поверхностных или глубоких вен запускается под влиянием нескольких причин:
- Механические. Движение постороннего предмета (иглы, катетера) становится источником трения и повреждает эндотелий сосуда. Особенно часто это происходит при использовании широких инъекционных игл, некачественной их фиксации (проксимальной, дистальной), введении рядом с венозными клапанами или суставами. Риск флебита увеличивают повторная катетеризация, частые инъекции (25–30 раз в неделю), длительное нахождение канюли (2 суток и более).
- Химические. На частоту развития патологии существенное влияние оказывают pH (менее 5,0) и осмолярность (более 450 мОсмоль/л) вводимых веществ. Повышенный риск наблюдается при вливании антибиотиков (бета-лактамов, ванкомицина, амфотерицина B), гипертонических растворов (глюкозы, кальция хлорида), химиопрепаратов. Повреждающее действие оказывают бензодиазепины, барбитураты, вазопрессорные амины и другие медикаменты.
- Инфекционные. Хотя воспаление обычно носит асептический характер, нарушение правил и техники инъекционного введения лекарств способствует проникновению инфекционных агентов, поддерживающих и усугубляющих его течение. Отмечено, что катетеры из поливинилхлорида и полиэтилена более подвержены контаминации условно-патогенной микрофлорой (стафилококками, дрожжеподобными грибами).
В дополнение к перечисленному, высокая заболеваемость флебитом связана с постановкой и обслуживанием венозных систем слабо подготовленным персоналом. К патологическим изменениям приводят инвазивные лечебно-диагностические процедуры, проводимые с использованием катетеров (ангиография, флебография, эндоваскулярные вмешательства). Отдельной причиной тромбофлебита выступает внутривенное ведение наркотических веществ.
В число факторов риска постинъекционного осложнения входят пожилой возраст, тромботические состояния в анамнезе, курение. Флебит возникает на фоне приема гормональных контрацептивов, при дефектах коагуляции, онкологических процессах и другой патологии (ожирении, сахарном диабете, ВИЧ-инфекции).
Патогенез
Развитие постинъекционного флебита опосредовано повреждением эндотелия, физико-химическими изменениями крови (венозным стазом, усилением коагуляции), влиянием микроорганизмов. Заболевание начинается с нейрорефлекторных реакций в ответ на чрезмерную механическую и химическую агрессию. Инъекции и вводимые растворы раздражают чувствительные нервные окончания в венозной стенке, провоцируя длительный сосудистый спазм.
Инициирующая травма вызывает воспалительный ответ (с участием простагландинов, лейкотриенов), который приводит к немедленной адгезии тромбоцитов в очаге повреждения. Дальнейшая агрегация кровяных пластинок опосредуется тромбоксаном А2 и тромбином. Так или иначе, в воспаленной вене образуется сначала небольшой кровяной сгусток, направленный на устранение повреждения. Но при высоком риске тромбозов он увеличивается в размерах, приводя к гемодинамическим нарушениям.
Классификация
Постинъекционный флебит относится к ятрогенным заболеваниям. Это вторичное состояние, возникающее в ранее неизмененных венах поверхностного или глубокого русла. Учитывая локализацию воспалительного процесса в сосудистой стенке, клиническая флебология различает несколько форм патологии:
- Эндофлебит. Развивается при поражении внутреннего слоя вены (интимы). Это наиболее частый вариант воспаления, ассоциированного с инъекционным введением лекарств или эндоваскулярными вмешательствами.
- Перифлебит. Проникновение инфузионных растворов в паравазальную клетчатку ведет к химическому повреждению и воспалению наружной оболочки сосуда. Обычно возникает при введении раздражающих лекарств, наркотиков.
- Панфлебит. Наиболее тяжелая разновидность патологического процесса. Характеризуется вовлечением всех слоев венозной стенки, часто осложняет течение эндо- или перифлебита.
Исходя из этиологии, различают механический, химический, инфекционный флебит. Среди пациентов, получавших инфузионную терапию, чаще всего наблюдается поражение кистевой, кубитальной зоны, а у лиц, страдающих внутривенной формой наркомании, обычно выявляют поверхностный тромбофлебит нижних конечностей.
Симптомы постинъекционного флебита
Клиническая картина флебита кисти и локтевой ямки развивается непосредственно после введения медикаментов, сопровождаясь достаточно типичной симптоматикой. Повреждение сосудистой стенки и проникновение лекарственного вещества в мягкие ткани проявляется резкой болезненностью в месте инъекции, которая распространятся по ходу вены и ограничивает двигательную функцию конечности. Общее самочувствие практически не нарушено, иногда бывает субфебрильная лихорадка.
В проекции воспаленного сосуда наблюдаются полоса гиперемии с локальным повышением температуры, увеличиваются регионарные лимфоузлы. О тромбировании свидетельствует плотный болезненный шнуровидный тяж, выявляемый при пальпации. Острый период продолжается в течение 3 недель с момента появления клинических признаков, длительность подострого тромбофлебита составляет от 21 суток до месяца. Постоянная травматизация сосуда у инъекционных наркоманов становится причиной рецидивирующего тромбофлебита и облитерации венозного просвета. Тогда в местах введения психоактивных веществ определяется плотный спаянный с тканями линейный инфильтрат, кожа над которым утолщается, становится пигментированной и синюшной.
Тромбофлебит подключичной вены развивается постепенно, на протяжении 1–2 недель. Он начинается у пациентов еще в стационаре, но с учетом интенсивной терапии, проводимой по поводу основного заболевания, часто носит латентный характер. Во время осмотра заметны отек мягких тканей и расширение подкожных вен, распространяющиеся на всю верхнюю конечность. Болевой синдром варьируется от незначительного, усиливающегося при движениях, до интенсивного. Воспаление глубоких сосудистых сегментов протекает по типу пристеночного флеботромбоза.
Осложнения
Осложнения постинъекционного флебита в поверхностном русле достаточно редки. У ослабленных лиц заболевание принимает гнойный характер с абсцедированием и септическим состоянием. Хронический процесс при длительном анамнезе внутривенной наркомании сопровождается глубокими и длительно не заживающими трофическими язвами, склонными к инфицированию и кровотечению. Катетер-ассоциированные флеботромбозы центральных вен осложняются потерей доступа, невозможностью дальнейшей инфузии медикаментов, посттромбофлебитическим синдромом (до 13% пациентов). 5–8% случаев сопряжено с развитием клинически выраженных вариантов ТЭЛА, у 36% пациентов осложнение протекает субклинически.
Диагностика
Выявление поверхностного постинъекционного флебита обычно не вызывает затруднений и осуществляется при врачебном обследовании без необходимости в дополнительных тестах. Инфузионный флеботромбоз, наряду с оценкой клинических данных, нуждается в лабораторно-инструментальном подтверждении с помощью следующих методов:
- Анализ крови на уровень D-димера. Исследование полезно при низком или среднем клиническом риске тромбоза для уточнения коагуляционных изменений. Однако D-димер не позволяет отличить патологический процесс в поверхностных и глубоких сегментах. Обладая высокой чувствительностью, тест имеет низкую специфичность, поэтому в ряде случаев может давать ложные результаты.
- Ультразвуковое ангиосканирование вен. Рекомендуется для подтверждения диагноза и исключения флеботромбоза. УЗДС позволяет оценить состояние внутренней стенки сосуда и характер венозной гемодинамики. Методика имеет много преимуществ, включая хорошую чувствительность и специфичность, низкий риск из-за отсутствия лучевой нагрузки или воздействия контрастных веществ, высокую доступность.
- Контрастная флебография пораженных зон. В случаях, когда ультрасонография дает отрицательный результат при высокой вероятности патологии, в качестве «золотого стандарта» могут использовать контрастную флебографию. Исследование показано при воспалении глубоких вен, ассоциировано с рентгеновским облучением и введением контраста.
В диагностически сложных случаях для улучшения визуализации используют компьютерную или магнитно-резонансную ангиографию. Пациенты с тромбофлебитом нуждаются в помощи специалиста-флеболога. Дифференциальная диагностика постинфузионных тромбофлебитов осуществляется с лимфангоитами, панникулитом, целлюлитом, узловой эритемой.
Лечение постъинъекционного флебита
Лечебная тактика определяется характером процесса, его распространенностью и тяжестью, остротой симптоматики, наличием осложнений и сопутствующих состояний. Легкому поверхностному флебиту свойственно самостоятельное исчезновение после извлечения канюли. В остальных случаях необходимо активное лечение:
- Общие мероприятия. Начальные действия при любом флебите заключаются в прекращении инфузии и удалении катетера (или его замене новым, если пациент гемодинамически нестабилен). Пораженной конечности рекомендуют придать возвышенное положение с целью улучшения оттока крови и уменьшения воспалительной реакции. К воспаленному участку прикладывают холод.
- Медикаментозная коррекция. Направлена на предупреждение распространения процесса на глубокие сегменты, ослабление воспаления, улучшение кровотока и купирование болевого синдрома. Используют антикоагулянты, нестероидные противовоспалительные средства, ангиопротекторы. На пораженную область накладывают повязки с гепариновой мазью и НПВС, после стихания острых явлений – согревающие компрессы.
- Хирургические методы. Оперативное лечение необходимо при гнойном тромбофлебите. Оно включает флебэктомию, некрэктомию, постановку дренажа и наложение первичных швов на рану (параллельно с антибиотикотерапией). Эндоваскулярные технологии (тромбэктомия, селективный тромболизис, установка кава-фильтра) находят применение в ситуациях с флеботромбозами.
В комплексной коррекции постинъекционного флебита используют физиотерапевтические методы – электрофорез с трипсин-гепариновым комплексом, гальванизацию, свето- и лазеротерапию. Пациентам рекомендуют придерживаться активного режима, что позволит избежать венозного застоя.
Прогноз и профилактика
Поверхностный постинъекционный тромбофлебит успешно разрешается после удаления внутривенных систем. Опасность катетер-ассоциированных флеботромбозов заключается в риске легочной эмболии и прочих неблагоприятных последствий. Но своевременность и полнота терапии делают прогноз благоприятным для большинства пациентов. Профилактические рекомендации включают правильный выбор, соблюдение техники установки и обслуживания катетеров, коррекцию факторов риска. Использовать системные антикоагулянты с превентивной целью не рекомендуют, если нет других показаний для их назначения. Снизить вероятность тромботической окклюзии можно путем промывания катетеров гепарином.
Источник
На чтение 10 мин. Опубликовано 06.02.2018
 Лечение флебита вены должно быть своевременным.
Лечение флебита вены должно быть своевременным.
Флебит – это воспалительный процесс стенок вены. В ходе развития болезни стенки сосудов на руке или на ноге, после определенного периода воспаления, разрушаются.
Мучает какая-то проблема? Введите в форму «Симптом» или «Название болезни» нажмите Enter и вы узнаете все лечении данной проблемы или болезни.
Сайт предоставляет справочную информацию. Адекватная диагностика и лечение болезни возможны под наблюдением добросовестного врача. У любых препаратов есть противопоказания. Необходима консультация специалиста, а также подробное изучение инструкции! Здесь можно записаться на прием к врачу.
Заболевание бывает острой и хронической формы.
Часто флебит сопутствует варикозу. Он появляется после неудачных инъекций, влияния патогенных микроорганизмов.
Методы лечения флебита вены на руке

Во время лечения флебита вены на руке используются консервативные методы:
- Применение нестероидных противовоспалительных лекарств;
- Антибактериальные медикаменты;
- Использование антикоагулянтов;
- Местные мероприятия – эластичный бинт для восстановления кровотока.
Если же к простому воспалению присоединилась инфекция, то лечение состоит из комплексных воздействий:
- Купирование воспалительного очага;
- Предотвращение спазмов и гипертонуса стенок;
- Повышение венозного крови;
- Качественное улучшение вязкости крови;
- Борьба с формированием тромбов;
- Стабилизация тонуса гладкой мускулатуры вен;
- Избавление от отечности и нормализация циркуляции лимфы.
Если появляется инфекция, то после определения вида возбудителя назначаются мероприятия профильного лечения.
В виде местных препаратов используются гепариновые, троксевазиновые мази.
Во время лечения постинъекционного флебита вены на руке применяются нестероидные противовоспалительные лекарства, как перорально, и с помощью мазей.
Самолечение флебита чревато осложнениями для больного, но несет прямую угрозу его жизни.
При возникновении очага воспаления на руке после инъекции или вследствие прочих причин необходимо обращаться за специализированной помощью для проведения комплексного лечения.
Причины флебита
 Флебит бывает поверхностный и внутренний. Первая форма не опасна, но вторая приводит к образованию тромбов в сосудах, что чревато последствиями.
Флебит бывает поверхностный и внутренний. Первая форма не опасна, но вторая приводит к образованию тромбов в сосудах, что чревато последствиями.
Флебит чаще поражает сосуды ног, происходят случаи его появления на руках, воспалительный процесс захватывает разные места стенок, различают:
- Перифлебит – по большей мере воспаление клетчатки вокруг очага в сочетании с флебитом и с тромбозом.
- Эндофлебит – воспаление внутренней поверхности сосуда, следствие инфицирования или травмирования стенки.
- Панфлебит – поражение всех частей вены.

Чаще на руках бывает эндофлебит – поражение после катетера, игла даже в незначительной мере раздражает стенки сосуда, нервные окончания, содержащиеся в ней. В итоге происходит спазм, снижающий отток крови, способствующий ее сгущению.
Таким же образом и вещества, вводимые в сосуд, могут влиять на его стенки, ухудшать качество крови. Постинъекционный флебит осложняется тромбофлебитом, что проявляется формированием сгустков.
Флебит руки может быть в итоге инфекции. Во время прокола или после, в место укола проникает инфекция, которая ведет к воспалению. Если этот процесс не остановить развивается абсцесс или флегмона, что требует хирургического вмешательства.
Причиной флебита на руке станут не инъекции и капельницы, а долго непроходящий синяк, но это редко.
Воспаление поверхностных вен

Есть еще один метод классификации флебита, который поражает поверхностные сосуды:
- Аллергический флебит – воздействие аллергенов, вялотекущий без ярких всплесков.
- Инфекционный – следствие влияние инфекций.
- Болевой – часто происходит у женщин после родов.
- Мигрирующий – хроническая форма, очаги которой могут появляться в разных местах тела.

Каждый тип флебита поверхностных вен возникает в итоге определенной предшествующей причины, к примеру:
- Варикозное расширение вен;
- Болезни, при которых растягиваются стенки сосудов, что является благоприятной средой для проявления флебита;
- Много инъекций, частое применение катетера;
- Нарушение норм применения медицинских манипуляций;
- Присутствие очага инфекции – гнойные образования, фурункулы, воспаление внутренних органов.
- Травмы, тяжелый физический труд;
- Малоподвижный, сидячий образ жизни;
- Беременность и вытекающие отсюда последствия;
- Искусственно спровоцированный – во время склеротерапии, специально провоцируется воспаление поверхностной стенки вены.
Постинъекционная форма патологии
 Постинъекционный флебит рук возникает в итоге применения катетеров, которые травмируют стенки вен.
Постинъекционный флебит рук возникает в итоге применения катетеров, которые травмируют стенки вен.
Много факторов влияет на степень и характер увечья:
- Материал, из которого сделан инструмент;
- Длина, диаметр иглы;
- Время беспрерывного применения;
- Объем, скорость и концентрация вливаемого вещества;
- Соблюдение норм гигиены.
Причиной станет повышенная концентрация впрыскиваемых с помощью капельницы компонентов, она играет роль раздражителя.
Например:
- Раствор доксициклина гидрохлорида;
- Хлористого кальция;
- Калия;
- Глюкозы.медикаменты.
Применения препаратов возникает спазм, влияющий на нервные ткани, сужается просвет вены, развивается воспаление. Если же ко всему добавится инфекция, флебит обострится, то потребуется срочная терапия.
Часто флебит после уколов случается из-за применения капельниц вне стен больницы, когда:
- Выводят из запоя собственными силами дома.
- При выполнении активных детоксикационных процессов.
- Инъекции в/в при попытке суицида.
- Использование наркоманами агрессивных компонентов.
Во время этих моментов происходит эндофлебит, который ведет к воспалению выстилки внутри вены, далее появляется прогрессирующий процесс и возникновение тяжелых последствий.
В определении диагноза опираются на клинические признаки, гистологические исследования, с помощью их определяют степень замещения клеток гладких мышц фиброзными образованиями, что характеризует хронический флебит на основе постинъекционного.
Видео
https://www.youtube.com/watch?v=5eGAlt2z6v0
Симптомы и проявление проблемы
 Первые признаки флебита – это покраснение в месте установки катетера, покраснение, опухлость кожного покрова.
Первые признаки флебита – это покраснение в месте установки катетера, покраснение, опухлость кожного покрова.
Часто все эти симптомы быстро проходят после извлечения катетера.
Но при обострении процесса:
- Кожа гиперемированная, что активно распространяется вдоль травмированной артерии.
- Появляется сильная отечность.
- Предельно повышается температура.
- Во время осмотра заметно воспаление и инфильтрация подкожной клетчатки, мягких тканей.
- Заметно увеличение регионарных лимфоузлов – подмышечных, локтевых.
- Вена станет похожей на толстый жгут, сродни соединительной ткани.
Состояние пациента предельно ухудшается на фоне повышенной температуры, воспаления в месте укола, через 2-3 дня поражается нижняя треть предплечья и кисть руки. Если сразу не начать лечение, поддастся повреждению соседний сосуд.
На такой стадии допускаются отклонения в правильности установленного диагноза, флебит схож с флегмоной, причиной тому закупорка центрального венозного ствола, в результате возникает рефлекторный спазм соседней артерии, что воспринимается за артериальную непроходимость.
Рацион питания при флебите верхних конечностей
Флебит это болезнь, которая охватывает вены и сопровождается их воспалением. Первопричиной формирования этого состояния в организме в подавляющем случае считается варикозная болезнь, причинами могут послужить инфекционные агенты, избыточная масса тела, несбалансированный рацион питания.
Так как при флебите страдает венозная стенка, к которой раз за разом налипают ненужные вещества, то питание должно строиться на здоровой пище, нужно избегать употребления продуктов:
- Жирная, консервированная, копченая пища;
- Фаст фуд;
- Газированные напитки, крепкие спиртные напитки;
- Животный жир;
- Много мучных, кондитерских изделий, шоколада, чипсов, снеков;
- Маргарин и сливочное масло.
При флебите верхних конечностей необходимо выпивать суточную норму чистой воды. Следует расширить круг потребляемых продуктов, главным осложнением флебита является закупоривание просвета вен, образование тромботических масс, это происходит вследствие повышения густоты кровяной жидкости.
Есть перечень продуктов, способных справиться с проблемой формирования тромботических масс:
- Лимон, в котором содержится витамин С, калий, благодаря этим элементам происходит уменьшение густоты крови. Принимать можно цедру или мякоть, и все вместе. Не возбраняется употребление лимона с чаем, водой, протертым с сахаром или медом.
- Корень имбиря, который рациональнее всего использовать в виде имбирного чая, но нельзя выпивать больше литра такого чая в день, имеются противопоказания, если человек страдает почечными, печеночными, сердечными заболеваниями.
- Ягоды клюквы идут в ход в первозданном виде и в иссушенной форме. Можно кушать зрелые плоды, изготавливать на их основе чаи, отвары, соки. Не употребляйте ягоду при гастрите, язвах.
- Чеснок препятствует сгущению крови, есть его можно в чистом виде или в качестве добавок к пище. Противопоказания имеются в случае гастрита, язвы желудка, при геморрое, сердечных болезнях.
В связи с тем, что избыток представленных продуктов может спровоцировать появление нежелательных побочных эффектов, то прием и курс лечения, необходимость использования продукта определит лечащий доктор.
Народные методики по избавлению от флебита на руке
Известно несколько продуктивных методов народной медицины, помогающие разрешить проблему воспалительных процессов стенок вен, для этого обычно используются рецепты:
- Несколько плодов конского каштана следует разрезать поменьше, иссушить, размельчить в ступке или кофемолке до порошкообразной консистенции. Дополнительно следует иссушить и измельчить таким же способом кору каштанового дерева. Затем необходимо взять столовую ложку полученного порошка из конского каштана, ложку коры, заливают двумястами миллилитрами красного вина (сухого), затем настой отстаивается 3 дня. После 3 дней к нему приливается пятьсот миллилитров масла олив, смесь подогревается на огне, до испарения вина, оставшуюся массу накладывают на места поражения как компресс.
- Высушенная ботва (пятьдесят грамм) или ботва в свежем виде (100 грамм) обдается литром крутого кипятка, отстаивается в течение часа. Полученный отвар необходимо употреблять по пол кружки после еды трижды в день.
- Столовую ложку высушенных и размельченных листьев орешника заливают пятьюстами миллилитрами воды, отправляют на средний огонь до кипения. После закипания необходимо слегка уменьшить газ, оставить провариться еще в течение пяти минут. Убрав с плиты, следует отстоять отвар еще около пяти минут. Употреблять по пол кружки настоя четырежды в сутки до еды.
- Иссушенные листья полыни раскрошить и столовую ложку смешать с небольшим количеством кефира до получения смеси консистенции сметаны. Разложить ее по плотной марле, приложить к месту поражения, оставить на ночь. Следует делать в течение 4 дней с недельным перерывом. Этим способом можно использовать листья папоротника.
- Листья смородины, толокнянки, брусники, высушенные плоды рябины следует заварить как обыкновенный чай, пить по утрам и вечерам по пол кружки.
Важно заметить, что народные методы выступают в качестве дополнительных профилактических мер, но никогда не заменят полного медикаментозного лечения, особенно если речь идет об остром течении заболевания. Проводить подобное лечение можно с разрешения доктора, после постановки точного диагноза, кровь можно сильно разжижать, что не является хорошим показателем.
Исход и осложнения флебита
Центральным страшным осложнением флебита является тромбофлебит. Возникает он вследствие увеличения густоты крови, что затрудняет ее движение по, подверженным разрушающему воздействию, венам.
Может быть дан пуск скоплению сгустков крови на венозной стенке, или образуется тромб или эмбол. Самым ужасным последствием этих модификаций станет отрыв тромба или эмбола от стенки, циркуляция по крови. В результате он заносится в некоторые органы, что приводит к плачевному исходу.
Тромбофлебит, перешедший в стадию острого развития, может быть опасен проявлением тромбоэмболии артерии легких, то есть забивание сосудов легких оторвавшимся тромбом, что нарушает процесс дыхания.
Спутниками флебита станут абсцессы и флегмоны. Но разные неблагоприятные исходы, осложнения флебита наблюдаются, когда лечение не начато вовремя. При своевременном обращении к специалисту воспалительные процессы в венах легко устраняются, не преподносят нежелательных последствий. Главное выявить причину поражения, а в дальнейшем стараться вести здоровый образ жизни и руководствоваться принципами правильного питания.
Профилактические меры против формирования флебита
Чтобы не встречаться или избежать повторных появлений этого заболевания, основополагающим условием является ведение правильного образа жизни.
Вследствие этого выделяют несколько центральных методов профилактики воспаления вен:
- Подобающий рацион питания – исключение жирной, калорийной, вредной и жареной пищи;
- Прогулки пешком, не нужно, чтобы они были продолжительными, достаточно, чтобы они проводились регулярно;
- Занятие физическими упражнениями;
- Отказ от вредных привычек, табу на употреблении алкогольной продукции;
- Правильный режим дня, нельзя перерабатываться, необходимо вовремя отдыхать и спать.
У лиц, которых наблюдается варикозная болезнь, необходимо дополнительное лечение гелями, лечебными мазями. В возникновении флебита некоторую роль играют гнойные процессы, инфекционные болезни, то при обнаружении таковых следует молниеносно начинать их лечение.

Источник
