Воспаление в детском возрасте
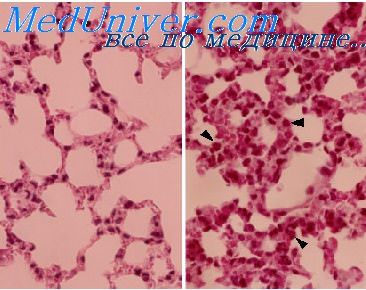
Развитие воспалительных реакций детей. Признаки воспаления у плода и новорожденного
В процессе внутриутробного развития человеческого зародыша воспалительная реакция проделывает эволюцию, повторяя в основных чертах становление воспаления в филогенезе. В период бласто- и эмбриогенеза человека ответом на воздействие местного раздражителя является альтерация (дистрофия или некроз) тканевых зачатков, что приводит к нарушению формирования тканей, органов и даже систем органов зародыша, а воспалительная реакция как таковая отсутствует.
К концу эмбрионального развития возможны фагоцитоз и пролиферативная реакция элементов мезенхимы, поэтому в конце эмбрионального и в начале плотного периода в ответ на местное раздражение тканей, кроме альтерации, возникает избыточное развитие мезеихимальных элементов как своеобразный эквивалент будущей воспалительной реакции.
Избыточное развитие соединительной ткани, выражающееся в фиброзе части органа или целого органа, часто наблюдается в легких, печени, коже, сердце, поджелудочной железе.
Фиброз органов является своеобразным ответом на повреждение, так как в тканях эмбриона и плода в раннем фетальном периоде не развивается воспалительная реакция.
От действия повреждающего фактора может зависеть формирование тканевого порока (искажение морфогенеза ткани, задержка тканевого развития). Воспалительная реакция со всеми ее компонентами появляется у плода, когда формируются сосуды, в частности микроциркуляторное русло, и начинают развиваться механизмы нервной и эндокринной регуляции.

Однако и в этот период воспаление имеет преимущественно альтеративный и продуктивный характер. В перинатальном периоде у новорожденных и у детей в возрасте до 3 мес преобладают незрелые примитивные реактивные процессы альтеративно-продуктивного характера.
Тенденция к более зрелому ответу via местное повреждение в виде сложной рефлекторно-гуморальной реакции, какой является воспаление, появляется преимущественно в возрасте после 3 мес.
В ранние возрастные периоды (у новорожденных, у детей грудного и раннего возраста) воспаление характеризуется двумя основными особенностями:
1) при возникновении воспалительного очага отчетливо определяется склонность к генерализации ввиду неспособности макроорганнзма к ограничению местного процесса, которое зависит от возрастной, анатомической и функциональной незрелости органов иммуногенеза и барьерных тканей, что облегчает проникновение возбудителей и их токсинов в ток крови и лимфы;
2) у новорожденных и детей грудного возраста наблюдаются некоторые особые виды альтеративного и продуктивного воспаления, которые близки к воспалительной реакции внутриутробного периода и отражают становление этой реакции в филои онтогенезе.
При этом необходимо учитывать, что наличие особых форм воспаления не исключает развития экссудативного, даже гнойного воспаления у плода, новорожденного и ребенка грудного возраста. Перечисленные особенности свойственны ребенку раннего возраста, когда его реакции близки к реакциям в период внутриутробного развития. В дальнейшем эти особенности утрачивают свое значение, однако склонность к генерализации местного процесса при воспалении сопровождает почти весь период детства [Ивановская Т. Е., 1978; Essbach H., 1960], поэтому у детей раннего возраста легко возникает примитивная форма инфекционной болезни — сепсис.
— Также рекомендуем «Факторы инфекционных заболеваний у детей. Исход детских инфекций»
Оглавление темы «Детские инфекции. Иммунитет плода и новорожденного»:
1. Склеродермия детей. Дерматомиозит у детей
2. Узелковый периартериит у детей. Морфология нодулярного периартериита
3. Геморрагический васкулит у детей — анафилактическая пурпура Шенлейн-Геноха. Инфекционные болезни
4. Персистирующая инфекция детей. Возбудители инфекций у детей
5. Механизмы развития детских инфекций. Входные ворота детской инфекции
6. Воспаление в очагах инфекции. Местные проявления детских инфекций
7. Развитие воспалительных реакций детей. Признаки воспаления у плода и новорожденного
8. Факторы инфекционных заболеваний у детей. Исход детских инфекций
9. Неспецифическая реактивность детей. Иммунитет новорожденного к инфекциям
10. Специфический иммунитет детей. Иммунные органы — тимус
Источник
Главная / Издательство / Особенности развития воспалительной реакции в зависимости от локализации воспаления, реактивности организма, характера этиологического фактора. Роль возраста в развитии воспаления
2.1.2. Особенности развития воспалительной реакции в зависимости от локализации воспаления, реактивности организма, характера этиологического фактора. Роль возраста в развитии воспаления
Независимо от локализации воспалительного процесса и происхождения этиологического фактора в зоне острого воспаления всегда возникает стан-дартный комплекс сосудистых и тканевых изменений. Реакция со стороны тканей на действие повреждающего фактора носит фазный характер и прояв-ляется альтерацией, экссудацией и пролиферацией. Одновременно с ткане-выми расстройствами возникает комплекс сосудистых изменений в виде кратковременного спазма, артериальной, венозной гиперемии и стаза.
Интенсивность развития тех или иных фаз сосудистых и тканевых изменений в определенной мере зависит от реактивности организма и локализа-ции воспалительного процесса.
В случае нормальной реактивности организма возникает норм-ергическая воспалительная реакция, характеризующаяся адекватностью интенсивности развития воспаления силе воздействующего альтерирующего фактора.
В случае пониженной реактивности (дети первых лет жизни, пожилые люди, лица, ослабленные предшествующими заболеваниями) имеет место гипоергическая воспалительная реакция, когда на фоне интенсивного альте-рирующего воздействия возникает незначительное воспаление.
У лиц с повышенной или качественно измененной иммунологической реактивностью возможно развитие бурных гиперергических воспалительных реакций в ответ на действие слабого альтерирующего фактора.
Касаясь особенностей развития воспалительного процесса в зависимости от его локализации в различных тканях, необходимо отметить, что альтера-тивное воспаление характеризуется преобладанием дистрофических и некро-тических сдвигов и чаще всего наблюдается в паренхиматозных органах (миокард, печень, почки, скелетная мускулатура). Экссудативное воспаление характеризуется преобладанием реакции системы микроциркуляции, глав-ным образом ее венулярного отдела, над процессами альтерации и пролифе-рации. При этом на первый план выступают интенсивная экссудация плазмы, ее растворимых низкомолекулярных компонентов, а также эмиграция лейко-цитов; экссудативное воспаление чаще развивается в серозных полостях в случаях возникновения плеврита, перикардита, артрита и других, реже – в паренхиматозных органах.
Пролиферативное, или продуктивное, воспаление характеризуется преоб-ладанием размножения клеточных элементов пораженной ткани, а также ин-тенсивной микро- или макрофагальной, лимфоцитарной инфильтрацией ор-гана или ткани. Продуктивное воспаление протекает, как правило, длительно и носит хронический характер. Однако в ряде случаев оно может быть ост-рым, например гранулематозное воспаление при брюшном и сыпном тифе, васкулитах различной этиологии.
Продуктивное воспаление может иметь «специфическую» и «неспецифическую» природу. При так называемом специфическом продуктивном воспа-лении клеточный состав экссудата, цикл и длительность процесса определя-ются особенностями биологических свойств возбудителя. Специфическое воспаление большей частью имеет характер так называемых инфекционных гранулем-узелков, состоящих из элементов грануляционной ткани.
Воспаление как стандартный неспецифический комплекс сосудистых и тканевых изменений начинает постепенно формироваться в эмбриональном периоде, причем на ранних этапах эмбриогенеза воспаление как типовой па-тологический процесс еще не развивается. В период формирования бластулы, эмбрио- и трофобласта действие экзогенных раздражителей инфекционной природы приводит или к гибели зародыша, или частичному повреждению указанных структур, причем, в случае продолжения развития зародыша мо-гут возникать множественные врожденные пороки развития как самого заро-дыша, так и его провизорных органов (Серов В.В.,Пауков В.С., 1995). В 1951 г. был описан синдром Грега, обусловленный развитием коревой краснухи у беременных женщин, особенно в первом триместре беременности. При этом возникают множественные врожденные пороки развития органов эктодер-мального гистогенеза (зачатков глаз, органов слуха, головного мозга) и мезо-дермального происхождения (сердца, почек и других органов).
Продуктивный компонент воспалительной реакции, особенно со стороны мезенхимальных элементов кроветворного и стромального ряда, начинает формироваться в конце эмбриогенеза и в раннем периоде фетогенеза, когда происходит дальнейшая дифференциация тканей органов. Воздействие ин-фекционных патогенных факторов на материнский организм и плод приво-дит в этом периоде к формированию так называемых мезенхиматозов в виде пролиферации миелоидной ткани, диффузного фиброза селезенки и печени при врожденном сифилисе, фиброэластоза миокарда, фиброза стромы под-желудочной железы в сочетании с разрастанием жировой ткани.
В позднем фетальном периоде, соответствующем 28 неделям беременности, когда завершается формирование большинства органов плода, воспале-ние характеризуется не только альтеративно-пролиферативным характером, но и присоединением реакции микроциркуляторного русла.
Характерной особенностью воспалительного процесса в фетальном периоде является отсутствие эффективных местных механизмов защиты, обес-печивающих формирование барьеров, в связи с чем возникают быстрая гене-рализация инфекции и ареактивные некрозы в различных органах и на слизи-стых оболочках с развитием множественных эрозий слизистых. Образование обширных некрозов с последующим возникновением диффузного глиоза в головном мозге отмечается при инфицировании плода вирусом герпеса 2-го типа, а при возникновении токсоплазмоза в мозге формируются многочис-ленные кисты, содержащие зернистые шары и псевдоцисты. В то же время при названных инфекциях обнаруживаются признаки генерализации процес-сса в виде очагов некроза в паренхиматозных органах.
Инфицирование плода нередко характеризуется и формированием грану-лем, не имеющих, как правило, «специфического» характера (Серов В.В., Пауков В.С., 1995). При врожденном туберкулезе гранулемы не содержат ти-пичных клеток Лангханса и эпителиоидных клеток, характеризуются интен-сивным казеозным распадом, по периферии гранулем формируются миело-цитарный и моноцитарный барьеры. При врожденном сифилисе развитие ме-зенхиматоза сочетается с образованием милиарных гранулем, лишенных ги-гантских и плазматических клеток.
Таким образом, воспалительная реакция начинает формироваться в раннем фетальном периоде в виде так называемых «пролиферативных» мезен-химатозов в сочетании с врожденными пороками развития.
В позднем фетальном периоде преобладают альтеративно-проли-феративные сдвиги в зоне воспаления, возникают очаги некроза, формиру-ются гранулемы, содержащие значительные количества возбудителей. В этот период развития плода еще не сформированы в достаточной мере специфи-ческие иммунологические механизмы защиты, местные механизмы рези-стентности. Фагоцитоз носит незавершенный характер, в связи с чем зона воспаления не выполняет барьерной функции, не обеспечивает элиминации возбудителя, что приводит к быстрой генерализации инфекции, развитию множественных очагов некроза в различных органах и тканях (Гуревич П.С., Барсуков В.С.,1982).
Касаясь особенностей развития воспаления у новорожденных, следует отметить уникальную нозологическую форму патологии, так называемую флегмону новорожденных. Заболевание индуцируется стрептококковой и стафилококковой микрофлорой, болеют дети первого месяца жизни. Процесс локализуется в поясничной, крестцовой областях, на груди, спине, в подмы-шечной и затылочной областях. Воспаление начинается в глубине дермы, во-круг потовых желез, затем переходит на окружающие ткани. На коже возни-кает быстро распространяющийся участок гиперемии, приобретающий вско-ре синюшный оттенок, эпидермис на значительном протяжении отслаивается и подвергается некрозу. Воспалительная реакция носит некротический ха-рактер, некрозы распространяются на мышечную ткань, а затем на надкост-ницу и костную ткань. Отмечается незначительная лейкоцитарная инфильт-рация тканей, гнойный экссудат отсутствует.
У детей первых 2-3 месяцев жизни отмечается недостаточность фагоцитоза в связи с незрелостью рецепторного аппарата мембран фагоцитов, отсут-ствием достаточного количества опсонинов и хемоаттрактантов, в роли кото-рых выступают, в частности, комплемент и иммуноглобулины (Стефани Д.В., Вельтищев Ю.Е., 1996). В связи с этим не формируются нейтрофиль-ный и моноцитарный барьеры, обеспечивающие элиминацию инфекционных возбудителей за счет процессов киллинга и переваривания в фаголизосомах, в отличие от таковых барьеров у взрослого человека.
У детей первых месяцев жизни недостаточен синтез в печени плазменных факторов свертывания крови, преобладают антикоагулянтные механизмы, поэтому отсутствуют явления тромбоза в кровеносных сосудах и, соответст-венно, фиксация патогенного агента в зоне его инокуляции.
Таким образом, особенностями воспалительного процесса у детей первых месяцев жизни, преимущественно у недоношенных, являются склонность к генерализации процесса в связи с недостаточностью местных механизмов защиты, преобладание альтеративного и продуктивного компонентов воспа-ления, недостаточность процессов экссудации и связанных с ней механизмов защиты.
Недостаточность формирования местных механизмов защиты, склонность к генерализации инфекции, развитию септического состояния при развитии воспаления могут сохраняться в течение первых лет жизни.
В отроческом периоде, характеризующемся сменой молочных зубов на постоянные, происходят определенные сдвиги иммунного и гормонального статуса ребенка, что и приводит к развитию гиперергических воспалитель-ных реакций типа крапивницы, отека Квинке, бронхиальной астмы и других.
В пубертатном периоде перестройки нервной, эндокринной, иммунной систем организма нередко зона воспаления также в достаточной мере не вы-полняет своей барьерной функции, что приводит к учащению развития забо-леваний инфекционно-аллергической или аутоиммунной природы.
В пожилом и старческом возрасте постепенно подавляются все сферы деятельности человека, преобладают атрофические, дистрофические и скле-ротические процессы во внутренних органах, снижаются иммунологические механизмы защиты и неспецифическая резистентность. Так, у людей пожи-лого и старческого возраста возникает недостаточность опсонизирующих факторов, подавляются миграционная способность нейтрофилов, их бактери-цидная активность в связи с возрастной недостаточностью ферментативных систем. Снижение фагоцитарной активности по тем же причинам свойствен-но и мононуклеарной фагоцитирующей системе. Недостаточность фагоцито-за становится причиной длительной персистенции в организме вирусных и бактериальных антигенов, иммунных комплексов, что обусловливает дли-тельное течение воспалительного процесса, приобретающего нередко имму-нокомплексную природу.
С увеличением возраста отмечается снижение уровня Т-лимфоцитов в крови, уменьшается способность Т-лимфоцитов к последующей дифферен-цировке в иммунные регуляторные и киллерные клетки на фоне антигенной стимуляции, нарушается рецепция интерлейкинов, обеспечивающих реакции межклеточного взаимодействия, снижается продукция интерлейкина-2, то есть возникают характерные особенности развития иммунодефицитных со-стояний и обусловленная этим фактором недостаточность механизмов защи-ты в зоне воспалительного процесса инфекционной природы.
предыдущий раздел | содержание| следующий раздел
Источник
Прикорневая пневмония считается одним из разновидностей воспалительных процессов в легких, отличающихся местом своей локализации — область «вхождения» в легкое главного бронха. Кроме этого данная форма пневмонии трудно поддается диагностике и является одной из наиболее тяжелых патологий респираторного тракта.
Поэтому нужно знать причины, вызывающие прикорневое воспаление легких, особенности проявления и диагностики болезни.
Это серьезное инфекционно-воспалительное заболевание легких с нетипичным расположением очага
Что такое прикорневая пневмония – причины и локализация воспаления
Прикорневое воспаление легких представляет собой воспалительный процесс в области основного бронха с распространением на прикорневую область, что часто затрудняет правильную и своевременную диагностику заболевания.
Прикорневая локализация пневмонии, как и большинство ее форм, вызывается бактериальной инфекцией (стрептококки, пневмококки, гемофильная палочка, энтеробактерии, кишечная палочка и стафилококк). Но при этом немаловажную роль в этиологии прикорневой пневмонии играют: вирусы, некоторые разновидности грибков и внутриклеточные возбудители (микоплазма, легионеллы и хламидии).
Причина возникновения воспалительного очага в области корней легких — патогенная деятельность болезнетворных организмов
Особое значение в развитии очага воспаления при пневмонии имеют два ключевых фактора:
- вирулентностью возбудителей (бактерий, вирусов, грибков или смешанной микрофлоры);
- иммунологическая реактивность организма.
Степень вирулентности (высокая, средняя и низкая) болезнетворных микроорганизмов указывает на их агрессивность, способность заражать человека и вызывать развитие воспалительного очага в тканях. При воздействии определенных факторов на организм человека в целом или только респираторный тракт она значительно увеличивается.
Это может произойти:
- при респираторных вирусных инфекциях;
- при переохлаждениях;
- при значительном психологическом или физическом переутомлении;
- при иммуносупрессивных состояниях или аутоиммунных заболеваниях;
- на фоне хронических бронхолегочных патологических состояний;
- при регулярном контакте с разного рода токсическими веществами, курении;
- при наличии в организме инфекционных очагов;
- при продолжительной гиподинамии (парезы, параличи, общая ослабленность организма, депрессии).
Также большое значение имеет иммунологическая реактивность организма — способность активно сопротивляться различным внешним атакам. Слабое сопротивление связано со снижением интенсивности иммунной реакции с последующим развитием воспаления легких.
Частое возникновение прикорневых пневмоний у детей связано с незрелостью иммунной системы и наличием фоновых патологий
Развитие данной патологии в детском возрасте обусловлено наличием у малыша следующих патологических состояний:
- рахит;
- врожденные легочные патологии;
- внутриутробные инфекции;
- недоношенность;
- несовершенство или заболевания иммунной системы;
- пороки сердца;
- диатезы;
- аллергические реакции;
- возраст до трех лет.
Виды прикорневой пневмонии и особенности течения
Клинические проявления данной формы пневмонии напрямую связаны с ее разновидностью (воспалительная или опухолевидная) и локализацией воспалительного процесса (правый или левый корень легкого).
Воспалительная прикорневая пневмония — самая сложная форма заболевания с характерным длительным течением, сменами периодов обострений и кратковременных ремиссий. При опухолевидной форме в прикорневом отделе пораженного легкого формируются небольших опухолевых бугорочков, которые вызывают развитие типично вялого и замедленного течения заболевания. Также свои специфические особенности имеет сторона поражения – правый или левый корень легкого.
Главные бронхи отличаются по своему строению:
- правый бронх шире и короче, поэтому инфекционным агентам проще попасть на его слизистую и проникнуть глубже в правое легкое;
- левый бронх имеет более узкий просвет, но его дренаж при воспалении осложнен, что значительно осложняет и удлиняет течение левосторонней прикорневой пневмонии.
Наиболее тяжелое течение имеет двухстороннее поражение корней легких.
Часто заболевание определяют в запущенном состоянии, что провоцирует серьезные осложнения в виде абсцесса или пиопневмоторакса
Симптомы прикорневой пневмонии – на что нужно обращать внимание
В большинстве случаев прикорневая пневмония сопровождается типичными симптомами, характерными для воспаления легких.
К ним относятся:
- высокая температура;
- частый сухой глубокий болезненный кашель;
- нарушения дыхания в виде одышки, участия в акте дыхания вспомогательной мускулатуры;
- слабость, повышенная потливость, снижения аппетита.
При бактериальных прикорневых пневмониях отмечаются выраженные симптомы слабости и интоксикации
Также при прикорневой пневмонии часто отмечаются:
- насморк, дискомфорт и першение в горле;
- боль в мышцах и суставах;
- потливость, быстрая утомляемость, стойкое снижение работоспособности;
- стойкие головные боли;
- тошнота, иногда рвота.
Часто болезнь протекает без появления боли в грудной клетке и в боку, которые характерны для других форм воспаления легких.
При затяжном характере воспаления температура тела может держаться на уровне 37-38 градусов С в течение нескольких недель, без повышения до высоких цифр.
Кашель – это постоянный симптом любой формы воспаления легких
Сначала он имеет сухой характер, но с течением болезни переходит во влажный, мучительный кашель с периодическими закашливаниями и обильным отхождением
мокроты.
Особенности прикорневой пневмонии у детей
Эта форма пневмонии имеет клинические симптомы, которые напоминают бронхит или бронхиолит, что значительно затрудняет их диагностику и часто приводит к ошибочному мнению о наличии у ребенка ОРВИ с поражением верхних и средних отделов респираторного тракта. Необходимо помнить, что у детей диффузные изменения перибронхиальной части легких часто спровоцированы вирусами (гриппа, парагриппа 3 типа и аденовирусом), особенно у детей раннего возраста, малышей с фоновыми или хроническими патологиями.
Поэтому нужно особое внимание обращать на течение вирусных респираторных инфекций и при появлении клинических проявлений пневмонии или при значительном ухудшении состояния ребенка – обратиться за медицинской помощью. Только врач сможет определить или исключить возможность развития пневмонии у ребенка.
Из особенностей болезни, характерных для детского возраста нужно особо выделить:
- стремительность перехода активного воспалительного процесса в область главного бронха с быстрым распространением на прикорневую область — вечерний бронхит к утру может перейти в воспаление легких;
- симптомы заболевания выражены сильнее, чем у взрослых, особенно слабость, сильный кашель, головокружения при форсированном дыхании, одышка и другие проявления дыхательной недостаточности.
Для детей раннего возраста характерно повышение температуры до 39 — 40 градусов с устойчивостью к действию жаропонижающих средств
Диагностика заболевания
Прикорневая пневмония, как и другие формы болезни, диагностируется традиционными способами:
- сбор жалоб и анамнеза заболевания;
- осмотр;
- простукивание (перкуссия) и прослушивание (аускультация) легких;
- анализ крови.
Но при этом все эти методы малоинформативны и часто дают искаженную информацию о локализации очага воспаления:
- хрипы отсутствуют или выслушиваются над здоровым легким;
- перкуторно определить наличие воспалительного процесса в легких также практически невозможно.
Наиболее правильную оценку расположение воспалительного очага дает прослушивание пациента на боку и проведение рентгенографии органов грудной клетки.
На сегодняшний день рентгенография — это основной метод диагностики прикорневой пневмонии
Рентгенографическое исследование уточняет данные физикального осмотра пациента (локализацию воспалительного очага и исключение других легочных патологий).
Но часто интерпретация рентгенографических снимков бывает затруднительной. Это связано с тем, что затемнение воспаленного очага может наслаиваться на корень легкого и на рентгеновском снимке видно только его расширение, что также может указывать на туберкулез внутригрудных лимфатических узлов или опухоль корня легкого.
Поэтому в определенных случаях назначаются дополнительные методы обследования:
- томографию;
- анализ мокроты;
- пробы на туберкулез (Манту или диаскинтест);
- бронхоскопия.
Важно помнить, что правильная и своевременная диагностика прикорневой пневмонии и назначение адекватного лечения – это только первый шаг к полному выздоровлению.
врач-педиатр Сазонова Ольга Ивановна
Источник
