Воспаление в цервикальном канале причины лечение


Воспаление цервикального канала (эндоцервицит) — патология, встречающаяся у женщин чаще других. Это объясняется анатомическим строением и топографией цервикального канала. Он соединяет влагалище с полостью матки. Обычно воспаление возникает во влагалище, затем переходит на шейку матки — развивается кольпит.
Поэтому если вовремя не поставить диагноз и сразу не вылечить — заболевание перейдёт в латентную вялотекущую форму. Это, в свою очередь, чревато серьёзными осложнениями. На их лечение уйдёт много времени и совсем не факт, что лечение будет успешным.
В случае своевременной диагностики и лечения неприятных осложнений не наступит.
Воспаление цервикального канала — причины
К основным провоцирующими факторам, приводящим к воспалению цервикального канала, относятся:
— Травма шейки матки (деформация, возникшая по каким — либо причинам)
— Сниженный иммунитет
— Менструации
— Стрессы
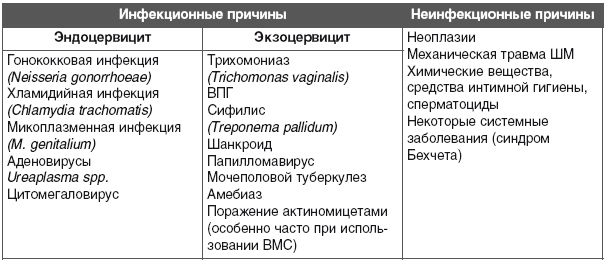
Причины воспаления цервикального канала делятся на инфекционные и неинфекционные.
Наиболее распространённые:
• возбудители, передающиеся половым путем (трихомонады, уреаплазмы, хламидии и т.д.)
• неспецифическая флора (кишечная палочка, стрептококк, грибы рода Candida и др.)
• действие внешних агрессивных факторов (химиотерапия, сильные химические растворы для спринцевания, лучевая терапия)
• пременопауза: резко изменяется гормональный фон
Они вызывают воспалительный процесс во влагалище, который переходит на цервикальный канал.
В норме полость матки защищена слизистой пробкой, которая «закрывает» цервикальный канал и является надёжным препятствием для патогенных микроорганизмов. В момент проведения лечебно — диагностических манипуляций пробка может разрушиться, изменяется её физический и химический состав. Через цервикальный канал открывается доступ инфекции в матку, вызывая тем самым его воспаление и эндометрит. В будущем это может привести к бесплодию, хотя и необязательно. В основном такое происходит на фоне сниженного иммунитета и постоянных стрессов.
Входными воротами для инфекции являются не только половые пути, но и — пищеварительная, кровеносная и лимфатическая системы.
К неинфекционным причинам воспаления цервикального канала относятся внешнее воздействие и врожденные анатомические аномалии. Однако это довольно редкие патологии.
Дополнительные риски: рано начатая активная половая жизнь, роды в юном возрасте (до 16 лет), разные половые партнёры, аллергия на спермициды и латекс, приём определённых гормональных препаратов, курение.
Воспаление цервикального канала — симптомы
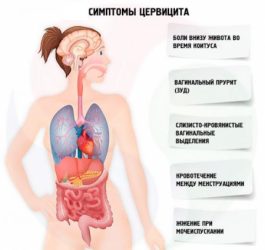
Симптомы воспаления цервикального канала такие же, как при других воспалительных заболеваниях женской половой системы. Беспокоят, как и практически при всех воспалительных заболеваниях половых путей, зуд и жжение, болезненность и неприятные ощущения постоянного характера внизу живота, может быть дискомфорт при половом акте и кровянистые выделения после него, аноргазмия.
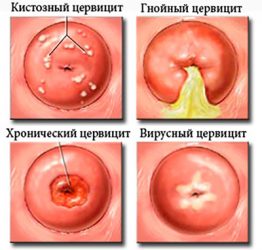
Выделения при воспалении бывают обильные, но могут быть незначительные, с неприятным запахом, пенистого гнойного характера. Острое воспаление цервикального канала — это воспаление, которое длится до шести недель.
Симптомы острого воспаления цервикального канала разнообразные и проявляются активно: обильное гнойное отделяемое из влагалища, умеренно повышенная температура, болезненность внизу живота.
Если не лечить — острый период перейдёт в хроническое течение.
Хроническое воспаление цервикального канала может никак не проявлять себя клинически. Чаще всего симптомов вообще нет. Диагноз выставляется при обращении к врачу по иным причинам как находка при осмотре. Соответственно, жалоб может не быть, но это не означает, что нет болезни. Её течение стало вялотекущим, организм приспособился к инфекции.
Если срочно не начать лечение, воспалительный процесс распространяется и в дальнейшем возникают серьёзные осложнения.
Во многих случаях воспаление цервикального канала с самого начала протекает бессимптомно и не оказывает влияния на общее самочувствие.
Поэтому диагностика затруднена. Симптомы воспаления цервикального канала зависят от особенностей организма и выявленного возбудителя.
Для установления диагноза, кроме обычного осмотра зеркалами, пальпация, необходим:
— мазок для цитограммы (исследование клеток эпителия — определяется степень воспаления),
— бактериологический посев (выявляется конкретный возбудитель),
— анализ крови на ИППП — инфекции, передающиеся половым путем(в первую очередь — на сифилис и ВИЧ).
Часто дополнительно проводится кольпоскопия (с помощью кольпоскопа определяются признаки воспаления).
После проведенного обследования и определения инфекционного агента уточняется диагноз и назначается лечение.
Воспаление цервикального канала — лечение
Лечение воспаления цервикального канала зависит от степени воспаления и возбудителя. Цели лечения:
— ликвидация инфекции
— прекращение воспаления
— устранение симптомов
— восстановление тканей
— исключение рецидивов
Назначение антибиотиков, противовирусных и других лекарственных препаратов зависит от выявленного возбудителя, чувствительности его к конкретному лекарству, стадии воспалительного процесса.
Лечение хламидийного воспаления цервикального канала: тетрациклины («Доксициклин», «Мономицин»), фторхинолоны («Офлоксацин», «Таривид», «Максаквин»), макролиды («Эритромицин), азитромицин («Сумамед»). Последний препарат разрешён для применения у беременных, поэтому используется широко.
Если причиной стал грибок — назначаются антибиотики тетрациклиновой группы и макролиды.
При выявлении трихомонад в лечении воспаления цервикального канала используют антипротозойные препараты.
Воспаление цервикального канала вирусной этиологии с трудом поддаётся лечению. В этих случаях лечиться придётся долго и упорно. Если обнаружен генитальный герпес, лечение проводится, соответственно, противовирусными препаратами («Валтрекс», «Ацикловир»), в обязательном порядке назначается противогерпетический иммуноглобулин, иммуностимуляторы, витамины.
При выявленной папилломовирусной инфекции применяются цитостатики, интефероны. Здесь не обойтись без хирургического вмешательства — удаляются кондиломы.
При атрофическом воспалении цервикального канала используются эстрогены, в частности, «Овестин». Он способствует быстрому восстановлению слизистой влагалища и шейки матки, нормализует нарушенную микрофлору.
Используется местное лечение: эффективны во всех случаях комбинированные препараты («Тержинан» «Полижинакс»). Удобно применять лекарства, которые выпускаются в виде свечей («Полижинакс», «Гексикон», «Тержинан», «Метронидазол») и кремов.
Кроме того, назначается местно во влагалище и шейку матки тампоны с раствором димексида (3%), хлорофиллипта (2%), нитрата серебра. Их можно применять в конце лечения, при завершении основного курса, назначенного врачом. Проводить процедуры под контролем врача, строго следить за дозировками медикаментов.
При специфических инфекциях обязательно параллельно лечение полового партнера.
Если болезнь перешла в хроническую стадию, добиться успеха консервативными методами лечения удаётся редко. Приходится прибегать к хирургическим – диатермокоагуляции, криотерапии, лазеротерапии. Эти процедуры проводятся, когда удалось подавить инфекцию. Одновременно лечится сопутствующая патология, проводится противогрибковая терапия (при кандидозном цервиците эффективно лечение «Дифлюканом»), назначаются препараты на основе лактобактерий, восстанавливающие нарушенную микрофлору.
Лечение воспаления цервикального канала проводят под контролем лабораторных анализов, которые необходимо сдавать на определённых этапах, и кольпоскопии.
Как дополнение к лечению воспаления цервикального канала можно воспользоваться народными средствами. Из ромашки, коры дуба, шалфея готовятся отвары, соответственно рецептуре в аптечной аннотации, и применяются в виде спринцеваний. Травы лучше покупать в аптеке, поскольку играет роль, когда, где и в какое время они были собраны, в каких условиях сушились. Существуют определённые стандарты по сбору и сушке трав. Это может принести пользу только в период, когда закончено основное лечение, назначенного врачом. Задача таких дополнительных методов лечения заключается в том, чтобы повысить защитные силы организма и устранить последствия болезни. С этими же целями можно употреблять в неограниченных количествах смородину, калину, облепиху, ежевику, если совпадает сезон. Они хорошо повышают иммунитет, что является необходимым условием для успешного лечения.
Правила профилактики очень просты. Их необходимо соблюдать, чтобы жить спокойно и без дополнительных стрессов. Это — личная гигиена, исключение половых инфекций, обязательная контрацепция, предупреждение абортов, лечение эндокринных нарушений.
При малейшем подозрении на воспалительный процесс нужно обращаться к врачу, не пускать всё на самотёк. Если болезнь развилась как результат одной из инфекций, передаваемых половым путем, обязательно пройти лечение у венеролога.
Полезные ссылки:
Источник

Под цервикальным каналом понимают ту часть матки, которая находится между влагалищем и полостью матки и соединяет их. Воспаление слизистой канала называется эндоцервицитом. Наиболее часто этому заболеванию подвержены женщины работоспособного возраста.
Причины воспаления цервикального канала
Причины возникновения эндоцервита бывают инфекционного и неинфекционного характера. К первым можно отнести инфицирование такими микроорганизмами, как стрептококки, гонококки, кишечная палочка, хламидии, трихомонады, кандиды, уреаплазмы, стафилококки, вирусы герпеса и папилломы. Неинфекционными причинами развития воспаления могут быть травмы, новообразования, радиация, эрозия шейки матки, опущение шейки матки. Однако они встречаются довольно редко.
Наиболее часто заболевание начинается с воспалительного процесса во влагалище, переходящего затем на шейку матки. Часто оно сопровождается кольпитом.
Но не все женщины обязательно заболевают эндоцервитом. Можно назвать несколько факторов, являющихся провоцирующими в развитии заболевания. К ним относятся:
· Деформация шейки матки после аборта, зондирования матки, введения внутриматочной спирали, травмы в родах, диагностическое выскабливание;
· Местное или общее снижение иммунитета после воспаления половых органов;
· Наступление обычной менструации;
· Частые стрессы.
В норме в просвете цервикального канала практически всегда находится слизистая пробка, которая защищает полость матки от проникновения патогенных микроорганизмов из влагалища. При различных медицинских манипуляциях пробка разрушается, меняется её физический и химический состав, в результате чего инфекция может свободно проникать в матку через цервикальный канал, вызывая тем самым эндоцервицит, а затем и эндометрит.
Инфекция также может проникать в цервикальный канал с менструальной кровью. Вот почему именно в этот период особенно нужно помнить о правилах личной гигиены.
Симптомы воспаления цервикального канала
Какими могут быть симптомы эндоцервицита? С первых дней в области половых органов появляется чувство жжения, зуд, боль внизу живота тянущего характера, дискомфорт при половом акте, выделения обильные или в небольшом количестве. Если лечение не начато своевременно, то острый период переходит в хроническое течение.
Жалоб, конечно, уже не будет, но это не скажет о том, что женщина выздоровела. Просто заболевание перешло в латентный период, и женский организм адаптировался к инфекции. Если её не пролечить, то воспаление распространится на соседние органы и в дальнейшем могут возникнуть осложнения.
В некоторых случаях эндоцервицит протекает бессимптомно и не влияет на здоровье женщины, однако наличие воспаления в цервикальном канале может привести к патологическим изменениям шейки матки и послужит почвой для развития эрозии шейки матки, а потом и её дисплазии. При воспалении канала происходит изменение состава шеечной слизи, что впоследствии может быть одной из причин бесплодия.
Диагностика

В целях профилактики и диагностики заболевания женщина должна посещать гинеколога как минимум раз в году. При появлении каких-либо жалоб также нужно посетить врача для выявления характера заболевания и его лечения. Диагноз ставится в комплексе, после опроса и обследования больной.
Обычно женщинам проводят следующие исследования:
· Осмотр с помощью гинекологических зеркал – при наличии воспаления наблюдаются покраснение, и отек в области цервикального канала, выделения гнойного характера;
· Микроскопию мазка – при её проведении определяется интенсивность воспаления по количеству лейкоцитов и наличие патогенных микроорганизмов в канале;
· Бактериологическое исследование мазков, выявляющее возбудителя болезни;
· Кольпоскопию – она визуально показывает признаки воспаления благодаря использованию специального прибора – кольпоскопа, с особой подсветкой и оптическим увеличением;
· Цитологическое исследование мазка после кольпоскопии – в этом случае исследуются клетки эпителия.
Только после тщательно проведенного обследования и выявления штамма возбудителя врач ставит диагноз и назначает индивидуальное лечение. Оно будет зависеть от причины, вызвавшей заболевание и длительности его течения.
В зависимости от состояния женщины ей назначается соответствующая медикаментозная терапия, которая может быть дополнена иммуностимулирующей терапией для поддержания иммунитета. После лечения проводится противогрибковая терапия, восстановление микрофлоры влагалища. После выздоровления для подтверждения результата женщине рекомендуется через некоторое время повторно сдать анализы.
Эндоцервита можно избежать, если соблюдать простые и эффективные правила: быть уверенной в своем сексуальном партнере или же всегда пользоваться презервативами, соблюдать интимную гигиену и ежегодно проходить профилактический осмотр у врача с обязательной сдачей анализов. Все это поможет женщине быть всегда уверенной в своем здоровье!

Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
Наши авторы
Источник
Воспаление цервикального канала — это цервицит, болезнь, с которой часто встречаются женщины из-за особенностей анатомического строения. Возбудитель легко внедряется по восходящей в органы малого таза при нарушении баланса влагалищной микрофлоры. Если лечение не начинается вовремя, инфекционный процесс распространяется дальше, на шейку матки (эндоцервицит), что может отразиться на репродуктивной функции.

Причины появления заболевания
Основной причиной возникновения цервицита является ослабленный иммунитет. Защитные силы организма снижают следующие факторы:
- Неспецифические инфекции, возникающие при развитии общих воспалительных процессов и внедрения патогенных микроорганизмов по кровотоку или лимфотоку.
- Венерические болезни, передающиеся половым путем (гонорея, трихомониаз, уреаплазмоз и др.).
- Несоблюдение личной гигиены. Если при менструации редко менять тампоны или прокладки, кровянистые выделения застаиваются, что провоцирует повышение активности болезнетворной микрофлоры, развитие вульвовагинита. При неумелом подмывании из ануса во влагалище заносят кишечные или синегнойные палочки.
-
 Заболевания мочеполовой системы: цистит, уретрит, кольпит, аднексит.
Заболевания мочеполовой системы: цистит, уретрит, кольпит, аднексит. - Лечебно-диагностические процедуры: аборты, гинекологические выскабливания, установка внутриматочной спирали.
- Контрацептивы в форме свечей или таблеток со спермицидами.
- Гормональные изменения. Беременность, так как из-за гормонального дисбаланса меняется характер вырабатываемого секрета. Естественное старение — снижается выработка эстрогена, слабеют мышцы, поддерживающие матку и шейку.
- Сексуальная неразборчивость, пренебрежение барьерными методами защиты.
- Неудачные эксперименты во время половых отношений.
Под действием вышеперечисленных факторов нарушается баланс микрофлоры влагалища, иммунная система не может подавить увеличившееся количество условно-патогенных и патогенных микроорганизмов и грибков, область цервикального канала воспаляется.

Основные симптомы
Клиническая картина зависит от причины болезни и вида возбудителя. На фоне заражения гонококками или трихомонадами симптоматика выраженная, цервицит протекает в острой форме. А при хламидиозе патологию часто выявляют во время планового гинекологического осмотра, так как состояние ухудшается незначительно. Женщина может заметить изменение структуры влагалищного секрета и появление неприятного запаха. Болезненные ощущения возникают редко.

Симптомы острого цервицита:
- изменение консистенции и количества выделений;
- дискомфорт в интимной зоне — зуд, жжение;
- гипертрофия слизистой влагалища и отечность окружающих тканей;
- ломота в области крестца и тянущие боли в паху;
- болезненность во время коитуса;
- учащенное мочеиспускание.
Все признаки напоминают воспалительные процессы гинекологических органов в начальной стадии.
 Через 3–5 дней после внедрения возбудителя острая симптоматика сглаживается, количество выделений уменьшается, а на незначительные кратковременные боли в нижней части живота, возникающие периодически, женщина старается не обращать внимания. Улучшение можно принять за самоизлечение, но облегчение состояния объясняется тем, что воспаление цервикального канала перешло в хроническую форму. На фоне неблагоприятных факторов возникает рецидив и развиваются осложнения.
Через 3–5 дней после внедрения возбудителя острая симптоматика сглаживается, количество выделений уменьшается, а на незначительные кратковременные боли в нижней части живота, возникающие периодически, женщина старается не обращать внимания. Улучшение можно принять за самоизлечение, но облегчение состояния объясняется тем, что воспаление цервикального канала перешло в хроническую форму. На фоне неблагоприятных факторов возникает рецидив и развиваются осложнения.
Диагностика
Предварительный диагноз ставят во время осмотра. Клиническая картина при заболеваниях репродуктивных органов типичная, поэтому для подтверждения диагноза проводятся лабораторные и аппаратные обследования:
- Общий анализ крови. Увеличенное количество лейкоцитов указывает на общее воспаление, повышение СОЭ (скорости оседания эритроцитов) — на хронический процесс. Негативные результаты теста свидетельствуют о распространении инфекции по организму и вероятное поражение репродуктивной системы.
- Мазок-соскоб с шейки матки. С помощью биоматериала проводят бактериологический тест, по которому выявляют вид возбудителя, по количеству лейкоцитов в поле зрения определяют интенсивность воспаления. Выполняют цитологическое исследование эпителиальных клеток.
- Может потребоваться кольпоскопия — осмотр с помощью прибора-кольпоскопа, оснащенного оптическими зеркалами и подсветкой. О воспалительном процессе свидетельствует красная кайма на шейке матки и отек окружающих тканей.
Если диагноз подтверждается, диагностические мероприятия дополняются. Берут кровь из вены на определение чувствительности возбудителя к антибиотикам, назначают ПЦР тест — полимеразную цепную реакцию при подозрении на специфическую форму заболевания, и вагинальное УЗИ. Сдают анализ мочи, кровь из вены на гепатит, реакцию Вассермана, на антитела к ВИЧ-инфекции. Если при осмотре обнаружены эрозии, берут образец ткани для гистологического обследования.
Терапия воспаления
Желательно начинать лечение в острой фазе, не допуская перехода цервицита в хроническую форму. При составлении терапевтической схемы учитывают этиологию возбудителя и факторы, спровоцировавшие начало воспалительного процесса.
- Для уничтожения патогенных микроорганизмов и угнетения жизнедеятельности условно патогенной флоры используются антибактериальные, противогрибковые, антипротозойные или противовирусные средства.
- При цервиците на фоне климакса могут потребоваться гормональные препараты.
-
 При выявлении папилломовирусной инфекции в обязательном порядке назначают цитостатики. Для удаления папиллом используются различные методы, среди которых криодеструкция, прижигания, иссечение радионожом или хирургическим скальпелем, лазерная терапия.
При выявлении папилломовирусной инфекции в обязательном порядке назначают цитостатики. Для удаления папиллом используются различные методы, среди которых криодеструкция, прижигания, иссечение радионожом или хирургическим скальпелем, лазерная терапия. - При направленном лечении используют комбинированные противомикробные и противовоспалительные средства в форме свечей и таблеток.
- Препараты местного действия подключают после устранения острого воспаления. Они необходимы для восстановления кислотно-щелочного баланса микрофлоры влагалища. Используются свечи с лактобактериями и бифидобактериями, лекарства противовоспалительного и успокаивающего действия, стимулирующие восстановление слизистой.
- Для укрепления иммунитета в терапевтическую схему вводят иммуномодуляторы, пробиотики и пребиотики, витаминно-минеральные комплексы.
Народная медицина помогает ускорить выздоровление. Для угнетения патогенной микрофлоры используют отвары и настои из природных антисептиков: ромашки, дубовой коры, шалфея, зверобоя. Для повышения защитных сил организма заваривают листья смородины, шиповник, золотой ус. В аптеке можно приобрести настойку женьшеня или лимонника. При введении в терапевтическую схему рецептов народной медицины необходимо проконсультироваться с лечащим врачом.

Если воспалительный процесс цервикального канала спровоцировал эрозийные повреждения, то необходимо оперативное вмешательство. Методы такие же, как при удалении папиллом.
Чтобы убедиться, что цервицит не перешел в хроническую форму, через месяц после окончания лечения женщине необходимо сдать мазки из влагалища и цервикального канала. Иногда гинеколог принимает решение о повторном проведении кольпоскопии.
Осложнения
Последствиями цервицита могут стать опасные осложнения. Патогенная микрофлора по восходящей внедряется в уретру и шейку матки, распространяется на органы малого таза. Развиваются эндометрит, аднексит, цистит, уретрит, пиелонефрит.
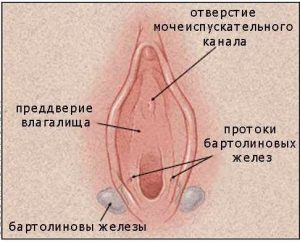 Сочетание острого процесса цервикального канала со специфическими (венерическими) инфекциями могут вызвать воспаление бартолиновых желез, поражение репродуктивных органов, вторичное бесплодие.
Сочетание острого процесса цервикального канала со специфическими (венерическими) инфекциями могут вызвать воспаление бартолиновых желез, поражение репродуктивных органов, вторичное бесплодие.
Эрозии провоцируют развитие дисплазии шейки матки — предракового состояния. В группу риска входят пациентки, у которых цервицит сочетается с ВПЧ (вирусом папилломы человека). В этом случае вероятность злокачественного перерождения клеток слизистой цервикального канала достигает 5%.
Профилактика заболевания
Рекомендации для предотвращения патологических изменений в цервикальном канале:
- Соблюдать правила интимной гигиены.
- При сексуальных контактах с малознакомыми партнерами использовать барьерные методы контрацепции.
- Постараться избегать абортов.
- Регулярно посещать гинеколога — не реже 2 раз в год.
Появление боли в нижней части живота или в области крестца, изменение характера выделений, учащенное мочеиспускание или дискомфорт в интимной зоне — достаточный повод обратиться за медицинской помощью. Чем раньше удается выявить заболевание, тем проще восстановить здоровье.
Источник
