Воспаление уретральной железы у женщины

У женщин в мочеиспускательном канале с губчатой структурой и на передней стенке влагалища расположены парауретральные железы. По различным причинам проток закупоривается, секрет не может выйти и скапливается, распирая стенку железы. В результате образуется парауретральная киста. Заболевание возникает у 8% женщин репродуктивного возраста. Перерождение доброкачественной кисты в злокачественную случается крайне редко.
Виды и причины парауретрального кистозного образования
Мочеиспускательный канал у женщин выстлан губчатой тканью. На ней и на передней стенке влагалища расположены парауретральный железы. По своему строению и функциям они аналогичны предстательной железе мужчин, имеют множество протоков и пазух, устилающих поверхность канала. Железы локализуются в основном вверху, имеются по бокам в устье канала. Их основная функция – выделение слизи, защищающей стенки канала и влагалища. Первым парауретральные железы обнаружил и описал гинеколог Skene из Америки в 1885 году. В честь него получили название железы Скина.
В результате вирусного поражения и других факторов устье железы закупоривается. Секрету некуда выходить, он скапливается внутри, растягивая стенки. Образуется парауретральная киста с жидкостью внутри.
По статистике парауретральная киста образуется у женщин от 20 до 50 лет, в репродуктивный период жизни. На начальном этапе, когда болезнь можно вылечить, она не имеет симптомов и может быть обнаружена только на профосмотре у гинеколога.
В зависимости от места локализации различают 2 вида патологии.
- Скиневые кисты образуются в результате закупорки протока и разрастания кисты. Они представляют собой новообразования с секретом внутри, локализуются в мочеиспускательном канале. Относятся к преобретенным патологиям.
- Киста Гартнерового протока представляет собой аномальное развитие мочеполовой системы. При сращивании зародышевых протоков женщины со стенкой мочеиспускательного канала и влагалища образуются лакуны, заполняющиеся со временем секретом с парауретральных желез. Происходит выпячивание стенки и образование жидкостной кисты. Заболевание имеет в большинстве случаев врожденный характер.
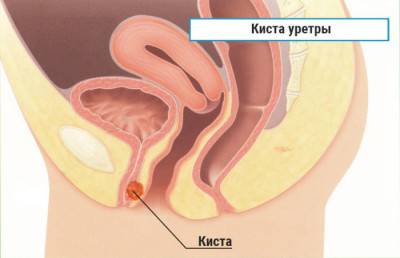
В большинстве случаев парауретральная киста у женщин располагается на выходе мочеиспускательного канала – у наружного отверстия.
Причин для закупорки протока железы и возникновения доброкачественного образования имеют разный характер, могут быть спровоцированы травмированием слизистой, вирусной инфекцией. В основном это:
- сахарный диабет,
- иммунодефицит,
- инфицирование половым путем,
- уретриты, цистит,
- родовая травма при иссечении промежности,
- травмирование стенки во время родов при прохождении головки,
- вирусные заболевания, воспаления,
- жесткий половой акт,
- тесное белье, стринги,
- интимная гигиена некачественными средствами с большим содержанием щелочей и ПАВ,
- травмы паховой области,
- простуды.
По наблюдениям специалистов Скиневые железы изменяются, гипертрофируются во время беременности. После родов происходит процесс инволюции – реконструкция железистых тканей и восстановление их работы. В период климакса парауретральные клетки прекращают функционировать, атрофируются.
При образовании кисты в ней может образовываться гной и небольших количествах выходить вместе с уриной наружу. При образовании разрывов стенки кисты в моче появляется большое количество секрета, гной и возможны вкрапления крови. Парауретральная киста препятствует нормальному истеканию урины, образует ее скопление и застой. В этих местах создаются оптимальные условия для развития бактерий и вирусов.
Симптомы и методы диагностики
На ранних стадиях развития киста никак не проявляет себя. Заболевание длительное время протекает бессимптомно. Обнаружить патологию можно только при осмотре у гинеколога и обследовании у женского уролога. Расположенные в глубине и кисты Гартнерового протока диагностируются при зондировании и других способах исследования.
При увеличении размера кисты, появляются симптомы, типичные для заболеваний мочеполовой системы:
- боль при мочеиспускание,
- уменьшение напора струи мочи,
- застой урины, неприятный запах,
- боль во время полового акта,
- рези при мочеиспускании,
- боли внизу живота и промежности,
- ощущение чужеродного предмета в мочеиспускательном канале и влагалище,
- дискомфорт во время ходьбы.
Со временем появляются воспаления органов мочеполовой системы, повышается температура, появляется озноб и слабость.

При пальпации через стенку влагалища киста и утолщение парауретральной области прощупывается. Для подтверждения диагноза сдается общий анализ крови, берется соскоб. Дополнительно могут проводится исследования:
- бактереологический посев,
- урофлоуметрия – измерение объема и напора испускаемой урины,
- МРТ,
- цитологическое исследование,
- уретроцистоскопия – осмотр состояния тканей внутри каналов с помощью цистоскопа.
В большинстве случаев образование парауретральной кисты сопровождается воспалительным процессом и нагноением внутри оболочки. Об этом говорит гной в моче.
Лечение парауретральной кисты
На первом этапе лечения, сразу после обнаружения кисты, назначается терапевтический курс лекарств для снятия воспаления и устранения вируса. Одновременно проводится курс укрепления иммунной системы и исследование для определения причины, спровоцировавшей образование парауретральной кисты.
Лечебные препараты принимаются женщинами с целью подготовки к операции. Одними терапевтическими мерами заболевание вылечить невозможно. Необходимо иссечение и удаление тела кисты. Разрезание стенки кистозного образования и удаления скопившейся в ней жидкости не имеет должного эффекта. В скором времени вокруг больной железы появляются новые образования и кистозное образование развивается в более тяжелой форме.
Операция производится без наружного иссечения тканей, путем введения зонда. Киста полностью вырезается, под корень. Применения ультразвука и лазера исключается. Они только прижигают и разрушают образование, не удаляя ткань кисты полностью.
Осложнения при кистозном образовании и операции
После удаления кисты возможны осложнения:
- рецидив нового образования,
- инфецирование оперируемого места,
- кровотечения,
- образование уретро-влагалищных и пузырно-влагалищных свищей,
- гематомы,
- стриктура уретры – сужение канала,
- воспалительные процессы в мочевыделительных органах,
- уретральный болевой синдром.
После операции рекомендуется пройти интенсивный курс восстановительной терапии, соблюдать несколько дней постельный режим. Одним из важных факторов является употребление легко усваиваемых продуктов и регулярный стул. При запорах возникает напряжение всех мышечных тканей малого таза и риск появления свищей и кровотечения.
Профилактика
Значительно уменьшить риск образования парауретральной кисты помогут простые профилактические меры:
- белье из натуральных тканей по размеру,
- гигиена обеих партнеров перед актом,
- использование для подмывания специальных средств для интимной гигиены,
- следить за состоянием мочевыводящей системы,
- регулярно проходить осмотры у гинеколога.
Постоянный партнер, нежно относящийся к женщине, значительно снижает риск доброкачественного образования на парауретральных тканях. Умеренные физические нагрузки и прогулки на свежем воздухе необходимы для укрепления иммунной системы.
Загрузка…
Источник
Все знают, что у женщин нет простаты и, соответственно, не может быть простатита. Но на самом деле у представительниц прекрасного пола есть орган, схожий по строению с простатой и тоже воспаляющийся. Это скопление скиниевых (парауретральных) желез, являющихся частями недоразвитой предстательной железы.
Для чего нужны парауретральные железы и почему они воспаляются. Симптомы скинеита
Предполагается, что скиниевые железы нужны для интимной жизни, а возможно, и для оплодотворения, поскольку вырабатывают практически такую же жидкость, как и простата. Размер этих органов у женщин различается, а у некоторых они отсутствуют.
Железы находятся между нижней частью уретры и влагалищем, поэтому становятся местом размножения болезнетворных бактерий, приводящих к воспалению в мочеиспускательном канале и половых путях. Однако врачи зачастую не уделяют нужного внимания осмотру этой области, и воспаление желез прогрессирует.
Проявления болезни сходны с циститом и уретритом. У пациентки наблюдаются боль и жжение при мочеиспускании, частые позывы в туалет. Проникновение инфекции в мочевой пузырь приводит к изменению его стенок – появлению белых участков в мочепузырной стенке (лейкоплакии), разрастанию полипов.
Симптомы усиливаются после половых контактов, поскольку механическое трение об парауретральные железы провоцирует воспаление. Половая близость часто сопровождается дискомфортом, жжением, болью и другими неприятными явлениями.
Женщины годами лечат цистит и уретрит, не подозревая, что инфекция кроется в воспалённых скиниевых железах. Переход воспаления на слизистую половых путей приводит к кольпиту. У пациенток развивается воспаление матки, придатков, яичников.
В тяжелых случаях в воспалённой железе собирается выделяемая жидкость и формируется парауретральная киста. Женщина жалуется на боль при мочеиспускании и выделения из уретры. В тяжелых случаях может возникнуть задержка мочи. Нагноение кисты приводит к абсцессу, требующему вскрытия и дренирования гнойника.
Неутихающий инфекционный процесс приводит к образованию спаек и гидросальпинкса – скопления жидкости в маточных трубах. У пациентки развивается бесплодие.
Но самое опасное осложнение – попадание микробов в кровь с развитием сепсиса – заражения крови. Такое осложнение возникает при сниженном иммунитете и тяжёлых сопутствующих заболеваниях.
Диагностика
- При осмотре на гинекологическом кресле в нижней трети влагалища на его передней стенке можно прощупать уплотнение, из которого при надавливании выделяется гнойное содержимое. При осмотре видны воспалённые участки, где находятся устья парауретральных желез. Женщине проводят кольпоскопию – осмотр шейки матки, поскольку воспалительный процесс в половых путях часто вызывает эрозию. Обязательно прощупываются матка и придатки, которые могут быть воспалены.
- Урологический осмотр. Кроме гинеколога, женщину смотрит уролог. Специалисты проводят цистоскопию – диагностику состояния мочевого пузыря, в котором из-за длительного воспаления также могли возникнуть разнообразные патологические процессы.
- УЗИ малого таза позволяет диагностировать патологии, вызванные скинеитом, а мазок из уретры – выявить микроорганизмы, вызвавшие болезнь, и определить их чувствительность к антибиотикам. При подозрении на наличие ЗППП женщина сдает ПЦР-анализ, выявляющий возбудителей половых инфекций.
Лечение
Для лечения используются антибиотики, назначаемые по результатам теста на чувствительность. При местном воспалительном процессе применяются противовоспалительные и обезболивающие препараты.
При неэффективности консервативных мер применяется прижигание парауретральных желез лазером. Этот метод менее травматичен по сравнению с электрокоагуляцией или хирургическим лечением, поэтому быстрее приводит к выздоровлению.
Параллельно с устранением первичного очага убирают и осложнения, вызванные скинеитом. Назначаются препараты для лечения воспаления половых путей, цистита и других имеющихся патологий.
При правильном лечении можно избавиться от болезни и вызванных ею осложнений. Но лучше не допускать развития неприятной ситуации. При первых признаках заболевания – боли при мочеиспускании, неприятных ощущениях во время полового контакта, жжении, зуде и воспалении в половых путях – следует обратиться к гинекологу и урологу, обследоваться и лечиться.
О врачах
Запишитесь на прием к врачам акушерам-гинекологам высшей категории — Ерхан Каролине Павловне и Майсурадзе Лиане Георгиевне уже сегодня. Мы сделаем все, чтобы принять вас как можно быстрее. Клиника Радуга расположена в Выборгском районе Санкт-Петербурга, всего в нескольких минутах ходьбы от станций метро Озерки, Проспект Просвещения и Парнас. Смотрите карту проезда.
Консультация гинеколога — 1200 руб.
Источник
Что такое выпадение слизистой мочеиспускательного канала у женщин
Пролапс уретры представляет собой выпячивание или выпадение слизистой уретры через наружное отверстие мочеиспускательного канала. Это состояние чаще всего встречается у девочек препубертатного возраста и у женщин в постменопаузе.
При осмотре визуализируется округлое, часто «бубликовидное» выпячивание слизистой оболочки и наблюдается сужение просвета наружного отверстия уретры.
Поскольку выпадение слизистой уретры встречается редко, частота ошибочной диагностики высока.
Дифференциальные диагнозы варьируют от простого уретрального карункула до рабдомиосаркомы. Только достаточный опыт врача может помочь избежать неправильных диагнозов и связанных с этим последствий.
История заболевания
Впервые Золинген описал пролапс уретры в 1732 году. Большинство авторов считают, что пролапс уретры ограничивается дистальной уретрой.
В прошлом лечение было в основном хирургическим. В настоящее время консервативная терапия является предпочтительной начальной терапией неосложненного пролапса уретры.
При ущемленном пролапсе уретры, как одного из основных осложнений, требуется хирургическое вмешательство. Описано очень много хирургических манипуляций по поводу лечения выпадения слизистой уретры.
Хирургическое иссечение опущения слизистой у женщин является наиболее быстрым методом излечения и является окончательной терапией. Такие процедуры, как прижигание, криотерапия слизистой уретры на катетере Фоли, больше не практикуются.
Определение понятия
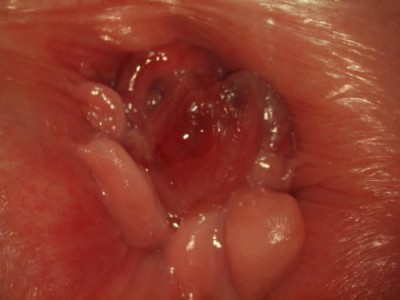
Пролапс слизистой мочеиспускательного канала у женщин определяется как полное выворачивание и выход слизистой уретры из наружного канала (см. рисунок ниже).
Пролапс уретры следует отличать от уретрального карункула, при этом только часть слизистой оболочки уретры выступает наружу и от полипа уретры, который представляет собой опухолевидное образование на ножке или на широком основании.
 Выпадение слизистой оболочки уретры. Полный круговой выворот слизистой оболочки дистального отдела уретры.
Выпадение слизистой оболочки уретры. Полный круговой выворот слизистой оболочки дистального отдела уретры.
Причины выпадения слизистой уретры
Точная причина пролапса уретры остается неизвестной, однако было предложено несколько теорий. Эти теории можно разделить на врожденные или приобретенные факторы.
Врожденные факторы включают слабые структуры тазового дна, приводящие к недостаточной поддержке мочеполовой системы и гипермобильности уретры, а так же внутренние аномалии уретры (например, аномально широкая уретра, избыточная слизистая оболочка), нервно-мышечные расстройства, неправильное положение уретры, дефицит эластической ткани органов малого таза.
Приобретенные факторы включают травму во время рождения, длительные вагинальные роды или акушерские «рваные раны», плохое качество тканей у ослабленных и истощенных женщин.
Факторы риска пролапса уретры включают:
- повышение внутрибрюшного давления в результате хронического кашля или запора
- травмы мочеиспускательного канала, в том числе многократные роды
- тяжелые физические нагрузки
- хронический воспалительный процесс органов малого таза
- вес, индекс массы тела, превышающие допустимые показатели
- плохое питание и недостаточная гигиена могут являться дополнительными возможными факторами риска
- снижение уровня эстрогена в период менопаузы, а также нарушение гормонального фона в препубертате.
Пролапс уретры у женщин стал встречаться значительно реже с момента введения эстроген-заместительной терапии.
Запишитесь на прием к гинекологу по телефону
8(812)952-99-95 или заполнив форму online — администратор свяжется с Вами для подтверждения записи
 Центр «Уроклиник» гарантирует полную конфиденциальность
Центр «Уроклиник» гарантирует полную конфиденциальность
Патофизиология
Пролапс мочеиспускательного канала в первую очередь поражает дистальную женскую уретру.
Расслоение продольных и циркулярного мышечных слоев, вследствие эпизодического повышения внутрибрюшного давления, приводит к полному или круговому выворачиванию слизистой оболочки мочеиспускательного канала через меатус. Отек и скопление пролапсированной слизистой оболочки создают эффект «зажима» вокруг дистальной уретры, препятствуя венозному кровообращению, усиливая сосудистый застой.
Если не лечить, пролапс уретры может прогрессировать до странгуляции и возможного некроза выступающих тканей.
Клинические проявления и симптомы выпадения слизистой уретры
Как уже известно, выделяют два типа пролапса уретры — препубертатный и постменопаузальный.
Клиническая картина различна для обеих групп.
Пролапс в препубертатном возрасте протекает преимущественно бессимптомно. Часто, уретральный пролапс это случайная находка на осмотре у врача. Наиболее распространенным проявлением является кровянистые выделения или пятна на нижнем белье. Гематурия встречается редко. Нарушения мочеиспускания, как правило, редки, но когда они присутствуют, пациенты могут сообщать о дизурии, частом мочеиспускании или интроитальной боли. Дети могут сообщить о генитальной боли, если выпадение слизистой оболочки становится очень большим или, если развились тромбоз и некроз. Известны единичные случаи обструктивного поражения, когда развивается острая задержка мочи вследствие пролапса уретры.
Напротив, у пациентов с пролапсом уретры в постменопаузе часто наблюдаются симптомы:
- кровянистые выделения из мочеполовых органов
- дизурия, частые или повелительные позывы к мочеиспусканию, никтурия
- может наблюдаться как микроскопическая, так и грубая гематурия
- если пролапс мочеиспускательного канала выражен, слизистая может ущемиться, что приводит к венозной обструкции, тромбозу и некрозу пролапсированной ткани. У пациентов с ущемленным пролапсом уретры могут наблюдаться надлобковая боль, дизурия, гематурия и уретральное кровотечение
- также возможна инфекция мочевыводящих путей.
При физикальном обследовании пролапс мочеиспускательного канала проявляется в виде выступающей слизистой оболочки из наружного отверстия уретры. У детей в центре мочеиспускательного канала может наблюдаться розовато-оранжевая застойная масса. Масса может быть болезненной и чувствительной к пальпации. Слизистая оболочка изъязвлена в большинстве случаев и обычно кровоточит при контакте.
У взрослых пролапс мочеиспускательного канала проявляется в виде эритематозной воспаленной слизистой оболочки, выступающей из мочеиспускательного канала. Слизистая оболочка может быть ярко-красной или темно-синюшной. В зависимости от развития процесса, пролапс ткани может быть инфицированным, изъязвленным или некротическим.
Первоначальный диагноз пролапса уретры, поставленный врачом, требует тщательного изучения из-за редкости этого состояния. Дифференциальный диагноз должен включать злокачественное новообразование уретры или влагалища, уретральный карункул, уретероцеле, кондилому и рабдомиосаркому.
Лечение может быть консервативным, при осложненном процессе – хирургическое.
Источник

