Воспаление трапециевидной мышцы спины
Боль в мышцах – знакомое многим явление, возникающее на фоне заболеваний опорно-двигательного аппарата либо в результате воздействия внешних факторов.
В новой статье мы подробно рассмотрим, как избавиться от боли в трапециевидной мышце, каковы причины и симптомы мышечного воспаления.
Трапециевидная мышца: анатомия и функции
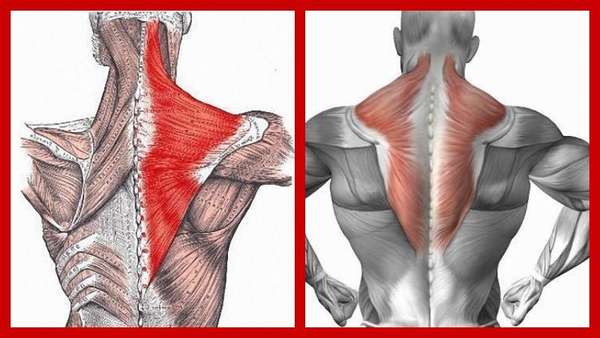
Трапециевидная мышца – поверхностная мышца, занимающая верхнюю область спины и заднюю часть шеи.
По внешнему виду она напоминает треугольник: его основание крепится к позвоночнику, а вершина – к лопатке. В организме есть 2 такие мышцы, расположенные по обе стороны позвоночника.
Справка. Вместе эти две структуры образуют мышечный массив в форме трапеции.
Анатомия трапециевидной мышцы имеет сложную структуру, состоящую из 3 отделов:
- верхний – прикрепляется к кости затылка, позвонкам шейного участка и ключице,
- средний – прикрепляется к 1-4 позвонкам грудного отдела позвоночного столба и лопатке,
- нижний – располагается на уровне 5-12 позвонков грудного сегмента и крепится к лопатке.
На эти мышцы возложены важные функции: движение, поддержание и стабилизация позвоночного столба и лопаток.
Также этот мышечный массив обеспечивает человеку выполнение таких действий, как:
- поднятие рук,
- наклоны и повороты головы,
- небольшое увеличение дыхательной способности легких,
- сведение и разведение лопаток,
- движение лопаток вверх-вниз.
При поражении мышечная ткань уже не обеспечивает необходимый объём движений. Боли причиняют человеку физический и моральный дискомфорт и требуют незамедлительной терапии.
Причины боли в трапециевидной мышце

Причины боли многочисленны и разнообразны. Наиболее распространенные из них:
- Постоянное напряжение – влияют не только интенсивные нагрузки, но и частоое пребывание в одном и том же положении (сидячая работа).
- Травмы, ушибы – часто встречаются у спортсменов. Болезненность проявляется после образованной гематомы.
- Постоянная травматизация – монотонные движения провоцируют развитие стереотипного хронического перенапряжения. Характерно для танцоров, гимнастов, туристов.
- Растяжение – результат отсутствия или недостаточной разминки перед физическими нагрузками, резких движений, поднятия тяжести.
- Переохлаждения – провоцируют развитие сильных мышечных спазмов либо воспалительного процесса – миозита трапециевидной мышцы.
- Стрессы – частые стрессовые ситуации и эмоциональные перегрузки вызывают напряжение мускулатуры, что впоследствии приводит к развитию болевого синдрома.
- Патологии позвоночника – кифоз, сколиоз, межпозвонковая грыжа.
- Заболевани ОДА – тендинит, миогелоз.
Также болезненность нередко возникает из-за неудачно выбранного положения для сна.
Симптомы воспаления трапециевидной мышцы
Симптомы и лечение воспаления трапециевидной мышцы взаимосвязаны, поэтому, перед тем как назначать лечение, специалист выясняет характер проявлений.
Характерная клиническая картина включает такие признаки воспаления:
- постоянные болезненные ощущения в шее, плечах, между лопатками,
- головные боли, локализующиеся в затылке,
- ограничение движений рук, головы, шеи,
- усиление боли при прощупывании,
- чувство напряжения мускулатуры,
- снижение концентрации внимания.
Также могут наблюдаться слабость, местное повышение температуры, скованность, ухудшение сна.
Лечение
Если болит трапециевидная мышца справа или слева, лечение лучше начинанть сразу. Промедление грозит усилением боли, ухудшением общего состояния и развитием осложнений.

Терапия включает в себя несколько лечебных направлений, призванных устранить воспалительный процесс и нормализовать самочувствие:
- Максимальный покой пораженным мышцам.
- Исключение сквозняков, перепадов температуры.
- Подбор удобных спальных принадлежностей.
- Массаж – массирование пораженной области снимает напряжение и воспаление, улучшает кровообращение.
- Тепло – теплый душ, шерстяная одежда снижают болевую симптоматику и стимулируют кровоток.
- ЛФК – специально подобранные врачом упражнения улучшают кровообращение, расслабляют мускулатуру, устраняют боль.
- Рефлексотерапия – активизирует обменные процессы в организме и ускоряет восстановление.
Также применяются техники психоэмоциональной коррекции, мануальной терапии, постизометрической релаксации (упражнения на растяжение и расслабление мышц).
Медикаменты
Чем лечить боли при воспалении трапециевидной мышцы?

Врачи назначают препараты нескольких лекарственных групп с целью комплексного воздействия на организм:
- НПВС («Ибупрофен», «Нимесулид») – для снижения отечности, воспаления и боли.
- Обезболивающие («Анальгин», «Триган») – для устранения болезненности.
- Жаропонижающие («Парацетамол») – назначаются только при повышении температуры тела.
- Спазмолитики («Спазмол») – для устранения мышечного спазмирования.
- Ангиопротекторы («Пентоксифиллин») – для улучшения микроциркуляции крови.
- Местные средства в виде мазей, гелей, пластырей («Вольтарен», «Нанопласт», «Найз») – способны устранить боли, воспаление, отечность, улучшить кровообращение, тем самым усилив эффект от приема средств системного воздействия.
- Тейпирование – наложение специальных фиксирующих лент на поверхность тела, способных разгрузить мускулатуру и связки, нормализовать кровообращение, снизить выраженность болевого синдрома.
Перед применением лекарств обязательно проконсультируйтесь с врачом для определения дозировки и длительности лечения.
Заключение
Мышечная боль существенно ухудшает состояние человека и ограничивает его двигательную активность. Не допустить развития болевого синдрома помогут меры профилактики: здоровый образ жизни, отсутствие переохлаждений, перенапряжений, травм и стрессов.
В случае возникновения болезненных ощущений немедленно обращайтесь к врачу за помощью.
Источник
Тянущая и ноющая боль в области шеи и спины, жжение, чувство скованности и постоянное желание расслабить и выпрямить плечи — с этими неприятными ощущениями знаком практически каждый взрослый человек. Это болит трапециевидная мышца, которая занимает верхнюю часть спины и задний отдел шеи.
Анатомия трапециевидной мышцы
На мышцу трапециевидной формы в человеческом организме возложено большое количество функций, из-за чего она является очень уязвимой и подвержена возникновению воспалительных процессов, которые и вызывают боль.
Строение трапеции:
- Верхняя часть. Мышечные волокна крепятся к кости затылка, шейным позвонкам и задней части ключицы.
- Средняя. Крепится к отросткам 1-4 грудных позвонков и лопатке.
- Нижняя. Находится на уровне 5-12 грудного позвонка, к отросткам которых, а также к лопатке, и прикрепляется.
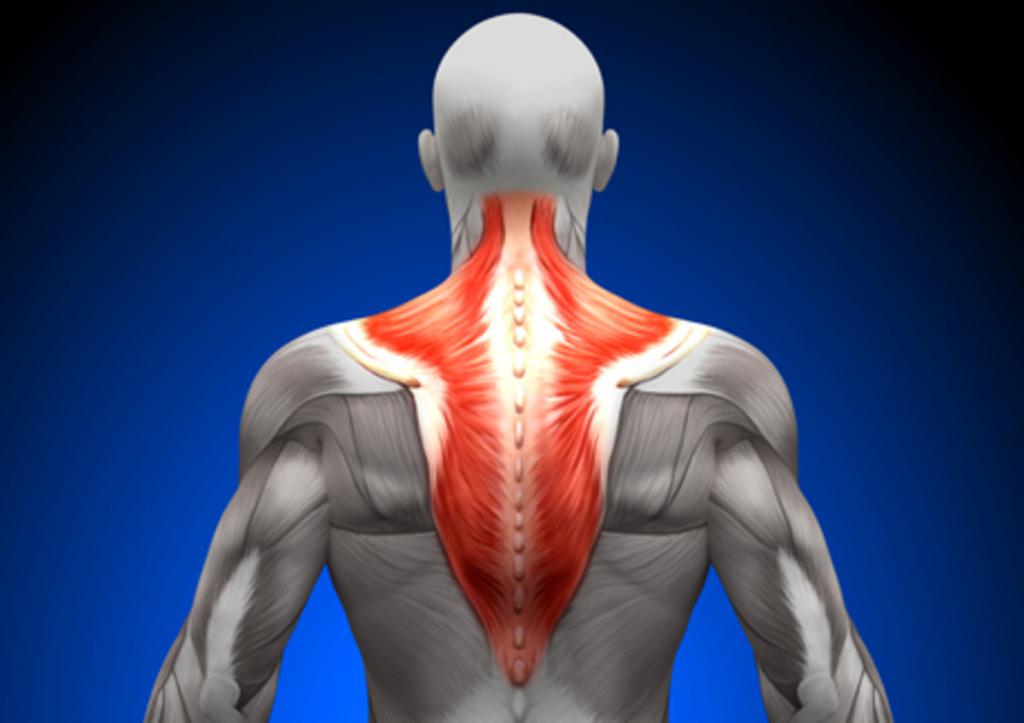
Рассматриваемая мышца имеет форму треугольника, основание которого расположено вдоль позвоночника, а вершина возле акромиона (конца) лопаточной кости. В организме человека их две, поэтому возможна ситуация, когда трапециевидная мышца болит справа, слева или с обеих сторон. Соединяясь вместе, эти мышцы напоминают по форме трапецию, благодаря чему и получили свое название.
Функции трапециевидного массива мышц
Основной функцией трапеции является движение, поддержание и стабилизация позвоночника и лопаток.
Благодаря этому мышечному массиву человек может выполнять следующие действия:
- поднимать руки;
- наклонять и поворачивать голову;
- пожимать плечами;
- сводить и разводить лопатки;
- поднимать и опускать ключицы.
В случае возникновения воспаления, растяжения или другой проблемы мышца не может полноценно выполнять возложенную функцию. Это состояние требует незамедлительного лечения.
Причины болевых ощущений в области трапеции
Человеческий организм очень чутко реагирует на воздействие разных негативных факторов и отвечает на них болью и неприятными ощущениями.

Почему болит трапециевидная мышца спины:
- Растяжение мышцы. Может возникнуть при отсутствии разминки перед занятием спортом, из-за поднятия тяжести (как в повседневной жизни, так и во время силовой тренировки), после резкого поворота головы.
- Перенесенная травма, ушиб. Характерно для спортсменов, часто возникает после образования гематомы.
- Заболевания, дегенеративные состояния опорно-двигательного аппарата. К ним можно отнести мигелоз, тендинит.
- Регулярные повреждения мышцы. Не только порывистые движения могут нанести вред мышечной ткани. Регулярное повторение одинаковых движений (постоянно исполняемые танцевальные движения, гимнастические упражнения и даже ношение тяжелого рюкзака) может спровоцировать боль в области трапеции.
- Постоянное напряжение. Даже при отсутствии видимых нагрузок мышцы могут страдать от одного и того же положения, в котором находится человек (работа за компьютером, за рулем автомобиля).
- Сопутствующие заболевания скелета (кифоз, сколиоз, другие нарушения осанки).
- Хроническое переохлаждение. Частая подверженность низким температурам может привести к сильным спазмам трапециевидной мышцы, а также к воспалительному процессу — миозиту.
- Стрессовое состояние. Переживания, тревоги и депрессия могут стать причиной напряжения трапеции, что в результате вызовет болевые ощущения.
В случае присутствия даже одного из негативных факторов, перечисленных выше, необходимо особенно тщательно прислушиваться к сигналам организма, чтобы не «пропустить» заболевание.
Признаки и симптомы патологии
Чтобы понять, болит трапециевидная мышца шеи или спины, важно знать признаки этого состояния.
Симптоматика миалгии трапеции:
- ноющая боль в шее, плечах, между лопатками;
- болевые ощущения носят постоянный характер, облегчение приносит только лечение;
- напряженность мышц верхнего отдела спины, шеи;
- головная боль в области затылка;
- ограниченность движения рук, головы, шеи;
- усиление болезненности при надавливании;
- сложности с концентрацией внимания, ухудшение качества сна.
При возникновении подобных признаков не стоит паниковать — грамотное своевременное лечение гарантирует возвращение к полноценной жизни и избавление от неприятных симптомов.
Диагностика миалгии трапециевидного мышечного массива
После обращения за квалифицированной помощью врач первым делом должен убедиться в отсутствии серьезных патологических состояний (аневризмы, различных форм невралгии, мигрени). После проведения необходимых исследований для исключения подобных диагнозов доктор переходит к выяснению, почему болит трапециевидная мышца.
Применяемые методы диагностики:
- Опрос пациента. Врач задаст вопросы по поводу локализации, силы, продолжительности и характера боли.
- Сбор анамнеза. Для постановки точного диагноза доктор должен знать обо всех сопутствующих заболеваниях и полученных травмах.
- Пальпация. Путем прощупывания места возникновения болевого ощущения можно определить присутствие мышечных спазмов, атонию и атрофию мышц.
- Анализ крови. Поможет подтвердить или опровергнуть наличие воспалительного процесса.
- Мышечные тесты. С их помощью можно выявить силу и тонус в различных участках мышцы, проверить наличие рефлексов.
Лечение боли в трапеции
Как действовать, если болит трапециевидная мышца? Что делать, чтобы избавиться от острых признаков? Это стандартные вопросы людей, столкнувшихся с мышечной болью. Суть лечения любой миалгии заключается в облегчении ее симптомов, а именно устранения ощущения боли, напряжения, жжения.
Методы лечения патологии:
- Двигательная пассивность — для снятия напряженности мышц необходимо обеспечить максимальный покой.
- Холодные компрессы — лед или любой охлажденный предмет поможет снизить интенсивность боли и уменьшить припухлость.
- Лечение теплом — горячий душ, теплая одежда, согревающий компресс; все эти приспособления остановят воспалительный процесс, снимут напряжение.
- Массаж — массируя спину и плечевой пояс, можно снять напряжение мышц и воспаление.
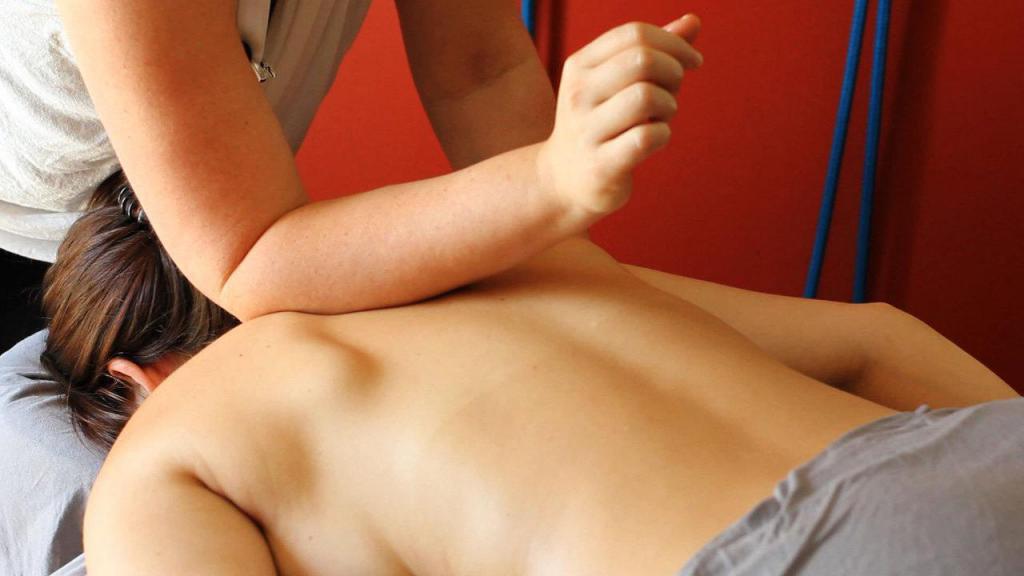
- Гимнастика — существуют специальные упражнения для устранения боли в трапециевидной мышце, также рекомендуются занятия йогой; но перед выбором какого-либо комплекса стоит обязательно проконсультироваться с врачом.

- Медикаментозное лечение — для снятия острой боли назначают обезболивающие средства («Диклофенак», «Ибупрофен», «Фастум гель»).

Как и в случае с любым заболеванием, не стоит упускать из внимания ситуацию, когда болит трапециевидная мышца. При своевременном обращении к врачу будет назначено лечение, и неприятные симптомы быстро исчезнут.
Источник
Миозит – это заболевание, поражающее мышечные ткани, при котором образуются в них болезненные узелки. Существует несколько причин, по которым возникают такие твердые образования. Заболевание охватывает разные группы мышечной ткани. Но при этом симптомы у недуга одни и те же: локальная боль в пораженной области, с постепенным ее усилением.
Причины
Воспалительный процесс в мышечной ткани может начаться по разным причинам. Различают острую и хроническую форму заболевания. В первом случае инфекционные агенты или токсины попадают в мышечную ткань либо воспаление начинается из-за перенапряжения, переохлаждения или травмы. Хроническая форма может возникнуть на фоне острой при отсутствии лечения.
В некоторых случаях хронический тип недуга образуется сразу после перенесенного инфекционного заболевания.
Формы заболевания
Из-за причин возникновения воспаления выделяют несколько видов. В зависимости от типа заболевания будут проявляться соответствующие симптомы.
Инфекционный тип заболевания
Такая форма воспаления возникает в результате перенесенного гриппа, энтеровируса. Также недуг может быть спровоцирован бруцеллезом, сифилисом, туберкулезом.
Пациент испытывает выраженную мышечную боль и общую слабость.
Если у больного воспаление возникло на фоне перенесенного лептоспироза, то оно имеет достаточно специфические симптомы.
Локализация болевых ощущений происходит в голенях, точнее, в икроножных мышцах. При движении боль усиливается. Но обычно всего неделя понадобится, чтобы боль в голенях прошла.
Это причины возникновения негнойного миозита. Если же в мышцах образуются гнойно-некротические очаги, то, скорее всего, воспаление вызвано хроническими гнойными процессами в организме. В этом случае миозит симптомы имеет более выраженные: боль проявляется сильнее, отек в месте воспаления, общее состояние пациента плохое, с лихорадкой и ознобом.
Паразитарные инвазии
Такая форма заболевания возникает в результате жизнедеятельности паразитов в мышцах. Продукты, выделяемые гельминтами, обуславливают токсико-аллергическую реакцию, которая реализуется в виде воспалений.
Оссифицирующий миозит
Такой вид болезни встречается не часто, но представляет собой серьезную болезнь. Оссифицирующий миозит – это особая форма заболевания. При этой патологии соли калия откладываются в мышечной ткани.
Возникнуть оссифицирующий миозит может по разным причинам, в зависимости от них выделяют несколько видов недуга.
Травматический оссифицирующий миозит
После полученной травмы мышечная ткань может окостенеть. Острые повреждения, вызывающие травматический оссифицирующий миозит, включают:
- перелом;
- вывих;
- ушиб;
- растяжение.
Помимо вышеперечисленных повреждений, нередко вызывают травматический миозит и незначительные повреждения, которые носит регулярный характер. Риску подвержены спортсмены и люди некоторых профессий (машинистки, пианисты).
Прогрессирующий оссифицирующий миозит
Эта форма заболевания передается по наследству и обычно приводит к серьезным нарушениям в работе опорно-двигательного аппарата. Первые симптомы возникают в младенчестве и постепенно развиваются. Миозит у детей и подростков приводит к инвалидности. В конечной стадии такой оссифицирующий миозит становится причиной окостенения глотательных и дыхательных мышц, приводящих к смерти пациента.
Дерматомиозит
Точные причины такой формы недуга неизвестны. В качестве версии врачи выдвигают вирусные заболевания или же генетическую предрасположенность. При этом есть ряд факторов, которые играют роль пускового механизма. К ним относят: простуда, переохлаждение, стрессовые ситуации, инфекционные заболевания, продолжительное пребывание под солнечными лучами.
При дерматомиозите поражаются не только мышечные ткани, но и кожные покровы.
Появляется красная или фиолетовая сыпь, локализующаяся на руках, лице, верхней части туловища. Помимо этого у пациента наблюдается субфебрильная температура, слабость, боль в мышцах.
Полимиозит
Это заболевание поражает несколько групп мышц, затрудняя движение пациента. Мышечные ткани постепенно атрофируются.
Недуг может поражать разные группы мышц.
В зависимости от места расположения различают несколько видов этого заболевания. Среди всех известных форм чаще всего встречается миозит шейных мышц, а реже всего возникает воспаление в мышцах голени.
Миозит шеи
Достаточно многих людей поражает такая форма недуга. Миозит шейных мышц не только самое распространенное заболевание такого рода, но и достаточно опасное. Шейный миозит затрагивает и височную часть, область головы и шейные позвонки, многие пациенты ощущают боль в этих зонах.
Шейный миозит может распространиться на мышцы пищевода и нарушить способность глотания пищи, а также затруднить дыхание.
Если шейный миозит не лечить, то пациенту становится трудно удержать голову, она будет постоянно падать на грудь.
Миозит шеи нередко возникает по причине переохлаждения. Еще такое воспаление могут спровоцировать простуды, чрезмерное напряжение мышц или неудобное положение тела. Самый обычный сквозняк может вызвать миозит мышц шеи.
Миозит грудной клетки
Такая форма недуга встречается нечасто. Образуются болезненные узелки в основном при переутомлении мышц. Например, работа стоматолога, вынуждающая его стоять в неудобной позе. В результате возникает слабость, несильные боли, спазмы, чувство онемения в утренние часы. Если работу, вызвавшую миозит грудной клетки не прекратить, то симптомы усилятся.
Миозит грудной клетки может распространяться на руки, плечи и шею.
Воспаление мышц голени
Воспаление, поражающее мышечные ткани голени, возникает очень редко. Его появление может стать серьезной проблемой для пациента, ведь в голенях возникает сильная слабость, в некоторых случаях даже влекущая невозможность передвижения. Дело в том, что мышца, расположенная в задней части голени, стабилизирует тело при ходьбе и беге.
Болезненность в голени может возникнуть после полученной травмы, перенапряжения или простуды.
Если в мышцу голени попала инфекция, то это чревато гнойным миозитом, для которого характерно повышение температуры, озноб и напряжение в пораженных участках.
На ранних стадиях недуг легко лечится физиотерапией и массажем голени. Кроме того, важно выявить первопричину, которая вызвала такое воспаление в голени, и проводить соответствующую терапию.
Миозит мышц спины
Несложно догадаться по названию, что локализация воспалений проходит в мышцах спины. Болезненные узелки могут возникнуть по множеству причин, начиная от травмы и заканчивая паразитами. Нередко миозит спины становится результатом профессиональной деятельности у операторов ПК или водителей, вынужденных продолжительный период находиться в неудобном положении.
Спровоцировать миозит мышц спины способны и другие заболевания, такие как остеохондроз или сколиоз.
Миозит мышц спины – достаточно распространенное заболевание у беременных, ведь нагрузка эту часть их тела существенно увеличивается при ежедневном росте плода.
В зависимости от конкретной мышцы, в которой возник миозит спины, можно выделить:
Миозит поясничных мышц
В том случае заболевание проявляется сильной болью в мышечных тканях поясничного отдела, которая усиливается в положении стоя или при наклонах. Поясничный миозит вызывает уплотнение мышц и их болезненность при пальпации.
Поясничный миозит – это одна из наиболее частых причин, вызывающих болевые ощущения в этой области.
Миозит трапециевидной мышцы
Трапециевидная мышца – это одна из мышц спины, которая нередко поражается болезненными узелками.
Также иногда воспаляются околопозвоночные или надлопаточные мышцы.
Лечение
После постановки диагноза «Миозит» лечение нельзя начинать без выявления первопричины недуга. Если воспаление началось с инфекции, то назначаются антибиотики широкого спектра действия. Для тех случаев, когда причина воспалений в паразитах – обязательна противопаразитная терапия. Для гнойных форм часто проводится оперативное вмешательство со вскрытием гнойника и промыванием раны антисептиком.
Если болезнь вызвана аутоиммунной реакцией организма, то врач должен назначить глюкокортикоиды и иммуносупрессоры. Такая терапия может продолжаться достаточно долго.
Для непосредственного лечения воспалительного процесса в мышечных тканях используются различные методы и средства.
Нестероидные противовоспалительные препараты
Само воспаление снимается нестероидными противовоспалительными препаратами. Они же позволяют снизить болевые ощущения. Эти препараты могут быть выписаны врачом в форме таблеток или уколов: диклофенак, ибупрофен, нурофен. А также по назначению врача могут быть совмещены с уколом витаминов группы B.
Новокаиновая блокада
Это одна из наиболее эффективных мер для снятия боли – новокаиновая блокада. Укол или несколько инъекций вводятся в самые болезненные участки пораженных мышц. Результат от укола новокаина с кортикостероидным гормоном заметен мгновенно – снижается воспаление и исчезает боль.
Местная терапия
Для местного применения часто используется мазь или гель. Согревающая мазь способствует снижению боли и мышечного спазма. Легкий самомассаж в домашних условиях, с помощью которого наносится мазь, имеет дополнительный эффект улучшения кровотока в пораженной области.
Среди мазей наиболее популярны Вольтарен, Фастум-гель, Диклофит и другие. Также для местного применения используют специальные пластыри.
Массаж
Для пациента, страдающего от такого воспаления мышц, массаж может стать эффективным методом избавления от спазма и воспаления. Ускорение кровотока способствует быстрому выводу токсинов, скопившихся в воспаленном отделе.
Однако, следует помнить, что в случае гнойной формы заболевания массаж делать нельзя. Поэтому обязательна консультация врача для назначения таких процедур.
Лечебная физкультура
При некоторых видах недуга, например, при воспалении каких-либо мышц ноги (голени или бедра), часто назначается лечебная физкультура. Как правило, на 3–0 день после начала терапии врач назначает выполнение легких упражнений, интенсивность которых возрастает постепенно.
При этом важно разогреть мышцы до начала тренировки и не допускать резких движений, поэтому лучше проводить лечебную гимнастику не в домашних условиях, а под руководством инструктора.
Методы физиотерапии
Для внедрения анестезирующего препарата непосредственно в поврежденные ткани достаточно часто используют физиотерапию. Достичь желаемого эффекта можно с помощью воздействия магнитного поля или электрических импульсов.
Уход в домашних условиях
В домашних условиях особенно при острой форме заболевания важно обеспечить больному постельный режим. Как минимум необходимо обездвижить поврежденную область. Также для скорейшего выздоровления пациента врач может посоветовать соблюдение диеты. Она включает в себя отказ от алкоголя, острой, жирной и соленой пищи. При этом стоит увеличить в рационе продукты, содержащие большое количество витаминов E и B:
- бобовые;
- листья салата;
- кукуруза;
- облепиховое и подсолнечное масло;
- сельдерей.
Миозит при неправильной или несвоевременной терапии может трансформироваться в хроническую форму, вызывая регулярные новые приступы. Важно при боли, возникающей в мышцах, обратиться к врачу для выявления первопричины и определения формы недуга. В зависимости от проявляющихся симптомов и проведенных исследований врач назначает лечение, это может быть медикаментозная терапия, массаж или другие назначения.
При нетяжелых формах и раннем обращении в больницу пациент может избавиться от болезненных узелков в мышцах всего за несколько дней.
Источник
