Воспаление трапециевидной мышцы лечение

Тянущая и ноющая боль в области шеи и спины, жжение, чувство скованности и постоянное желание расслабить и выпрямить плечи — с этими неприятными ощущениями знаком практически каждый взрослый человек. Это болит трапециевидная мышца, которая занимает верхнюю часть спины и задний отдел шеи.
Анатомия трапециевидной мышцы
На мышцу трапециевидной формы в человеческом организме возложено большое количество функций, из-за чего она является очень уязвимой и подвержена возникновению воспалительных процессов, которые и вызывают боль.
Строение трапеции:
- Верхняя часть. Мышечные волокна крепятся к кости затылка, шейным позвонкам и задней части ключицы.
- Средняя. Крепится к отросткам 1-4 грудных позвонков и лопатке.
- Нижняя. Находится на уровне 5-12 грудного позвонка, к отросткам которых, а также к лопатке, и прикрепляется.
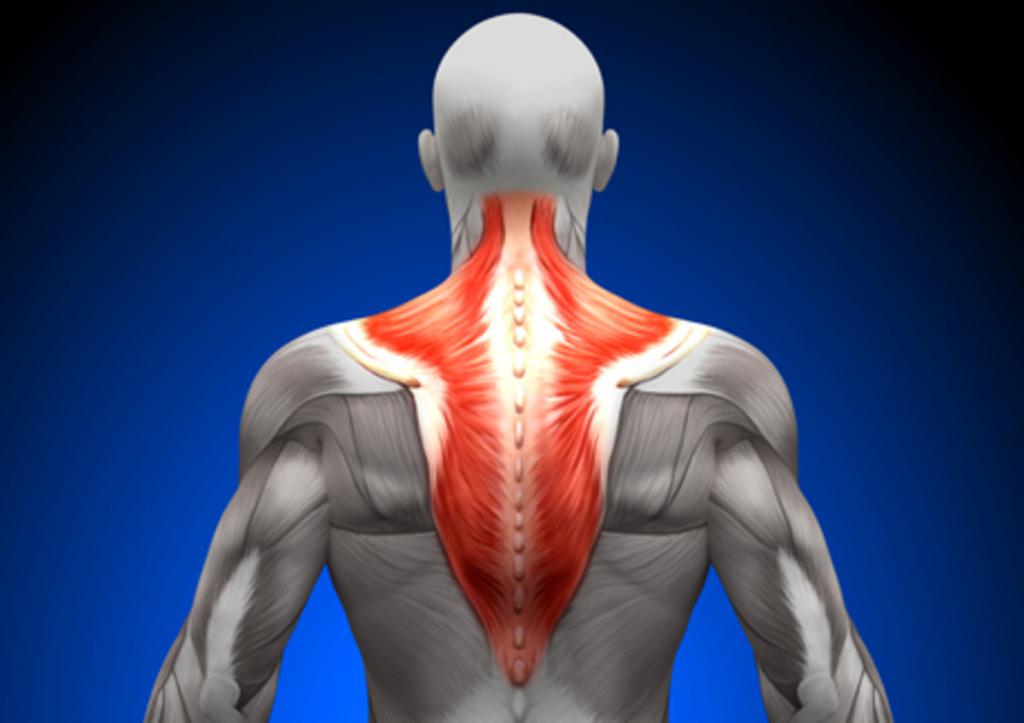
Рассматриваемая мышца имеет форму треугольника, основание которого расположено вдоль позвоночника, а вершина возле акромиона (конца) лопаточной кости. В организме человека их две, поэтому возможна ситуация, когда трапециевидная мышца болит справа, слева или с обеих сторон. Соединяясь вместе, эти мышцы напоминают по форме трапецию, благодаря чему и получили свое название.
Функции трапециевидного массива мышц
Основной функцией трапеции является движение, поддержание и стабилизация позвоночника и лопаток.
Благодаря этому мышечному массиву человек может выполнять следующие действия:
- поднимать руки;
- наклонять и поворачивать голову;
- пожимать плечами;
- сводить и разводить лопатки;
- поднимать и опускать ключицы.
В случае возникновения воспаления, растяжения или другой проблемы мышца не может полноценно выполнять возложенную функцию. Это состояние требует незамедлительного лечения.
Причины болевых ощущений в области трапеции
Человеческий организм очень чутко реагирует на воздействие разных негативных факторов и отвечает на них болью и неприятными ощущениями.

Почему болит трапециевидная мышца спины:
- Растяжение мышцы. Может возникнуть при отсутствии разминки перед занятием спортом, из-за поднятия тяжести (как в повседневной жизни, так и во время силовой тренировки), после резкого поворота головы.
- Перенесенная травма, ушиб. Характерно для спортсменов, часто возникает после образования гематомы.
- Заболевания, дегенеративные состояния опорно-двигательного аппарата. К ним можно отнести мигелоз, тендинит.
- Регулярные повреждения мышцы. Не только порывистые движения могут нанести вред мышечной ткани. Регулярное повторение одинаковых движений (постоянно исполняемые танцевальные движения, гимнастические упражнения и даже ношение тяжелого рюкзака) может спровоцировать боль в области трапеции.
- Постоянное напряжение. Даже при отсутствии видимых нагрузок мышцы могут страдать от одного и того же положения, в котором находится человек (работа за компьютером, за рулем автомобиля).
- Сопутствующие заболевания скелета (кифоз, сколиоз, другие нарушения осанки).
- Хроническое переохлаждение. Частая подверженность низким температурам может привести к сильным спазмам трапециевидной мышцы, а также к воспалительному процессу — миозиту.
- Стрессовое состояние. Переживания, тревоги и депрессия могут стать причиной напряжения трапеции, что в результате вызовет болевые ощущения.
В случае присутствия даже одного из негативных факторов, перечисленных выше, необходимо особенно тщательно прислушиваться к сигналам организма, чтобы не «пропустить» заболевание.
Признаки и симптомы патологии
Чтобы понять, болит трапециевидная мышца шеи или спины, важно знать признаки этого состояния.
Симптоматика миалгии трапеции:
- ноющая боль в шее, плечах, между лопатками;
- болевые ощущения носят постоянный характер, облегчение приносит только лечение;
- напряженность мышц верхнего отдела спины, шеи;
- головная боль в области затылка;
- ограниченность движения рук, головы, шеи;
- усиление болезненности при надавливании;
- сложности с концентрацией внимания, ухудшение качества сна.
При возникновении подобных признаков не стоит паниковать — грамотное своевременное лечение гарантирует возвращение к полноценной жизни и избавление от неприятных симптомов.
Диагностика миалгии трапециевидного мышечного массива
После обращения за квалифицированной помощью врач первым делом должен убедиться в отсутствии серьезных патологических состояний (аневризмы, различных форм невралгии, мигрени). После проведения необходимых исследований для исключения подобных диагнозов доктор переходит к выяснению, почему болит трапециевидная мышца.
Применяемые методы диагностики:
- Опрос пациента. Врач задаст вопросы по поводу локализации, силы, продолжительности и характера боли.
- Сбор анамнеза. Для постановки точного диагноза доктор должен знать обо всех сопутствующих заболеваниях и полученных травмах.
- Пальпация. Путем прощупывания места возникновения болевого ощущения можно определить присутствие мышечных спазмов, атонию и атрофию мышц.
- Анализ крови. Поможет подтвердить или опровергнуть наличие воспалительного процесса.
- Мышечные тесты. С их помощью можно выявить силу и тонус в различных участках мышцы, проверить наличие рефлексов.
Лечение боли в трапеции
Как действовать, если болит трапециевидная мышца? Что делать, чтобы избавиться от острых признаков? Это стандартные вопросы людей, столкнувшихся с мышечной болью. Суть лечения любой миалгии заключается в облегчении ее симптомов, а именно устранения ощущения боли, напряжения, жжения.
Методы лечения патологии:
- Двигательная пассивность — для снятия напряженности мышц необходимо обеспечить максимальный покой.
- Холодные компрессы — лед или любой охлажденный предмет поможет снизить интенсивность боли и уменьшить припухлость.
- Лечение теплом — горячий душ, теплая одежда, согревающий компресс; все эти приспособления остановят воспалительный процесс, снимут напряжение.
- Массаж — массируя спину и плечевой пояс, можно снять напряжение мышц и воспаление.
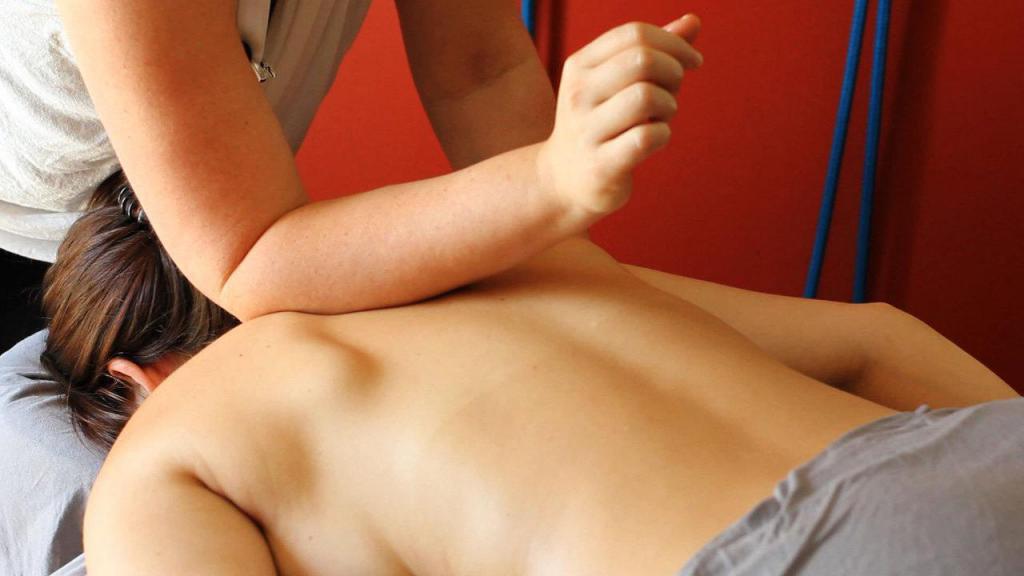
- Гимнастика — существуют специальные упражнения для устранения боли в трапециевидной мышце, также рекомендуются занятия йогой; но перед выбором какого-либо комплекса стоит обязательно проконсультироваться с врачом.

- Медикаментозное лечение — для снятия острой боли назначают обезболивающие средства («Диклофенак», «Ибупрофен», «Фастум гель»).

Как и в случае с любым заболеванием, не стоит упускать из внимания ситуацию, когда болит трапециевидная мышца. При своевременном обращении к врачу будет назначено лечение, и неприятные симптомы быстро исчезнут.
Источник
Боль в мышцах – знакомое многим явление, возникающее на фоне заболеваний опорно-двигательного аппарата либо в результате воздействия внешних факторов.
В новой статье мы подробно рассмотрим, как избавиться от боли в трапециевидной мышце, каковы причины и симптомы мышечного воспаления.
Трапециевидная мышца: анатомия и функции
Трапециевидная мышца – поверхностная мышца, занимающая верхнюю область спины и заднюю часть шеи.
По внешнему виду она напоминает треугольник: его основание крепится к позвоночнику, а вершина – к лопатке. В организме есть 2 такие мышцы, расположенные по обе стороны позвоночника.
Справка. Вместе эти две структуры образуют мышечный массив в форме трапеции.
Анатомия трапециевидной мышцы имеет сложную структуру, состоящую из 3 отделов:
- верхний – прикрепляется к кости затылка, позвонкам шейного участка и ключице,
- средний – прикрепляется к 1-4 позвонкам грудного отдела позвоночного столба и лопатке,
- нижний – располагается на уровне 5-12 позвонков грудного сегмента и крепится к лопатке.
На эти мышцы возложены важные функции: движение, поддержание и стабилизация позвоночного столба и лопаток.
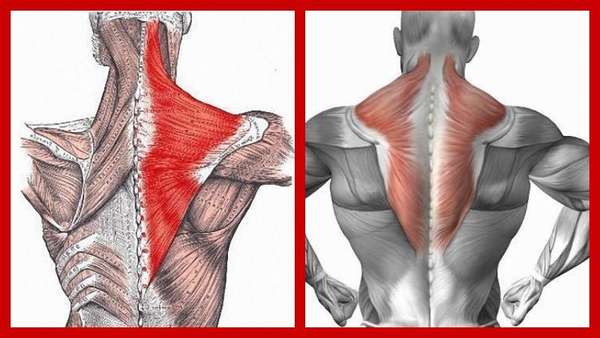
Также этот мышечный массив обеспечивает человеку выполнение таких действий, как:
- поднятие рук,
- наклоны и повороты головы,
- небольшое увеличение дыхательной способности легких,
- сведение и разведение лопаток,
- движение лопаток вверх-вниз.
При поражении мышечная ткань уже не обеспечивает необходимый объём движений. Боли причиняют человеку физический и моральный дискомфорт и требуют незамедлительной терапии.
Причины боли в трапециевидной мышце
Причины боли многочисленны и разнообразны. Наиболее распространенные из них:
- Постоянное напряжение – влияют не только интенсивные нагрузки, но и частоое пребывание в одном и том же положении (сидячая работа).
- Травмы, ушибы – часто встречаются у спортсменов. Болезненность проявляется после образованной гематомы.
- Постоянная травматизация – монотонные движения провоцируют развитие стереотипного хронического перенапряжения. Характерно для танцоров, гимнастов, туристов.
- Растяжение – результат отсутствия или недостаточной разминки перед физическими нагрузками, резких движений, поднятия тяжести.
- Переохлаждения – провоцируют развитие сильных мышечных спазмов либо воспалительного процесса – миозита трапециевидной мышцы.
- Стрессы – частые стрессовые ситуации и эмоциональные перегрузки вызывают напряжение мускулатуры, что впоследствии приводит к развитию болевого синдрома.
- Патологии позвоночника – кифоз, сколиоз, межпозвонковая грыжа.
- Заболевани ОДА – тендинит, миогелоз.
Также болезненность нередко возникает из-за неудачно выбранного положения для сна.
Симптомы воспаления трапециевидной мышцы
Симптомы и лечение воспаления трапециевидной мышцы взаимосвязаны, поэтому, перед тем как назначать лечение, специалист выясняет характер проявлений.
Характерная клиническая картина включает такие признаки воспаления:
- постоянные болезненные ощущения в шее, плечах, между лопатками,
- головные боли, локализующиеся в затылке,
- ограничение движений рук, головы, шеи,
- усиление боли при прощупывании,
- чувство напряжения мускулатуры,
- снижение концентрации внимания.
Также могут наблюдаться слабость, местное повышение температуры, скованность, ухудшение сна.
Лечение
Если болит трапециевидная мышца справа или слева, лечение лучше начинанть сразу. Промедление грозит усилением боли, ухудшением общего состояния и развитием осложнений.

Терапия включает в себя несколько лечебных направлений, призванных устранить воспалительный процесс и нормализовать самочувствие:
- Максимальный покой пораженным мышцам.
- Исключение сквозняков, перепадов температуры.
- Подбор удобных спальных принадлежностей.
- Массаж – массирование пораженной области снимает напряжение и воспаление, улучшает кровообращение.
- Тепло – теплый душ, шерстяная одежда снижают болевую симптоматику и стимулируют кровоток.
- ЛФК – специально подобранные врачом упражнения улучшают кровообращение, расслабляют мускулатуру, устраняют боль.
- Рефлексотерапия – активизирует обменные процессы в организме и ускоряет восстановление.
Также применяются техники психоэмоциональной коррекции, мануальной терапии, постизометрической релаксации (упражнения на растяжение и расслабление мышц).
Медикаменты
Чем лечить боли при воспалении трапециевидной мышцы?

Врачи назначают препараты нескольких лекарственных групп с целью комплексного воздействия на организм:
- НПВС («Ибупрофен», «Нимесулид») – для снижения отечности, воспаления и боли.
- Обезболивающие («Анальгин», «Триган») – для устранения болезненности.
- Жаропонижающие («Парацетамол») – назначаются только при повышении температуры тела.
- Спазмолитики («Спазмол») – для устранения мышечного спазмирования.
- Ангиопротекторы («Пентоксифиллин») – для улучшения микроциркуляции крови.
- Местные средства в виде мазей, гелей, пластырей («Вольтарен», «Нанопласт», «Найз») – способны устранить боли, воспаление, отечность, улучшить кровообращение, тем самым усилив эффект от приема средств системного воздействия.
- Тейпирование – наложение специальных фиксирующих лент на поверхность тела, способных разгрузить мускулатуру и связки, нормализовать кровообращение, снизить выраженность болевого синдрома.
Перед применением лекарств обязательно проконсультируйтесь с врачом для определения дозировки и длительности лечения.
Заключение
Мышечная боль существенно ухудшает состояние человека и ограничивает его двигательную активность. Не допустить развития болевого синдрома помогут меры профилактики: здоровый образ жизни, отсутствие переохлаждений, перенапряжений, травм и стрессов.
В случае возникновения болезненных ощущений немедленно обращайтесь к врачу за помощью.
Источник
Воспаление мышц шеи, а также плечевого пояса, классифицирующее в медицинской практике, как миозит, относится к достаточно распространенным заболеваниям, встречающимся у пациентов любого возраста и половой принадлежности. Как правило, любой человек хотя бы единожды сталкивался с такой проблемой. Миозит возможен в результате развития воспалительного процесса (ОРВИ, грипп и т. д.) и сопровождается отеком мышц и спазмами нервных окончаний, провоцирующих воспаление в шейной мышце и сильную боль.
Причины развития заболевания
Миозит причиняет достаточно много неприятностей для пациента, однако для достижения положительного результата, профилактики заболевания в шейном отделе, а также комплексной терапии, необходимо выявление факторов развития патологического состояния.
Болезненная симптоматика способна возникнуть по многим причинам, однако наиболее частыми провоцирующими факторами миозита являются:
- различные травмы позвоночника;
- сквозняки и переохлаждение организма;
- судорожное состояние и инфекционные процессы;
- нарушение обменных процессов в организме;
- сон на неудобной подушке;
- патологические проявления аутоиммунной этиологии и т. д.
Помимо этого, боли в области шейных мышц возможны при таком заболевании, как сахарный диабет, а также у людей, чья деятельность связана с длительной работой в вынужденном положении и повышенными физическими нагрузками.
Симптоматика
При развитии миозита могут появиться ноющие боли в области шеи. Нередко в трапециевидной мышце пальпируется уплотнение. В случае присоединения вторичного инфицирования при открытых травмах мягких тканей возможен гнойный процесс, протекающий на фоне гипертермии, отечности пораженного участка, лихорадочным состоянием и болевой симптоматикой.
Существует две формы миозита: острая, развивающаяся очень быстро (в течение 5–10 минут) после воздействия провоцирующих факторов (травмы, мышечное перенапряжение, сквозняки и т. д.) и хроническая. Эта форма развивается, как следствие острого миозита, а также в результате длительного воздействия инфекционных агентов.

Болевые точки, характерные для острой стадии миозита
Крайне редко встречается паразитарная форма миозита, развивающаяся вследствие внедрения в мышечные ткани паразитов (цистицерка и трихинелла). В этом случае симптоматика сопровождается лихорадкой, нарастанием боли не только в области шеи, но и плеча.
Характерными признаками любой формы миозита является локальный болевой симптом, который способен постепенно усиливаться, особенно при поворотах шеи. Простреливающая боль проявляет себя при пальпации области воспаления. В дальнейшем появляется отечность и гиперемия болезненного участка, а также ограничение подвижности шеи. При этом боли иррадиируют в область затылка. В этом случае воспаленные участки спазмированы, по мере нарастания симптоматики боль переходит на плечевой сустав и далее.
В начальной стадии заболевания болевая симптоматика может пройти самостоятельно, спустя 2–3 суток, но при отсутствии лечебных мероприятий возможно прогрессирование миозита. При этом боль может самопроизвольно купироваться, но воспалительный процесс нарастает, что опасно смещением шейных позвонков спазмированной мышцей и «перекос» шеи.
Течение болезни в детском возрасте
Случаи развития миозита у детей встречаются не менее редко, но в отличие от взрослых пациентов главной причиной развития такого состояния является общее переохлаждение организма, в том числе и шеи. Особенно часто подобные проявления случаются, когда ребенок находится в помещении с кондиционером, спит на высокой и твердой подушке или слишком мягкой кровати.

К развитию миозита в детском возрасте может привести неудобное положение во сне
У детей затруднена диагностика заболевания, так как малыш иногда не способен объяснить свои ощущения и описать беспокоящие его симптомы. Поэтому крайне важно наблюдать за поведением малыша, оценивать его двигательную активность, амплитуду движения и уловить тот момент, когда у ребенка появляется приступ боли.
Важно! Нельзя самостоятельно заниматься лечением воспаления, без предварительной оценки состояния ребенка лечащим врачом. В случаях развития болезни у детей требуется индивидуальный подход и тщательное соблюдение рекомендованных дозировок лекарственных препаратов.
Диагностика
Уточнение диагноза заболевания первоочередно предусматривает сбор анамнеза и внешний осмотр пациента. Если присутствует болезненная симптоматика миозита, выполняется пальпация пораженной области и лабораторная диагностика (анализ крови и т. д.).
В качестве специального исследования выделяется процедура электромиографии, подтверждающей мышечное поражение тканевых волокон. Такая процедура предусматривает определение количества потенциалов фибрилляций, полифазии, а также снижения количества двигательных единиц. При необходимости назначается забор обследуемых тканей на биопсию для выполнения морфологического исследования.

Электромиография с целью уточнения диагностики выполняется у пациентов любого возраста и позволяет более точно выявить поражение мышечных тканей при миозите
Рентгенограмма указывает на признаки развития оссифицирующего миозита. При этом в поврежденных волокнах определяется затемнение в виде неправильной формы коралла. Кроме того, рентгенологическое наблюдение позволяет дифференцировать миозит от остеохондроза.
Общая тактика лечения
Лечение заболевания, в первую очередь, предусматривает снятие болевого симптома и воспалительного процесса. В случае инфекционного развития миозита назначается антибиотикотерапия с применением таких препаратов, как Флуимуцил, Суммамед, Гентамицин и т. д. Обезболивающие средства (Метамизол, Кеторолак, Нимесулид и т. д.) для купирования острой боли и облегчения состояния пациента, используются при любой этиологии развития миозита. Кроме этого, при воспалении в мышцах шеи рекомендуется прием таких препаратов, как Реопирин, Амизон, Пироксикам, Диклофенак и т. д.
НПВС (нестероидные противовоспалительные препараты) не рекомендуется принимать на протяжении длительного времени, так как возможен ряд побочных проявлений, в том числе негативное воздействие на печень, органы ЖКТ. В настоящее время используются НПВС преимущественно нового поколения, характеризующиеся меньшим количеством побочных проявлений. К ним относятся Мовалис, Ксефокам, Целекоксиб и т. д.
Общая методика терапии при развитии миозита предусматривает следующие действия:
- полный покой пациента;
- нормализация питания, с включением в меню клетчатки и витаминов. При этом исключается алкоголь, сладости, острые и соленые продукты;
- паразитарная этиология болезни требует применения противогельминтных препаратов;
- при инфекционной природе развития назначается антибиотикотерапия и специальные сыворотки;
- поводом для оперативного вмешательства является образование гнойного содержимого в зоне воспаления;
- помимо этого, назначается противовоспалительная терапия, вазоактивная терапия, ЛФК и мануальная терапия;
- компрессы и разогревающие мази.
Огромное значение в терапии заболевания имеет массаж, особенно в сочетании с рефлексотерапией. Поверхностный массаж вполне сочетается со спиртовыми и масляными согревающими компрессами. Кроме того, на протяжении 2–3 часов после выполнения массажа рекомендуется выполнение ЛФК (не более 20 минут), под наблюдением опытного специалиста.

Массаж при миозите расслабляет шейные мышцы и усиливает двигательную амплитуду
При развитии заболевания в детском возрасте, ребенку необходимо обеспечить ограничение активности, согревающие компрессы и сухое тепло на область шеи. Не следует самостоятельно лечить малыша, так как возможные ошибки в дозировке и неправильное использование лекарственных препаратов способно пагубно отразиться на организме в целом. При появлении жалоб со стороны ребенка на присутствие боли, капризное и беспокойное поведение, отказа от пищи, следует незамедлительно обратиться за врачебной консультацией для уточнения причины возникновения патологического состояния и назначения необходимых мероприятий.
Использование мазей при лечении заболевания
Как правило, комплексная терапия миозита предполагает применение наружных препаратов (в том числе на основе различных ядов) в виде гелей, мазей и настоек. Эти средства усиливают лимфо- и кровоток, снимают воспаление в шейных мышцах, способствуют расслаблению мышечной мускулатуры, ускоряют обменные процессы, снимают болевую симптоматику и выводят из мышечной ткани продукты метаболизма.
Наиболее часто используются следующие мази:
- Апизартрон, Гимнастогал, Випросал;
- Гепариновая мазь, Эфкамон, Гевкамен;
- Випратокс, Никофлекс, Финалгон;
- Венорутон, Скипидарная мазь, Меновазин и т. д.

Эфкамон наносится тонким слоем на шею, максимально быстро снимая боль
Эти наружные средства абсолютно безопасны, так как не содержат токсических веществ, а к побочным проявлениям можно отнести индивидуальную непереносимость организма на компоненты, входящие в их состав.
Народные средства лечения
При миозитах положительное воздействие оказывает народная медицина. В перечень наиболее эффективных рецептов входят следующие:
- полезно лечить миозит спиртовым компрессом (марлевая салфетка смачивается в спиртовом растворе или водке, отжимается, прикладывается к болезненной области, поверх покрывается пищевой пленкой и утеплителем), который оставляется на теле в течение 2–3 часов. По истечении указанного времени компресс удаляется, а на тело наносится питательный или обезболивающий крем. Такие процедуры лучше всего делать перед ночным сном;
- топленое сало смешивается с высушенной и молотой травой полевого хвоща (10 грамм хвоща на 40 грамм сала), после чего приготовленная мазь втирается в болезненную область до получения нужного результата. При необходимости сало можно заменить сливочным маслом;
- для снятия болевой симптоматики в области шеи рекомендуется накладывание компресса из листьев молодой белокочанной капусты. Для этого необходимо взять капустный лист, приложить его на область поражения и закрепить теплым шарфом. Аналогичным действием обладает лопух;
- кроме того, можно делать йодную сетку на болевую область, а также укреплять иммунную систему при помощи травяных чаев с черной смородиной (листьями и ягодами), эхинацеей, калиной и т. д. Многие специалисты рекомендуют к употреблению продукты пчеловодства, как эффективное противовоспалительное средство.
Необходимо учитывать, что отсутствие своевременного лечения способно привести к перекосу спазмированных мышц, что, в свою очередь, провоцирует образование грыж и смещение позвонков шеи. Как правило, при хроническом процессе болевая симптоматика усиливается и становится регулярной. При этом нарастает общая слабость, а также поражаются мышцы гортани, глотки и пищевода, что опасно развитием дыхательного спазма. При развитии подобного симптома следует безотлагательно вызвать бригаду «скорой помощи».
В том случае, когда развитие шейного миозита связано с перенапряжением и переохлаждением, при своевременно начатой терапии прогноз на выздоровление пациента благоприятный. Системные виды миозита поддаются терапии хуже, но при неукоснительном соблюдении всех врачебных рекомендаций и желании пациента можно держать болезнь под наблюдением, сдерживая ухудшение состояния в течение достаточно длительного времени.
Источник
