Воспаление терминального отдела тонкой кишки

Илеит – воспаление подвздошной кишки различного происхождения. Тонкий кишечник человека состоит из трёх отделов: двенадцатиперстная кишка, тощая и подвздошная. От слаженной работы всех частей будет зависеть здоровье всего организма, поскольку всасывание основной доли питательных веществ (витамины, микроэлементы, аминокислоты, жирные кислоты) происходит именно в тонком кишечнике.
Классификация
По уровню поражения
- Локализованный (страдает только подвздошная кишка, чаще терминальный участок).
- Распространённый (с переходом воспалительной реакции на другие отделы тонкого или толстого кишечника).
- Илеит, сочетающийся с гастритом, панкреатитом и другими патологиями желудочно-кишечного тракта.
По причине возникновения
-
 Инфекционный илеит (вирусный, бактериальный, грибковый, паразитарный).
Инфекционный илеит (вирусный, бактериальный, грибковый, паразитарный). - Лекарственный (воспаление, обусловленное продолжительным воздействием на слизистую некоторых медикаментов).
- Токсический (биологические или химические токсины).
- Аутоиммунный (болезнь Крона).
- Ферментативный (агрессивное действие собственных ферментов: атрофический и неатрофический илеит).
- Алиментарные факторы (неправильное питание, вредная еда, отсутствие режима приёма пищи).
- Послеоперационный илеит.
По течению
- Лёгкая степень.
- Средняя.
- Тяжёлое течение.
Также илеит может быть острым и хроническим (процесс длится более 6 месяцев), что зависит от причины, возраста, особенностей реагирования иммунной системы, лечебных мероприятий.
По характеру повреждения тканей кишечника
- Катаральное воспаление (затрагивает только слизистую).
- Эрозивное (образование глубоких эрозий вплоть до мышечного или серозного слоя, иногда с прободением стенки кишки). Наиболее неблагоприятный вариант течения терминального илеита.
Причины
Факторов, приводящих к воспалению подвздошной кишки, довольно много. Иногда так и не удаётся обнаружить истинную причину илеита. Встречаются следующие располагающие моменты:
-
 Инфекции (вирусные часто вызывают острый илеит у детей, бактериальные приводят к хроническому воспалению у взрослых). Среди бактерий в качестве возбудителя выделяют стафилококки, иерсинии, сальмонеллы, кишечную палочку. Из вирусов илеит могут вызвать рота- и энтеровирусы.
Инфекции (вирусные часто вызывают острый илеит у детей, бактериальные приводят к хроническому воспалению у взрослых). Среди бактерий в качестве возбудителя выделяют стафилококки, иерсинии, сальмонеллы, кишечную палочку. Из вирусов илеит могут вызвать рота- и энтеровирусы. - Эндогенные факторы, к которым можно отнести аутоиммунные процессы, ферментативные реакции, хронические стрессы, наследственная предрасположенность.
- Внешние причины: неправильное питание, вредные привычки, аллергия, интоксикации, лекарственные препараты, операции на органах брюшной полости.
- Сопутствующие воспаления внутренних органов (гастрит, холецистит, колит).
Симптомы
Острый илеит
Характеризуется внезапным началом и проявляется следующими симптомами:
-
 повышение температуры тела;
повышение температуры тела; - боли в правой подвздошной области (тупые, тянущие или схваткообразные);
- диарея (в тяжёлых случаях до 25 раз за сутки);
- тошнота, рвота (не обязательный симптом);
- признаки обезвоживания и интоксикации (головная боль, слабость, тахикардия, сухость кожи, судороги, сонливость).
Острый илеит длится несколько дней (до 2 недель) и заканчивается полным выздоровлением (иногда самопроизвольным). В тяжёлых случаях развиваются осложнения: кишечное кровотечение, обезвоживание (опасно для детей), нарушение всасывания, непроходимость кишечника, перитонит, сепсис, образование свищевых ходов, инфильтратов брюшной полости.
Хронический илеит
Характеризуется постепенным началом и неспецифическими признаками, поэтому его трудно бывает отличить от других заболеваний желудочно-кишечного тракта:
-
 субфебрильная или нормальная температура тела;
субфебрильная или нормальная температура тела; - умеренные боли в правых отделах живота, около пупка;
- диспепсические явления (вздутие, урчание, понос после еды);
- стул пенистый, жидкий с непереваренной пищей;
- общая слабость, разбитость, отсутствие аппетита;
- снижение массы тела;
- со временем могут появиться признаки остеопороза костей и анемии вследствие нарушения всасывания кальция, фосфора, железа.
Также развиваются авитаминозы, нарушение ритма сердца, снижается уровень белка крови.
Диагностика
Воспаление подвздошной кишки проявляется неспецифическими признаками, поэтому, в большинстве случаев, установить верный диагноз удаётся не сразу. Кроме того, терминальный отдел тонкого кишечника не доступен для эндоскопических методов из-за топографических особенностей.
Помощь в диагностике могут оказать следующие обследования:
-
 Тщательный сбор жалоб и анамнеза.
Тщательный сбор жалоб и анамнеза. - Физикальный осмотр.
- Лабораторные данные: анализ крови общий и биохимический, копрограмма, кал на скрытую кровь, уровень ферментов крови, ревмопробы, свёртываемость.
- Фиброгастродуоденоскопия, колоноскопия, рентгенография обзорная органов брюшной полости (или с барием).
- УЗИ органов ЖКТ.
- Посев смыва со слизистой для обнаружения инфекции.
- Биопсия поражённых участков кишки.
Окончательный диагноз основывается на визуальном осмотре слизистой кишечника (эндоскопические методы) или результатах биопсии.
Лечение
 Все случаи острого илеита у детей или острого осложнённого илеита у взрослых лечатся в условиях стационара. При лёгком течении возможна амбулаторная терапия с периодическим наблюдением гастроэнтеролога и инфекциониста, если требуется. Лечение острого илеита может продолжаться до двух недель, хронического до 6 месяцев.
Все случаи острого илеита у детей или острого осложнённого илеита у взрослых лечатся в условиях стационара. При лёгком течении возможна амбулаторная терапия с периодическим наблюдением гастроэнтеролога и инфекциониста, если требуется. Лечение острого илеита может продолжаться до двух недель, хронического до 6 месяцев.
Залогом скорейшего выздоровления является медикаментозное лечение, диета и коррекция образа жизни.
Диета
Принципы диетотерапии основываются на исключении острых, жирных, копчёных и консервированных блюд, также не рекомендуется слишком горячая или холодная еда. Приём пищи дробный, до 5-6 раз в день.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Медикаментозная терапия
Лекарственная схема и продолжительность лечения будут зависеть от предполагаемой причины илеита:
- при инфекциях назначаются антибиотики (цефалоспоринового ряда, фторхинолоны, Бисептол, Метронидазол), противогрибковые и противопаразитарные средства. Детям при вирусной природе заболевания показаны противовирусные иммуномодулирующие препараты.
- при тяжёлом течении терминального илеита с осложнениями (эрозии, изъязвления слизистой) рекомендуются глюкокортикостероиды (Преднизолон, Будесонид).
- Цитостатики (Метотрексат), иммуносупрессоры (Инфликсимаб).
-
 Противомикробные средства (Сульфасалазин).
Противомикробные средства (Сульфасалазин). - Нестероидные противовоспалительные препараты (Диклофенак, Нимесулид).
- Сорбенты (Смекта, Полисорб), пробиотики (Хилак форте), поливитамины, минеральные комплексы.
- Ферменты (Креон, Мезим).
Хирургическая терапия
Хирургическое лечение требуется при возникновении осложнений, таких как:
- кровотечение;
- перфорация стенки кишки;
- спайки с нарушением проходимости;
- свищи;
- абсцессы брюшной полости.
Прогноз и профилактика
Прогноз благоприятный при остром илеите. При хроническом воспалении прогноз будет зависеть от степени поражения кишечника, клинической картины и лабораторных показателей. Чем тяжелее протекает заболевание, чем больше осложнений, тем менее благоприятным считается прогноз.
Для предупреждения рецидивов необходимо соблюдать строгую, но богатую минералами и витаминами диету, отказаться от вредных привычек, санировать очаги хронической инфекции, посещать лечащего врача и проходить соответствующее профилактическое обследование. Качество жизни больных хроническим илеитом улучшает приём ферментных препаратов, противорецидивное лечение гормонами и цитостатиками.
Источник
Анатомо-физиологические данные.
Тонкая кишка начинается от двенадцатиперстно-тощекишечного изгиба (от связки Трейца), находящегося слева от II поясничного позвонка. Конечная ее часть переходит в слепую кишку, образуя илеоцекальный переход, имеющий боугиниеву заслонку, которая препятствует переходу содержимого толстой кишки в дистальные отделы тонкого кишечника. Общая длина тонкой кишки у взрослого человека варьирует от 5 до 7 м, а диаметр ее просвета — от 3 до 5 см. Около 2/3 тонкой кишки называют тощей кишкой, а оставшуюся часть — подвздошной, хотя четкой анатомической границы между ними нет.
Петли тонкой кишки на всем протяжении прикреплены к брыжейке, образованной двумя листками висцеральной брюшины, между которыми в рыхлой клетчатке проходят лимфатические, кровеносные сосуды и нервы. Тонкая кишка кровоснабжается 16-22 интестинальными ветвями, отходящими от правой полуокружности верхней брыжеечной артерии. Эти сосуды образуют между собой в толще брыжейки артериальные дуги первого и второго порядка. От последних к стенке кишки отходят многочисленные короткие прямые артерии. Вены тонкой кишки объединяются в крупный венозный ствол верхней брыжеечной вены, впадающей в воротную вену. Тонкая кишка имеет двойную иннервацию — парасимпатическую и симпатическую.
В тонкой кишке происходит сложный процесс химического и ферментативного расщепления до конечных продуктов белков, жиров и углеводов, которые всасываются через огромную поверхность слизистой оболочки тонкой кишки. В тонкой кишке всасываются вола и электролиты. Описанная функция тонкой кишки оказывает существенное влияние на постоянство внутренней среды организма и отличается большим динамизмом. Все патологические процессы, возникающие в тонкой кишке и приводящие к нарушению ее нормальной функции, могут быстро вызвать тяжелые расстройства водно-электролитного баланса и к существенным сдвигам метаболизма.
Среди заболеваний тонкой кишки, с которыми чаще всего приходится встречаться в клинической практике, следует выделить терминальный илеит и дивертикул Meckel.
Терминальный (регионарный) илеит впервые детально был описан B.Crohn в 1932 г. Как выяснилось позже, патологический процесс, тождественный тому, который описал Крон, может локализоваться в любом отделе желудочно-кишечного тракта. Однако чаще всего его обнаруживают в терминальном отделе тонкого кишечника. В литературе он описывается под разными названиями: терминальный илеит, болезнь Crohn, регионарный илеит, гранулематозный энтерит (колит) и др.
Этиология.
До настоящего времени истинная причина возникновения терминального илеита не установлена. Одни авторы считают причиной развития патологического процесса в терминальном отделе тонкой кишки наличие в нем бактерий и вирусов (инфекционная теория). Однако специфического возбудителя этой болезни обнаружить не удалось.
В 1936 г. Raichert выдвинул теорию, согласно которой болезнь Crohn возникает в результате воспалительной блокады лимфатических сосудов тонкой кишки с развитием тяжелого лимфостаза в ее стенке и брыжейке (воспалительная теория). . Ланней вызывал гранулематозные изменения в кишечнике у сенсибилизированных животных (иммунологическая теория). Однако доказать аутоиммунный генез болезни Crohn не удалось.
Патологическая анатомия.
Для болезни Crohn характерно возникновение значительной воспалительной инфильтрации пораженного сегмента желудочно-кишечного тракта, в частности терминального отрезка подвздошной кишки, стенка которого принимает синевато-багровую окраску, становится утолщенной и ригидной, что позволяет четко обнаружить его на фоне здоровой стенки кишки. Наиболее выраженные изменения захватывают подслизистый слой стенки кишки, что приводит к сужению кишечного просвета и затруднению пассажа кишечного химуса. На поверхности слизистой оболочки кишки появляются язвы.
Отмечается выраженный отек и брыжейки кишки, которая как бы «наплывает» на поверхность кишки. В толще брыжейки обнаруживаются заметно увеличенные лимфатические узлы. При хроническом течении болезни петли кишки в зоне развития патологического процесса слипаются друг с другом и образуют опухолеподобный конгломерат.
Клиническая картина.
Различают острую и хроническую стадии течения болезни. При хроническом варианте болезнь Crohn может долго протекать бессимптомно или проявляться спастическими болями в животе, жидким стулом и общей слабостью.
В остром периоде заболевания, который отличается бурным началом, на первый план выступают диарея, мучительные боли в животе (в области пупка или правом нижнем квадранте), часто носящие схваткообразный характер, рвота, повышение температуры, повышение количества лейкоцитов в крови. В некоторых случаях появляется напряжение мышц передней брюшной стенки или симптом Щеткина — Blumberg. Данная клиническая картина нередко симулирует острое заболевание органов брюшной полости (острый аппендицит, прободную язву и др.). При выраженном отеке стенки кишки могут появиться симптомы кишечной непроходимости с задержкой стула и газов. Истинная картина заболевания нередко выясняется только при лапаротомии.
При болезни Crohn могут возникать серьезные осложнения, к которым относятся кровотечения в просвет кишечника, образование абсцессов в брюшной полости и тонкокишечных свищей.
Диагностика терминального илеита достаточно трудна, особенно в остром периоде заболевания, поскольку симптомы острого илеита очень схожи с симптомами многих острых заболеваний органов брюшной полости. В стадии хронического воспаления диагноз терминального илеита может быть поставлен на основании клинической картины. Большую помощь в диагностике патологического процесса может оказать рентгенологическое исследование тонкого кишечника при контроле пассажа по нему бариевой взвеси. На рентгенограммах (рис.67) удается обнаружить продолговатое сужение просвета терминального отдела подвздошной кишки, где контрастное вещество вырисовывается в виде шнурка (так называемый «шнурковый» симптом). Однако необходимо отметить, что точный диагноз терминального илеита может быть поставлен только после гистологического исследования.
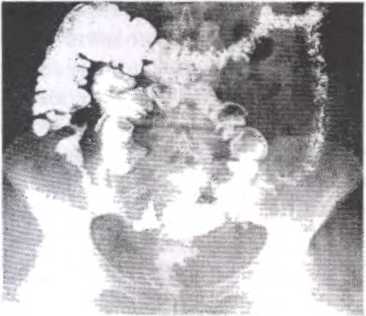
Рис. 67. Рентгенологическая картина терминального илеита Суженный участок дисгаиьного отдела подвздошной кишки имеет неправильные контуры
Диагностике терминального илеита может помочь гистологическое исследование лимфатического узла, взятого во время лапароскопии.
Лечение.
Терминальный илеит с неосложненным течением патологического процесса подлежит консервативному лечению. Хороший эффект оказывает применение кортизона и его производных, а также АКТГ. Следует отметить, что кортизонотерапия долгой ремиссии заболевания не дает. В последние годы для лечения терминального илеита стали применять комбинированное назначение кортизона и сульфаниламидных препаратов (салазопирина, сульфасалазина, салазопиридазина). В остром периоде заболевания показано назначение антибиотиков — норфлоксацина, ципрофлоксацина, цефтриаксона, метронидазола. Положительный результат дает введение антииммунных препаратов (имурана).
При отсутствии эффекта от консервативной терапии и при возникновении осложнений заболевания следует прибегать к хирургическому лечению, которое заключается в резекции пораженных участков кишечника в пределах здоровых тканей вместе с брыжейкой и гиперплазированными лимфатическими узлами. Чаще всего при терминальном илеите с резким сужением просвета кишки приходится выполнять правостороннюю гемиколэктомию. При возникновении осложнения терминального илеита характер оперативного вмешательства зависит от локализации патологического процесса и общего состояния больного. Число рецидивов заболевания после хирургического лечения болезни Крона, по данным разных авторов, достигает 50-80%, особенно после ранних операций.
Дивертикул Meckel (врожденный дивертикул подвздошной кишки).
В период внутриутробного развития желточно-кишечный проток (ductus omphalo-entericus) соединяет кишечную трубку с желточным (пупочным) пузырем. К 3-му месяцу внутриутробного развития желточно-кишечный проток облитерируется и исчезает, а кишка полностью теряет связь с пупком. При нарушении эмбриогенеза желточно-кишечный проток может остаться открытым на всем протяжении и тогда образуется свищ, через который выделяется содержимое тонкой кишки наружу. В некоторых случаях желточно-кишечный проток облитерируется только около пупка, а у стенки тонкой кишки облитерации не происходит. Это ведет к образованию дивертикула подвздошной кишки, который впервые детально был описан J.Meckel (мл.) в 1809 г.
Дивертикул Meckel представляет собой слепой отросток кишки длиной от 1,2 до 10-12 см. Обычно дивертикул отходит от свободного края кишки. Ширина его просвета бывает различной. При узком просвете дивертикул напоминает червеобразный отросток. Стенка дивертикула состоит из трех слоев: серозного, мышечного и слизистой оболочки, которые являются продолжением тех же слоев кишки и полностью повторяют их строение. Чаще дивертикул лежит свободно в брюшной полости, но в некоторых случаях он может быть фиксирован к брюшной стенке или к стенке близлежащей кишки или ее брыжейке, что может стать причиной кишечной непроходимости. Кровоснабжение дивертикула осуществляется за счет сосудов стенки кишки.
Клиническая картина.
Дивертикул Meckel чаще всего клинически себя ничем не проявляет и обнаруживается случайно при рентгенологическом обследовании кишечника или во время операции на органах брюшной полости. И только развитие патологического процесса в стенке самого дивертикула становится причиной проявления клинических признаков болезни. Среди патологических процессов, возникающих в дивертикуле Meckel, следует выделить дивертикулит и язву дивертикула.
Развитию дивертикулита способствует застой содержимого в просвете дивертикула. Воспалительный процесс в стенке дивертикула по характеру течения может быть острым и хроническим. Острое воспаление бывает выражено весьма различно — от незначительной серозной инфильтрации стенки дивертикула до значительных изменений в ней, приводящих к разрушению всех слоев стенки и к развитию перитонита. Клиническая картина острого дивертикулита, по существу, ничем не отличается от клинической картины острого аппендицита. Тем не менее, большинство авторов отмечают, что при дивертикулите боли в животе локализуются ближе к пупку, а сама клиническая картина бывает более выраженной — выше температура тела, интенсивнее интоксикация. Однако эти признаки встречаются и при деструктивных формах аппендицита. Поэтому, если хирург, выполняя операцию по поводу острого аппендицита, не находит изменений в червеобразном отростке, он всегда должен обследовать терминальный отдел подвздошной кишки, чтобы не пропустить наличие дивертикулита.
Вне фазы обострения воспалительного процесса в стенке дивертикула симптомов заболевания, как правило, не бывает. Язвы дивертикула Meckel встречаются редко. Они развиваются по типу пептической язвы. Язвенный процесс быстро прогрессирует, что может привести к возникновению кровотечения или перфорации стенки дивертикула.
Клинически язва дивертикула Meckel проявляется приступами болей в животе или кишечным кровотечением. Вид выделяющейся наружу крови бывает различным. Иногда выделяется свежая кровь, имеющая ярко-алый цвет, иногда — старая разложившаяся кровь. Это зависит от интенсивности кровотечения и быстроты выведения крови из просвета кишечника. Боли в животе могут быть очень сильными и возникают обычно после кровотечения. Иногда язва дивертикула протекает бессимптомно, и первым клиническим признаком заболевания является развивающийся в результате перфорации стенки дивертикула перитонит. Наличие язвы в стенке дивертикула обнаруживается только во время операции. Тем не менее, наличие приступообразных болей в животе, которым предшествует кровавый стул без примеси слизи, особенно у молодых мужчин, всегда должно заставить врача заподозрить наличие язвы дивертикула Meckel и выполнить больному рентгенологическое исследование кишечника.
Лечение заболеваний дивертикула Meckel.
Каждое заболевание, связанное с дивертикулом Meckel, подлежит хирургическому лечению — необходимо выполнить дивертикулэктомию. В тех случаях, когда дивертикул вовлечен в патологический процесс, локализующийся в другом органе, его также следует удалять.
Если дивертикул случайно обнаружен при операции но поводу заболевания какого-либо органа брюшной полости, то его необходимо удалить, если в нем обнаруживаются следы бывшего или имеющегося патологического процесса. Если в стенке дивертикула никаких патологических процессов не выявлено и его размеры небольшие, то усложнять каждую операцию, при которой он был обнаружен, удалением дивертикула считается нецелесообразным.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник

