Воспаление связок большого пальца
Наши руки могут подвергнуться различным недугам, и среди них есть такая болезнь, именуемая «теносиновитом», «тендовагинитом» или «синдромом Де Кервина». О Синдроме де Кервена мир узнал от Фрица де Кервена, швейцарского хирурга, который его описал еще в конце 19 века.
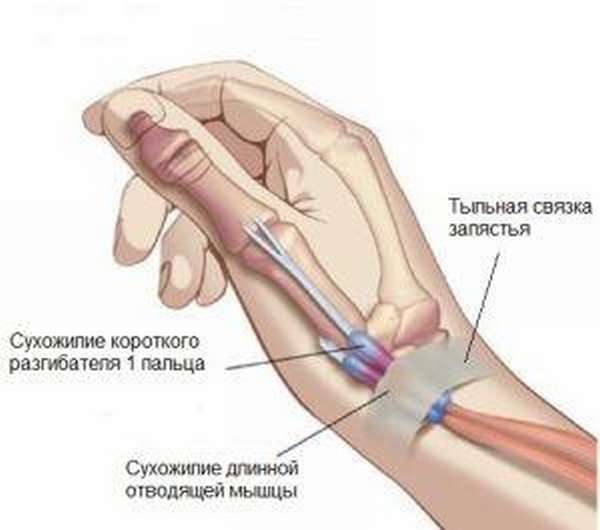
Под этим названием понимают воспалительный процесс в сухожилиях, которые расположены на большом пальце кисти. Сам процесс возникает при сужении канала, где находятся сухожилия пальца. Сегодня мы поговорим о диагностики и лечении данной патологии.
Причины возникновения
Болезнь, вызванная воспалением сухожилий может возникнуть по следующим причинам:
- В связи с интенсивными и продолжительными тренировками. Особенно распространено у профессиональных спортсменов.
- Из-за однообразной нагрузки. Часто можно встретить у лиц, профессиональная деятельность которых, связана с такой физической нагрузкой: художников, музыкантов, слесарей, программистов и т.д.
- По причине наличия различных заболеваний, таких как: артрит, сахарный диабет или туберкулёз. На их фоне может появиться и тендинит.
- В связи с тяжелым ручным трудом или подъёмом тяжестей. Также часто встречается у рожениц, поскольку, суставы и так за время беременности слабеют из-за нехватки микроэлементов, а тут еще и появившаяся нагрузка из-за подъемов младенца. Вот и возникает тендовагинит большого пальца.
Синдром может вызывать множество факторов, но вот только определенная связь с некоторыми из них никак не доказана до сих пор.
Симптомы
О развитии Синдрома могут говорит такие симптомы, как:
- отёчность кисти,
- покраснение,
- боль у основания большого пальца,
- искривление сустава,
- прогрессирование болевых ощущений после физической нагрузки или нажатия на больное место,
- боль, отдающая в шею, плечо или локоть при поворотах и вращательных движениях,
- скованность движений сустава,
- неподвижность сочленения,
- повышенная температура тела.
Симптомы могут проявиться неожиданно или же начинаться постепенно, в зависимости от причины появления воспалительного процесса. Если их проигнорировать и не заниматься лечением воспаления связок и сухожилий, то тендинит перейдёт в хроническую форму.
Симптомы данного заболевания иногда путают с симптомами других недугов, таких как: артроз, неспецифический артрит, деформирующий артроз кисти руки, невралгия лучевого нерва и прочими. Именно поэтому, зачастую появляется необходимость в проведении дифференциальной диагностики, чтобы исключить другие болезни.
Как лечить артроз пальцев рук?
Диагностика
Диагностировать Болезнь де Кервена не так сложно. В наше время есть много методик и тестов для этого.
-

С самого начала, обращают внимание на способность мышц указательного и большого пальцев удерживать различные предметы. Сравнивают полученные результаты здоровой и больной руки. При наличии воспаления, сжимание кисти в кулак или же поднятие тяжестей вызывают болевые ощущения.
- Проведение теста по Филькенштейну. Суть этого тестирования заключается в сжимании большого пальца руки при помощи кисти. При тендовагините появится резкая боль при кистевом движении.
- Проба на напряженность абдукции. Надавливают с внешней стороны ладони пациента на его большой палец, чтобы они соприкоснулись. Если болезнь отсутствует, будет чувствоваться сила противодействия, а в случае наличия Синдрома, может наступить резкая боль без сопротивления данных мышц.
- Помимо перечисленных тестов, проводят рентген –диагностику, УЗИ или МРТ. Здесь обращают внимание на мягкие ткани, окружающие канал. При наличии заболевания, они заметно утолщены. А запущенные стадии патологии видны на рентгене и невооруженным взглядом.
Лечебные процедуры
При первых же признаках Синдрома необходимо обратиться к врачу, так как самолечение в данной ситуации чревато развитием таких осложнений как: разрыв воспаленной ткани, ее атрофия или перерождение.
При обращении за специализированной помощью, врачи дают следующие рекомендации, как лечить воспаление сухожилия большого пальца руки:
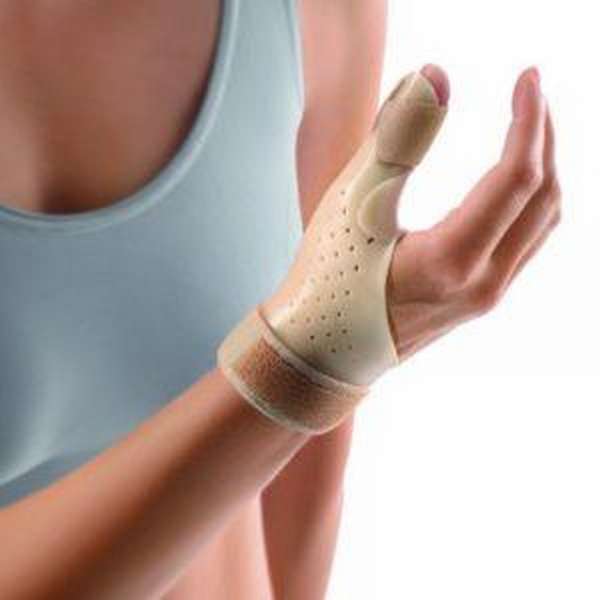
- Дать отдых от физических нагрузок на сухожилие. Больной сустав при этом необходимо прочно зафиксировать специальными бандажами или гипсовой повязкой (в зависимости от степени поражения).
- Используйте холод для быстрого избавления от отечности и обезболивания пораженного воспалением сустава.
- Для дополнительного обезболивающего эффекта используйте препараты типа Ибупрофена, а также средства для местного применения: обезболивающие мази, кремы или гели.
- Если воспаление сопровождается инфекцией, то существует необходимость в принятии антибактериальных препаратов.
- Если все средства оказались бессильны, специалисты назначают инъекции стероидов.
- Применение такой популярной сейчас процедуры, как аутогемотерапия. Это достаточно интересный процесс. Подкожно или внутримышечно пациенту вводится его же собственная кровь, только что взятая из его вены. Ученые считают, что память, которой обладает наша кровь, способствует уничтожению эпицентра патологии при повторном введении.
- Для уменьшения воспаления и быстрого восстановления тканей, также применяют «старую – добрую» физиотерапию.
- Ну и при запущенных случаях назначают хирургическую операцию.
Консервативное лечение
В независимости от причины появления Тендовагинита, первостепенно необходимо устранить эту причину и снять воспаление. Терапия должна проводиться строго под наблюдением врача.
Для начала, производят иммобилизацию самой пораженной связки. Первый палец должен находиться напротив второго и третьего пальцев и быть в согнутом положении. Кисть должна быть слегка согнута назад. После чего руку фиксируют в таком положении наложением гипса до середины предплечья, начиная от самих кончиков пальцев. Это предотвращает дальнейшее травмирование суставов. После чего назначается само лечение.
Последующие две-три недели необходимо проходить консервативную терапию при данном заболевании. В рамках этого применяют:
- физиотерапию,
- лекарственные препараты противовоспалительного действия и новокаиновые блокады,
- местные инъекции Кортизона.
После завершения консервативного лечения наступает период реабилитации, продолжающийся от двух недель до одного месяца.
Народная медицина
В случае, когда болезнь вызвана не попаданием инфекции и с одобрения вашего врача, можно параллельно с консервативным лечением применять рецепты народной медицины.
В этом случае доказана эффективность применения спиртовых компрессов. Их накладывают на воспаленное сухожилие.
Вариации народных притирок для втирания в область воспаления следующие:
- в спирт добавить три-четыре капли эфирного масла герани,
- масло герани использовать как самостоятельный препарат,
- три четыре капли масла герани добавить в любое растительное масло (10-12 капель).
Еще раз подчёркиваем, что лечение народными средствами ни в коем случае не заменяет консервативного лечения. Оно может применяться лишь как часть комплексного лечения, одобренного квалифицированным специалистом.
Хирургическое лечение патологии
Когда консервативное лечение при данном недуге не эффективно, прибегают к хирургическому вмешательству. Оперативное лечение также назначается при двухсторонних поражениях.
Операцию проводят под местным наркозом. Суть самого процесса заключатся в том, чтобы освободить сухожилия от сдавления, путем рассечения связочного канала.
Возможные осложнения
Если на заболевание вовремя не обратить внимание и не лечить его, то рука может вообще утратить свою трудоспособность. Так что, при появлении симптомов данного синдрома необходимо незамедлительно обратиться к специалисту за консультацией и обследованием.
«Но, какой врач лечит сухожилия?» —, спросите вы. Отвечаем: «Провести диагностику и назначить полноценное лечение могут следующие специалисты: терапевт, хирург, ревматолог и спортивный врач.»
Осложнения возможны и при проведении оперативного лечения. Также есть небольшая вероятность, что после хирургического вмешательства возникнут такие осложнения, как: появление рубца, который может потом болеть или может быть нарушено функционирование самого пальца.
Как применять крем Здоров от боли в суставах?
Профилактика
Итак, как же избежать такого недуга, как Синдром де Кервина? Рассмотрим основные профилактические меры, которые может предпринять любой из нас:
- Необходимо избегать нагрузки на поражённые сухожилия. Но, это не значит, что рука должна находиться в статическом состоянии постоянно. Надо лишь избегать резких движений, делать всё плавно, без напряжения.
-
Чтобы снять отёк и боль, можно наложить холодный компресс, но не более чем на пять минут. Иначе можно вызвать обморожение.
- Для того, чтобы защитить поврежденный участок от нежелательного воздействия из вне, замотайте его эластичными бинтами или наденьте специальный бандаж. Это также сможет предотвратить появление отёчности.
- В случае развития тендовагинита в ступнях, используйте костыли и трости, чтобы снизить нагрузку с сухожилий. Также можно лечь на спину и подержать несколько минут ноги в приподнятом состоянии. Это может уменьшить отёк ног.
- Облегчить симптомы помогут нестероидные препараты для снятия воспаления. К примеру, можно выбрать Диклофенак или Аспирин.
- Чтобы избежать повторного появления недуга, используйте инъекции Кортизона или пройдите курс физиотерапии. Но, не следует заниматься самолечением и злоупотреблять лекарствами. Если через неделю улучшение не наступает– обратитесь к врачу.
Заключение
В нашем несовершенном организме практически все сухожилия подвержены воспалению. Часто заболевания поражают кисти рук. Синдром де Кервена достаточно неприятная болезнь, вызывающая критические осложнения, в случае, если её запустить.
Если вам уже довелось столкнуться с подобным заболеванием, то наверняка вы не захотите его появления вновь. Для этого необходимо предпринимать профилактические меры, о которых мы уже рассказали выше. Берегите себя и будьте здоровы!
Источник
Стенозирующий лигаментит большого пальца – это заболевание связочного аппарата, имеющее воспалительный характер. Часто болезнь развивается из-за микроскопических травм или воспаления сустава. Основная опасность данного заболевания состоит в том, что связка в процессе дегенерации постепенно трансформируется в хрящ. При отсутствии лечения болезнь может не только перейти в хроническую форму, но и привести к самым серьезным осложнениям. Из статьи вы узнаете, какие терапевтические методы применяют для лечения стенозирующего лигаментита пальца руки.
Описание болезни
Слово стенозирующий обозначает сужающий просвет, а термин лигаментит подразумевает воспаление связок. При сгибательных и разгибательных движениях кисти и пальцев, человек задействует длинные сухожилия рук. Сухожилия мышц сгибателей удерживаются связками, которые образуют тоннель. Воспаляясь, связки затрудняют движение сухожилия в тоннеле. Таким образом, стенозирующий лигаментит — это воспаление связок, удерживающих сухожилия мышц сгибателей. Распространёнными причинами заболевания являются:
- диабет;
- подагра;
- высокая нагрузка на кисти и пальцы;
- аномальное строение кольцевидной связки сухожилий;
- инфекционные заболевания,
- травма;
- атеросклероз;
- ревматоидный артрит.
Наиболее часто заболевание диагностируется у людей, чья деятельность связана с регулярными и продолжительными нагрузками на кистевые суставы. Именно поэтому, некоторые исследователи относят эту патологию к профессиональным болезням.
При хроническом стенозирующем лигаментите, который развился у профессиональных музыкантов или киберспортсменов, может стать причиной полного прекращения трудовой деятельности.
Симптомы стенозирующего лигаментита
Стенозирующий лигаментит имеет несколько стадий: острая, подострая, хроническая. Заболевание развивается постепенно. Для каждой из стадий характерна определенная симптоматика. Основным симптомом на всех этапах заболевания является локальная боль в области кисти и специфическое пощелкивание при сгибании пальца. Она может локализоваться только в области одного пальца, ладони или распространяться на предплечье. Также может возникнуть ощущение онемения.
Симптоматика при различных стадиях заболевания:
- Начальный этап. Ярко выраженные болевые ощущения. При пальпации и движении дискомфорт усиливается. Возникает покраснение и небольшая отечность. Длительность этапа до 2 месяцев.
- Второй этап. Симптом «щелкающего пальца». Симптоматика имеет волнообразный характер с периодическим нарастанием клинических симптомов. Трудоспособность затруднена. Продолжительность: от 2 до 6 месяцев.
Если не обратиться к специалисту на втором этапе или ранее, то высока вероятность, что патологический процесс перерастет в хроническую форму.
Диагностика заболевания
Перед тем как перейти к лечению, нужно верно определить диагноз. Для этого необходимо пройти обследование, включающее в себя сбор анамнеза, визуальный осмотр, лабораторное исследование крови, рентгенографическое исследование и УЗИ.
Пальпация и осмотр
Для постановки диагноза стенозирующий лигаментит бывает достаточно ознакомиться с клинической картиной и провести осмотр пораженного участка. При пальпации можно выявить утолщение в области воспаленного сухожилия, которое перемещается при сгибании и разгибании. При осмотре можно выявить блокирование одного из пальцев.
При сгибании или разгибании раздается щелчок — этот симптом всегда учитывается при проведении диагностики.
Аппаратные методы
Дополнительными методами диагностики являются УЗИ, рентгенография, МРТ. Они назначаются для уточнения диагноза, чтобы исключить другие заболевания опорно-двигательного аппарата. Данные методики позволяют исключить другие поражения суставов и связок, дифференцировать болезнь от тендинита, фасциита или артрита.
Лабораторные
Анализ крови является только дополнительным методом исследования. При высоком содержании лейкоцитов в крови можно подтвердить воспалительный процесс. Если причиной возникновения стенозирующего лигаментита стала инфекция, то с помощью лабораторных исследований можно определить возбудителя заболевания. Помимо этого, анализ крови и мочи позволяют выявить общее состояние организма, что важно для назначения комплексного лечения. Перед операцией сдача подобных анализов является обязательным требованием.
Особенности лечения
Лечение острой формы заболевания проводится с помощью препаратов, призванных уничтожить инфекцию. К их числу относятся антибиотики и медикаменты, повышающие иммунитет. Лечение проводится с учетом индивидуальной специфики заболевания.
Консервативное
Как правило, консервативное лечение стенозирующего лигаментита включает в себя физиопроцедуры и местную гормональную терапию. Данные способы позволяют устранить синдром щелкающего пальца и болевые ощущения. Для лечения стенозирующего легаментита прописывают нестероидные противовоспалительные препараты и гормональные средства. Нестероидные противовоспалительные средства используются как в виде инъекций и таблеток, так и в виде средств местного применения.
Лекарственные средства способны снизить боль, уменьшить воспаление, но во время всего курса лечения крайне важно соблюдать схему и дозировку.
Физиотерапия
Физиотерапевтическое лечение является дополнением к основному. Как правило, физиотерапия назначается после прохождения острой фазы. Наиболее эффективными процедурами являются:
- УВЧ;
- микроволновая терапия;
- электрофорез;
- лечебная гимнастика;
- аппликации озокерита.
Эти методики так же часто назначают на этапе реабилитации, для профилактики осложнений и предотвращения перехода болезни в хроническую форму. Вылечить лигаментит только с помощью физиопроцедур невозможно.
Массаж
Массаж проводится обычно расслабляющей ванны из отваров. Во время массажа используют масло, что позволяет усилить терапевтическое действие. Примерный алгоритм процедуры:
- Массаж начинается с поглаживающих круговых движений тыльной стороны кисти.
- С осторожность растягивается ладонь.
- Проводят круговые движения в области запястья.
- Массируют надавливающими движениями тыльную сторону кисти в области сухожилий.
- Фиксируют кисть и совершают вытягивающие движения от основания пальца к кончику. Начинать рекомендуется с боков, позже с верхней и нижней стороны.
- Можно массировать, чередуя круговые и надавливающие движения, межкостные мышцы.
- Заключительным этапом массажа являются круговые поглаживания от кончиков пальцев к ладони.
Интенсивность массирующих движений подбирается индивидуально. Курс массажа может составлять от 7 до 14 процедур.
Вспомогательные процедуры
К вспомогательным методам лечения относятся процедуры:
- ультразвуковая терапия;
- ударно-волновая-терапия;
- фонофорез;
- парафинотерапия;
- озокерит;
- электрофорез;
- грязи.
Методы не являются самостоятельным лечением, а применяются как дополнение к основному или проводятся в период реабилитации.
Иммобилизация конечности
Иммобилизация — это обездвижение конечности или иной части тела при воспалениях или повреждениях, а также иных болезненных процессах, в случаях, когда больному органу или части тела необходим покой. Иммобилизация проводится в обязательном порядке на срок не 14 дней. Также в этот период проводится физиотерапия. После длительного периода иммобилизации руки для восстановления подвижности пальцев используется ортопедическая перчатка.
Оперативное
При отсутствии эффекта от консервативного лечения и продолжительном не снижающемся болевом синдроме проводится хирургическое вмешательство независимо от возраста пациента. Оперативное вмешательство, как и консервативное лечение не всегда бывает эффективным. И в том, и в другом случае возможны рецидивы.
Закрытая операция
Закрытая операция осуществляется путем рассечения связки через небольшой разрез. Операция проходит в плановом порядке, под местным обезболиванием. После вмешательства накладывается только асептическая повязка, так как область прокола совсем маленькая. По статистике, после закрытой процедуры рецидивы случаются чаще, чем после открытой.
Открытая операция
При открытой операции разрез не превышает 3 сантиметров. Обнажение кольцевидной связки производится послойно, после чего идет рассечение связки по боковой поверхности. По окончании операции проводится проверка, определяющая на сколько свободно работают сухожилия, если все в порядке, то накладываются швы с последующей фиксацией кисти в гипсовую повязку. Швы, как правило, снимают на 10-14 день.
После операции нужно уточнить у врача, какие швы были наложены. Существует большое количество видов шовного материла, часть из них являются сильными аллергенами.
Народные методы
Средства народной медицины могут стать дополнением к консервативному лечению. Как самостоятельное средство они не так эффективны и, скорее всего, не принесут ожидаемого эффекта. Способы лечения народными методами:
- Сухое прогревание. Нагреть соль в духовке, засыпать ее в тканевый мешочек и приложить к поврежденному участку;
- Развести леченую глину до густоты сметаны, добавить 5 чайных ложек яблочного уксуса. Смесь нанести на повреждённый палец, замотать и держать около двух часов, после чего смыть теплой водой. Рука не должна быть напряжена во время обертывания;
- Хвою заварить в теплой воде в соотношении 1:3, после чего варить на медленном огне 20 минут. Смочить марлю в процеженном отваре и приложить к поврежденной области.
Несмотря на условную безопасность народных методов, некоторые ингредиенты могут вызывать сильную аллергию. Именно поэтому желательно подбирать только мягкие и гипоаллергенные продукты, а перед нанесением желательно проконсультироваться с врачом.
Про препателлярный бурсит можно узнать в данной статье.
Способы восстановления
В период реабилитации основным способом восстановления является гимнастика. Перед тем как приступить к активным упражнениям, необходимо пройти пассивную ЛФК. Разрабатывать кисть нужно, выполняя плавные сгибательные и разгибательные движения пальцев рук. Если упражнения выполняются верно, то дискомфортные ощущения вскоре исчезнут. Помимо этого, физиопроцедуры так же довольно действенны в период реабилитации. К основным физиотерапевтическим процедурам относятся: грязевые обертывания, электрофорез. Нагружать руку после лечения можно не ранее 2-3 месяцев после нормализации состояния.
Базовые упражнения гимнастики кистей рук.
Грязевые обертывания можно применять только после снятия швов, поскольку воздействие влажной среды может привести к открытию операционного иссечения.
Возможные последствия
Осложнения возникают крайне редко как после оперативного вмешательства, так и после консервативного лечения. Наиболее распространёнными последствиями являются:
- инфекции при несоблюдении предписаний врача;
- кровотечения у пациентов с нарушением свертываемости крови;
- синдром Зудека. Последствие, характеризующееся болью и отеком всей кисти;
- коллоидные рубцы;
- аллергические реакции на медикаменты и шовный материал;
При неверно проведенной операции возможно повреждение оболочки сустава, поэтому крайне важно ответственно подойти к выбору лечащего врача, а закрытое хирургическое вмешательство должен проводить только специалист с большим опытом работы.
Видео
В данном видео рассказывают про способы лечения стенозирующего лигаментита.
Выводы
- Стенозирующий лигаментит – острое или хроническое воспаление связок в области кисти руки.
- Болезнь может протекать в несколько стадий, при отсутствии грамотного лечения переходит в хроническую форму, вызывает осложнения.
- Среди наиболее простых, но эффективных способов лечения выделяют медикаментозную терапию и физиопроцедуры.
- Операция на кисти назначается только в крайних случаях. Может проходить по открытому и закрытому типу.
- После лечения крайне важно грамотно пройти реабилитационный период, чтобы полностью избавиться от недуга.
Про иссечение бурсы локтевого сустава можно прочитать в данном материале.
Источник
