Воспаление сустава в паху у ребенка
Когда болит в паху у ребёнка, это может быть симптомом многих заболеваний либо результатом травмы. Только тщательное обследование определит, чем вызвана боль, и какое необходимо назначить лечение.

У младенца болит в паху
Причины болей в паху
Пах – это область между нижней частью живота и бедром. В ней расположено много важных внутренних органов, мышц и связок, нервных окончаний и лимфатических узлов. Боль в паху не стоит недооценивать, так как она может указывать на ряд серьезных патологий.
Важно! Чтобы диагностировать причины болевых ощущений в области паха, необходимо определить их характер и идентифицировать возможные заболевания, симптомом которых могут являться боли. Следует обратить внимание на их природу, обстоятельства возникновения и направление, в котором распространяются болевые ощущения.
Именно в паху располагаются подвздошно-поясничные мышцы, прямая мышца бедра, приводящие мышцы бедра, бедренные вены и артерии, лобковая и седалищная мышцы, капсула тазобедренного сустава.
У ребенка боль в паху является неспецифическим симптомом, который может указывать на заболевания:
- органов брюшной полости;
- половых органов;
- позвоночника;
- кровеносной системы;
- мочевыводящих путей.
Наиболее распространенными причинами боли в паху у мальчика являются:
- Паховая грыжа;
- Инфекции, в результате которых увеличиваются паховые лимфатические узлы;
- Аппендицит;
- Орхит;
- Водянка яичка;
- Бедренная невропатия;
- Ветрянка;
- Травма.
Симптомы заболеваний
Каждое заболевание, вызывающее паховые боли, обладает своими характерными симптомами.
Паховая грыжа
Паховая грыжа – это мягкая выпуклость в паху у ребенка, в которой расположены части органов (фрагменты кишечника, иногда яичника или мочевого пузыря), выталкиваемых из брюшной полости. Является распространенным врожденным дефектом (встречается у 1-5% детей, чаще у мальчиков и недоношенных). Бывает на одной стороне, значительно реже – двусторонней.
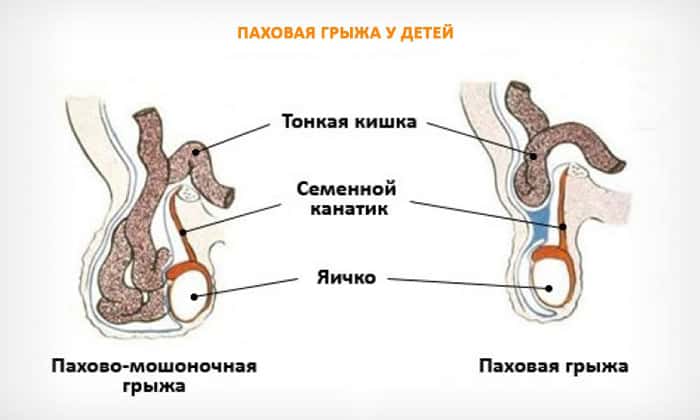
Паховая грыжа у детей
Важно! Большое влияние на развитие паховой грыжи имеет генетический фактор.
Симптомы:
- локализованная выпуклость в паху или мошонке, становящаяся особенно заметной во время напряжения мышц живота (плач или дефекация);
- болевые ощущения вокруг грыжи.
В более, чем в 90% случаев нет необходимости проводить какое-либо обследование, кроме визуального осмотра и пальпации. Если есть какие-то сомнения, могут назначить ультразвуковое сканирование.
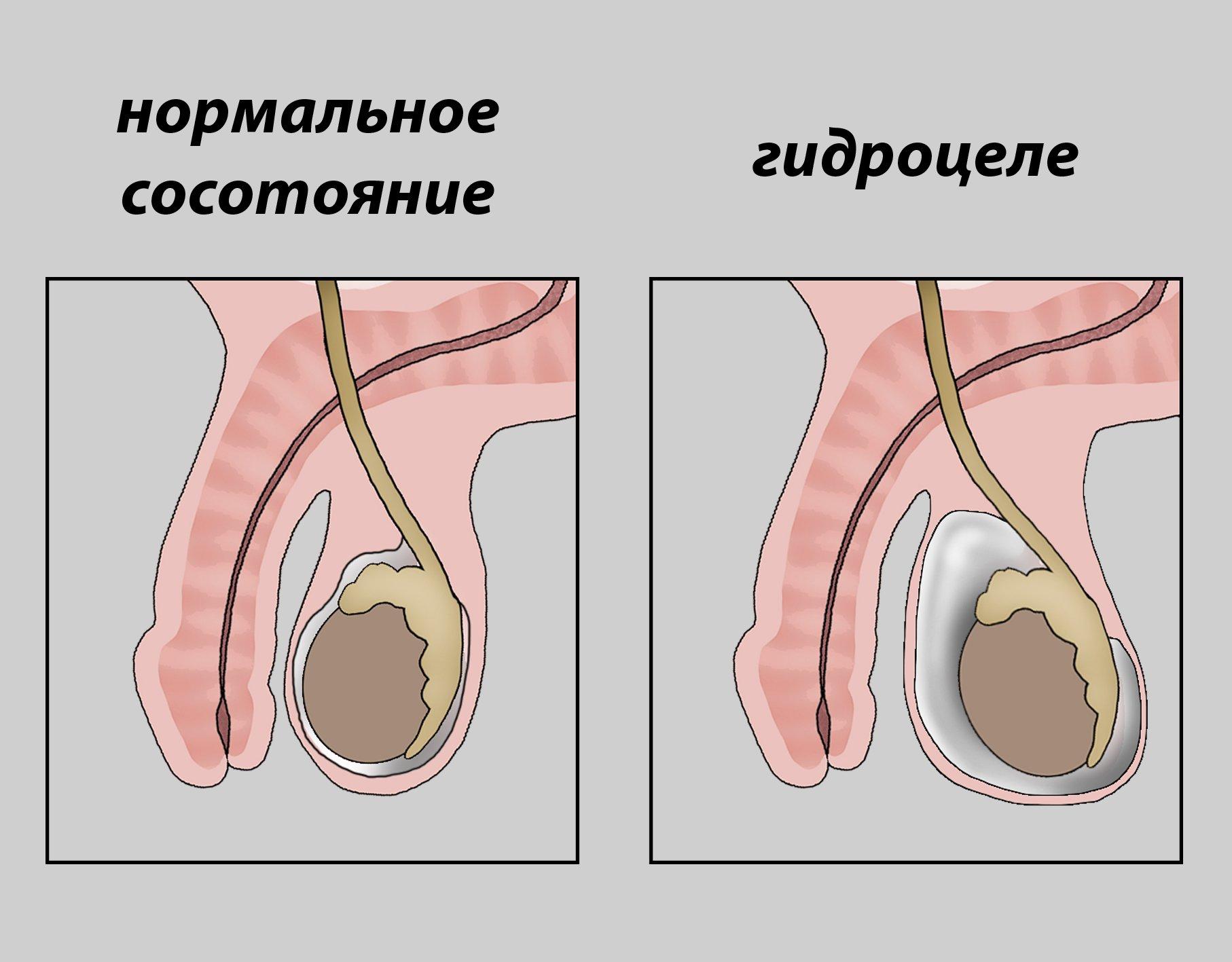
Водянка яичка
Поскольку водянка яичка – это результат накопления серозной жидкости между внутренними оболочками органа, ее наиболее характерным симптомом является увеличение мошонки. У младенцев чаще всего это врожденная патология (первичное гидроцеле). Приобретенная гидроцеле может быть результатом травмы, воспаления яичка или осложнения после операции, например, при варикоцеле (расширении вен мошонки).
Важно! Это заболевание редко вызывает боль. Кожа, хотя и растягивается, не меняет свой цвет. Воспаления нет, проблем с мочеиспусканием нет, поэтому водянка яичка часто обнаруживается случайно или при большом отеке мошонки.

Водянка яичка
Размер отека может изменяться. Скапливающаяся жидкость имеет объем от нескольких десятков до нескольких сотен миллилитров и обладает янтарным цветом. При большом размере отека возникает чувство помехи при ходьбе.
Диагностика заболевания основывается на:
- Диафаноскопии, или подсветке, мошонки, чтобы можно было проверить, проходит ли свет через увеличенное яичко. Если свет проникает и рассеивается с другой стороны, это означает, что присутствует гидроцеле;
- УЗИ мошонки.
Воспалительный процесс
Инфекционные заболевания почек (пиелонефрит) и мочевыводящих путей могут повлечь за собой воспаление лимфоузлов в паху и вызвать боль. Если сильные болевые ощущения присутствуют с правой стороны, это может быть аппендицит или воспаление толстой кишки.
Кроме болевых ощущений в паху, воспалительные процессы обладают и другими симптомами:
- затрудненное мочеиспускание и боль при нем;
- повышение температуры;
- затруднение дефекации или, наоборот, диарея.
Общий и биохимический анализ крови поможет определить, связана ли боль в паху с воспалением. Ультразвуковое исследование покажет нарушение в работе кровеносных сосудов, нефрит, варикоцеле. Компьютерная томография брюшной полости выявит заболевания мочевыводящих путей.
Орхит
Орхит – это воспаление яичек, при котором возникают боль в паху и отек мошонки. Оно бывает у детей и взрослых, только причины возникновения его для разных возрастов отличаются.
Если у мальчика в паху боль, вызванная орхитом, то это обычно связано с первичным вирусным заболеванием, чаще всего паротитом, значительно реже гриппом. У одного из четырех мальчиков, зараженных вирусом паротита, может развиться орхит.
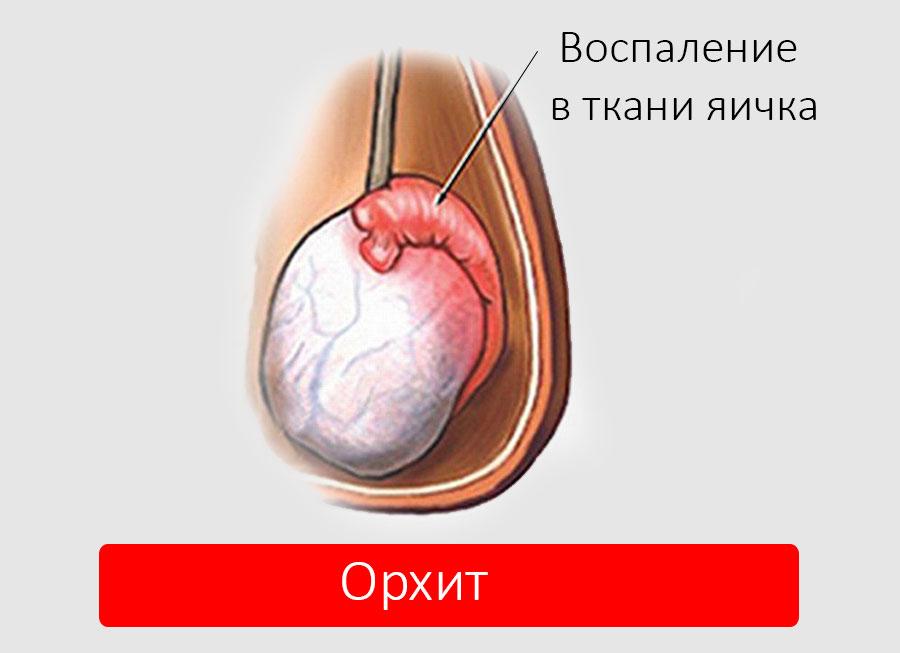
Орхит
Его симптомы:
- отек и покраснение кожи мошонки;
- боль в яичках;
- боль при прикосновении к половым органам.
Важно! Когда воспаление затрагивает только одно яичко, болит с одной стороны. Однако возможны одновременное воспаление обоих яичек, а также последующее распространение его с одного яичка на оба.
Самое важное в диагностике орхита – собрать сведения обо всех заболеваниях, которые были у пациента. После этого назначаются дополнительные анализы:
- общий анализ мочи (особенно полезен, когда подозревается, что основная инфекция присутствовала в мочевыводящих путях);
- УЗИ яичка.
Травма
Травмы, которые могут вызвать боль в паху и бедре с внутренней стороны, происходят при ударах, растяжениях. Ребенок может подвернуть ногу или упасть. Дискомфорт также провоцируется резкими движениями.
Когда боль очень сильная, это свидетельствует о переломе шейки бедра, лобковой или бедренной кости. Также может быть вывихнут или сильно ушиблен тазобедренный сустав. К другим симптомам относятся невозможность двигать ногой, синяки и отеки. При диагностике травм обычно делается рентгеновский снимок.
Ветрянка
Ветрянка – это инфекционное заболевание, передаваемое вирусом ветряной оспы. Первые симптомы до появления язвочек:
- недомогание;
- отсутствие аппетита;
- боль в животе, мышцах, горле.
Высыпания появляются на коже и слизистых, иногда и гениталиях. Затем образуются пузырьки, которые лопаются, и возникают язвы. Помимо высыпаний и зуда, имеют место быть высокая температура, увеличение шейных лимфатических узлов.
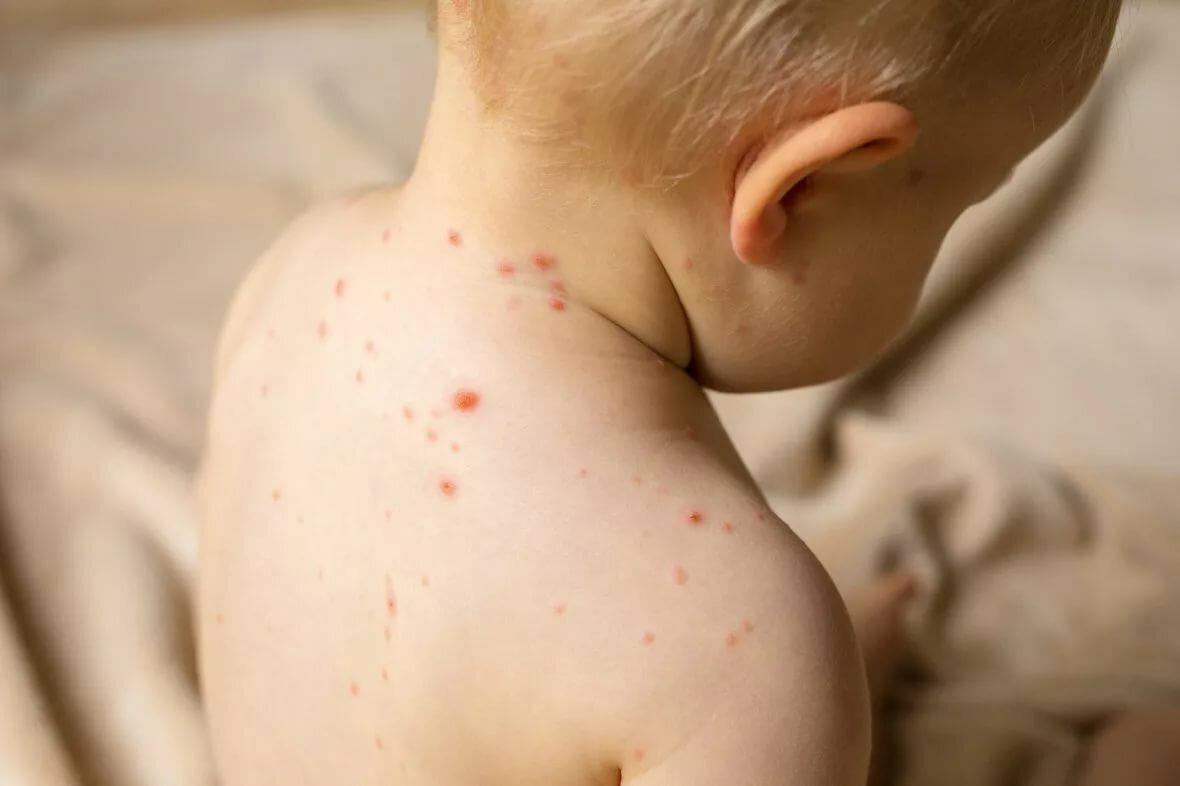
Ветрянка у детей
Если язвочки появляются в мочеиспускательном канале, то появляются боль в паху, отек половых органов. Ветряная оспа чаще всего диагностируется на основании опроса пациента и визуального осмотра. Анализы могут назначаться при развитии осложнений.
Развитие болезней
Каждая болезнь имеет свою клиническую картину и характерные признаки развития:
- Паховая грыжа у младенцев берет свое происхождение от процессов, зарождающихся в материнской утробе. Яички по влагалищному отростку постепенно опускаются в мошонку. Этот процесс заканчивается на 20-й неделе беременности, затем влагалищный отросток должен зарастать. Если этого не происходит, то создаются условия для возникновения грыжи. Со временем паховая грыжа может привести к тяжелому осложнению – захвату, когда кольцо пахового канала сжимается так, что препятствует возвращению фрагмента кишечника из грыжевого мешка. Появляются симптомы кишечной непроходимости: вздутие живота, рвота. Грыжевой выступ становится твердым, болезненным, краснеют область паха и мошонка;
- Водянка яичка развивается вследствие тяжелых родов, наследственного фактора, недоношенности, инфекционных заболеваний, перенесенных во время беременности, травм, заболеваний мочеполовой системы, доброкачественных и злокачественных опухолей. Иногда она проходит почти бессимптомно;
- Орхит возникает на фоне инфекционных заболеваний и у младенца сопровождается сильным плачем, особенно при мочеиспускании, отеком мошонки. Может повышаться температура тела;
- Если иммунитет у ребенка сильный, то ветряная оспа протекает в легкой форме. При нарушениях иммунитета возможны осложнения, такие как менингит, инфекции крови, пневмония, воспаление суставов.
Способы отличия
Дифференцировать многие заболевания, приводящие к боли в паху, можно по визуальным признакам. Например, для грыжи характерна локализованная выпуклость, для ветрянки – наличие высыпаний на коже, для водянки яичек – появление несимметрии мошонки и натянутости кожи на ней.
Важно! Часто приходится прибегать и к дополнительной диагностике, особенно при воспалительных процессах и травмах. Если у младенца появились боли при мочеиспускании, он стал беспокойным и часто плачет, его гениталии отекли и покраснели, обратиться к врачу необходимо.
Лечение
После диагностики и определения, почему у мальчика в паху боль, назначается лечение.
Мероприятия:
- В случае врожденной паховой грыжи не применяется никакого другого лечения, кроме оперативного вмешательства;
- Лечение гидроцеле состоит из несложной хирургической процедуры. Цель операции – удалить избыток жидкости. Очень редко используется пункция, позволяющая отводить жидкость. Метод имеет недостатки – несет риск заражения и не решает проблему, так как гидроцеле рецидивирует.
Важно! У младенцев операции выполняют не раньше, чем после 2-летнего возраста, поскольку гидроцеле часто исчезает само по себе.
- Рекомендуемое лечение орхита зависит от причины заболевания. Если воспаление вызвано проникновением бактерий, используют антибиотики. Для облегчения боли накладывают холодные компрессы на яички;
- Когда ветряная оспа проходит легко, используются симптоматические препараты: актуальные дезинфицирующие и жаропонижающие средства. При осложнениях применяются противовирусные средства.

Лечение ветрянки
Препараты:
- При ветрянке назначаются жаропонижающие (Парацетамол) и зеленка для дезинфекции язвочек во избежание вторичного заражения. Противовирусные препараты (Ацикловир, Виролекс) можно употреблять только с 2-х лет;
- Если у ребенка орхит, используют противовоспалительные и обезболивающие средства (Парацетамол, Ибупрофен).
Когда боль в паху вызвана воспалительными процессами, которые происходят на фоне первичной инфекции, используются специализированные препараты для лечения этой инфекции.
Боль в паху у подростка
Если у мальчика подросткового возраста болит в паху, кроме вышеперечисленных причин, это могут быть боли роста. Они связаны с быстрым ростом мышц и ощущаются главным образом в задней части икр или передней части бедер. Такие боли в паху обусловлены ростом сухожилий.

Боль в паху у подростка
Эта боль не является регулярной. Она появляется раз в несколько дней или недель, чаще всего вечером или ночью. При возникновении болевых ощущений подросток может хромать. Если это боль роста, то ничего делать не нужно.
Важно! Необходимо убедиться, что боли в мышцах и сухожилиях не сопровождаются другими заболеваниями. Температура, отсутствие аппетита, боль при прикосновении, а также отеки и синяки являются тревожными симптомами и не возникают во время интенсивного роста мышц. Они могут быть свидетельством инфекции или травмы.
Любое заболевание, затрагивающее нижнюю часть живота и позвоночника, может проявляться как боль в паху. Если она не проходит, нужно обратиться к специалисту, потому что эти болезни опасны.
Видео
Источник
Воспаление суставов – патология, не характерная для детского возраста. Наиболее часто у детей наблюдают ювенильный ревматоидный артрит и реактивный артрит. Протекает заболевание у детей также, как и у взрослых. Однако имеются и некоторые особенности. Прежде всего они связаны с более быстрым и развитием осложнений и деформаций конечностей. Этим объясняется необходимость как можно более раннего лечения.
Причины
Ювенильный ревматоидный артрит развивается у детей в возрасте 3-12 лет, чаще заболевают мальчики. Основной причиной заболевания считают наследственную предрасположенность. Провоцировать воспалительный процесс могут следующие факторы:
- Частые переохлаждения;
- Дисплазия суставов;
- Травмирование;
- Нерациональное питание и физическая нагрузка.
В совокупности перечисленные причины приводит к тому, что организм начинает вырабатывать антитела к собственным суставным тканям. Эти антитела постепенно разрушают сустав, вызывая аутоиммунный воспалительный процесс.
Артрит тазобедренного сустава, как он выглядит
Реактивный артрит является следствием инфекционного процесса в организме. Причина артрита тазобедренного сустава у детей – хламидийная или микоплазменная инфекция, первоначально локализованная в мочеполовых путях. В ответ на попадание бактерий организм вырабатывает антитела, которые могут оседать в тканях и вызывать воспаление.
Проявления
Ювенильный ревматоидный артрит тазобедренного сустава у ребёнка начинается внезапно. Малыш жалуется на боли в ногах, появляющиеся при беге или ходьбе. Поначалу никаких других проявлений болезни нет. Внешне область бедер не изменена. По мере прогрессирования заболевания болевые ощущения возникают у малыша и в покое. Они носят ноющий характер, средней интенсивности. Тазобедренные суставы могут выглядеть слегка припухшими, кожа краснеет и становится горячей на ощупь.
Интересно!
В большинстве случаев артрит характеризуется малосимптомным течением, поэтому диагноз определяют довольно поздно.
Типичным признаком ревматоидного артрита является утренняя скованность, продолжающаяся более получаса. Ребёнок не может полностью присесть на корточки, поднять или отвести в сторону бедро. Характерна быстрая утомляемость при физической нагрузке.
Заболевание характеризуется прогрессирующим течением. Оно является хроническим и приводит к изменению формы сустава. В результате деформации у ребёнка изменяется походка. Она становится косолапой, малыш ходит, переваливаясь из стороны в сторону.
Реактивный артрит тазобедренного сустава у детей развивается через 2-3 недели после появления симптомов мочеполовой инфекции. Заболевание имеет достаточно выраженную симптоматику. Резко возникают болевые ощущения. Сустав увеличивается в размере за счёт воспалительного отека, кожа над ним краснеет и становится горячей на ощупь. Попытки движений в суставе вызывают усиление болевых ощущений.
На заметку!
Реактивный артрит в большинстве случаев является односторонним, что служит отличительным признаком от ревматоидного, где поражение суставов обычно симметричное.
Болезнь характеризуется острым течением и заканчивается в течение 10-14 дней.
Диагностика
Диагноз детского артрита тазобедренного сустава устанавливают педиатры и ортопеды. Для этого опираются на характерную клиническую картину и данные лабораторно-инструментальной диагностики.
Из лабораторных исследований информативными являются следующие методы:
- Общий и биохимический анализ крови, где обнаруживаются признаки воспаления;
- Серологическое исследование крови. В 70% случаев обнаруживается ревматоидный фактор;
- Исследование суставной жидкости.
Диагностика заболевания у детей
Рентгенологическое обследование при реактивном воспалении выявляет отек околосуставных тканей, наличие жидкости в суставной сумке.
В развитии ревматоидного артрита выделяют несколько стадий, которые определяются с помощью рентгенологического исследования:
- На первой стадии выраженных изменений нет. Обнаруживают отек околосуставных тканей, незначительное уменьшение суставной щели;
- На второй стадии появляются единичные эрозии на костной ткани, называемые узурами. Отмечается прогрессирующее сужение суставной щели;
- Третья стадия характеризуется увеличением количества узур. Суставная щель практически исчезает;
- На четвёртой стадии формируются необратимые изменения в тазобедренном суставе. Клинически данная стадия означает инвалидность.
Дополнительными методами диагностики являются ультразвуковое исследование и компьютерная томография тазобедренного сустава.
Методы лечения
Для лечения артрита тазобедренного сустава у детей применяют комплекс медикаментозных и немедикаментозных методов.
Режим и диета
В период обострения ребёнку показан постельный режим, необходимый для обеспечения покоя тазобедренным суставам. Он продолжается до исчезновения болей.
В рационе должны преобладать овощи и фрукты, отварное мясо, нежирная рыба. Рекомендуется исключить жирное мясо, копчености, консервированные продукты.
Медикаментозное лечение
Реактивный и ревматоидный артрит лечат разными группами препаратов. Для подавления реактивного воспаления необходимо устранить системный инфекционный процесс. С этой целью лечение проводится антибактериальными препаратами из группы макролидов — Ровамицин, Кларбакт. Курс лечения составляет три недели, суточную дозировку определяют, исходя из возраста и массы тела ребёнка. Для подавления воспалительного процесса используют препараты из группы НПВС – Ибупрофен, Диклофенак. Они же способствуют уменьшению болевых ощущений. Лечение проводится в течение нескольких месяцев.
Медикаментозное лечение проблемы у детей
Ревматоидный артрит лечат по схеме, называемой базовой терапией. Суть методики состоит в последовательном назначении препаратов из разных фармакологических групп:
- НПВС;
- Кортикостероиды;
- Цитостатики;
- Иммунодепрессанты;
- Препараты золота.
Лечение сопряжено с развитием большого количества побочных эффектов, поэтому смена группы препаратов проводится по строгим показаниям.
Дополнительные методы
В состав комплексной терапии входят такие методы, как лечебная гимнастика, массаж, физиопроцедуры. Они улучшают кровоснабжение тканей, повышая эффективность медикаментозной терапии. Выполнение упражнений лечебной гимнастики замедляет развитие деформаций.
Прогноз
Реактивный артрит у детей при своевременном и полноценном лечении заканчивается полным восстановлением тазобедренных суставов. Из осложнений наиболее часто наблюдают гнойный артрит, возникающий вследствие проникновения инфекции в полость сустава.
Ревматоидный артрит тазобедренных суставов в детском возрасте также может закончиться самопроизвольным выздоровлением даже без лечения. Хроническая форма болезни с развитием необратимых деформаций наблюдается редко.
Артрит суставов – это воспалительный процесс, развивающийся в суставной сумке. Постепенно он приводит к деформированию сустава и нарушению его функции. Поражение тазобедренного сустава в детском возрасте грозит инвалидностью. Поэтому лечение нужно осуществлять сразу после установления диагноза.
Источник
Лимфоузлы – неотъемлемая часть лимфатической системы. Всего у человека насчитывается около 600 подобных образований. Они выполняют жизненно важные функции и остро реагируют на любые патологические изменения в организме.
Почему у мальчиков или девочек увеличиваются и воспаляются паховые лимфатические узлы, насколько это опасно? Какие симптомы проявляются у малышей и как диагностируется патология? Какие методы лечения при этом применяются?
Крошечные биофильтры иммунной системы
Лимфатические узлы дренируют лимфу, «вылавливают» вирусы и бактерии для уничтожения белыми кровяными клетками. Одновременно вырабатывают соединения, которые также помогают справиться с инфекцией. Среднее количество лимфатических узлов во всем теле — 600. Большинство из них образуют группы, получившие названия по месту расположения.
Паховые лимфоузлы у детей — скопления поверхностных элементов лимфатической системы в складках бедер. Образования состоят из лимфоидной ткани, достигают в диаметре от 5 до 15 мм (соответствует размерам горошины или мелкой фасолины). Лимфатические узлы обычно реагируют на присутствие инфекционных агентов, воздействие на организм других негативных факторов.
Если родители замечают, что лимфоузлы у ребенка опухшие, то лучше отправиться на прием к врачу. Важно раннее выявление патологического процесса.
Лимфатические узлы являются своеобразными «ситечками» или «фильтрами» для удаления из лимфы вирусов, микробов, инородных веществ, создающих угрозу для организма. Каждое такое образование в нормальном состоянии служит вместилищем для главных клеток иммунной системы — лимфоцитов. Если у ребенка воспалился лимфоузел в паху, то иммунологическая активность этого образования снижается. Инфекция продолжает распространяться по лимфатической сети, может приобретать системный характер, поражать весь организм.
Симптоматика
Очень важно уметь отличать, просто увеличены лимфоузлы или воспалены. Лимфаденит (воспаление лимфоузлов) обычно проявляется следующими симптомами:
- Вследствие увеличения узлов ребёнок становится беспокойным, они мешают ребёнку двигать головой;
- У малыша может болеть голова (в некоторых случаях боль носит частый характер);
- Ребенок ощущает слабость, недомогание;
- Гипертермия (повышение t тела);
- Ощущение пульсации или давления у воспаленного узла, болезненность в узлах;
- Гиперемия (покраснение кожи) – признак нагноения.
Увеличение лимфоузлов у ребенка — норма или патология?
Мириады инфекционных агентов, инородных молекул проникают в организм. Иммунная система детей в первые годы жизни только формируется и активно отвечает на любые раздражители. Лимфоузлы у некоторых малышей несколько выдаются над прилегающими участками кожи, что беспокоит родителей. Однако вполне допустимо небольшое увеличение этих образований при сохранении мягкой эластичной консистенции, отсутствии признаков заболевания.
Если лимфатический узел(ы) в складках бедер увеличен(ы) до 10–12 мм — это нормально. Лимфаденопатию диагностируют при размерах элементов лимфатической сети 1,5–2 см и более, изменении консистенции.
Что вызывает воспаление и увеличение лимфоузлов в паху у ребенка:
- инфекционные и воспалительные заболевания органов половой системы, мочевыделения;
- вакцинация БЦЖ, когда ослабленные микобактерии вводят в бедро;
- пеленочный дерматит в тяжелой форме, с язвами на коже;
- инфекции и воспаления суставов нижних конечностей;
- аллергические реакции;
- укусы насекомых;
- болезни крови;
- опухоли;
- экзема и др.
Признаки воспаления узлов на затылке
Цвет кожи в области воспаления остается прежним, но температура увеличивается (кожный покров стает горячим). Возможно как одностороннее, так и двустороннее распухание желез. Процесс сопровождается такими симптомами увеличения затылочных лимфоузлов:
- появляется озноб или лихорадка;
- признаки интоксикации: головокружение, тошнота, отсутствие аппетита;
- при нагноении, вокруг лимфоузла появляется покраснение. Надавливая на уплотнение ощущается резкий хруст.
Воспаление узлов на затылке — не самостоятельная патология, поэтому возможно появление признаков основного заболевания, которые дополнят клиническую картину.
Диагностика
Родителям следует учесть, что у детей раннего возраста лимфоузлы в паховой области могут воспалиться после любых повреждениях стоп, икр, бедер. Раны, царапины или ссадины необходимо правильно и своевременно обработать антисептиками. Иначе лимфатической системе приходится работать с удвоенной нагрузкой.
Ребенка необходимо обследовать, чтобы выяснить причину лимфаденопатии и лимфаденита.
Нередко воспаление лимфоузлов в паху у ребенка без видимых повреждений кожи возникает при серьезных заболеваниях, метаболических нарушениях. На патологический процесс указывает сочетание лимфаденита с беспричинной потерей веса, потливостью по ночам, стойкой лихорадкой. Следует обратиться за медицинской помощью в тех случаях, когда объем лимфатического узла продолжает расти или не уменьшается до нормальных значений в течение нескольких недель.
Врач на приеме внимательно осмотрит нижние конечности, складки бедер и живот малыша. Однако педиатру не всегда удается поставить диагноз, исходя только из результатов осмотра ребенка и беседы с его родителями. Врачи назначают исследование мочи, общий и биохимический анализы крови, тесты на присутствие паразитов, серологическое исследование крови на антитела к герпесвирусам. Поможет в установлении диагноза УЗИ органов брюшной полости и малого таза. Наличие гноя в лимфоузлах, неясная этиология процесса — причина для назначения тонкоигольной биопсии (пункции).
Профилактика
Как показывает практика, многие заболевание можно предугадать или предотвратить. Для этого необходимо просто следовать нескольким рекомендациям:
- Тщательно следить за состоянием здоровья малыша
- Сразу же обрабатывать антисептиком все царапины, ссадины и укусы животных
- Не допускать слишком тесного контакта с котами
- Если малыш уже болеет, при посещении врача консультироваться и о возможных воспалительных процессах
- Соблюдать нормы гигиены, не допускать появление на ягодицах появление сыпи и язв
Соблюдение этих простых правил снизит риск заболевания как для детей, так и для взрослых.
Терапия лимфаденита
При воспалительном процессе в лимфоузлах в первоочередном лечении нуждаются не сами элементы лимфатической сети, а основное заболевание. Высокую температуру можно и нужно снижать, если ее значение приближается к 39°С. Рекомендуется воспользоваться жаропонижающими, противовоспалительными и болеутоляющими ректальными суппозиториями или сиропом на основе парацетамола либо ибупрофена. Выдавливать и прогревать уплотнения нельзя, чтобы не провоцировать нагноение и заражение окружающих тканей.
Осложнения
Запущены стадии заболевания, неэффективное лечение или особо острая форма могу нанести непоправимый вред организму и дать целый ряд осложнений:
- Возникновения абсцессов
- Сепсис (заражение крови)
- Интоксикация всего организма
- Остеомиелит
- Энцефалит
- Септический артрит
- Переход инфекционного заболевания в хроническую форму
- Аденофлегмона
Поэтому не стоит запускать заболевание, увлекаться народной медициной или надеяться, что «оно само пройдет». При первом подозрении стоит обратиться к доктору.
Народные средства для лечения лимфаденита у детей
Воспаление одного или группы лимфоузлов характерно для вирусных и бактериальных инфекций, которым особенно подвержены маленькие дети. Можно понять родителей, желающих минимизировать использование сильных медикаментов, особенно антибиотиков. Народные рецепты помогут вылечить ребенка и укрепить его иммунитет. Среди наиболее доступных средств — травы с противовоспалительным действием, повышающие защитные силы организма.
Профилактике лимфаденита способствует укрепление иммунитета и закаливание ребенка.
При небольшом увеличении лимфатических узлов в паху дают настойку эхинацеи — четыре раза в день по 10 капель аптечного или собственноручно приготовленного раствора. Рекомендуется заваривать для ребенка фитосборы, чай с ягодами рябины, шиповника. Пропорции для настоя — 1 ст. л. сухого сырья на чашку кипящей воды. Шиповник нужно варить на водяной бане 10 минут (под крышкой). На один прием дают 30–50 мл отвара.
Противовоспалительными свойствами обладают многие лекарственные растения. Они содержат фитохимические вещества, устраняющие отек, покраснение, боль и жар. Рекомендуется включить в состав фитосборов для приема внутрь корни алтея, цветки ромашки, календулы, эхинацеи, листья подорожника. Для фитованн желательно использовать отвары череды, зверобоя, лаванды, шалфея, листьев березы.
Использование каждого народного средства, их сочетание с медикаментозной терапией рекомендуется согласовать с педиатром. Во время и после лечения родителям следует позаботиться о том, чтобы ребенок не переохлаждался и не перегревался. Нужно обратить внимание на одежду и обувь, ведь тесное белье, узкие джинсы, натертые стопы ног могут стать причиной увеличения лимфатических узлов в паху.
Что категорически нельзя делать
Чтобы ребенок выздоровел как можно быстрее без всяких осложнений, нельзя категорически:
- Прогревать воспаления компрессами
- Увлекаться нетрадиционной медициной
- Запускать заболевание
- Лечить отдельно заболевание-первопричину и воспаление
Тщательно следите за здоровье сего ребенка – это поможет выявит любую опасность на ранней стадии и нейтрализовать ее. И не стоит пугаться – чаще всего воспаления лимфоузлов не несет никакой угрозы для ребенка и лечится в течении недели если не пренебрегать советами медиков.
Симптомы
Это заболевание у женщин и у мужчин проявляется одинаково. Разными могут быть только симптомы, которые привели к лимфадениту. Рассмотрим более подробно, как же проявляются воспалительные процессы в лимфоузлах.
- Увеличение лимфоузлов: одного или нескольких. В норме паховые узлы достаточно маленькие и не прощупываются. При увеличении размеров до 1,5- 2 сантиметров (и больше) их можно легко нащупать. Также возникает ощущение давления на кровеносные сосуды, находящиеся в этой области.
- Боль при надавливании, дискомфорт во время движения и в любых позах, где возможно небольшое давление на воспаленный узел, а также при ходьбе. В более серьезных случаях боль чувствуется даже без надавливания на пораженные места.
- Воспаленные лимфатические узлы в паху сопровождаются повышением температуры тела, ознобом, потерей аппетита.
- Проявление основного вирусного или бактериального инфицирования: боль внизу живота, жжение во влагалище, жжение и дискомфорт внешних половых органов, специфические выделения из влагалища и т.д.
- Покраснение и припухлость над пораженными лимфоузлами в паховой области может свидетельствовать о нагноении узлов. Этот процесс проявляется и пульсирующей болью, и просто пульсацией лимфоузла на фоне местного повышения температуры.
- Острая боль без проявления дополнительных симптомов может свидетельствовать о болезнях лимфатической системы.
- Длительный дискомфорт и увеличение лимфоузлов на протяжении 3-6 месяцев свидетельствует о патологических процессах в организме.
При острых симптомах воспаления паховых лимфатических узлов необходимо сразу обращаться за медицинской помощью. Иногда симптомы бывают несущественны, проявляющиеся только время от времени. В этом случае необходимо пройти медицинский осмотр, поскольку длительное течение заболевания свидетельствует, как минимум, о снижении иммунитета. В худшем случае эти процессы могут быть симптомами серьезных онкологических или системных заболеваний организма.
Еще интересней:
Яблочный уксус от бородавок
Яичники при месячных
Характерные симптомы
Локализованный воспалительный процесс, возникший и протекающий в лимфоузле, называется лимфаденитом. Регионарное воспаление узлов никогда не бывает первичным.
Наиболее частой локализацией лимфаденита у детей является челюстно-лицевая область и шейный отдел. Изолированное воспаление лимфоузлов в паху как у мальчиков, так и у девочек встречается достаточно редко.
Воспаленный лимфоузел в паху растет в диаметре, плотнеет, кожа над ним становится красной (гиперемированной). В подкожной жировой клетчатке определяется реактивный отек, при пальпации возникает выраженное болевое ощущение.
Воспаление лимфоузлов в паху
Флюктуация и размягчение проявляется при гнойном сплавлении узла и окружающих тканей. Из общих симптомов у ребенка отмечается лихорадка до 38-39 градусов, недомогание, озноб, головная боль, прочие проявления интоксикации.
Где расположены лимфоузлы и какими они должны быть в норме?
Анатомически выделяются следующие группы лимфатических узлов в зависимости от расположения:
- шейные – затылочные, околоушные, подчелюстные, подбородочные, переднешейные, заднешейные и тонзиллярные;
- грудные – надключичные, подключичные, подмышечные и торакальные;
- лимфоузлы конечностей – локтевые (кубитальные), подколенные;
- паховые.
Паховые лимфатические узлы располагаются по ходу паховой связки, через них проходит лимфа с кожи и подкожной жировой клетчатки нижних конечностей, живота, ягодиц, промежности, половых органов и заднего прохода.
( 2 оценки, среднее 4.5 из 5 )
Источник

