Воспаление соединительной ткани ног
Заболевания, при которых поражаются суставы и суставной аппарат – мышцы, кости, хрящ и сухожилия, считаются болезнями соединительной ткани, поскольку все вышеназванные структуры состоят по большей части именно из нее. Многие болезни соединительной ткани связаны с аутоиммунными процессами. Последние же заключаются в том, что по каким-то причинам иммунная система начинает реагировать на собственные ткани организма и вырабатывать атакующие их патологические антитела (аутоантитела).
Иммунные реакции сопровождаются воспалением, которое в норме является защитным процессом и стихает, когда отпадает необходимость в защите. Однако при аутоиммунных болезнях воспаление может стать хроническим и привести к повреждению нормальных тканей. Например, при ревматоидном артрите в результате хронического воспаления поражаются суставные хрящи. При этом страдают несколько суставов, так как антитела циркулируют с кровью по всему организму.
Воспаление может развиваться в соединительной ткани внутри и вокруг суставов, а также в других тканях организма. Обычно в воспалительный процесс вовлекаются и мышцы, а иногда и оболочки, которые окружают сердце (перикард), легкие (плевра) и даже мозг. Характер и тяжесть симптомов зависят от того, какие органы поражены.
Диагностика всех аутоиммунных болезней основывается на типичных симптомах, результатах общего осмотра и лабораторных анализов. Иногда бывают такие сочетания симптомов, что невозможно поставить диагноз конкретного заболевания соединительной ткани. В этих случаях диагностируется недифференцированное заболевание соединительной ткани или перекрестный синдром.
Болезни соединительной ткани часто сопровождаются анемией (снижением содержания эритроцитов в крови). При этом в анализах крови определяется увеличение скорости оседания эритроцитов (СОЭ). Увеличение этого показателя свидетельствует о наличии активного воспалительного процесса в организме, но не позволяет определить причину воспаления. Контролируя СОЭ, врач может определить, идет ли болезнь на убыль параллельно уменьшению симптомов.
При некоторых болезнях соединительной ткани в крови могут быть обнаружены необычные антитела. При наличии антител, специфических для какой-либо болезни, подтверждается диагноз соответствующей болезни. Например, антитела к двухспиральной ДНК выявляются почти исключительно при системной красной волчанке. Однако при большинстве болезней соединительной ткани антитела не специфичны. Например, у 70% больных ревматоидным артритом обнаруживаются антитела, называемые ревматоидным фактором, но у остальных больных их нет; кроме того, ревматоидный фактор может выявляться и при некоторых других заболеваниях. В таких случаях результаты лабораторного исследования хотя и помогают врачу в диагностике, но не позволяют поставить точный диагноз.
Когда болезнь поражает определенную ткань или орган, врач может сделать биопсию, то есть взять образец ткани из этого органа и исследовать ее под микроскопом. Результаты позволяют подтвердить диагноз и контролировать течение болезни.
Лечение зависит от вида болезни и степени ее тяжести. Лекарственная терапия назначается для уменьшения воспаления. Когда воспаление вызывает тяжелые симптомы или угрожает жизни, интенсивное лечение должно быть начато немедленно.
К лекарствам, уменьшающим воспаление, относятся нестероидные противовоспалительные средства (НПВС), например аспирин и ибупрофен, которые применяются при легких формах указанных заболеваний и внезапных обострениях. Эти препараты обладают также болеутоляющим действием. Некоторые НПВС можно приобрести без рецепта, но препараты, содержащие их в высоких дозировках, как правило необходимых при лечении аутоиммунных болезней, продаются по рецепту. Если лекарство принимается в средних дозах в течение недолгого времени, побочные эффекты (наиболее частый из них – расстройство желудка) чаще всего незначительны. Но бывают и тяжелые множественные побочные эффекты, особенно если лекарство принимается в высоких дозах или в течение длительного времени.
Кортикостероиды – синтетические препараты естественных гормонов; они обладают очень мощным противовоспалительным действием. Эти препараты назначаются внутрь или в инъекциях. Преднизолон – наиболее широко используемый кортикостероид – принимают внутрь. Низкие дозы кортикостероидов иногда приходится принимать в течение нескольких месяцев или лет даже после того, как воспаление подавлено более высокими дозами препаратов. По сравнению с НПВС кортикостероиды вызывают гораздо более тяжелые побочные эффекты – повышение уровня сахара в крови, увеличение риска инфекционных осложнений, остеопороз, задержку воды в организме и повреждение кожи. Во избежание этого врач обычно назначает минимально эффективную дозу, особенно для длительного лечения.
Иммунодепрессанты (препараты, подавляющие иммунитет), такие как метотрексат, азатиоприн и циклофосфамид, подавляют иммунную реакцию и тем самым уменьшают воспаление. Эти лекарства (некоторые из них используются также для лечения онкологических заболеваний) могут иметь опасные побочные эффекты. При длительном применении азатиоприна и циклофосфамида увеличивается риск развития отдельных видов злокачественных новообразований. Некоторые иммунодепрессанты негативно влияют на репродуктивную (детородную) функцию. Из-за подавления иммунитета самые обычные инфекции могут представлять угрозу для жизни. Поэтому наиболее мощные иммунодепрессанты, как правило, назначаются только в тяжелых случаях.
Источник

- 13 Августа, 2018
- Ортопедия и травматология
- Мария Иванова
Отек мягких тканей – это поражение, при котором большое количество жидкости скапливается в межклеточном пространстве. Такое состояние в большинстве случаев возникает по причине закупорки лимфатических путей. Устранять воспаление мягких тканей, вне зависимости от места его появления, важно с помощью комплексного лечения, которое назначит лечащий специалист.
Симптомы воспаления в тканях
Важно детально рассмотреть общее состояние организма при воспалительном отеке мягких тканей. Все отеки, которые появляются на теле человека, обладают схожими симптомами и особо не отличаются друг от друга.
На начальной стадии поражения больной может чувствовать боль в конкретном месте (там и начинается процесс воспаления). В течение нескольких часов либо дней воспаленный участок начинает сильно отекать, повышается температура тела пациента, происходит гипертермия.
Если отек гнойного типа, то ткани не только подвергаются сильному воспалению, но и со временем начинают отмирать. При таком поражении у больного значительно возрастает температура тела, может возникнуть лихорадка. В этом случае все симптомы будут говорить о том, что в организме находятся вредные вещества.

Главной причиной заболевания является поражение организма человека инфекцией, в результате которой воспаление распространяется по всему телу. Особо сложно пациент переносит воспаления на лице. Иногда они действительно подвергают опасности жизнь и здоровье больного. При воспалении тканей на лице важно незамедлительно обратиться за помощью к врачу, затягивать в этом случае крайне опасно. Важно помнить, что большие скопления гноя начинают самостоятельно вскрываться. Устранять экссудат своими усилиями без консультации доктора нельзя.
Виды поражений
Вся симптоматика воспаления мягких тканей разделена на отдельные группы. Выделяют следующие классификации воспаления:
- процесс воспаления;
- болевые ощущения, связанные с травмированием области;
- интоксикация организма;
- лимфостаз;
- трудности с метаболизмом;
- появление трофических язв.
Основная классификация
Специалисты определяют несколько разновидностей воспалительных процессов мягких тканей. В медицинскую группу включены следующие формы поражения:
- Появление фурункулов. Такое воспаление мягких тканей обусловлено формированием скоплений гноя. С течением времени экссудат начинает поражать ткани в области волосяного фолликула, а также вокруг соединительной ткани, которая находится рядом с прыщиками.
- Фурункулез – второй вид воспаления. Его принято относить к болезням хронического характера. Патология в короткие сроки распространяется по мягким тканям. На поверхности кожи лица и тела при таком поражении появляется большое количество фурункулов. В зависимости от стадии заболевания, образования могут быть крупными либо мелкими.
- Карбункул – это острый процесс, распространяющийся на волосяные фолликулы и сальные железы. Нужно отметить, что образования распространяются не только по коже, но и затрагивают подкожную клетчатку.
- Абсцесс – поражает определенный участок тканей, причиной является гной, который со временем скапливается в большом количестве и локализуется. В дальнейшем абсцесс поражает и внутренние органы.
- Бурсит – еще одна форма воспаления, которое в большинстве случаев затрагивает синовиальные сумки. Внутри начинает скапливаться экссудат.
- Мастит – воспаление, происходящее в молочных железах женщин и мужчин.
- Панариций – воспаление мягких тканей пальцев рук и ног человека. В некоторых случаях воспалительный процесс также распространяется на суставы и костную ткань больного.
- Парапроктит – воспалительный процесс, затрагивающий ткани прямой кишки.
- Гидраденит — воспаление тканей потовых желез.
- Лимфаденит – воспаление, которое распространяется на лимфатические узлы.
Основные причины
К главной причине воспалительного процесса в тканях относят поражение организма бактериями и опасной инфекцией. В большинстве случаев это происходит при поражении стафилококками. Редко инфекцией выступает кишечная палочка и другие анаэробные бактерии.
По поверхности тела воспаление разносится посредством расчесов, а также из-за несоблюдения правил личной гигиены.
Ухудшение патологии
У любой болезни все воспалительные процессы делятся на основные стадии, которые со временем начинают прогрессировать. На первой стадии заболевания больной не ощущает никакой отрицательной симптоматики. Сначала в области инфицирования начинает нарушаться кровообращение, после полностью заражаются мягкие ткани. При начале воспаления капилляры могут значительно уменьшиться в размере, а мышцы гипертрофироваться и потерять прежнюю структуру.
При отсутствии эффективного лечения на первой стадии поражения заболевание начинает стремительно переходить на следующий уровень. На второй стадии все ткани в пораженном месте начинают сильно отекать, у больного возникают первые болевые ощущения. Под воспаленной тканью скапливается лишняя жидкость (ее становится настолько много, что пораженная область начинает увеличиваться в размерах, появляется отек).
На второй стадии поражения не следует начинать прием обезболивающих средств, чтобы избавиться от боли. Не нужно пытать начинать самостоятельное лечение, лучше всего сразу же отправиться к врачу, чтобы тот смог определить точную причину поражения. На третьей стадии заболевания у пациента может произойти нагноение тканей, что опасно для здоровья.
Лечение воспалительного процесса
Лечение воспаления мягких тканей начнется с противовоспалительных мероприятий, антибактериальной терапии, а также улучшения иммунитета. Если выбранный способ лечения не приносит никакого эффекта, то в обязательном порядке проводится операция по устранению очага поражения.
Степень выраженности болезни в разы уменьшается, если воспаление вскрывается самостоятельно. Но на любой стадии очаги поражения важно тщательно обеззараживать и дезинфицировать.
Существуют действенные способы, которые помогут снять воспаление мягких тканей:
- бактерицидное лечение. Оно включает в себя прием антибактериальных медикаментов;
- лекарства, помогающие избавиться от воспаления: УВЧ-терапия, использование электрофореза с раствором кальция хлорида;
- улучшение иммунной системы;
- интенсивная терапия;
- облучение;
- регенеративное лечение;
- анестетики для улучшения состояния пациента;
- инфракрасное облучение;
- прием антибиотиков при гнойном воспалении мягких тканей.
Поражение стопы
В зависимости от конкретной причины появления, отек стопы может обладать хроническим или же эпизодическим характером. Отек стопы в большинстве случаев появляется по причине сердечной недостаточности, заболевания почек либо печени. Также причиной воспаления мягких тканей стопы может быть физическое воздействие со стороны, к примеру, удар стопы об угол либо перелом.
Разрыв связок, растяжение, вывихи и различные смещения – также распространенные причины отечности. Воспаление может произойти из-за подвывиха стопы, перелома костей пальцевых фаланг, повреждения плюсневых костей стопы, врожденных анатомических нарушений.
Отек стопы проходит на фоне сильной боли и дискомфорта, которые появляются по причине усиления нагрузки на голеностопный сустав и воспалительного процесса. Способ лечения стопы будет выбираться с учетом причины возникновения воспаления.
Отечность нижних конечностей
Воспаление мягких тканей ног происходит при нарушении венозного лимфатического тока, увеличения проницаемости капилляров, трудности со связыванием жидкости и белков. К отеку и воспалению могут привести переломы конечностей, сильный ушиб колена, разрыв сухожилий либо связок.

Воспаление мягких тканей ноги приводит к сильной отечности определенного участка. Выраженную форму патология приобретает при артритах и бурситах. При этом больной жалуется на наличие сильной боли и на красноту кожи.
Поражение мягких тканей руки
В большинстве случаев воспаление мягких тканей руки происходит медленно (в течении нескольких лет), а симптоматика усиливается постепенно. К симптомам начала воспаления относят:
- неприятные ощущения, болезненность возле лучезапястного сустава;
- при движении больной рукой можно услышать хруст;
- заметны отеки, краснота на коже, повышается температура рядом с пораженным местом или суставом;
- ухудшается подвижность конечности, тяжелее дается захват предметов.
На ранних стадиях поражения пациент ощущает дискомфорт и боль в месте пораженного сустава при резких движениях (при сгибании руки либо отведении первого пальца в сторону). Особенно сильно боли проявляются при смене погоды либо в ночное время.
Без оказания нужных лечебных мероприятий патология перерастает в хроническую форму, которая проходит совместно с дистрофическими изменениями тканей:
- сухожилия становятся толще;
- начинается процесс окостенении;
- лучевые и локтевые ткани разрастаются, появляются остеофиты.
В конце всех процессов костно-фиброзный канал сужается, вдавливая соединенный нерв и сосуды, которые находятся близко к сухожилию. Ущемление нерва происходит с:
- сильной болью острого характера;
- понижением температуры тела, болевыми ощущениями в руке;
- чувством покалывания и онемения возле руки.
Борьба с поражением
Патологии данного типа принято лечить консервативным путем. Если воспаление мягких тканей вторичной формы и происходит на фоне другого заболевания, то с самого начала важно устранить первопричину.
Для эффективного лечения важно обеспечить больной конечности полный покой и комфорт. Для этого руку сгибают в локте и фиксируют в таком положении специальной повязкой. Для наилучшей фиксации лучше всего воспользоваться лучезапястными ортезами.
Лекарственные препараты врач выписывает для снятия болевых ощущений у пациента и устранения воспаления. Больной должен принимать нестероидные противовоспалительные медикаменты (как в виде мазей, так и в форме таблеток). В некоторых случаях дополнительно выписывают глюкокортикостероиды.
Воспаление сустав кисти
Первые симптомы острого воспаления мягких тканей суставов настолько выражены, что выявить поражение можно самостоятельно еще до похода к врачу: у метеозависимых людей при резкой смене погоды появляются сильные боли в суставах – первый симптом воспалительного процесса.
В некоторых случаях поражение протекает в скрытой форме, но на протяжении нескольких лет симптомы набирают обороты. При хронической форме воспаление часто выявляется уже на той стадии, когда восстановить сустав и устранить изменения в нем не получается.
Основные симптомы артрита:
- болезненные ощущения, которые часто появляются совместно с повышением температуры тела. При хроническом поражении боли усиливаются после покоя конечности;
- скованность по утрам, которая продолжается от 2 до 20 минут;
- чувство онемения либо покалывания в месте воспаления, характерный хруст при движении;
- заметная отечность тканей;
- нарушение структуры сустава при долгом воспалении кисти руки.
Лечение периимплантита
Воспаление мягких тканей зуба при периимплантите отличается тяжелой симптоматикой. К основным симптомам относят:
- покраснение десны и отечность;
- болевые ощущения в месте импланта;
- кровоточивость;
- скопление гноя;
- неприятный запах;
- появление кармана между имплантом и десной;
- сильная подвижность.
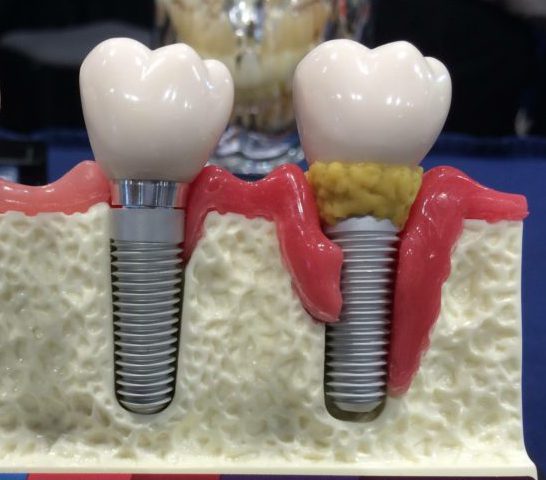
При прогрессировании болезни симптоматика только усиливается, а боль становится выраженнее. Определить степень воспаления можно с помощью рентгена. Для назначения эффективного лечения важно сразу провести консультацию у доктора.
Воспалительные процессы при микозите
При микозите у больного возникают следующие симптомы:
- краснота и отечность десен;
- сильная боль;
- неприятный запах;
- повышение температуры тела;
- непереносимость горячей и холодной пищи.
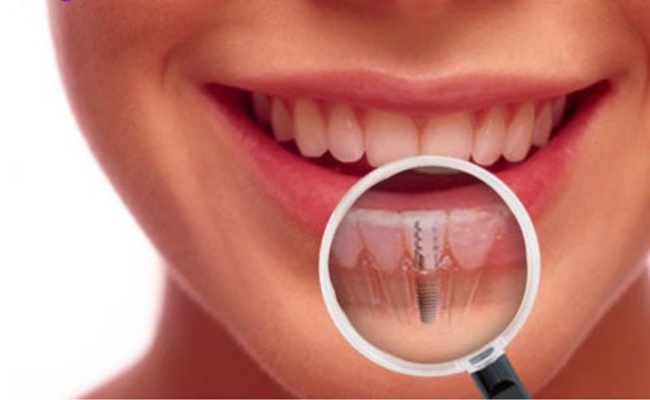
Лечение воспаления тканей назначает исключительно лечащий специалист. Оно будет заключено в дезинфекции воспаленных участков. Главной целью мероприятий является остановка кровоточивости и воспалительного процесса. Для профилактики от развития воспаления важно тщательно следить за гигиеной ротовой полости, включая область имплантов. Самым опасным фактором, который может привести к утрате импланта, считается табак. Именно по этой причине от такой вредной привычки важно как можно скорее избавиться.
Источник
Смешанное заболевание соединительной ткани является довольно редкой патологией. Клиническая картина этого недуга характеризуется сочетанием признаков различных коллагенозных болезней. Эта патология иначе называется синдромом Шарпа. Чаще всего такой симптомокомплекс отмечается в пубертатном периоде и у пациентов среднего возраста. В запущенной форме патология может привести к тяжелым и опасным для жизни последствиям. В статье мы подробно рассмотрим симптомы и лечение смешанного заболевания соединительной ткани.
Что это такое
В прошлом эту патологию было очень сложно диагностировать. Ведь признаки синдрома Шарпа напоминают проявления разнообразных ревматических недугов. Лишь относительно недавно это заболевание было описано, как отдельное аутоиммунное нарушение.
При смешанном заболевании соединительной ткани (СЗСТ) у пациента отмечаются отдельные признаки различных ревматических патологий:
- системной красной волчанки;
- дерматомиозита;
- склеродермии;
- ревматоидного артрита;
- полимиозита.
У пациента не обязательно наблюдается полная клиническая картина всех вышеперечисленных болезней. Обычно наблюдаются несколько симптомов, характерных для разных аутоиммунных патологий.
Код по МКБ
По МКБ-10 смешанное заболевание соединительной ткани выделяется в отдельную группу патологий под шифром М35 («Другие заболевания соединительной ткани»). Полный код СЗСТ — М35.1. В эту группу включены перекрестные ревматические синдромы. Слово «перекрестные» означает, что при данной патологии отмечаются признаки различных болезней соединительной ткани (коллагенозов).
Причины
В настоящее время не выяснены точные причины синдрома Шарпа. Смешанное заболевание соединительной ткани носит аутоиммунный характер. Это означает, что иммунитет человека по неустановленным причинам начинает атаковать собственные здоровые клетки.
Что может спровоцировать такой сбой в работе защитных сил организма? Медики предполагают, что повлиять на работу иммунитета может длительный прием некоторых лекарственных препаратов. Большую роль в возникновении аутоиммунных реакций играют гормональные нарушения и возрастная перестройка эндокринной системы. По этой причине СЗСТ нередко отмечается у подростков и у женщин в период климакса.
Негативный эмоциональный фон тоже может сказаться на работе иммунной системы. Психосоматика смешанного заболевания соединительной ткани связана с серьезными стрессами. Эта патология чаще отмечается у людей, склонным к депрессиям, а также у больных неврозами и психозами.

Синдром Шарпа обычно отмечается у людей, имеющих наследственную предрасположенность к ревматическим болезням. Воздействие неблагоприятных факторов является лишь спусковым механизмом для возникновения аутоиммунных поражений.
Симптоматика
Смешанное заболевание соединительной ткани протекает в хронической форме и без лечения постепенно прогрессирует. Эта патология является системной, она поражает не только кожу и суставы, но и весь организм.
Очень часто начальным признаком заболевания становится нарушение циркуляции крови в пальцах рук и ног. Это напоминает проявления синдрома Рейно. Из-за спазма сосудов у человека бледнеют и становятся холодными пальцы рук и ног. Затем кожа на кистях и ступнях приобретает синеватый оттенок. Похолодание конечностей сопровождается выраженным болевым синдромом. Такие спазмы сосудов могут возникать за несколько лет до развития других признаков болезни.

У большинства пациентов возникают боли в суставах. Пальцы рук сильно отекают, движения становятся болезненными. Отмечается слабость мышц. Из-за боли и отечности пациенту становится трудно сгибать пальцы и удерживать в руках различные предметы. Это похоже на начальные проявления ревматоидного артрита или системной красной волчанки. Однако при этом очень редко возникает деформация костей. В дальнейшем в патологический процесс вовлекаются и другие суставные сочленения, чаще всего колени и локти.

В дальнейшем у человека возникают красные и белые пятна на коже, особенно в области кистей и лица. Прощупываются уплотненные участки мышц, как при системной склеродермии. Кожные покровы утолщаются, в редких случаях появляются язвочки на эпидермисе.

У пациента постепенно ухудшается самочувствие. Боль в суставах и кожные высыпания сопровождаются следующей симптоматикой:
- общей слабостью;
- ощущением скованности в суставах после ночного сна;
- повышенной чувствительностью к ультрафиолету;
- пересыханием слизистой рта и затруднением глотания;
- выпадением волос;
- беспричинным снижением веса при нормальном питании;
- повышением температуры;
- увеличением лимфоузлов.
В запущенных случаях патологический процесс распространяется на почки и легкие. Возникает гломерулонефрит, повышается содержание протеина в моче. Пациенты жалуются на боль в груди и затруднения дыхания.
Возможные осложнения
Смешанное заболевание соединительной ткани является довольно опасной патологией. Если патологический процесс затрагивает внутренние органы, то при некачественном лечении могут возникнуть следующие осложнения:
- почечная недостаточность;
- инсульт;
- воспаление слизистой пищевода;
- прободение стенки кишечника;
- инфаркт миокарда.

Такие осложнения отмечаются при неблагоприятном течении болезни и при отсутствии должной терапии.
Диагностика
Лечением СЗСТ занимается врач-ревматолог. Симптомы смешанного заболевания соединительной ткани крайне разнообразны и напоминают проявления многих других патологий. Из-за этого нередко возникают затруднения в постановке диагноза.
Пациентам назначают серологический анализ крови на антитела к ядерному рибонуклеопротеиду. Если показатели этого исследования превышают допустимую и при этом у больных отмечается артралгия и синдром Рейно, то диагноз считается подтвержденным.
Дополнительно назначают следующие исследования:
- клинические и биохимические анализы крови и мочи;
- исследование урины по Нечипоренко;
- анализ на ревматоидный фактор и специфические иммуноглобулины.
При необходимости назначают УЗИ почек, а также рентгенографию легких и эхокардиограмму.
Методы лечения
Лечение смешанного заболевания соединительной ткани направлено в первую очередь на подавление аутоиммунной реакции. Пациентам назначают следующие лекарства:
- Кортикостероидные гормоны: «Дексаметазон», «Метипред», «Преднизолон». Эти препараты уменьшают аутоиммунную реакцию и воспаление в суставах.
- Цитостатики: «Азатиоприн», «Имуран», «Плаквенил». Такеи лекарства также подавляют работу иммунной системы.
- Нестероидные средства противовоспалительного действия: «Диклофенак», «Вольтарен». Их назначают при выраженной боли и отечности суставов.
- Антагонисты кальция: «Верапамил», «Дилтиазем», «Нифедипин». Эти препараты назначают для предотвращения поражения сердечно-сосудистой системы.
- Ингибиторы протонной помпы: «Омепразол». Больным с синдромом Шарпа приходится принимать медикаменты в течение длительного времени, а порой и пожизненно. Это может отрицательно сказаться на органах ЖКТ. Препарат «Омепразол» помогает защитить слизистую желудка от агрессивного воздействия лекарств.
Такое комплексное лечение предотвращает обострения болезни и позволяет добиться стойкой ремиссии.

Важно помнить, что препараты для лечения СЗСТ существенно снижают иммунитет. Поэтому пациентам необходимо оберегать себя от контактов с инфекционными больными и переохлаждения.
Также пациентам не рекомендуется слишком долго находиться под прямыми солнечными лучами. Воздействие ультрафиолета может спровоцировать обострение заболевания.
Прогноз
Влияет ли синдром Шарпа на продолжительность жизни? Прогноз этой болезни считается условно благоприятным. Опасные поражения внутренних органов при СЗСТ развиваются реже, чем при других аутоиммунных патологиях. Летальный исход отмечается только при запущенных формах болезни и наличии осложнений со стороны сердца и почек.
Однако следует помнить, что это заболевание носит хронический характер и до конца не излечивается. Часто пациентам показан пожизненный прием медикаментов. Если больной придерживается рекомендованной схемы лечения, то прогноз заболевания благоприятен. Своевременная терапия помогает поддерживать нормальное качество жизни пациента.
Профилактика
Специфическая профилактика этой болезни не разработана, так как точные причины аутоиммунных патологий не установлены. Врачи-ревматологи советуют придерживаться следующих рекомендаций:
- Следует избегать бесконтрольного приема медикаментов. Длительный курс лечения лекарственными препаратами можно осуществлять только под наблюдением врача.
- При наследственной предрасположенности к аутоиммунным патологиям нужно избегать излишнего воздействия солнечного света и регулярно проходить профилактический осмотр у ревматолога.
- Очень важно по возможности избегать стрессов. Эмоционально лабильным людям необходимо принимать седативные препараты и посещать психотерапевта.
- При возникновении боли в суставах конечностей и спазмов периферических сосудов необходимо обратиться к врачу и пройти обследование.
Эти меры помогут снизить вероятность возникновения аутоиммунных ревматических патологий.
Источник
