Воспаление слезных каналов конъюнктивит
Общие сведения
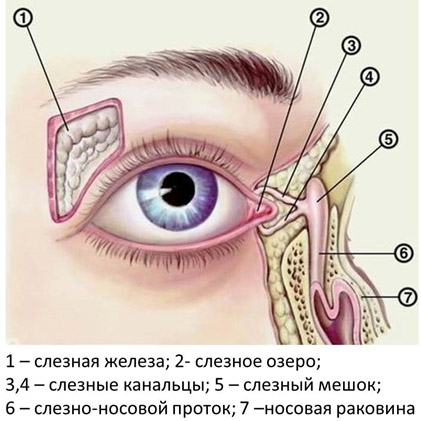
Слезный аппарат глаза включает несколько звеньев слёзную железу, которая располагается в области верхней части глазницы снаружи, и слезоотводящие пути. В железе вырабатывается слёзная жидкость и поступает в верхний свод конъюнктивы, омывая переднюю поверхность глаза. Далее слеза поступает в слезное озеро во внутреннем углу глаза, куда открываются отверстия слезных канальцев — их два, верхний и нижний. Слезные канальцы впадают в слезный мешок, переходящий в носослезный канал, открывающийся в полости носа. Таким образом слеза проходит путь от слезной железы до полости носа.

Заболевания слезных органов встречаются у трети офтальмологических больных. Распространенность воспалительных заболеваний из всего количества патологии составляет 12%. На любом уровне слезный аппарат может вовлекаться в воспалительный процесс. Воспалительные заболевания чаще всего бывают инфекционной природы и включают:
- Дакриоаденит — это воспаление слезной железы. Воспаление слезной железы чаще всего возникает как осложнение общих инфекций (скарлатина, грипп, ангина, брюшной тиф, пневмония, паротит).
- Каналикулит — воспаление слезных канальцев. Всегда возникает вторично при заболевании век, слезного мешка или конъюнктивы. Протекает в острой и хронической форме. При хроническом каналикулите поражаются либо верхний, либо нижний каналец, но часто встречается одностороннее поражение обоих канальцев сразу. Болеют чаще женщины в возрасте 50-80 лет. По последним данным состояние слезных канальцев отражается на выработке слезы и любое воспаление сказывается на количестве ее — либо в сторону увеличения, либо в сторону уменьшения.
- Дакриоцистит — воспаление слезного мешка, которое возникает при нарушении оттока слезы вследствие сужения носослезного канала. Слезная жидкость застаивается, и создаются условия для размножения бактериальной флоры. Дакриоцистит часто приобретает хроническое течение.
Патологический процесс одного звена слезного аппарата вызывает изменения в других отделах. Поэтому сочетанная патология встречается чаще, чем изолированное поражение. Несвоевременная диагностика и неадекватное лечение приводят к хронизации процесса.
Патогенез
При большом разнообразии причин воспаление протекает однотипно, какими бы возбудителями оно ни вызывалось и не зависит от локализации. Патогенез любого воспаления включает основные компоненты:
- Повреждение ткани, которое играет роль пускового фактора.
- Высвобождение и активация биологически активных веществ (медиаторы воспаления).
- Сосудистые реакции.
- Экссудация – воспалительный отек (накопление жидкости в ткани).
- Эмиграция клеток крови в очаг воспаления (нейтрофилы, эозинофилы, лимфоциты, моноциты).
Патогенез возникновения хронического воспаления еще не полностью раскрыт, но к его развитию приводит сенсибилизация организма к бактериальной флоре и ее метаболитам. На фоне сенсибилизации развивается инфекционно-аллергическое воспаление. Важным фактором, который приводит к хронизации воспалительных заболеваний глаз, является сходство микрофлоры слизистой глаз, носа и зева.
Классификация
Все воспалительные заболевания слезного аппарата делятся на:
- Инфекционные.
- Неинфекционные.
В свою очередь инфекционные бывают следующие группы возбудителей:
- Вирусные (вызываются вирусом герпеса, гриппа, кори, инфекционного мононуклеоза, эпидемического паротита).
- Бактериальные (возбудители стафилококки, пневмококки, стрептококки, микобактерии туберкулеза, гонококки).
- Грибковые.
Неинфекционные:
- Системные заболевания (заболевания крови, саркоидоз).
- Псевдоопухоли.
По течению:
- Острые.
- Хронические.
Воспаление слезного протока тоже имеет инфекционную природу — первично поражается конъюнктива или веки, а потом в воспалительный процесс вовлекаются канальцы. Канальцы могут воспаляться в результате попадания в них инородных тел или частиц косметики.
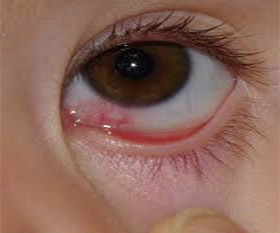
Фото воспаления слезного канала
Хроническое воспаление слезного протока чаще имеет грибковую природу. Описаны также туберкулезные и сифилитические каналикулиты. Ряд авторов связывает развитие данного заболевания с синдромом сухого глаза. Хронический каналикулит развивается при неадекватном антибактериальном лечении острой формы воспалительных заболеваний глаз.
Причины
Пусковой механизм дакриоаденита и каналикулита — инфекционный фактор:
- бактерии (стафилококк, стрептококк, пневмококк, сальмонелла);
- вирусы (герпеса, гриппа, эпидемического паротита, цитомегаловируса, аденовирус, Эпштейна–Барр);
- хронический дакриоаденит возникает при сифилисе, туберкулезе;
- хронический каналикулит часто вызывается грибами (аспергиллы, трихофитоны, пенициллы, актиномицеты), не исключается и воспаление, вызванное хламидиями, особенно при упорном течении и отсутствии эффекта от проводимого лечения.
Среди предрасполагающих факторов развития каналикулита можно назвать: сахарный диабет, наличие грибковых поражений других органов, снижение иммунного статуса, хронические заболевания носа и околоносовых пазух, конкременты в слезном канальце, пожилой возраст больных.
Симптомы
Острый дакриоаденит может одно и двусторонним. Чаще возникает у детей на фоне паротита. Возникает припухлость наружного края верхнего века, которая быстро увеличивается. Кожа века краснеет, появляется боль, усиливающаяся при моргании. Из-за отека край верхнего века опускается, а глазная щель приобретает S-образную форму.
У больного повышается температура, появляется головная боль и разбитость. Процесс быстро прогрессирует в течение 2-3 дней: нарастает боль, отек века увеличивается и глаз с трудом открывается или совсем не открывается. Под давлением отечной и увеличенной железы глаз смещается вниз и к носу, и у больного появляется двоение в глазах. Увеличиваются лимфатические околоушные узлы на стороне поражения, отек распространяется на височную область.
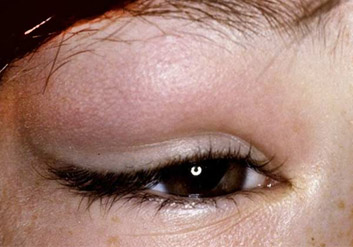
Дакриоаденит, фото
При осмотре верхнего века изнутри слизистая в зоне проекции слезной железы и верхней переходной складки гиперемированная и отечная, выглядит студенистой. Пальпация наружного края верхнего века резко болезненна. Хронический дакриоаденит протекает с невыраженными симптомами. Отмечается постоянная припухлость в области железы, возможно смещение глазного яблока.
Несмотря на то, что каналикулит вызывается разнообразной флорой, симптомы воспаления слезного канала практически одинаковы и включают слезотечение, отек и покраснение века внутреннего угла глаза, слизисто-гнойное отделяемое. При осмотре обнаруживают покраснение в области слезной точки и расширение ее. При надавливании области слезного канальца из слезной точки выходит гнойное отделяемое. При промывании слезоотводящие пути проходимы.
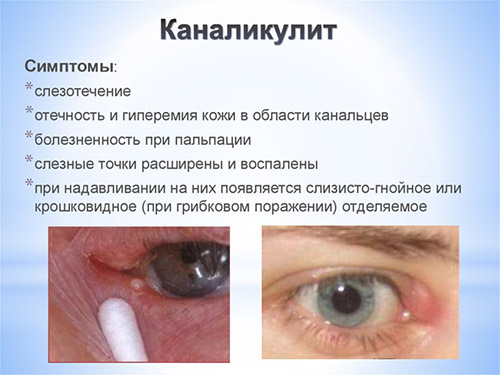
Фото симптомов воспаления слезного канала
У грудных детей скапливается гной во внутреннем углу глаза, а надавливание на точки слезных каналов болезненны.
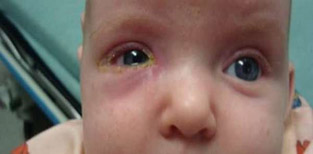
Гнойный каналикулит, фото
Пожалуй, только грибковый каналикулит несколько отличается клиническими проявлениями. Сначала возникает необильное, но постоянное слезотечение. Затем заболевание прогрессирует и появляется покраснение глазного яблока во внутреннем углу глаза. Здесь же скапливаются корочки, а больного беспокоит сильный зуд и жжение. Со временем выделения становятся вязкими и гнойными.
Анализы и диагностика
- Внешний осмотр глаза.
- УЗИ слезных канальцев и слезной железы. УЗИ высокого разрешения занимает ведущее место в диагностике. При воспалении слезной железы обнаруживают значительно увеличенную железу. При каналикулите диаметр слезных канальцев на стороне поражения расширен, а в просвете обнаруживается неоднородное содержимое.
- Рентгенография. Не имеет определяющего значения в диагностике. Иногда определяет расширение слезного канальца (особенно при каналикулитах грибковой природы).
- КТ или MPT орбит без использования контрастного вещества или с контрастированием.
- Бактериологический посев с конъюнктивы.
- Цитологическое исследование мазков-отпечатков области проекции слезного канальца проводят пациентам с хроническим каналикулитом, которые длительное время получали местное лечение без положительного эффекта.
Лечение воспаления слезного канала
Лечение у взрослых дакриоаденита заключается в устранении воспаления. С этой целью назначаются:
- Антибиотики. Они могут применяться местно (глазные капли, мази) или по показаниям — внутримышечно (цефалоспорины, аминогликозиды). При анаэробной инфекции назначают Метронидазол в таблетках.
- При вирусной и грибковой природе поражений применяют, соответственно, противовирусные или противогрибковые препараты.
- Нестероидные противовоспалительные средства. Чаше всего местно в виде капель. Эта группа препаратов хорошо устраняет боль и воспалительную реакцию.
- Кортикостероидные препараты. Их применение показано при выраженном воспалении, поскольку они эффективнее, чем нестероидные противовоспалительные средства.
- При выраженном отеке — противогистаминные препараты (противоаллергические).
При тяжелом течении лечение проводится в стационарных условиях. Местное лечение включает капли и мази с антибиотиками и кортикостероидами, промывание конъюнктивы растворами антисептиков. Капли и мази назначаются в течение 7-10 дней.
- Капли глазные с антибиотиком: Левофлоксацин, Сигницеф, Тобрекс, Флоксал, Вигамокс, Альбуцид, Левомицетин. Обычный режим назначения капель с антибиотиками — по 1-2 капли 4 и более раз в день.
- Мази с антибиотиком: Тетрациклиновая, Колбиоцин (хлорамфеникол + тетрациклин + колистиметат), Бивацин, Гентамицин. Мази закладываются за нижнее веко 3 раза в день.
- Кортикостероидные препараты и комбинации их с антибиотиками: мазь Гидрокортизон, мазь Гидрокортизон Пос, капли Макситрол (дексаметазон + полимиксин+ неомицина сульфат), капли Дексаметазон, Кортинефф, Максидекс мазь, Флуатон, Тобрадекс (тобрамицин + дексаметазон), капли Декса-Гентамицин (гентамицин + дексаметазон), мазь Гаразон (бетаметазон + гентамицин), Эубетал антибиотико (бетаметазон + хлорамфеникол + колистиметат + тетрациклин).
- Нестероидные противовоспалительные средства: капли Индоколлир, Наклоф, Дикло-Ф.
- Антисептики: капли Витабакт, Окомистин, Офтамирин.
- Противоворусные мази: Вирган гель, мазь Зовиракс, Виролекс, Виру-Мерц Серол, Оксолиновая.
- Противогрибковые мази: 1% итраконазоловая мазь, капли Миконазол (10 мг/мл), 0,25% раствор амфотерицина В (готовится из порошка), раствор Кетоконазола (готовят из таблеток).
При необходимости проводится системная терапия — антибиотики и нестероидные противовоспалительные средства вводятся внутримышечно. При выраженных болях назначаются аналгетики в инъекциях. При выраженной интоксикации внутривенно капельно первые дни вводят Гемодез, раствор Глюкозы с 2,0 г аскорбиновой кислоты. Применяют сухое тепло, УВЧ, облучение ультрафиолетовыми лучами.
Воспаление слезного канала у взрослых проводится консервативным путем, если это не калькулезный каналикулит. Содержимое канальцев удаляют надавливанием и промывают конъюнктивальную полость раствором фурацилина, перманганата калия, калия йодида, раствором борной кислоты 3-4 раза в сутки в день.
При бактериальной инфекции закапывают растворы антибиотиков (чаще всего фторхинолоны), антисептиков и сульфаниламидов, а на ночь закладывают антибактериальные мази. В течение первых дней эти процедуры проводят каждые 2-4 часа, а когда воспалительный процесс стихает — 3-5 раз в день. Курс местного лечения в зависимости от выраженности процесса колеблется от 7 до 14 дней.
При микозном поражении в глаз 3-6 раза в день закапывают раствор амфотерицина В, нистатина, мазь нистатина на ночь. Противогрибковые препараты изготовляют непосредственно перед применением.
При вирусных поражениях в глаз закапывают Офтан-ИДУ до 6-8 раз в сутки, раствор интерферона (4000 ЕД/мл), Актипол (парааминобензойная кислота) и закладывают противовирусные мази: Зовиракс, Оксолиновая. Закапывание антибактериальных, противовирусных капель и тепловые процедуры дают 100% эффективность.
Лечение калькулезного каналикулита хирургическое, но сначала проводится консервативное лечение для устранения воспаления. После удаления конкрементов механическим путем, местно применяют антибактериальные препараты, а также антигистаминные препараты внутрь (Цетиризин, L-цет, Эриус).
Больным также показано применение иммуномодулирующего препарата Актинолизат. Это фильтрат из штаммов актиномицетов, стимулирующий выработку антиактиномикотических антител и оказывающий иммуномодулирующий эффект. Препарат назначается внутримышечно 2 раза в неделю, курс 10 инъекций. Актинолизатом также можно делать промывание слезоотводящих путей.
Доктора
Лекарства
- Антибактериальные препараты (капли и мази): Тобрекс, Флоксал, Левофлоксацин, Сигницеф, Вигамокс, Альбуцид, Левомицетин, Колбиоцин, Бивацин, Гентамицин, Тетрациклиновая мазь.
- Кортикостероидные препараты и комбинации их с антибиотиками: Гидрокортизон, Гидрокортизон Пос, Макситрол, Дексаметазон, Кортинефф, мазь Максидекс, Флуатон, Тобрадекс, Декса-Гентамицин, Гаразон, Эубетал антибиотико.
- Нестероидные противовоспалительные препараты: капли в глаз Индоколлир, Наклоф, Дикло-Ф.
- Антисептики: Витабакт, Окомистин, Офтамирин.
- Противоворусные мази: Зовиракс, Виролекс, Виру-Мерц Серол, Оксолиновая, Вирган гель.
Процедуры и операции
Облучение ультрафиолетовыми лучами можно проводить в острый период. Начинают облучение с 3 биодоз, а затем через день повышают интенсивность на 1 биодозу и доводят до 5-6 биодоз.
После уменьшения острых явлений воспаления назначается:
- УВЧ.
- Магнитотерапия.
- Гелий-неоновый лазер.
Хирургическое вмешательство показано при наличии конкрементов в слезных канальцах. Пораженный слезный каналец вскрывают и делают кюретаж (удаляют его содержимое). Затем проводится противовоспалительное лечение. При неполном удалении камней из просвета канальца возникают рецидивы каналикулита после хирургического вмешательства. УЗИ контролирует результат операции и, если нужно, проводится повторное вмешательство.
Также к хирургическому вмешательству прибегают в случае абсцедирования слезной железы. Абсцесс вскрывают со стороны кожи, делая разрез вдоль края века. После вскрытия устанавливают дренажи — турунды, смоченные гипертоническим раствором. В течение 4-7 дней делают промывание раны растворами антисептиков (диоксидин, перекись водорода, фурацилин, мирамистин).
После очищения раны зону операции 3-4 раза в сутки смазывают мазями, улучшающими регенерацию: Левомеколь, Метилурациловая, Левосин. Иногда слезную железу вскрывают разрезом изнутри — через конъюнктиву и также вставляют дренаж для хорошего оттока содержимого. Антибактериальные мази и капли вводят в конъюнктивальный мешок.
Диета
Специальная диета при этих заболеваниях не разработана, и больные могут придерживаться общего стола (Диета №15) или диеты в соответствии с заболеваниями внутренних органов, если таковые имеются.
Профилактика
Учитывая то, что в большинстве случаев эти заболевания вызываются бактериальной флорой, основным методом профилактики является:
- Соблюдение личной гигиены, прежде всего, чистота рук, через которые вносятся в глаза инфекционные агенты. Выполнение этого правила обезопасит взрослых и детей от бактериальных конъюнктивитов и блефаритов, которые становятся причиной воспалительных заболеваний слезного аппарата.
- Соблюдение гигиены труда на производстве — ношение защитных очков в условиях повышенной загазованности и запыленности. Ношение защитных очков необходимо и при выполнении работ в саду (обработки растений инсектицидами и фунгицидами), поскольку химические вещества часто вызывают раздражение конъюнктивы, которое становится почвой для бактериального воспаления.
- При появившихся воспалительных процессах в глазу важно своевременное лечение для недопущения осложнений со стороны слезного аппарата.
- Санирование имеющихся очагов инфекции в рядом расположенных органах (нос, придаточные пазухи, носоглотка).
Последствия и осложнения
Дакриоаденит может осложниться:
- Орбитальной флегмоной.
- Абсцессом верхнего века.
- Образованием наружного или внутреннего свища при самостоятельном разрешении абсцесса.
- Длительно существующая хроническая форма может перейти в кисту слезной железы — она формируется постепенно.
При хроническом течении воспаления слезных канальцев наблюдаются выраженные структурные изменения канальцев. Часто развивается сужение его (стриктура) или облитерация (полное перекрытие канальца), в связи с чем значительно нарушается отток слезы или совсем прекращается. Возможно вовлечение в процесс окружающих тканей с развитием орбитального целлюлита и субпериостального абсцесса.
Прогноз
Чаще всего острый дакриоаденит имеет доброкачественное течение — воспалительный инфильтрат рассасывается и заболевание разрешается в течение 10-15 дней. Если же формируется абсцесс железы, то заболевание утяжеляется. Лечение удлиняется, если абсцесс самостоятельно разрешается с истечением гноя в верхний конъюнктивальный свод или наружу через кожу века, но прогноз для выздоровления благоприятный. При проведении адекватного лечения каналикулита наступает полное выздоровление. Но если воспалительный процесс в слезных канальцах принимает хроническое течение, то наблюдается нарушение оттока слезы.
Список источников
- Егоров Е.А. Красный глаз: клиника и лечение // Русский медицинский журнал. 1999;7,1(85):13-16.
- Терапевтическая офтальмология (п/ред. Краснова М.Л., Шульпиной Н.Б.)// М., Медицина, 1985, стр. 63-87, 96-146.
- Бржеский В.В., Астахов Ю.С., Кузнецова Н.Ю. Заболевания слезного аппарата: Пособие для практикующих врачей. — 2-е изд. исправленное и дополненное — СПб.: Изд-во Н-Л, 2009. — 108 с.
- Черкунов Б.Ф. Болезни слезных органов: Монография. Самара. ГП Перспектива, 2001. -296 с. (140-152).
- Рациональная фармакотерапия в офтальмологии: Руководство для практикующих врачей / Под общ. ред. Е.А. Егорова. — М.: Литтерра, 2004. — 954 с.
Источник
Слезоотводящий путь или носослезный канал – проток, соединяющий органы зрения с носовым проходом. По нему слезы выводятся в носовую полость. Свою работу канал начинает сразу после рождения человека. Но иногда отток слезы по естественному пути затрудняется. Такое может быть у новорожденных и взрослых людей.
Причины закупорки слезного канала
Сбой в функциональности слезоотводящих путей имеет семь причин:
- Врождённая непроходимость — проход узкий и маленький из-за чего закупоривается слизистой пробкой. Такой сбой часто проходит с возрастом.
- Отклонения от нормы в развитии век, черепа, лица – вместе с этими аномалиями изменяется форма оттока.
- Инфекционные заражения глазного яблока и воспалительные процессы – провоцируют формирование спаек в носослезных каналах.
- Механические травмы и операции на глаза – возможна деформация пути отведения слез, вследствие чего возникает застой слезы и закупорка протока.
- Новообразования околоносовых пазух – иногда опухоли перекрывают отток.
- Дакриоцистит слезного мешка – воспалительные заболевания, при которых затруднен или невозможен отток слезы.
- Медикаментозная причина – прием некоторых препаратов приводит к закупориванию соединительного слезовыводящего пути.
Более подробно о том, что у человека проблема именно с проходимостью слезного канала скажут признаки болезни. На приеме врач интересуется у пациента наличием сопутствующей симптоматики.
Симптомы
Непроходимость слезного канала – первая стадия болезни.
Признаки:
- загноение уголка глаза, возможно склеивание ресниц гноем;
- обильное слезотечение без какой-либо причины.
Если вовремя не обратиться к окулисту, болезнь развивается и переходит на второй этап – возникает закупорка канала (стеноз). При этом происходит застой слезы, ее затвердевание. Такое явление может быть на одном глазу и на двух. При дальнейшем необращении за медицинской помощью возникает дакриоцистит – более опасная патология, при которой канал полностью забит. Провоцирует потерю зрения.
Признаки:
- падает зрение;
- кровяные «ниточки» в слезных мешках;
- гнойные выделения;
- отек и воспаление глаза;
- покраснения и жар в глазу;
- болезненные ощущения при пальпации;
- обильное слезотечение;
- повышается плотность слезного мешка, он увеличивается в размерах.
Может развиться флегмона слезного мешка – острое гнойное воспаление с последующим отмиранием клетчатки глаза.
Непроходимость слезы по каналу легко перепутать с другими офтальмологическими болезнями:
- Конъюнктивитом – воспаление слизистой оболочки глаза.
- Язвой роговицы – разрушение тканей роговицы.
- Ячмень глаза – гнойное воспаление волосяного мешочка ресницы.
- Блефарит – хроническое воспаление век.
- Демодекоз – поражение глазного яблока паразитами.
- Аллергические проявления с белесыми выделениями из глаз.
Поэтому при первых симптомах отсутствия проходимости в канале слезоотведения нужно обратиться к офтальмологу и пройти обследование. Только специалист определит болезнь и метод лечения.
Симптомы непроходимости слезного канала у грудничков
Признаки патологии у грудничков такие же, как и у взрослых.
Самые первые симптомы, которые важно не пропустить:
- беспричинное слезоотделение у малыша;
- покраснение области вокруг глаз (одного или обоих);
- гнойные выделения, более обильные в ночное время .
Гной склеивает ресницы новорожденного, из-за чего он не может открыть глаза. В последствии развивается дакриоцистит с симптоматикой, как у взрослого человека.
Диагностика
Первичный осмотр проводит терапевт. Диагностикой подобных болезней занимается офтальмолог.
У взрослых
Сначала выясняются симптомы болезни, исследуется анамнез пациента. Для постановки точного диагноза он проводит лабораторные анализы:
- Закапывает глаза раствором колларгола – для определения очага воспаления.
- Берет пробу слезного канала – для определения степени непроходимости.
- Проводит посев гноя, выходящего при пальпации – выявление болезни инфекционного характера.
- Назначает рентгенографию глаз – если причина непроходимости в механическом повреждении.
Важно!
Главное — определить, какое именно заболевание поразило глаза больного – дакриоцистит или конъюнктивит. Это разные патологии, вызванные разными возбудителями.
У детей
Диагностика закупорки носослёзного пути у новорожденных проводится на основании рассказа матери о самочувствии ребенка. Проводят:
- офтальмологический осмотр;
- канальцевую пробу;
- бактериологическое исследование;
- эндоскопическое исследование носовой полости ;
- общий анализ крови и мочи.
Дополнительно родители с ребенком посещают смежных врачей:
- ЛОР;
- Педиатр.
Эта мера нужна для того, чтобы исключить сопутствующие болезни.
Массаж
Первым делом назначают так называемый консервативный метод лечения непроходимости слезы – капли и массаж. Главное – правильно делать массаж канальца.
Для взрослых
Все зависимости будет человек делать массаж сам себе или кому-либо, ему нужно соблюсти правила гигиены:
- Руки тщательно вымыть.
- Отстричь ногти.
- Одеть стерильные перчатки.
Подготовить:
- ватные диски;
- влажные салфетки;
- антисептик.
Как антисептик можно использовать:
- Чайную заварку – природное обеззараживающее средство.
- Настой ромашки – убирает воспаления. Одна чайная ложка настоя на стакан теплой воды. Цветки ромашки хорошо процедить через марлю.
- Фурацилиновый раствор – одна таблетка на стакан теплой воды.
Если человек сам стимулирует проход слезы, то удобно использовать указательный палец. Кому-то – большой палец.
Этапы массажа:
- Разместить палец чуть-чуть выше верхнего угла внутренней стороны глаза.
- Немного надавив ввести палец от крыла носа до края области под глазом (с внешней стороны).
- Провести процедуру не менее пяти раз за один массаж.
- Гной, который вышел в процессе вытереть ватным диском.
- Глаз промыть выбранным обеззараживающим средством и протереть стерильной салфеткой.
После массажа глаза закапывают. Капли подбирает врач. Повторять массаж пять раз в день.
Новорожденным
Если патология обнаружена у новорожденного, единственное восстановление проходимости слезного канала – массаж и капли. При запущенной стадии – операция.
Схема массажа схожа с лечением закупорки у взрослых:
- Вести чистый палец сверху вниз от внутренней стороны до внешнего края по носовой пазухе, затем подняться снизу-вверх – повторить пять и более раз.
- Убрать вышедший гной с помощью смоченного в антисептическом растворе ватного диска.
- Промыть глаз настоем ромашки, чайной заваркой или жидкостью, содержащей фурацилин.
- Закапать оба глаза, даже если поврежден один – для профилактики.
Для детей можно использовать глазные капли:
- Тобразон;
- Тобрадекс;
- Тобрекс;
- Офтаквикс;
- Витабакт.
Капли грудничку назначает детский офтальмолог.
Нажимать следует несильно, чтобы не повредить еще не полностью сформировавшийся носослезный путь. Если глаз ребенка «залип» гноем, сначала очистить его с помощью обеззараживающего раствора и ватного диска.
Важно знать!
Ни в коем случае не закапывать в глаза новорожденному грудное молоко. Целебные свойства этого напитка в таком случае – миф.
Повторять процедуру не менее пяти раз в сутки, до кормления. При интенсивном стимулировании непроходимость слезного просвета пройдет в среднем через две недели. Не применять мази, крема и масло во время массажа.
В случае затяжной болезни нужно обратиться к офтальмологу за повторной консультацией.
Правила проведения массажа
Чтобы проведение массажа было эффективным, его нужно делать по правилам:
- Движения должны быть быстрыми, но не сильными. Давить на глаза не нужно.
- Отдельно взятое движение занимает около пяти секунд.
- Стимуляция должна закончиться хрустом – прорывом мембранной оболочки. Именно этот прорыв выпускает гной из канала, и освобождает путь слезе.
Внимание!
Необходимо помнить про правила личной гигиены. Никогда не лезть в глаза грязными руками – это только усугубит ситуацию.
Если длительное время заниматься самолечением и не посещать офтальмолога, можно в результате получить сильные осложнения на глаза, вплоть до потери зрения. Поэтому первое и самое важное правило – начинать лечение только после обследования у офтальмолога.
Если массаж не помогает
Бывают редкие случаи, когда простое классическое лечение закупорки слезных путей не помогает. Происходит такое при запущенном дакриоцистите (когда слезы каменеют в просвете, что приводит к полной закупорке прохода).
Рак проекции слезного мешка, злокачественная опухоль слезных желез лечится исключительно операцией.
Взрослым
Врач назначает оперативное вмешательство. Операция несложная, под местным наркозом. Сама процедура занимает 5-7 минут. Есть три актуальных метода вмешательства:
- Лазерный – используют эндоскоп с лазером. Проделывают небольшое отверстие в носовой полости и соединяют со слезным мешочком.
- Эндоскопический – вводится тонкая трубка с камерой на конце. В закупоренном слезоотводнике делают надрез, что помогает сделать новый слезный путь.
- Баллоный – позволяет не делать надрезов на лице. Вводится трубка с небольшим баллоном на конце. Внутри прохода приспособление расширяется и увеличивает канал.
Оперативное вмешательство детям
Операции детям проходят в возрасте от семи месяцев. Под общим или местным наркозом. Хирургическое вмешательство происходит только в стенах стационара. Проводить операцию на дому строго запрещено.
Используют маленькие зонтики, которые выглядят, как много маленьких иголочек с тупыми концами. Ими аккуратно расширяют соединяющий канал младенца и избавляют его от гноя – то есть проводят зондирование. Вся процедура занимает пять минут и совершенно безвредна.
Детям также проводят бужирование слезного канала – расширяют просвет канала с помощью тонкого длинного стержня (бужа).
Суть всех методов – расширить путь отвода слезы и избавить ребенка от гнойных выделений. Иногда процедуру зондирования или бужирования нужно повторить спустя несколько месяцев для закрепления эффекта.
Заключение
Для лечения непроходимости носослезного пути массаж – самый действенный метод. Своевременное обращение к врачу избавит человека от последствий, которые возможны при запущении болезни. Выполняя все правила массажа можно быстро возобновить правильное функционирование глаз.
Источник
