Воспаление слезной точки симптомы
Общие сведения
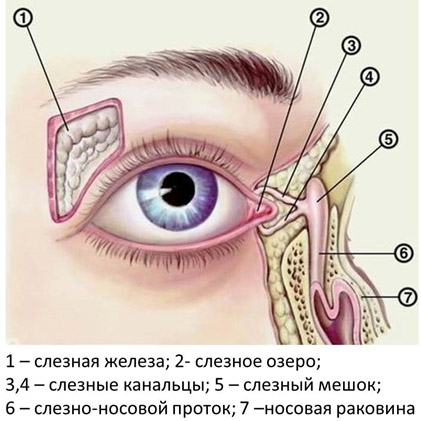
Слезный аппарат глаза включает несколько звеньев слёзную железу, которая располагается в области верхней части глазницы снаружи, и слезоотводящие пути. В железе вырабатывается слёзная жидкость и поступает в верхний свод конъюнктивы, омывая переднюю поверхность глаза. Далее слеза поступает в слезное озеро во внутреннем углу глаза, куда открываются отверстия слезных канальцев — их два, верхний и нижний. Слезные канальцы впадают в слезный мешок, переходящий в носослезный канал, открывающийся в полости носа. Таким образом слеза проходит путь от слезной железы до полости носа.

Заболевания слезных органов встречаются у трети офтальмологических больных. Распространенность воспалительных заболеваний из всего количества патологии составляет 12%. На любом уровне слезный аппарат может вовлекаться в воспалительный процесс. Воспалительные заболевания чаще всего бывают инфекционной природы и включают:
- Дакриоаденит — это воспаление слезной железы. Воспаление слезной железы чаще всего возникает как осложнение общих инфекций (скарлатина, грипп, ангина, брюшной тиф, пневмония, паротит).
- Каналикулит — воспаление слезных канальцев. Всегда возникает вторично при заболевании век, слезного мешка или конъюнктивы. Протекает в острой и хронической форме. При хроническом каналикулите поражаются либо верхний, либо нижний каналец, но часто встречается одностороннее поражение обоих канальцев сразу. Болеют чаще женщины в возрасте 50-80 лет. По последним данным состояние слезных канальцев отражается на выработке слезы и любое воспаление сказывается на количестве ее — либо в сторону увеличения, либо в сторону уменьшения.
- Дакриоцистит — воспаление слезного мешка, которое возникает при нарушении оттока слезы вследствие сужения носослезного канала. Слезная жидкость застаивается, и создаются условия для размножения бактериальной флоры. Дакриоцистит часто приобретает хроническое течение.
Патологический процесс одного звена слезного аппарата вызывает изменения в других отделах. Поэтому сочетанная патология встречается чаще, чем изолированное поражение. Несвоевременная диагностика и неадекватное лечение приводят к хронизации процесса.
Патогенез
При большом разнообразии причин воспаление протекает однотипно, какими бы возбудителями оно ни вызывалось и не зависит от локализации. Патогенез любого воспаления включает основные компоненты:
- Повреждение ткани, которое играет роль пускового фактора.
- Высвобождение и активация биологически активных веществ (медиаторы воспаления).
- Сосудистые реакции.
- Экссудация – воспалительный отек (накопление жидкости в ткани).
- Эмиграция клеток крови в очаг воспаления (нейтрофилы, эозинофилы, лимфоциты, моноциты).
Патогенез возникновения хронического воспаления еще не полностью раскрыт, но к его развитию приводит сенсибилизация организма к бактериальной флоре и ее метаболитам. На фоне сенсибилизации развивается инфекционно-аллергическое воспаление. Важным фактором, который приводит к хронизации воспалительных заболеваний глаз, является сходство микрофлоры слизистой глаз, носа и зева.
Классификация
Все воспалительные заболевания слезного аппарата делятся на:
- Инфекционные.
- Неинфекционные.
В свою очередь инфекционные бывают следующие группы возбудителей:
- Вирусные (вызываются вирусом герпеса, гриппа, кори, инфекционного мононуклеоза, эпидемического паротита).
- Бактериальные (возбудители стафилококки, пневмококки, стрептококки, микобактерии туберкулеза, гонококки).
- Грибковые.
Неинфекционные:
- Системные заболевания (заболевания крови, саркоидоз).
- Псевдоопухоли.
По течению:
- Острые.
- Хронические.
Воспаление слезного протока тоже имеет инфекционную природу — первично поражается конъюнктива или веки, а потом в воспалительный процесс вовлекаются канальцы. Канальцы могут воспаляться в результате попадания в них инородных тел или частиц косметики.
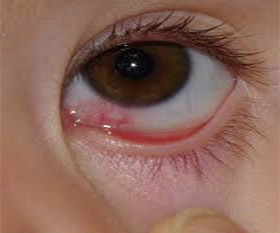
Фото воспаления слезного канала
Хроническое воспаление слезного протока чаще имеет грибковую природу. Описаны также туберкулезные и сифилитические каналикулиты. Ряд авторов связывает развитие данного заболевания с синдромом сухого глаза. Хронический каналикулит развивается при неадекватном антибактериальном лечении острой формы воспалительных заболеваний глаз.
Причины
Пусковой механизм дакриоаденита и каналикулита — инфекционный фактор:
- бактерии (стафилококк, стрептококк, пневмококк, сальмонелла);
- вирусы (герпеса, гриппа, эпидемического паротита, цитомегаловируса, аденовирус, Эпштейна–Барр);
- хронический дакриоаденит возникает при сифилисе, туберкулезе;
- хронический каналикулит часто вызывается грибами (аспергиллы, трихофитоны, пенициллы, актиномицеты), не исключается и воспаление, вызванное хламидиями, особенно при упорном течении и отсутствии эффекта от проводимого лечения.
Среди предрасполагающих факторов развития каналикулита можно назвать: сахарный диабет, наличие грибковых поражений других органов, снижение иммунного статуса, хронические заболевания носа и околоносовых пазух, конкременты в слезном канальце, пожилой возраст больных.
Симптомы
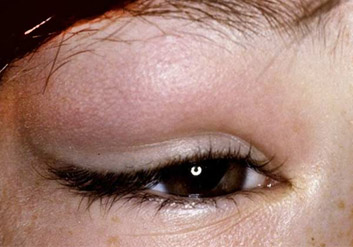
Острый дакриоаденит может одно и двусторонним. Чаще возникает у детей на фоне паротита. Возникает припухлость наружного края верхнего века, которая быстро увеличивается. Кожа века краснеет, появляется боль, усиливающаяся при моргании. Из-за отека край верхнего века опускается, а глазная щель приобретает S-образную форму.
У больного повышается температура, появляется головная боль и разбитость. Процесс быстро прогрессирует в течение 2-3 дней: нарастает боль, отек века увеличивается и глаз с трудом открывается или совсем не открывается. Под давлением отечной и увеличенной железы глаз смещается вниз и к носу, и у больного появляется двоение в глазах. Увеличиваются лимфатические околоушные узлы на стороне поражения, отек распространяется на височную область.
Дакриоаденит, фото
При осмотре верхнего века изнутри слизистая в зоне проекции слезной железы и верхней переходной складки гиперемированная и отечная, выглядит студенистой. Пальпация наружного края верхнего века резко болезненна. Хронический дакриоаденит протекает с невыраженными симптомами. Отмечается постоянная припухлость в области железы, возможно смещение глазного яблока.
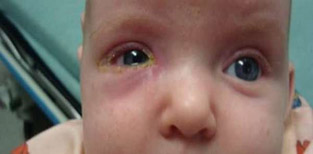
Несмотря на то, что каналикулит вызывается разнообразной флорой, симптомы воспаления слезного канала практически одинаковы и включают слезотечение, отек и покраснение века внутреннего угла глаза, слизисто-гнойное отделяемое. При осмотре обнаруживают покраснение в области слезной точки и расширение ее. При надавливании области слезного канальца из слезной точки выходит гнойное отделяемое. При промывании слезоотводящие пути проходимы.
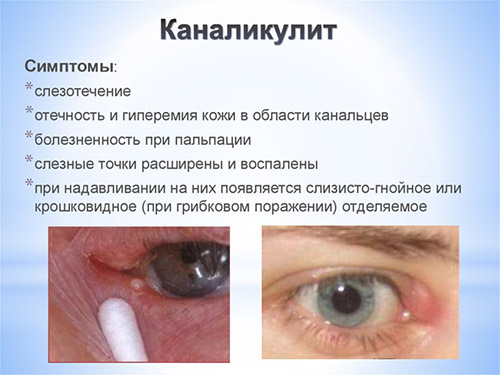
Фото симптомов воспаления слезного канала
У грудных детей скапливается гной во внутреннем углу глаза, а надавливание на точки слезных каналов болезненны.
Гнойный каналикулит, фото
Пожалуй, только грибковый каналикулит несколько отличается клиническими проявлениями. Сначала возникает необильное, но постоянное слезотечение. Затем заболевание прогрессирует и появляется покраснение глазного яблока во внутреннем углу глаза. Здесь же скапливаются корочки, а больного беспокоит сильный зуд и жжение. Со временем выделения становятся вязкими и гнойными.
Анализы и диагностика
- Внешний осмотр глаза.
- УЗИ слезных канальцев и слезной железы. УЗИ высокого разрешения занимает ведущее место в диагностике. При воспалении слезной железы обнаруживают значительно увеличенную железу. При каналикулите диаметр слезных канальцев на стороне поражения расширен, а в просвете обнаруживается неоднородное содержимое.
- Рентгенография. Не имеет определяющего значения в диагностике. Иногда определяет расширение слезного канальца (особенно при каналикулитах грибковой природы).
- КТ или MPT орбит без использования контрастного вещества или с контрастированием.
- Бактериологический посев с конъюнктивы.
- Цитологическое исследование мазков-отпечатков области проекции слезного канальца проводят пациентам с хроническим каналикулитом, которые длительное время получали местное лечение без положительного эффекта.
Лечение воспаления слезного канала
Лечение у взрослых дакриоаденита заключается в устранении воспаления. С этой целью назначаются:
- Антибиотики. Они могут применяться местно (глазные капли, мази) или по показаниям — внутримышечно (цефалоспорины, аминогликозиды). При анаэробной инфекции назначают Метронидазол в таблетках.
- При вирусной и грибковой природе поражений применяют, соответственно, противовирусные или противогрибковые препараты.
- Нестероидные противовоспалительные средства. Чаше всего местно в виде капель. Эта группа препаратов хорошо устраняет боль и воспалительную реакцию.
- Кортикостероидные препараты. Их применение показано при выраженном воспалении, поскольку они эффективнее, чем нестероидные противовоспалительные средства.
- При выраженном отеке — противогистаминные препараты (противоаллергические).
При тяжелом течении лечение проводится в стационарных условиях. Местное лечение включает капли и мази с антибиотиками и кортикостероидами, промывание конъюнктивы растворами антисептиков. Капли и мази назначаются в течение 7-10 дней.
- Капли глазные с антибиотиком: Левофлоксацин, Сигницеф, Тобрекс, Флоксал, Вигамокс, Альбуцид, Левомицетин. Обычный режим назначения капель с антибиотиками — по 1-2 капли 4 и более раз в день.
- Мази с антибиотиком: Тетрациклиновая, Колбиоцин (хлорамфеникол + тетрациклин + колистиметат), Бивацин, Гентамицин. Мази закладываются за нижнее веко 3 раза в день.
- Кортикостероидные препараты и комбинации их с антибиотиками: мазь Гидрокортизон, мазь Гидрокортизон Пос, капли Макситрол (дексаметазон + полимиксин+ неомицина сульфат), капли Дексаметазон, Кортинефф, Максидекс мазь, Флуатон, Тобрадекс (тобрамицин + дексаметазон), капли Декса-Гентамицин (гентамицин + дексаметазон), мазь Гаразон (бетаметазон + гентамицин), Эубетал антибиотико (бетаметазон + хлорамфеникол + колистиметат + тетрациклин).
- Нестероидные противовоспалительные средства: капли Индоколлир, Наклоф, Дикло-Ф.
- Антисептики: капли Витабакт, Окомистин, Офтамирин.
- Противоворусные мази: Вирган гель, мазь Зовиракс, Виролекс, Виру-Мерц Серол, Оксолиновая.
- Противогрибковые мази: 1% итраконазоловая мазь, капли Миконазол (10 мг/мл), 0,25% раствор амфотерицина В (готовится из порошка), раствор Кетоконазола (готовят из таблеток).
При необходимости проводится системная терапия — антибиотики и нестероидные противовоспалительные средства вводятся внутримышечно. При выраженных болях назначаются аналгетики в инъекциях. При выраженной интоксикации внутривенно капельно первые дни вводят Гемодез, раствор Глюкозы с 2,0 г аскорбиновой кислоты. Применяют сухое тепло, УВЧ, облучение ультрафиолетовыми лучами.
Воспаление слезного канала у взрослых проводится консервативным путем, если это не калькулезный каналикулит. Содержимое канальцев удаляют надавливанием и промывают конъюнктивальную полость раствором фурацилина, перманганата калия, калия йодида, раствором борной кислоты 3-4 раза в сутки в день.
При бактериальной инфекции закапывают растворы антибиотиков (чаще всего фторхинолоны), антисептиков и сульфаниламидов, а на ночь закладывают антибактериальные мази. В течение первых дней эти процедуры проводят каждые 2-4 часа, а когда воспалительный процесс стихает — 3-5 раз в день. Курс местного лечения в зависимости от выраженности процесса колеблется от 7 до 14 дней.
При микозном поражении в глаз 3-6 раза в день закапывают раствор амфотерицина В, нистатина, мазь нистатина на ночь. Противогрибковые препараты изготовляют непосредственно перед применением.
При вирусных поражениях в глаз закапывают Офтан-ИДУ до 6-8 раз в сутки, раствор интерферона (4000 ЕД/мл), Актипол (парааминобензойная кислота) и закладывают противовирусные мази: Зовиракс, Оксолиновая. Закапывание антибактериальных, противовирусных капель и тепловые процедуры дают 100% эффективность.
Лечение калькулезного каналикулита хирургическое, но сначала проводится консервативное лечение для устранения воспаления. После удаления конкрементов механическим путем, местно применяют антибактериальные препараты, а также антигистаминные препараты внутрь (Цетиризин, L-цет, Эриус).
Больным также показано применение иммуномодулирующего препарата Актинолизат. Это фильтрат из штаммов актиномицетов, стимулирующий выработку антиактиномикотических антител и оказывающий иммуномодулирующий эффект. Препарат назначается внутримышечно 2 раза в неделю, курс 10 инъекций. Актинолизатом также можно делать промывание слезоотводящих путей.
Доктора
Лекарства
- Антибактериальные препараты (капли и мази): Тобрекс, Флоксал, Левофлоксацин, Сигницеф, Вигамокс, Альбуцид, Левомицетин, Колбиоцин, Бивацин, Гентамицин, Тетрациклиновая мазь.
- Кортикостероидные препараты и комбинации их с антибиотиками: Гидрокортизон, Гидрокортизон Пос, Макситрол, Дексаметазон, Кортинефф, мазь Максидекс, Флуатон, Тобрадекс, Декса-Гентамицин, Гаразон, Эубетал антибиотико.
- Нестероидные противовоспалительные препараты: капли в глаз Индоколлир, Наклоф, Дикло-Ф.
- Антисептики: Витабакт, Окомистин, Офтамирин.
- Противоворусные мази: Зовиракс, Виролекс, Виру-Мерц Серол, Оксолиновая, Вирган гель.
Процедуры и операции
Облучение ультрафиолетовыми лучами можно проводить в острый период. Начинают облучение с 3 биодоз, а затем через день повышают интенсивность на 1 биодозу и доводят до 5-6 биодоз.
После уменьшения острых явлений воспаления назначается:
- УВЧ.
- Магнитотерапия.
- Гелий-неоновый лазер.
Хирургическое вмешательство показано при наличии конкрементов в слезных канальцах. Пораженный слезный каналец вскрывают и делают кюретаж (удаляют его содержимое). Затем проводится противовоспалительное лечение. При неполном удалении камней из просвета канальца возникают рецидивы каналикулита после хирургического вмешательства. УЗИ контролирует результат операции и, если нужно, проводится повторное вмешательство.
Также к хирургическому вмешательству прибегают в случае абсцедирования слезной железы. Абсцесс вскрывают со стороны кожи, делая разрез вдоль края века. После вскрытия устанавливают дренажи — турунды, смоченные гипертоническим раствором. В течение 4-7 дней делают промывание раны растворами антисептиков (диоксидин, перекись водорода, фурацилин, мирамистин).
После очищения раны зону операции 3-4 раза в сутки смазывают мазями, улучшающими регенерацию: Левомеколь, Метилурациловая, Левосин. Иногда слезную железу вскрывают разрезом изнутри — через конъюнктиву и также вставляют дренаж для хорошего оттока содержимого. Антибактериальные мази и капли вводят в конъюнктивальный мешок.
Диета
Специальная диета при этих заболеваниях не разработана, и больные могут придерживаться общего стола (Диета №15) или диеты в соответствии с заболеваниями внутренних органов, если таковые имеются.
Профилактика
Учитывая то, что в большинстве случаев эти заболевания вызываются бактериальной флорой, основным методом профилактики является:
- Соблюдение личной гигиены, прежде всего, чистота рук, через которые вносятся в глаза инфекционные агенты. Выполнение этого правила обезопасит взрослых и детей от бактериальных конъюнктивитов и блефаритов, которые становятся причиной воспалительных заболеваний слезного аппарата.
- Соблюдение гигиены труда на производстве — ношение защитных очков в условиях повышенной загазованности и запыленности. Ношение защитных очков необходимо и при выполнении работ в саду (обработки растений инсектицидами и фунгицидами), поскольку химические вещества часто вызывают раздражение конъюнктивы, которое становится почвой для бактериального воспаления.
- При появившихся воспалительных процессах в глазу важно своевременное лечение для недопущения осложнений со стороны слезного аппарата.
- Санирование имеющихся очагов инфекции в рядом расположенных органах (нос, придаточные пазухи, носоглотка).
Последствия и осложнения
Дакриоаденит может осложниться:
- Орбитальной флегмоной.
- Абсцессом верхнего века.
- Образованием наружного или внутреннего свища при самостоятельном разрешении абсцесса.
- Длительно существующая хроническая форма может перейти в кисту слезной железы — она формируется постепенно.
При хроническом течении воспаления слезных канальцев наблюдаются выраженные структурные изменения канальцев. Часто развивается сужение его (стриктура) или облитерация (полное перекрытие канальца), в связи с чем значительно нарушается отток слезы или совсем прекращается. Возможно вовлечение в процесс окружающих тканей с развитием орбитального целлюлита и субпериостального абсцесса.
Прогноз
Чаще всего острый дакриоаденит имеет доброкачественное течение — воспалительный инфильтрат рассасывается и заболевание разрешается в течение 10-15 дней. Если же формируется абсцесс железы, то заболевание утяжеляется. Лечение удлиняется, если абсцесс самостоятельно разрешается с истечением гноя в верхний конъюнктивальный свод или наружу через кожу века, но прогноз для выздоровления благоприятный. При проведении адекватного лечения каналикулита наступает полное выздоровление. Но если воспалительный процесс в слезных канальцах принимает хроническое течение, то наблюдается нарушение оттока слезы.
Список источников
- Егоров Е.А. Красный глаз: клиника и лечение // Русский медицинский журнал. 1999;7,1(85):13-16.
- Терапевтическая офтальмология (п/ред. Краснова М.Л., Шульпиной Н.Б.)// М., Медицина, 1985, стр. 63-87, 96-146.
- Бржеский В.В., Астахов Ю.С., Кузнецова Н.Ю. Заболевания слезного аппарата: Пособие для практикующих врачей. — 2-е изд. исправленное и дополненное — СПб.: Изд-во Н-Л, 2009. — 108 с.
- Черкунов Б.Ф. Болезни слезных органов: Монография. Самара. ГП Перспектива, 2001. -296 с. (140-152).
- Рациональная фармакотерапия в офтальмологии: Руководство для практикующих врачей / Под общ. ред. Е.А. Егорова. — М.: Литтерра, 2004. — 954 с.
Источник
Врач-офтальмолог Е. Н. Удодов, г. Минск, Беларусь.
Дакриоцистит – это воспалительное заболевание слезного мешка инфекционной природы. Выделяют острую и хроническую формы, а также врожденную и приобретенную.
Слезоотводящая система выполняет функцию дренирования слезы из конъюнктивальной полости в полость носа. Она включает в себя слезные точки (на внутренних углах век), канальцы, впадающие в слезный мешок (находится в костной ямке у внутреннего угла глазницы), носослезный канал, отводящий слезу в нижний носовой ход.
Из-за того, что угол расположения носослезного канала и слезной ямки с правой стороны обычно больше, чем с левой, дакриоциститы чаще возникают слева. Слезоотводящая система подвержена воспалению, так как ее слизистая граничит со слизистыми конъюнктивы и носа, которые в норме заселены различной микрофлорой. Поэтому любое препятствие оттоку слезы способно вызвать дакриоцистит.
Заболевание в основном диагностируют у младенцев и взрослых старше 40 лет (пик заболеваемости – 60-70 лет).
Риск заболевания выше у лиц с брахицефалической (округлой) формой черепа в сравнении с долихоцефалической (вытянутой) или мезоцефалической (обычной) из-за характерных особенностей строения носослезных канальцев и слезной ямки. Также люди с плоским носом и узким лицом чаще страдают от дакриоцистита.
У темнокожих реже диагностируют заболевание из-за более широкого устья носослезного канала, короткой длины и более прямого хода слезных канальцев.
Частота встречаемости врожденного дакриоцистита, по разным данным, составляет 1-6% от количества всех новорожденных и не зависит от пола ребенка. Во взрослом возрасте дакриоцистит чаще выявляют у женщин (70-83%).
Симптомы
Острый дакриоцистит проявляется внезапным возникновением боли, покраснением, отеком области слезного канала, слезотечением. Болезненность может иррадиировать в нос, зубы. Часто определяется гнойное отделяемое из слезных точек. Нередко слезный мешок разрывается или вскрывается на кожу (образовавшаяся фистула обычно закрывается через несколько дней). Также часто имеются симптомы конъюнктивита и периорбитальная флегмона. У некоторых пациентов может подниматься температура, появляться слабость, лейкоцитоз в анализе крови.
Флегмона возникает преимущественно при остром дакриоцистите из-за проникновения бактериальной инфекции в окружающие мягкие ткани через стенку слезного мешка при разрыве. Ее проявления: болезненность при движении глазного яблока, двоение, связанные с вовлечение глазодвигательных мышц в воспалительный процесс. Также может отмечаться снижение зрения из-за нерегулярности поверхности роговицы по причине хронического воспаления и слезотечения, в результате которого нарушается образование слезной пленки.
Редко могут выявляться патологические зрачковые реакции, связанные с повышением давления внутри орбиты и некрозом пупилломоторных волокон глазодвигательного нерва в орбите. Как результат повреждения зрительного нерва, иногда выявляется ухудшение периферического зрения, что диагностируется при проведении периметрии. Нередки массивная эритема и периорбитальный отек. Последний связан с накоплением токсических продуктов распада клеток, экзотоксинов, выделяемых стафилококками, живущими на поверхности глазного яблока. Он сильнее проявляется по утрам и уменьшается к первой половине дня.
Самым частым симптомом хронического дакриоцистита является слезотечение, связанное с нарушением оттока слезы. Оно в свою очередь может усугубляться конъюнктивитом, возникающим, как результат воздействия экзотоксинов, выделяемых живущей на поверхности глаза в норме микрофлорой и не удаляемых из-за затруднения оттока слезы естественным путем.
Причины возникновения дакриоцистита
Важную роль в патогенезе врожденного дакриоцистита играет нарушение проходимости носослезного канала, в частности — клапана Гаснера, расположенного при выходе канала в носовую полость. В норме до рождения он закрыт пленкой из эмбриональной ткани, которая рассасывается в первые месяцы после рождения. Однако тот факт, что случаи заболевания встречаются намного реже случаев нарушения проходимости, заставляет предполагать существование иных факторов в развитии патологии. К ним можно отнести неонатальную инфекцию.
При приобретенном дакриоцистите также часто присутствует обструкция в нижней части носослезных путей.
При остром дакриоцистите у детей и взрослых высеваются как аэробные, так и анаэробные микроорганизмы. Наиболее часто в детском возрасте выявляются золотистый стафилококк, гемофильная палочка, бета-гемолитический стрептококк, микобактерии и пневмококки.
Метициллин-резистентный золотистый стафилококк чаще высевается у пациентов с острым дакриоциститом, чем с хроническим. Свой вклад в развитие дакриоцистита у взрослых вносят такие инфекции, как туберкулез, сифилис, трахома, эпидермальный стафилококк (чаще всего), синегнойная палочка, кишечная палочка, Propionibacterium acne, вирус Эпштейн-Барра, кандидоз, аспергиллез. У 50% пациентов, перенесших хирургическое вмешательство по поводу дакриоцистита, высевали те или иные культуры микроорганизмов. Из них чистые (один инфекционный агент) были у 71%, у остальных – смешанные.
Свое влияние также оказывают структурные аномалии средней зоны лица и такая ЛОР-патология, как гипертрофия нижней носовой раковины, искривление носовой перегородки, полипы носа, аллергический, гипертрофический и вазомоторный риниты, синуситы (гайморит, этмоидит), травматические повреждения, опухоли носа и решетчатых пазух.
Дакриоциститы наблюдаются при ECC-синдроме (эктродактилия, эктодермальная дисплазия, расщепление губы-неба).
Одной из наиболее распространенных причин дакриоцистита является этмоидит. Очень тонкая стенка между решетчатыми пазухами и слезным мешком способствует распространению инфекции.
Инфекционный процесс, локализующийся в глазу, реже является причиной дакриоцистита, чем процесс в области носа.
Диагностика
У большинства пациентов дакриоцистит устанавливается по клиническим проявлениям.
В анализе крови характерен лейкоцитоз. Посевы крови, конъюнктивального отделяемого, из слизистой носа, отделяемого из слезного мешка могут быть полезными при подборе адекватной антибиотикотерапии.
Для оценки проходимости слезных каналов применяются различные тесты. Самый простой из них – тест исчезновения красителя (dye disappearance test). При его проведении в нижний свод конъюнктивы закапывают флюоресцеин, а затем спустя некоторое время измеряют высоту слезного мениска (нормой считается симметричное его исчезновение). Также применяют Jones I (канальцевая проба) и II (носовая) dye test для оценки уровня обструкции носослезных путей. В качестве красителя применятся флюоресцеин или колларгол.
Зондирование и промывание слезных путей может преследовать как диагностическую, так и лечебную цели. Перед их проведением необходимо убедиться в проходимости слезной точки.
Эхография используется редко и в большинстве случаев показывает расширение и застой в слезном мешке, иногда можно визуализировать инородное тело или опухоль в слезном мешке.
КТ позволяет выявить новообразования или посттравматические изменения, как причину дакриоцистита. МРТ не так показательна в сравнении с КТ при обследовании, но может помочь в дифференциальной диагностике кистозных образований от с?лидных опухолей, выявлении дивертикулов слезного мешка.
Дакриоцистография и дакриосцинтиграфия являются полезным дополнением в диагностике заболевания и позволяют локализовать анатомические аномалии слезоотводящей системы.
Назальная эндоскопия часто применяется для установления причины дакриоцистита, так как позволяет визуализировать патологию в нижней носовой раковине.
Лечение
Тактика лечения дакриоцистита зависит от клинических проявлений. Одновременно следует проводить лечение сопутствующей инфекции кожных покровов или иной патологии, которая могла способствовать возникновению заболевания.
Острый дакриоцистит с флегмоной орбиты требует госпитализации. Обязательно немедленное назначение эмпирической антибактериальной терапии. Предварительно берутся кровь и отделяемое из слезного мешка на посев. Также необходимо проведение хирургического дренирования гнойных полостей, в частности, при угрозе перфорации рекомендуется провести вскрытие слезного мешка.
Пациенты с хроническим дакриоциститом, вызванным частичной или периодической обструкцией слезного протока, могут испытывать облегчение от местного лечения стероидами. Данные препараты помогают также в случае, если причиной заболевания является аллергический ринит или легкое воспаление слизистой носослезного канала.
Хронический врожденный дакриоцистит может разрешиться с помощью массажа слезного мешка, теплых компрессов, местных и/или пероральных антибиотиков. Важно правильное проведение массажа. Указательный палец располагают в точке, где сходятся верхний и нижний канальцы перед впадением в слезный мешок. Таким образом блокируется обратный отток слезы. Движения пальца должны осуществляться сверху вниз, чтобы создаваемое гидростатическое давление было направлено в сторону препятствия оттоку. Рекомендуется проводить процедуру 4-6 раз в день в течение 10 минут.
При безуспешности консервативного лечения проводят зондирование носослезных каналов. В 90% случаев после этого наступает выздоровление, при повторном – в 6% случаев. Необходимо отметить, что в 95% случаев к первому году жизни происходит самопроизвольное восстановление проходимости каналов, в связи с чем проведение вмешательства в более ранние сроки должно быть строго обосновано.
Отсутствие эффекта от зондирования обуславливает необходимость выполнения дакриоцисториностомии (создание альтернативного оттока из слезного мешка в полость носа). Успешность хирургического лечения составляет около 95%. При остром воспалении рекомендовано вначале подавить инфекционный процесс с помощью антибиотиков. Наружную дакриоцисториностомию предпочтительно проводить спустя несколько дней после начала антибактериальной терапии. Некоторые хирурги предпочитают использовать эндоназальный доступ в этой операции с применением лазера или без него.
В некоторых случаях в лечении дакриоцистита помогают пластика нижней носовой раковины, подслизистая резекция ее и/или зондирование слезных путей.
В последние несколько лет приобрела популярность баллонная дакриопластика. Однако она менее эффективна в долгосрочном периоде (40,8% при полной окклюзии и 68% при частичной), чем прежние методики. Метод может использоваться при ограниченных очаговых стенозах или окклюзиях, противопоказан при остром процессе, дакриоцистолитиазе, посттравматической окклюзии слезных протоков.
Осложнения
Острая форма приобретенного и врожденного дакриоцистита очень опасна в отношении осложнений, таких как абсцесс слезного мешка, флегмона орбиты, дальнейшее распространение инфекции (абсцесс головного мозга, сепсис), и даже летального исхода.
Хронический процесс редко вызывает осложнения при условии, что он не связан с системным заболеванием.
Камни в слезных протоках образуются у 14-16% пациентов, перенесших дакриоцистит. У имеющих в анамнезе острую форму заболевания риск этого выше, чем у тех, кто страдает хроническим дакриоциститом.
Источник
