Воспаление слезного мясца симптомы и лечение
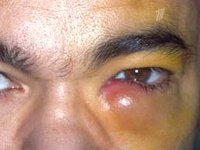
Слёзное мясцо, или карункула лакрималис, – это небольшое возвышение розового цвета во внутреннем уголке глаза, которое состоит из соединительной ткани и покрыто сверху плоским эпителием и фрагментами слизистой оболочки. Рудимент может подвергаться воспалительным процессам. Кроме того, из него могут развиваться такие новообразования, как фиброма, атерома, эпителиома.
Где находится и для чего служит слёзное мясцо
Слёзное мясцо хорошо просматривается во внутреннем уголке глаза. Сверху элемент покрыт конъюнктивой, которая в этой области является особенно чувствительной. В структуру этого образования входят волосяные фолликулы, сальные и потовые железы, жировая клетчатка.
Анатомически оно не относится к слёзным органам.
Карункула лакрималис не выполняет каких-либо важных функций. Его называют рудиментом: это значит, что слёзное мясцо является остаточным органом, который остался в наследство человеку от земноводных особей. Из-за отсутствия функций и его ненужности он атрофировался.
Слёзное мясцо в органах зрения человека является атрофированным из-за ненадобности третьим веком, как у рептилий и земноводных. Несмотря на отсутствие функций, патологии этого рудимента могут привести к нарушению процесса отведения слёзной жидкости, так как образование вместе с полулунной складкой органа зрения принимает пассивное участие в этом процессе.
Причины воспаления рудимента
Воспаления этого образования встречаются редко. Редкими также являются опухоли, дистрофические изменения, аномалии развития и опухолевые образования курункула лакрималис.
Досконально причины развития патологий рудимента не изучены. Известно, что развитие гнойного воспаления и опухолевых новообразований связано с попаданием инородных тел в глаз и развитием инфекционного процесса на этом фоне. Нарушения норм личной гигиены – предрасполагающий фактор развития воспаления.
К другим причинам относят аномалии слёзного аппарата, имеющие врождённый характер: атрезию слёзных канальцев, острый дакриоцистит.
В отдельных случаях заболевания невоспалительного характера (например, аргироз) связаны с продолжительным применением глазных капель с содержанием солей серебра (например, Протаргол, Нитрат серебра).
Клиническая картина отклонений
Симптоматика заболеваний слёзного мясца зависит от конкретного типа патологии.
Удвоенное (добавочное) слёзное мясцо
Внешне рудимент выглядит вытянутым к наружной стороне глаза. На этой части возникает нетипичное выпячивание овальной удлинённой формы. Образование схоже с тканями этого возвышения. Между основным и дополнительным элементом проходит разделяющая борозда. Слёзные точки имеют нетипичное расположение: они более удалены от внутреннего угла глазной щели. Полулунная складка при этом практически полностью скрыта за основным слёзным мясцом.
Такой вариант патологии считают врождённым. Он очень редкий: офтальмологи обнаруживали добавочный рудимент всего в 5 случаях среди нескольких тысяч больных с патологиями слёзного аппарата.
Острые гнойные воспаления – абсцесс и флегмона
Клиническая картина включает такие симптомы:
- резкая боль во внутреннем уголке глаза;
- покраснение;
- общее недомогание;
- головные боли;
- повышение температуры;
- припухлость конъюнктивы и век в области внутреннего уголка глазной щели;
- покраснение и увеличение размеров рудимента;
- появление гнойных пробок в тканях мясца.
Аргироз
Это отклонение чаще всего распространяется не только на рудимент, но и на полулунную складку. Основные проявления – тёмно-серая окраска глазного яблока и конъюнктивы век. Аргироз не становится причиной нарушения функции отведения слёзной жидкости.
Доброкачественные опухоли
Такие образования, как папилломы, ангиомы, аденомы, атеромы, полипы, дермоидные кисты проявляются следующим образом. Происходит увеличение размеров рудимента: этот элемент выглядит как крупный шар. Доброкачественные опухоли подвижны, не вызывают боль при пальпации, но больной жалуется на жжение и сухость в глазах, ощущение инородного предмета.
Такие образования неопасны, но вредят зрению. Также присутствует риск перерождения изменённых клеток слёзного мясца в злокачественные.
Злокачественные опухоли
К злокачественным опухолям относятся меланобластомы, саркомы, ретикулосаркомы. Раковые новообразования рудимента проявляются в сильной припухлости данной области, которая быстро увеличивается в размерах. Растущая опухоль может выходить за пределы глазной щели и полностью закрыть внутренний угол глаза. Рак карункула лакрималис может прорастать в ткани века, а также другие органы.
Карункула лакрималис может подвергаться рубцовым изменениям, связанным с термическими и химическими ожогами.
Диагностика патологий
Диагностику воспалений курункула лакрималис проводят на основе таких мероприятий:
- слёзно-носовая проба по Весту;
- биомикроскопия глаза;
- дакриоцистография;
- мазок со слизистых на выявление бактериальной микрофлоры.
При новообразованиях рудимента выполняют гистологическое исследование секрета, полученного из опухоли.
Методы лечения
Подходы к лечению зависят от конкретного заболевания карункула лакрималис.
Воспалительные гнойные процессы
Терапия включает антибактериальные препараты: внутрь (таблетированная форма) и парентерально.
При концентрации инфильтрата назначают процедуры ультравысокочастотной терапии, соллюкс.
В поражённые глаза закапывают капли с дезинфицирующим и антибактериальным эффектом (Ципрофлоксацин), а также наносят кортикостероидные и антибактериальные мази (тетрациклиновая).
При наличии кисты ни в коем случае нельзя пытаться вскрывать её: это повышает риск развития флегмоны, абсцесса, сепсиса. Гнойную кисту оперируют не сразу: вначале, при помощи консервативных мер, приводят её в состояние полной ремиссии, и только после этого удаляют.
Новообразования слёзного мясца
Допустимые способы лечения:
- вапоризация опухоли при помощи лазерного луча;
- комбинированная криодеструкция и b-аппликационная терапия;
- брахитерапия;
- хирургическое удаление.
Рубцовые изменения
Показано удаление рубцовой ткани и пластическое восстановление слёзного озера и полулунной складки.
Невусы рудимента
При пигментосодержащих новообразованиях применяют рентгеновское и гамма-излучение, но такие методы сопряжены с высоким риском развития поражения здоровых тканей: язвы роговицы, кератиты, катаракты.
Особенности терапии детей
Детям, у которых были выявлены опухолевые новообразования рудимента, выполняют оперативное вмешательство в возрасте с 7 лет. В остальном тактика лечения патологий рудимента не отличается от мероприятий, которые проводятся для взрослых пациентов.
Возможные осложнения
Гнойные воспалительные процессы курункула лакрималис могут стать причиной проникновения патогенных масс в кровь, что чревато заражением крови. Это приводит к летальному исходу.
В запущенных случаях и при распространении патологического процесса на обширные области глаза возможно нарушение и даже утрата зрения.
Профилактика
Конкретных мер, направленных на предотвращение развития патологий курункула лакрималис, нет, так как они часто возникают из-за генетического фактора.
К общим нормам профилактики относят такие:
- соблюдение личной гигиены. Особенно внимательным следует быть женщинам, которые наносят макияж: необходимо каждый вечер тщательно удалять остатки косметики и умываться;
- ведение здорового образа жизни;
- отказ от курения и спиртного;
- соблюдение мер безопасности на рабочем месте во избежание механических и термических травм органов зрения.
Слёзное мясцо – элемент зрительного аппарата, который не выполняет важных функций, но в то же время подвержен различным заболеваниям и может стать причиной осложнений. Его патологии возникают крайне редко и обычно носят наследственный характер.
Источник

Дакриоцистит – воспалительный процесс в слезном мешке, развивающийся на фоне облитерации или стеноза носослезного канала. Дакриоцистит проявляется постоянным слезотечением, слизисто-гнойным отделяемым из глаз, гиперемией и отеком слезного мясца, конъюнктивы и полулунной складки, припухлостью слезного мешка, локальной болезненностью, сужением глазной щели. Диагностика дакриоцистита включает консультацию офтальмолога с осмотром и пальпацией области слезного мешка, проведение слезно-носовой пробы Веста, рентгенографии слезоотводящих путей, инстилляционной флюоресцеиновой пробы. Лечение дакриоцистита может заключаться в зондировании и промывании слезно-носового канала антисептическими растворами, применении антибактериальных капель и мазей, физиопроцедур; при неэффективности показано проведение дакриоцистопластики или дакриоцисториностомии.
Общие сведения
Дакриоцистит составляет 5-7% от всей патологии слезных органов, диагностируемой в офтальмологии. У женщин слезный мешок воспаляется в 6-8 раз чаще, чем у мужчин, что связано с более узким анатомическим строением каналов. Дакриоциститом преимущественно заболевают лица в возрасте 30-60 лет; в отдельную клиническую форму выделяется дакриоцистит новорожденных. Опасность дакриоцистита, особенно у детей, состоит в высокой вероятности развития гнойно-септических осложнений со стороны подкожной клетчатки век, щек, носа, мягких тканей глазницы, головного мозга (гнойного энцефалита, менингита, абсцесса мозга).
В норме продуцируемый слезными железами секрет (слезная жидкость) омывает глазное яблоко и оттекает к внутреннему углу глаза, где имеются, так называемые, слезные точки, ведущие в слезные канальцы. Через них слеза поступает сначала в слезный мешок, а затем через носослезный канал оттекает в полость носа. При дакриоцистите ввиду непроходимости носослезного канала нарушается процесс слезоотведения, что приводит к скоплению слезы в слезном мешке – цилиндрической полости, расположенной в верхней части носослезного канала. Застой слезы и инфицирование слезного мешка приводит к развитию в нем воспаления – дакриоцистита.
По клиническим формам различают хронический, острый дакриоцистит (абсцесс или флегмону слезного мешка) и дакриоцистит новорожденных. В зависимости от этиологии дакриоцистит может быть вирусным, бактериальным, хламидийным, паразитарным, посттравматическим.

Дакриоцистит
Причины дакриоцистита
В основе патогенеза дакриоцистита любой формы лежит непроходимость носослезного канала. В случае дакриоцистита новорожденных это может быть связано с врожденной аномалией слезоотводящих путей (истинной атрезией носослезного канала), нерассосавшейся на момент рождения желатинозной пробкой или наличием плотной эпителиальной мембраны в дистальном отделе носослезного канала.
У взрослых приводящий к дакриоциститу стеноз или облитерация носослезного канала может возникать в результате отека окружающих тканей при ОРВИ, хроническом рините, синусите, полипах полости носа, аденоидах, переломах костей носа и орбиты, повреждениях слезных точек и канальцев в результате ранения век и др. причин.
Застой слезной жидкости приводит к потере ее антибактериальной активности, что сопровождается размножением в слезном мешке патогенных микроорганизмов (чаще стафилококков, пневмококков, стрептококков, вирусов, реже – туберкулезной палочки, хламидий и другой специфической флоры). Стенки слезного мешка постепенно растягиваются, в них развивается острый или вялотекущий воспалительный процесс — дакриоцистит. Секрет слезного мешка теряет свою абактериальность и прозрачность и превращается в слизисто-гнойный.
Предрасполагающими факторами к развитию дакриоцистита служат сахарный диабет, снижение иммунитета, профессиональные вредности, резкие перепады температур.
Симптомы дакриоцистита
Клинические проявления дакриоцистита довольно специфичны. При хронической форме дакриоцистита наблюдается упорное слезотечение и припухлость в проекции слезного мешка. Надавливание на область припухлости приводит к выделению из слезных точек слизисто-гнойного или гнойного секрета. Отмечается гиперемия слезного мясца, конъюнктивы век и полулунной складки. Длительное течение хронического дакриоцистита приводит к эктазии (растяжению) слезного мешка – в этом случае кожа над эктазированной полостью мешка истончается и приобретает синеватый оттенок. При хроническом дакриоцистите высока вероятность инфицирования других оболочек глаза с развитием блефарита, конъюнктивита, кератита или гнойной язвы роговицы с последующим образованием бельма.
Острый дакриоцистит протекает с более яркой клинической симптоматикой: резким покраснением кожи и болезненной припухлостью в области воспаленного слезного мешка, отеком век, сужением или полным смыканием глазной щели. Гиперемия и отек могут распространяться на спинку носа, веки, щеку. По внешнему виду кожные изменения напоминают рожистое воспаление лица, однако при дакриоцистите отсутствует резкое отграничение очага воспаления. При остром дакриоцистите отмечаются дергающие боли в области орбиты, озноб, лихорадка, головная боль и другие признаки интоксикации.
Через несколько дней плотный инфильтрат над слезным мешком размягчается, появляется флюктуация, кожа над ним становится желтой, что свидетельствует о формировании абсцесса, который может самопроизвольно вскрыться. В дальнейшем на этом месте может образоваться наружная (в области кожи лица) или внутренняя (в полости носа) фистула, из которой периодически выделяется слеза или гной. При распространении гноя на окружающую клетчатку развивается флегмона глазницы. Острый дакриоцистит довольно часто принимает рецидивирующий характер течения.
У новорожденных дакриоцистит сопровождается припухлостью над слезным мешком; надавливание на эту область вызывает выделение слизи или гноя из слезных точек. Дакриоцистит новорожденных может осложняться развитием флегмоны.
Диагностика дакриоцистита
Распознавание дакриоцистита производится на основании типичной картины заболевания, характерных жалоб, данных наружного осмотра и пальпаторного обследования области слезного мешка. При осмотре пациента с дакриоциститом выявляется слезотечение и припухлость в области газа; при пальпации воспаленного участка определяется болезненность и выделение из слезных точек гнойного секрета.
Исследование проходимости слезных путей при дакриоцистите проводится с помощью цветовой пробы Веста (канальцевой). Для этого в соответствующий носовой ход вводится тампон, а в глаз закапывают раствора колларгола. При проходимых слезных путях в течение 2-х минут на тампоне должны появиться следы красящего вещества. В случае более длительного времени прокрашивания тампона (5-10 мин.) в проходимости слезных путей можно усомниться; если колларгол не выделился в течение 10 мин. проба Веста расценивается как отрицательная, что свидетельствует о непроходимости слезных путей.
Для уточнения уровня и протяженности поражения проводится диагностическое зондирование слезных каналов. Проведение пассивной слезно-носовой пробы при дакриоцистите подтверждает непроходимость слезных путей: в этом случае при попытке промывания слезно-носового канала жидкость в нос не проходит, а струей вытекает через слезные точки.
В комплексе офтальмологической диагностики дакриоцистита используют флюоресцеиновую инстилляционную пробу, биомикроскопию глаза. Контрастная рентгенография слезоотводящих путей (дакриоцистография) с р-ром йодолипола необходима для четкого представления об архитектонике слезоотводящих путей, локализации зоны стриктуры или облитерации. Для идентификации микробных возбудителей дакриоцистита исследуют отделяемое из слезных точек путем бактериологического посева.
С целью уточняющей диагностики пациент с дакриоциститом должен быть осмотрен отоларингологом с проведением риноскопии; по показаниям назначаются консультации стоматолога или челюстно-лицевого хирурга, травматолога, невролога, нейрохирурга. Дифференциальная диагностика дакриоцистита проводится с каналикулитом, конъюнктивитом, рожей.
Лечение дакриоцистита
Острый дакриоцистит лечится стационарно. До размягчения инфильтрата проводят системную витаминотерапию, назначают УВЧ-терапию и сухое тепло на область слезного мешка. При появлении флюктуации абсцесс вскрывают. В дальнейшем проводят дренирование и промывание раны антисептиками (р-ром фурацилина, диоксидина, перекиси водорода). В конъюнктивальный мешок закапывают антибактериальные капли (левомицетин, гентамицин, сульфацетамид, мирамистин и др.), закладывают противомикробные мази (эритромициновую, тетрациклиновую, офлоксацин и т. д.). Одновременно при дакриоцистите проводится системная антибактериальная терапия препаратами широкого спектра действия (цефалоспоринами, аминогликозидами, пенициллинами). После купирования острого процесса в «холодном» периоде выполняется дакриоцисториностомия.
Лечение дакриоцистита у новорожденных проводится поэтапно и включает выполнение нисходящего массажа слезного мешка (в течение 2-3 нед.), промывание слезно-носового канала (в течение 1-2 нед.), проведение ретроградного зондирования слезного канала (2-3 нед.), зондирование носослезных путей через слезные точки (2-3 нед.). При неэффективности проводимого лечения по достижении ребенком возраста 2-3 лет проводится эндоназальная дакриоцисториностомия.
Основным методом лечения хронического дакриоцистита служит операция – дакриоцисториностомия, предполагающая формирование анастомоза между полостью носа и слезным мешком для эффективного дренажа слезной жидкости. В хирургической офтальмологии получили широкое распространение малоинвазивные методы лечения дакриоцистита — эндоскопическая и лазерная дакриоцисториностомия. В некоторых случаях проходимость носослезного канала при дакриоцистите можно попытаться восстановить с помощью бужирования или баллонной дакриоцистопластики – введения в полость протока зонда с баллоном, при раздувании которого внутренний просвет канала расширяется.
Во избежание образования гнойной язвы роговицы, пациентам с дакриоциститом запрещается использовать контактные линзы, накладывать повязки на глаза, проводить любые офтальмологические манипуляции, связанные с прикосновением к роговице (тонометрию, УЗИ глаза, гониоскопию и др.).
Прогноз и профилактика дакриоцистита
Обычно прогноз при неосложненном дакриоцистите благоприятный. Исходом язвы роговицы может являться бельмо, которое приводит не только к косметическому дефекту, но и стойкому снижению зрения; при перфорации язвы происходит развитие эндофтальмита и субатрофии глаза. Течение дакриоцистита может осложниться флегмоной орбиты, тромбофлебитом орбитальных вен, тромбозом кавернозного синуса, воспалением мозговых оболочек и ткани мозга, сепсисом. В этом случае высока вероятность инвалидизации и гибели пациента.
Профилактика дакриоцистита требует адекватного и своевременного лечения заболеваний ЛОР-органов, избегания травм глаз и лицевого скелета.
Источник
