Воспаление склеры глаза лечение капли
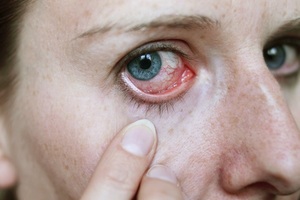
Склерит глаза – это заболевание, которое сопровождается воспалением тканей склеры с обеих сторон. При этом возникает глубокое поражение сосудов. Воспаление может распространяться на роговицу, сосудистую оболочку. В большинстве случаев заболевание быстро переходит в хроническую форму с сезонным характером. Предотвратить развитие осложнений поможет своевременная диагностика и правильная терапия.
В медицине склерит также называют воспалением склеры глаза. Изначально может проявляться покраснением глаз, которое сопровождается болезненными ощущениями. Относится к распространенным офтальмологическим заболеваниям.
В международной классификации болезней МКБ–10 склерит глаза имеет код H15.0.
Виды склерита
Склерит глаза разделяется на четыре основных вида:
- Диффузный;
- Некротический;
- Узелковый;
- Задний.
Определить вид болезни способен только офтальмолог после тщательной диагностики.
Диффузный склерит сопровождается отеком склеры и расширением сосудов. Воспаление распространяется на всю переднюю часть склеры.
Узелковый склерит характерный многочисленными или несколькими узелками, которые возникают на склере. Иногда один или два узла могут быть незаметными и совершенно не ощущаться в начальной стадии болезни.
Некротическая форма склерита является самой тяжелой. Поражает переднюю часть склеры. Сопровождается сильными болевыми ощущениями. В основном возникает при наличии тяжелых системных заболеваний. Например, васкулит или некроз.
Задний склерит встречается очень редко. Симптомы проявления достаточно тяжелые. Характеризуется отслоением сетчатки. Часто может сопровождаться потерей зрения и болью при движении глазными яблоками.
Причины склерита
В основном причиной возникновения склерита являются последствия тяжелых систематических заболеваний. К ним относятся:
- Туберкулезная инфекция глаз;
- Ревматические процессы;
- Сифилитические поражения глаз;
- Бруцеллез;
- Болезнь Бехтерева;
- Вирусные и бактериальные инфекции.
В некоторых случаях заболевания может быть связано с хирургическим лечением глаз. Проявляется в качестве осложнения. В группу риска попадают пациенты пожилого возраста. Это связано с возрастными изменениями организма.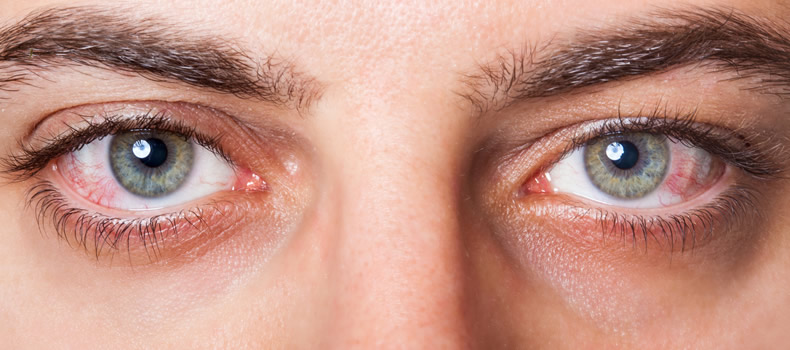
Симптомы склерита
Начальная стадия склерита сопровождается болевыми ощущениями в глазу, дискомфортом, жжением, покраснением, раздражением. Иногда пациенты могут жаловаться на боль, которая распространяется в надбровную, височную часть или область верхней челюсти. Также боль может усиливаться при движении глаз. Симптомы склерита могут напоминать ощущение потустороннего предмета в глазу и повышенным слезотечением.
Внешне склерит характеризуется отечностью и покраснением. Иногда на склере могут проявляться желтые пятна. На осмотре у офтальмолога пациент жалуется на боль при пальпации. Врач моет наблюдать отечность век и в редких случаях выпячивания глаз.
Склерит может поражать все слои склеры, наружные слои. Узелковая форма склерита сопровождается сильным воспалением, припухлостью, покраснением. Каждый тип болезни имеет характерные симптомы. Они помогают врачу в диагностике склерита.
Начальная стадия может возникать без определенных признаков. Поэтому пациент часто не подозревает о развитии данной болезни и обращается к врачу в тяжелой степени.
Лечение склерита
Существует два основных вида лечения склерита: медикаментозный и хирургический. Методику определяет врач, учитывая степень поражения болезни и самочувствие пациента. Также стоит брать во внимание наличие хронических заболеваний.
Медикаментозная терапия
Эффективными являются в этом случае нестероидные противовоспалительные препараты. Они производят выраженное действие при легкой и умеренной форме склерита. Лекарства этой группы принимают в течение 1-2 недели. Препараты на основе ибупрофена, индометацина используют в качестве вспомогательной терапии. Такие препараты принимают 3 раза в день до полного выздоровления. Взаимодействие медикаментов должен подбирать лечащий врач.
В редких случаях для лечения склерита назначают оральные нестероидные противовоспалительные средства. Это связано с высоким риском побочных реакций со стороны желудочно-кишечного тракта. Также есть риск развития желудочного кровотечения. При нарушении функции почек пациенту следует учитывать токсичность препарата.
Устранить воспаление помогут кортикостероиды. Их назначают пациентам, которые не имеют противопоказаний. Безопасная дозировка преднизолона – 1мг на каждый килограмм веса пациента в день. При тяжелой форме склерита могут назначать внутривенное введение метилпреднизолона. Одноразовая дозировка 0,5-1 мг. Курс терапии определяет врач.
Важно учитывать, что стероиды могут вызывать такие побочные реакции:
- Вторичная инфекция;
- Повышение внутриглазного давления;
- Гипергликемия;
- Нарушение пищеварения;
- Остеопороз.
Кроме основной терапии пациент должен пройти консультацию ревматолога. При наличии ревматоидного артрита также назначают метотрексат. Часто склерит является осложнением данного заболевания. Особенно при хронической стадии.
Препарат Циклоспорин является нефротоксическим. Его часто назначают в качестве комплексной терапии. Лекарство не вызывает тяжелых побочных реакций и эффективно устраняет воспаление. Кроме лечения основного заболевания необходимо параллельно принимать препараты для поддержки функции печени. Например: Эсенсиале, Гепобене. Самостоятельно не следует принимать такие медикаменты. Терапию определяют, учитывая течение болезни.
Кроме этого пациент должен проходить лечение иммуномодулирующими препаратами. В период терапии следует наблюдать за развитием системных осложнений. Заболевание легко поддается лечению только в начальной стадии. Сезонная хроническая форма является неизлечимой. Облегчение состояния можно добиться временным купированием симптомов.
Хирургическое лечение
В большинстве случаев профессионального осмотра офтальмолога достаточно для установления диагноза. Иногда могут проводить биопсию. Это поможет исключить онкологическую или инфекционную этиологию болезни. Незначительные повреждения роговицы могут корректировать с помощью контактных линз или специального хирургического клея.
Основные показания к проведению хирургического вмешательства: перфорация склеры или чрезмерное ее истончение. В этом случае присутствует высокий риск разрыва. Современные операции в основном проводят с помощью лазерной коагуляции. Методику определяет специалист, учитывая показания к проведению хирургического вмешательства.
Последствия и осложнения
При несвоевременном лечении склерита, заболевание может вызывать тяжелые последствия и осложнения. К ним относятся:
- Глаукома;
- Фиброз;
- Катаракта;
- Кератит;
- Опоясывающий герпес.
Если пациент несвоевременно обратится к врачу, то повышается риск развития хронической формы заболевания. Она тяжело поддается лечению и часто сопровождается развитием вторичной инфекции. При первых симптомах склерита следует обратиться к офтальмологу. Своевременная диагностика является залогом успешного лечения. Самостоятельно вылечить данную болезнь невозможно.
Источник
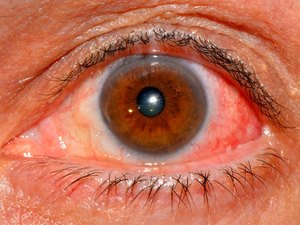 Эписклерит — воспаление соединительных тканей глаза, характеризующееся умеренным дискомфортом, слезоточивостью, болями. При этом поражённый орган нередко приобретает ярко-красный цвет, что несколько затрудняет диагностику, поскольку подобными симптомами сопровождаются и другие офтальмологические заболевания. Например, конъюнктивит.
Эписклерит — воспаление соединительных тканей глаза, характеризующееся умеренным дискомфортом, слезоточивостью, болями. При этом поражённый орган нередко приобретает ярко-красный цвет, что несколько затрудняет диагностику, поскольку подобными симптомами сопровождаются и другие офтальмологические заболевания. Например, конъюнктивит.
Описание и характеристика болезни
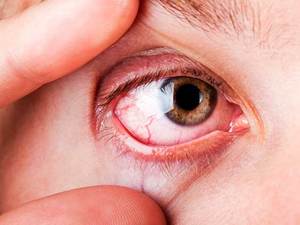 По сути, эписклерит являет собой хроническое заболевание, затрагивающее оба глаза. Наибольшую предрасположенность к нему имеют женщины после 40 лет, а также люди пожилого возраста. Иногда этой патологией страдают и дети, у них причины и симптомы недуга аналогичны.
По сути, эписклерит являет собой хроническое заболевание, затрагивающее оба глаза. Наибольшую предрасположенность к нему имеют женщины после 40 лет, а также люди пожилого возраста. Иногда этой патологией страдают и дети, у них причины и симптомы недуга аналогичны.
Эписклерит может протекать как самостоятельное заболевание и в сочетании с другими системными болезнями. Как правило, эта патология не вызывает осложнений и довольно редко принимает форму истинного склерита.
Причины заболевания
Поскольку лишь небольшой процент населения в таких случаях обращается за помощью к специалистам, то медики затрудняются определить точные причины эписклерита глаза. Однако им всё же удалось зафиксировать, в каких случаях патология начинает развиваться. Этому могут способствовать следующие факторы:
-
 Прогрессирующие заболевания инфекционного характера, среди которых можно отметить такие, как пневмония, сифилис, туберкулёз;
Прогрессирующие заболевания инфекционного характера, среди которых можно отметить такие, как пневмония, сифилис, туберкулёз; - повышенное содержание в крови мочевой кислоты;
- аллергические реакции;
- укус насекомого;
- травмы глаз различного происхождения;
- нарушения гормонального баланса;
- разнообразные воспалительные процессы;
- вирусные патологии, спровоцированные различными бактериями и грибками;
- инородное тело в глазу;
- попадание в зрительный орган химического вещества.
Выделяют несколько видов заболевания, отличающихся друг от друга выраженностью проявлений. Специалистам известны следующие виды эписклерита:
- обычный;
- мигрирующий;
- узелковый;
- розацеа-эписклерит.
По форме различают:
- Лёгкий тип;
- тяжёлый тип.
Чаще всего встречается узелковый вид патологии, который характеризуется наличием небольших (до 3 мм) узелков, свободно двигающихся вместе с конъюнктивой. Такая форма заболевания типична для пожилых людей, недуг затрагивает оба глаза, иногда сопровождается болевым синдромом. Чем больше возраст человека, тем интенсивнее проявления болезни. Надо сказать, что даже при отсутствии терапии все симптомы вскоре исчезают самостоятельно.
Мигрирующий тип отличается поочерёдными проявлениями то в одном глазу, то в другом, что и подтверждает его название. Для этой разновидности эписклерита свойственна выраженная болезненность поражённого участка, что сопровождается сильными головными болями, покраснением больного глаза, отёком слизистой оболочки и век.
Проявления розацеа-эписклерита аналогичны мигрирующему типу, но дополнительно появляется угревая сыпь на лице и повреждение роговицы. Тяжесть патологии определяется степенью повреждения роговицы.
Симптомы заболевания
Заболевание характеризуется следующими признаками:
-
 светобоязнь;
светобоязнь; - повышенное слезотечение;
- покраснение белка;
- боль и дискомфорт в глазах;
- продолжительные и интенсивные головные боли;
- угревые высыпания бледно-розового оттенка;
- отёчность век и слизистой оболочки.
Диагностические мероприятия при воспалении эписклеры
 Диагностировать заболевание может только квалифицированный специалист, воспользовавшись специальным освещением и медицинскими инструментами. В ходе осмотра врач устанавливает тип патологии и причины, вызвавшие её развитие, собирает анамнез.
Диагностировать заболевание может только квалифицированный специалист, воспользовавшись специальным освещением и медицинскими инструментами. В ходе осмотра врач устанавливает тип патологии и причины, вызвавшие её развитие, собирает анамнез.
В случае если осмотр пациента не дал точных результатов, проводятся дополнительные исследования, которые помогут отличить эписклерит от прочих офтальмологических заболеваний. Так, врач может назначить пациенту следующие исследования:
- сдача анализов на определение уровня мочевой кислоты;
- общий анализ крови;
- определение СОЭ;
- флюорография;
- тест на венерические болезни.
Отличить эписклерит от других глазных болезней можно по следующим признакам:
- От фликтенулёзного конъюнктивита рассматриваемую патологию можно отличить по отсутствию специфических поверхностных сосудов, а также изменения цвета больного органа на фиолетовый;
- От склерита заболевание отличается меньшей тяжестью течения и тем, что недуг протекает, не задевая сосудистый тракт.
Воспаление эписклеральной оболочки: лечение
 Эписклерит лечится при помощи консервативной терапии. Обычно врач назначает медикаментозные средства в сочетании с физиотерапевтическими процедурами.
Эписклерит лечится при помощи консервативной терапии. Обычно врач назначает медикаментозные средства в сочетании с физиотерапевтическими процедурами.
Основной целью проводимого лечебного комплекса является полное избавление от основного заболевания и облегчение симптомов воспаления в зрительном органе. При слабовыраженной симптоматике, не мешающей человеку и не снижающей качество его жизни, медикаментозная терапия не применяется.
В некоторых случаях врач прописывает увлажняющие и нестероидные противовоспалительные препараты в каплях. При необходимости назначаются антибиотики. Физиотерапия заключается в проведении УВЧ (ультравысокочастотного воздействия) на глаз.
Среди противовоспалительных препаратов, назначаемых при эписклерите, можно выделить следующие:
- Флюрбипрофен. Чаще всего этот препарат назначается при тяжёлых рецидивах или затяжном течении воспалительного процесса. Средство использовать по 100 мг трижды в сутки.
- Диклофенак. Обладает обезболивающим и противовоспалительным эффектом. Суточная норма — 50−150 мг, указанная дозировка делится на 203 приёма. Курс лечения — не более двух недель.
- Наклоф. Активное вещество — диклофенак натрия. Лекарство капают 4−5 раз в сутки по капле. Беременным женщинам, а также людям, подверженным аллергии, следует соблюдать осторожность при использовании Наклофа.
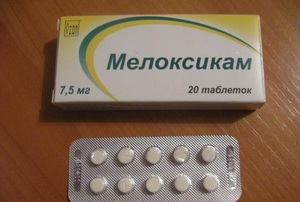
- Мелоксикам. Препарат назначается для терапии ревматоидного артрита и сопровождающего его эписклерита. Средство имеет множество противопоказаний (патологии печени, почек, органов ЖКТ и т. д. ), что необходимо учитывать при его назначении.
Для предотвращения рецидивов назначается приём комбинированных средств (Тобрадекс, Софрадекс), а также антибактериальные капли. Действие Софрадекса направлено на уменьшение боли и чувства дискомфорта. Его нередко используют при лечении бактериальных воспалений, но только короткими курсами, поскольку продолжительный приём препарата может привести к снижению остроты зрения и даже спровоцировать развитие глаукомы.
Глазные капли при лечении эписклерита
Для закапывания в глаза используют следующие препараты:
-
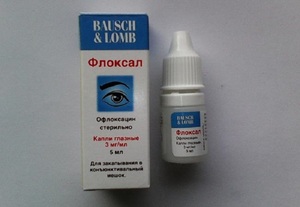 Флоксал. Принадлежит к группе фторхинолонов. В основу препарата входит действующее вещество офлоксацин — это антибиотик, обладающий широким спектром действия. Флоксал предотвращает размножение бактерий, оказывая при этом минимальное токсическое действие на зрительный орган. Действие препарата начинается через 10 минут после закапывания и продолжается в течение 6 часов. Допускается лечение курсами, но при этом продолжительность каждого из них не должна превышать двух недель. Лекарство противопоказано женщинам в период беременности и лактации. Побочные действия — покраснение глаз, сухость и жжение.
Флоксал. Принадлежит к группе фторхинолонов. В основу препарата входит действующее вещество офлоксацин — это антибиотик, обладающий широким спектром действия. Флоксал предотвращает размножение бактерий, оказывая при этом минимальное токсическое действие на зрительный орган. Действие препарата начинается через 10 минут после закапывания и продолжается в течение 6 часов. Допускается лечение курсами, но при этом продолжительность каждого из них не должна превышать двух недель. Лекарство противопоказано женщинам в период беременности и лактации. Побочные действия — покраснение глаз, сухость и жжение. - Индоколлир. Действующее вещество — индометацин. Препарат обладает обезболивающим и противовоспалительным эффектом, способствует ослаблению болевого синдрома и снятию отёчности передней камеры зрительного органа.
- Офтаквикс. Активным веществом является левофлоксацин. Препарат, относящийся к группе фторхинолонов, обладает противомикробным и антибактериальным действием. Офтаквикс абсолютно безопасен, поэтому его можно использовать даже для лечения малышей (от 12 месяцев). Противопоказан беременным женщинам. Курс лечения составляет 5 дней.
- Нормакс. Лекарственное средство на основе норфлоксацина, относящийся к группе фторхинолонов. Препарат противопоказан беременным женщинам, а также детям до достижения ими 15 лет. Нормакс пригоден для продолжительного использования, поскольку хорошо переносится организмом.
- Кромогексал. Капли используются при лечении эписклерита аллергической этиологии. Эффект заметен не сразу, а лишь спустя несколько дней после начала терапии. Действующее вещество — кромогликат натрия.
Эписклериты в острой и осложнённой форме лечатся с применением глюкокортикостероидов, к которым относится и Дексаметазон — сильнодействующий препарат для борьбы с тяжёлыми инфекциями. Лекарства этой группы назначаются только короткими курсами, так как их длительное применение может привести к развитию катаракты или глаукомы.
Народные способы терапии
 Прежде всего с целью ускорения процесса выздоровления, следует обеспечить глазам полноценный отдых и сократить зрительную нагрузку. Можно делать промывание чайной заваркой, использовав для этого только высококачественный чай, лучше всего чёрный. Промывания необходимо делать не менее двух раз в сутки, что поможет ослабить дискомфорт и снять симптомы воспаления.
Прежде всего с целью ускорения процесса выздоровления, следует обеспечить глазам полноценный отдых и сократить зрительную нагрузку. Можно делать промывание чайной заваркой, использовав для этого только высококачественный чай, лучше всего чёрный. Промывания необходимо делать не менее двух раз в сутки, что поможет ослабить дискомфорт и снять симптомы воспаления.
Перед использованием средств народной медицины следует обязательно проконсультироваться с участковым офтальмологом. Также необходимо учитывать тот факт, что народные препараты являются лишь дополнительной терапией и не могут заменить собой медикаментозное лечение. Кроме того, следует убедиться в отсутствии аллергии, поскольку многие лекарственные травы и, соответственно, приготовленные из них снадобья являются сильными аллергенами.
- Снять воспаление поможет настойка из лекарственных трав. Для её приготовления необходимо смешать предварительно измельчённые корень лопуха, ромашку и цветки василька (по 20 г). Сбор (1 ст. л .) заливают кипятком, оставляют под крышкой на 30 минут. Готовым раствором промывают глаза как можно чаще. Также это средство можно использовать для наложения компрессов, которые делают по 3−5 раз в сутки. Продолжительность процедуры составляет 15 минут.
- Сок алоэ. При воспалении склеры глаза можно воспользоваться соком растения. Алоэ считается одним из наиболее эффективных средств, используемых для стимулирования процесса регенерации тканей. Приготовить такие капли можно самостоятельно. Для этого необходимо взять кипячёную воду комнатной температуры (10 капель) и добавить в неё сок растения (1 каплю). Домашний препарат применяют в лечебных и профилактических целях, закапывая 3 раза в день в течение трёх месяцев.
- Золотой ус. Лист растения измельчить, залить 150 мл кипячёной воды. Оставить на ночь. Настоем промывать поражённый орган по несколько раз в сутки. Это же растение можно использовать для приготовления глазных капель. Подсолнечное масло стерилизуют на водяной бане в течение 60 минут, после чего добавляют листочки золотого уса. Раствор оставляют на две недели, после чего процеживают и убирают в холодильник. Препарат закапывают 1 раз в день. В комплексе с этим средством можно проводить массаж век.
- Полынь. Траву (2 ст. л.) залить кипящей водой (1 ст.). Варить в течение двух минут, процедить. Тёплым раствором промывать воспалённые глаза.
Хотя эписклерит и не представляет серьёзной опасности для человека и редко приводит к осложнениям, всё же при появлении его симптомов рекомендуется обратиться к врачу. Дело в том, что воспаление склеры глаза может свидетельствовать о развитии более тяжёлых офтальмологических заболеваний, к лечению которых нужно приступать как можно раньше.
Источник
Склерой называется наружная оболочка глаза, которую образуют многочисленные коллагеновые волокна, расположенные хаотично. При её воспалении возникает опасное заболевание — склерит, несвоевременное лечение которого может привести к потере зрения.
Описание и виды заболевания
Склерит — тяжёлая патология зрительного аппарата, для которой характерно наличие воспаления во всех слоях склеры. Как правило, этот процесс односторонний, но в некоторых случаях могут поражаться оба глаза. У мужчин такое заболевание встречается реже, чем у женщин.
При воспалении склеры возникает опасное заболевание — склерит
Склерит в детском возрасте — довольно редкое явление. Причиной развития болезни является неспособность организма ребёнка активно противостоять инфекциям. У малышей этот процесс очень болезненный, он может спровоцировать ухудшение зрения. Формированию патологии у детей школьного возраста и подростков способствуют нарушения обмена веществ, аллергические и аутоиммунные болезни.
Существует три степени тяжести заболевания:
- Лёгкая. Поражается и краснеет небольшой участок глаза. На повседневной активности такой дефект не отражается.
- Средняя. Поражение может быть односторонним или двусторонним. У больного возникают головные боли, слёзотечение, ухудшается самочувствие.
- Тяжёлая. Воспалением охвачена вся перикорнеальная зона (краевая сосудистая сеть роговицы). Болевые ощущения ярко выражены, возникают нарушения зрения.
По локализации различают такие виды патологии:
- Передний. Воспаление возникает в переднем отделе склеры. При этом наблюдается отёк и изменение цвета тканей.
- Задний. Эта форма заболевания встречается редко, чаще всего возникает на фоне патологий, которые затрагивают весь организм. Характеризуется истончением склеры в заднем отделе глаза, болевыми ощущениями, ограниченной подвижностью глаз.
В свою очередь, передний склерит имеет несколько форм:
- Узелковая. Для такой формы характерно появление неподвижных узелков на поверхности склеры.
- Диффузная. Воспаление охватывает всю поверхность склеры или большую её часть. При этом нарушается сосудистый рисунок.
- Некротическая. Самая сложная форма патологии. Проявляется сильными болями, может привести к перфорации (повреждению) склеры.
Иногда заболевание может протекать в гнойной форме, для которой характерно образование небольшой припухлости в глазу, наполненной гноем. Лечение такой патологии осуществляется исключительно хирургическим путём.
Виды склерита — галерея
Причины развития
Выделяют несколько основных причин возникновения заболевания:
- системные патологии. В половине случаев болезнь возникает на фоне гранулематоза Вегенера, рецидивирующих артритов, узелкового полиартрита;
- хирургическое вмешательство. Постхирургический склерит развивается в течение 6 месяцев после операции. Характеризуется появлением воспалённого участка с признаками некроза в зоне проведения хирургической манипуляции;
- травмы, химические ожоги, воздействие ионизирующего излучения;
- вирусы, бактерии, грибы.
Предрасполагающие факторы к развитию болезни:
- женский пол;
- снижение защитных сил организма;
- хронические воспалительные процессы в носоглотке;
- эндокринные болезни, нарушение обмена веществ;
- работа, требующая напряжения зрения.
Травмы глаза — видео
Признаки и симптомы болезни
- Болевые ощущения. Интенсивность боли зависит от того, какая разновидность патологии диагностирована. Узелковая форма характеризуется незначительным дискомфортом. При выраженном воспалительном процессе с разрушением склеры возникают очень интенсивные стреляющие боли, отдающие в височную область, брови и челюсти.
- Гиперемия (покраснение). Может быть ограниченной или распространённой.
- Слёзотечение. Возникает при раздражении нервных окончаний.
- Расширение сосудов.
- Выпячивание глазного яблока.
- Пятна на склере желтоватого оттенка. Такое явление свидетельствует о развитии некроза или расплавлении склеры. Иногда это единственное, но очень опасное проявление заболевания.
- Задний склерит проявляется отёком век и сетчатки, отслоением сетчатки.
Заболевание может протекать и без ярко выраженных симптомов. Поэтому важно обращать внимание даже на незначительный дискомфорт, который является поводом для посещения доктора.
Диагностика
Для диагностирования склерита используют следующие методы:
- Сбор анамнеза. При опросе специалист должен выяснить, имеются ли у пациента жалобы со стороны других органов, не страдает ли он заболеваниями соединительной ткани, возникали ли подобные признаки в прошлом. В некоторых случаях может понадобиться дополнительное обследование у терапевта или ревматолога.
- Офтальмоскопия. Этот метод позволяет осмотреть сетчатку, зрительный нерв и сосудистую оболочку. В ходе исследования используется специальный прибор, который излучает направленный свет.
- Визометрия. Метод предполагает использование особых таблиц для проверки остроты зрения. Исследование позволяет выявить астигматизм и другие дефекты зрения, которые возникли в результате заболевания.
- Биомикроскопия. С помощью щелевой лампы врач осматривает глаза под большим увеличением.
- УЗИ. Такой метод исследования используют при подозрении на развитие заднего склерита. В некоторых случаях может понадобиться проведение компьютерной томографии.
- Мазок и бактериологическое исследование. Необходимы в случае инфекционной природы воспаления.
С помощью специального прибора врач осматривает сетчатку, зрительный нерв и сосудистую оболочку глаза
Из-за схожести симптомов важно дифференцировать воспаление склеры с такими патологиями, как:
- конъюнктивит. Болезнь характеризуется воспалением оболочки, которая выстилает внутреннюю поверхность век, слёзотечением и ощущением песка в глазу;
- эписклерит. Для этого состояния характерно поражение поверхностных слоёв склеры, в отличие от склерита, при котором воспаление проникает намного глубже;
- ирит. Такая патология отличается локальным покраснением по краю роговицы, болевые ощущения при нажатии не возникают;
- иридоциклит. Воспаление охватывает радужную оболочку, цилиарное тело, наблюдается изменение их цвета, сужение зрачка.
Лечение воспаления склеры
В зависимости от причин развития заболевания определяется способ лечения. Чтобы избавиться от неприятных симптомов, необходимо устранить факторы, которые способствовали появлению патологии. Чаще всего лечение проводится в домашних условиях, госпитализация нужна лишь при тяжёлых формах болезни или развитии серьёзных осложнений.
Препараты для лечения склерита — таблица
| Группа препаратов | Название | Цель назначения |
| Местные кортикостероиды |
| Препараты в виде капель или мазей уменьшают воспаление. В некоторых случаях назначаются кортикостероиды в виде инъекций под конъюнктиву. |
| Нестероидные противовоспалительные препараты |
| Уменьшают болевые ощущения, купируют (устраняют) воспаление. |
| Ферментные препараты |
| Эти стерильные растворы закапывают в глаза, чтобы ускорить рассасывание выделяющегося секрета. |
| Опиоидные анальгетики | Этилморфин | Назначается только в случае крайней необходимости (непереносимые болевые ощущения), так как возможно развитие зависимости. |
| Гипотензивные капли |
| Применяются в случае поражения радужной оболочки и при повышенном внутриглазном давлении. |
| Системные кортикостероиды |
| Необходимы, если у человека имеется непереносимость нестероидных противовоспалительных препаратов, при тяжёлом протекании заболевания, некрозе склеры. |
| Иммуносупрессоры |
| Такие препараты должны назначаться исключительно врачом-ревматологом в том случае, если пациент страдает от болезней соединительной ткани. Также показанием для применения таких лекарств является устойчивость к кортикостероидам, некротическое поражение склеры. |
Антибактериальные препараты:
|
| Средства в виде капель назначаются при гнойной форме болезни, формировании абсцесса или в том случае, если патология вызвана бактериями. В тяжёлых случаях необходимы субконъюнктивальные инъекции препаратов. Местное применение антибактериальных лекарств сочетают с их приёмом внутрь или внутримышечным введением. |
|
Медикаментозные средства для лечения склерита — галерея
Физиотерапия
После окончания острой стадии заболевания рекомендуется применение физиотерапевтических методов лечения:
- Электрофорез. К поражённым тканям прикладывают электроды, смазанные лекарственным средством. Под воздействием электрического тока препарат проникает непосредственно в зону воспаления. Лекарство подбирается в индивидуальном порядке (в зависимости от причин возникновения патологии).
- УВЧ-терапия. Тепловое воздействие электромагнитного поля высокой частоты помогает устранить боль и снять воспаление.
- Магнитотерапия. Магнитное поле способствует расширению сосудов, устраняет боль и воспаление, ускоряет процесс выздоровления и восстановления тканей.
Хирургическое лечение
Такой метод лечения используют в запущенных случаях, при поражении глубоких слоёв склеры, роговицы, радужки. Хирургическое вмешательство необходимо также при нагноении склеры. При выраженном истончении этой оболочки проводят её пересадку от донора. При вовлечении в процесс роговицы и резком снижении остроты зрения необходима пересадка роговицы.
Народные средства
С помощью народных средств вылечить склерит невозможно. Такую терапию можно применять только в сочетании с приёмом медикаментозных препаратов и исключительно после консультации врача.
- Чёрный чай. Эффективное и простое в приготовлении средство. Листовой чай нужно заварить, остудить, пропитать им тампон и приложить к поражённому глазу.
- Алоэ. Для приготовления лекарственного средства понадобится аптечный экстракт алоэ в ампулах, который разводят очищенной водой (1:10). Раствором нужно закапывать глаза 3 раза на день.
- Настой клевера. Чтобы приготовить лекарство:
- 1 ст. л. цветов растения заливают 1 ст. кипятка;
- настаивают 30 минут.
- средство используют в виде компрессов на пострадавший орган.
- Настой целебных трав.
- корень лопуха, цветы ромашки и василька в равных количествах смешивают;
- 1 ст.л. сбора заливают стаканом кипятка;
- настаивают 20 минут, процеживают. Используют средство для промывания глаз или компрессов.
- Настой золотого уса. Для приготовления средства измельчённый листочек растения заливают 100–150 мл. тёплой кипячёной воды и настаивают в течение ночи. Полученным раствором промывают воспалённые глаза.
Народные средства при склерите — галерея
Возможные последствия и осложнения
В 50% случаев происходит рассасывание воспалительного инфильтрата без негативных последствий. При запущенной форме заболевания и отсутствии лечения возникают следующие осложнения:
- снижение, утрата зрения;
- распространение воспаления на роговицу (кератит), радужную оболочку (иридоциклит);
- вторичная глаукома, которая появляется при сращении хрусталика с радужкой и повышении давления внутри глаза;
- абсцесс склеры;
- формирование рубца в процессе заживления очага склерита. Это приводит к деформации глазного яблока и астигматизму;
- отёк и отслоение сетчатки.
Профилактические меры
С целью профилактики заболевания необходимо:
- своевременно лечить очаги хронической инфекции;
- соблюдать правила личной гигиены, не тереть глаза грязными руками;
- регулярно проходить профилактические осмотры;
- при наличии системных патологий придерживаться всех назначений врача.
Склерит является опасным заболеванием, которое может привести к утрате зрения. Поэтому при любых настораживающих симптомах необходимо обращаться к офтальмологу, который поможет определить причины дискомфорта и назначит эффективное лечение.
- Автор: Елена Фролова
- Распечатать
Имею высшее медицинское образование, стаж работы около 20 лет. Работала в лабораторной службе, после этого на протяжении ряда лет занимала должность врача-трансфузиолога в одном из учреждений переливания крови.
Оцените статью:
Источник

