Воспаление шрама на лице
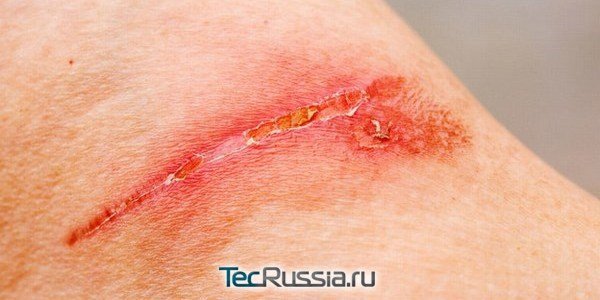
Мало кому удается прожить всю жизнь, не заполучив ни одного шрама. А самый первый из них – от БЦЖ – мы приобретаем почти сразу после рождения. Дальше все будет зависеть от везения и личной истории: травмы, аппендицит, кесарево, пластические операции… те или иные следы на нашем лице или теле останутся неизбежно.
Обычно они благополучно заживают и не доставляют особых хлопот. Но иногда что-то идет не так и послеоперационный рубец воспаляется – это может произойти как с молодыми, так и со старыми шрамами, как на начальном этапе их формирования, так и многие месяцы и годы спустя. Почему случаются такие проблемы и что делать тем, кто с ними столкнулся? Опасно ли это? Можно ли обойтись консервативными методами или понадобится повторная операция? TecRussia.ru разбирает причины и варианты лечения:
Самая вероятная причина воспаления молодого рубца – попадание в рану инфекции. Если верить медицинской статистике, при операциях на брюшной полости это случается у 5-35 человек из каждой сотни пациентов. Вероятность такого развития событий будет ниже при менее объемных вмешательствах, но намного выше при бытовых, производственных и иных подобных травмах, когда поврежденный участок изначально нестерилен.
Также, инфицирование может произойти и гематогенно – то есть с током крови из очагов хронического воспаления, таких как миндалины, пазухи носа и даже кариозные зубы. Кроме того, иногда вина лежит на хирурге, который не обеспечил должный уровень асептики в операционной. Симптоматика во всех случаях примерно одинаковая:
- шов продолжает болеть даже спустя 3-5 суток после операции;
- сама рана и кожа вокруг нее красная, отечная, горячая;
- появляются признаки общей интоксикации – температура, головная боль, слабость;
- в крови появляются признаки воспаления: ускоряется СОЭ, повышается количество лейкоцитов.
Инфекция может попасть в любой формирующийся рубец на стадии эпителизации – будь это крупный послеоперационный шов или крошечный след от БЦЖ. Подобное состояние требует немедленного вмешательства врача:
- В качестве базового способа лечения обычно используют антибиотики, которые вводят однократно перед операцией или сразу после нее.
- Если это не помогает, и шрам воспаляется еще сильнее (при ранней выписке это может случиться и дома), первое, что нужно сделать – немедленно обратиться к хирургу. Возможно, он ограничится назначением дополнительного курса антибиотиков в таблетках или инъекциях и обработкой раневой поверхности антисептиками.
- Если гнойный процесс зашел достаточно далеко, то рану раскрывают, удаляют гной и тщательно промывают. Возможно, после этого ее не зашьют наглухо, а оставят дренаж – трубку или резинку, которая не позволит краям закрыться, чтобы образующийся гной мог свободно вытекать наружу. Конкретные действия будут зависеть от состояния шва и индивидуальных особенностей организма пациента.
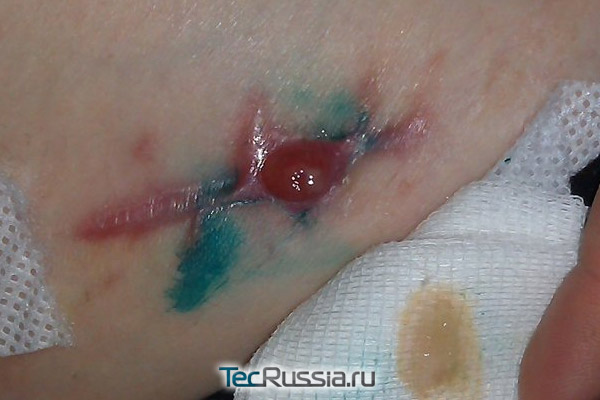
Еще один неприятный сценарий: послеоперационная рана вроде бы зажила нормально, пациент благополучно покинул стены клиники, а через несколько дней – или месяцев, а иногда даже лет – участок рубца краснеет и отекает, на нем формируется гранулема (ограниченное воспаление). Через некоторое время она прорывается, а внутри оказывается гной, или сукровица, которые постоянно подтекают из образовавшейся полости.
Такая патология называется лигатурный свищ и случается, когда организм отторгает наложенный шовный материал из-за индивидуальной непереносимости либо потому, что сами хирургические нити оказались источником загрязнения или болезнетворных бактерий. Обычно эта реакция происходит в течение первой недели, особенно при попадании инфекции, но может проявиться и на старых рубцах. Известны даже случаи, когда осложнение данного типа возникало спустя почти 35 лет после операции!
- Как формируются рубцы: 4 стадии созревания и рекомендации по уходу
- Где расположены швы после подтяжки лица и как сделать их невидимыми
Оптимальным для пациента будет ситуация, когда шовный материал, ставший причиной появления лигатурного свища, отторгается из раны, после чего состояние шрама, как правило, нормализуется (в т.ч. внешне) и больше не доставляет проблем. Но бывает и так, что воспаление переходит в хроническое, а если первоначальный операционный разрез проходил вблизи брюшной полости – оно может распространиться на внутренние органы. Здесь не обойтись без помощи хирурга:
- В неосложненных случаях врач назначает средства, которые ускоряют «прорыв» свища: примочки с гипертоническим раствором, ферментными препаратами, либо ихтиоловую мазь и ей подобные. После того как гранулема вскрывается, часто становится видна лигатура – ее удаляют пинцетом. Затем рану обрабатывают антисептиками до полного заживления. Иногда весь этот процесс укладывается в несколько дней, но иногда раскрытия приходится ждать недели и даже месяцы.
- В тех случаях, когда лигатурное воспаление рубца усугубляется и начинает влиять на общее состояние пациента – повышается температура, появляются изменения в составе крови – нужна срочная госпитализация. В стационаре свищ вскрывают и пытаются извлечь проблемные хирургические нити.
- В более сложных случаях гнойный участок иссекают целиком, по краю здоровых тканей.
- Для повторного ушивания раны подбираются современные материалы, не вызывающие отторжения, но даже они, увы, не гарантируют полного выздоровления – согласно статистике, более чем у половины пациентов в течение следующих 2 – 5 лет возникает рецидив лигатурного свища.
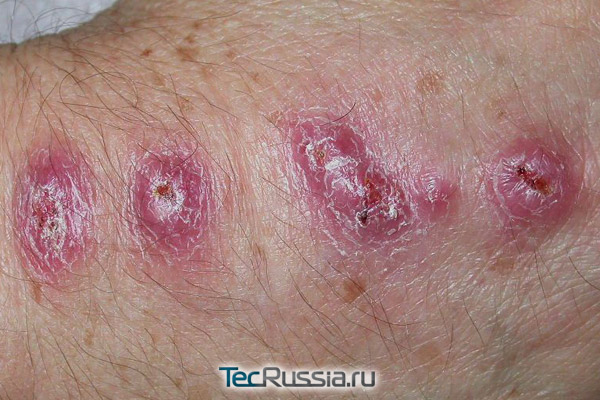
Послеоперационный шрам «созревает» в течение 1 года – в норме за это время на месте разреза формируется ровная тонкая полоска соединительной ткани. Если ее нарастает слишком много, возникает гипертрофический рубец – грубый, выступающий над поверхностью кожи. Если же разрастание настолько крупное, что выходит за пределы изначальной раны, оно называется келоид. И в том и другом случае внутри имеет место вялотекущее хроническое воспаление. Причины этих патологий могут быть различными, самые частые из них:
- наследственность;
- гормональная перестройка организма (пубертат, беременность);
- 1-я группа крови;
- темная кожа (4 – 6 фототип);
- трение и иные механические воздействия на шрам в период его созревания.
Визуально подобные отклонения становятся заметны примерно через 1-3 месяца после операции. Шов утолщается и уплотняется, начинает выступать над поверхностью, келоид в дополнение к этому порой активно чешется и болит.
По статистике такое патологическое рубцевание возникает у 1,5-4,5% пациентов. Основным способом борьбы с ним считается профилактика – именно поэтому пластические хирурги активно используют повязки и покрытия с силиконовым гелем. А вот при вмешательствах, выполняемых по состоянию здоровья, подобные меры безопасности часто упускаются. Тем не менее, специальные гипоаллергенные силиконовые пластыри и пластины рекомендуются всем без исключения пациентам, их целесообразно начинать использовать сразу после снятия швов.
Если этого оказывается недостаточно, терапию дополняют местными инъекциями стероидов, с помощью которых можно существенно замедлить и даже полностью остановить неконтролируемый рост соединительной ткани. По истечении года, когда шрам считается «зрелым», заметный эффект могут дать только механические воздействия: лазерная шлифовка либо хирургическое иссечение. Их в обязательном порядке сочетают с новым курсом профилактики и консервативного лечения, поскольку удаление келоида без применения дополнительных средств терапии в половине случаев приводит к рецидивам.
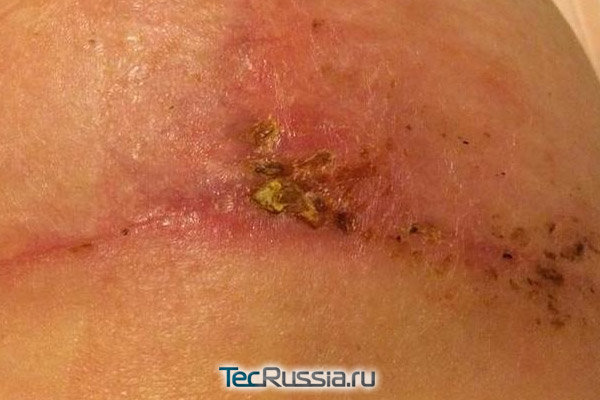
С любыми изменениями во внешнем виде или ощущениях, связанных с формирующимся шрамом, следует обращаться к хирургу. В идеале – к тому, который проводил операцию. Наиболее вероятные «виновники» проблемы и способ ее решения:
| Причина воспаления | Лечение |
| Инфицирование – возникает в течение первых нескольких дней после операции/травмы, проявляется характерным покраснением шрама и общим ухудшением самочувствия | Курс антибиотиков либо хирургическое вскрытие и очистка раны с повторным ушиванием |
| Лигатурный свищ – формируется только после наложения наружных или внутренних швов, чаще всего при использовании нерассасывающихся нитей. На рубце в результате образуется гранулема с гнойным содержимым | Вскрытие либо хирургическое удаление свища, наложение повторных швов из гипоаллергенных материалов |
| Разрастание соединительной ткани – формирование гипертрофического или келоидного шрама |
|
В случае со старым рубцом для определения точной причины проблемы могут понадобиться дополнительные исследования – УЗИ, биопсия и т.п.
Источник
Атрофия кожи лица после травмы: почему это страшно и можно ли вылечить. Обзор медицинских методов, имеющих доказанную эффективность.
Шрамы на лице — это напоминание о трагедии, которое не лечит время. Зачастую они создают не просто дефект внешности, но и оказывают влияние на состояние здоровья в целом, могут быть причиной раннего старения и хронической депрессии.
Сегодня мы расскажем, что включает в себя лечение атрофических рубцов на лице и как взять под контроль образование изъяна на различных стадиях его формирования.
Что такое атрофический рубец: фазы формирования
Как известно, рубцы на коже формируются вследствие повреждения её целостности. Механизм образования рубцовой ткани начинается от момента получения травмы и продолжается до полного восстановления эпителиального покрытия.
Раневой процесс включает в себя определённые этапы, каждый из которых различным образом оказывает влияние на появление шрама:
- Фаза воспаления. Как только повреждение произошло, активируется свёртывающая система крови, за счёт этого формируется тромбоцитарно- фибриновый сгусток. Он нужен не только для остановки кровотечения, но и является первичной матрицей, вещества которой — коллаген и гиалуроновая кислота — в будущем составят основу рубцовой ткани.
- Фаза пролиферации. Формируется соединительная ткань, процесс деления клеток усилен, для этого требуется хорошее кровоснабжение, поэтому молодая ткань пронизана кровеносными сосудами. Коллаген, который синтезируют фибробласты, по характеристикам ближе к эмбриональному (третьему) типу: он обладает хорошей эластичностью, легко растягивается. Затем он замещается коллагеном первого типа, более плотным по консистенции. Края раны постепенно утягиваются.
- Фаза реорганизации. Идёт усиленное образование сократительных белков, при этом активизируются ферменты, поддерживающие стабильность среды между разрушением первичного коллагена и синтезом новых волокон. Создаётся рубец.
Нормальным рубцом считается, если этот процесс приводит к образованию молодого эпителия, не нарушающего границ уроня нормальной кожи. Патологическими считаются те виды рубцов, которые сопровождаются аномальным образованием эпителиальных структур: гипертрофический, келоидный и атрофический.
Подробнее о признаках таких шрамов вы можете узнать в статье «Удаление рубцов и шрамов на лице» .
Атрофические рубцы возникают при нарушении процессов коллагенового синтеза и всегда находятся ниже уровня здоровой дермы. При этом эпителий шрама либо не имеет окраски, либо сопровождается гиперпигментацией по центру очага, но всегда отличается по цвету.
Особенностью такого рубца является то, что он может значительно стягивать близлежащие ткани и приводить к деформации лица. Представьте себе неумело пришитую заплатку, которая оказалась меньше прорехи на одежде, но всё равно была пришита — вся вещь изменяется: возникают складки и перекос.
Такие же последствия имеет и атрофический рубец — коллаген в его составе присутствует в незначительном количестве, он плотный и не способен к достаточному растяжению, поэтому деформирует окружающую его здоровую кожу.
Как видите, процесс образования соединительной ткани достаточно сложный, в основном, разновидность рубца зависит исключительно от индивидуальных возможностей регенеративной функции организма пациента.
При каких повреждениях возникает риск появления атрофического рубца
Такой тип рубца на лице далеко не редкость, провоцировать его появления могут следующие виды повреждения кожи:
- Угревая сыпь (прыщи, акне);
- Глубокие формы пиодермии, фурункулы и карбункулы;
- Ожоги различного происхождения, особенно химические.
- Разного рода травмы: порезы, царапины;
- Хирургическое вмешательство;
- Осложнения при борьбе с новообразованиями: папилломами, родинками, липомами.
- Вирусные инфекции: ветряная оспа, герпес.
Примечательно, что растяжки, которые возникают по причине внутреннего разрыва коллагеновых волокон при резком наборе веса или не менее стремительной его потере, также относятся к разновидности атрофических рубцов и представляют собой единственную форму шрама, произошедшую без наружного воздействия на кожу.
Медицинское название растяжек — стрии, возникают они чаще у женщин и имеют следующие причины:
- беременность;
- сахарный диабет;
- ожирение;
- нарушения водно-солевого баланса;
- гормональный сбой;
- наследственные коллагенозы.
В основном стрии образуются на теле: в области живота, груди и бёдер, на лице возможно их появление преимущественно на щеках и скулах — в тех местах, где наиболее выражена подкожно-жировая клетчатка.
Что такое возраст рубца и почему это важно
Для разработки тактики лечения атрофического рубца особое значение имеет длительность присутствия на коже такого дефекта. В связи с этим различают три формы зрелости шрама:
- Незрелый. Присутствует на коже не более трёх месяцев.
- Умеренной зрелости. Этот возраст ограничивается годом существования.
- Зрелый рубец — это тот, который появился и существует более 12 месяцев.
Соответственно, чем моложе рубец, тем лучше он поддаётся коррекции малоинвазивными способами, с такой задачей помогут справиться специальные противорубцовые препараты.
В целом, такой метод оптимально подходит для лечения дефекта, если он присутствует на коже не более полугода. Начинать терапию рекомендуется на второй стадии раневого процесса, при которой происходит трансформация коллагена.
Зрелые атрофические рубцы не подлежат коррекции при помощи наружных средств, они требуют терапии с помощью косметологических методов или хирургическими приёмами.
Можно ли быстро решить проблему
Нет уникального способа, который бы позволил быстро излечить атрофический рубец. Более того, индивидуальная реакция кожи, сопутствующие осложнения, например, появление контрактуры подвижных частей тела или деформации лица во многом осложняют терапию образования.
Сложность лечения атрофических рубцов состоит в его особенностях:
- коллаген имеет узловатый характер, волокна туго переплетены, что увеличивает плотность ткани;
- большое количество фибробластов;
- происходит атрофия дермы;
- кровеносные сосуды облитерированы, то есть нефункциональны, либо отсутствуют;
- естественные клетки кожи не образуются.
Лечение требует специального ухода за областью рубцевания, в зависимости от глубины и площади поражения может иметь различный эффект. Так, например, глубокие рубцы после ожога 2-3 степени поддаются устранению очень сложно, но с течением времени при регулярном применении косметологических процедур могут стать менее заметными.
В большинстве случаев, полностью вернуть коже первоначальный здоровый вид не представляется возможным, лечение атрофического рубца может только снизить степень выраженности дефекта. Такие результаты устраивают не всех пациентов, поэтому зачастую о противорубцовых методиках можно услышать разочарованные отзывы.
Нужно ли лечить атрофические рубцы на лице?
Безусловно, помимо того, что они портят внешний вид, длительное присутствие рубца нежелательно, по следующим причинам:
- Он не ограничен изнутри, а недостаток обменных процессов в ткани заставляет тянуть на себя из здоровых областей влагу, тем самый нарушая общий водный баланс. Это приводит к тому, что кожа лица становится недостаточно увлажнённой изнутри, больше подвержена возрастным изменениям: появлению морщин, дряблости.
- В зоне атрофии дермы нет волосяных луковиц, сальных и потовых желёз. Она крайне уязвима для микробов, загрязнений, ультрафиолета.
- Наличие плотного коллагена затрудняет естественную функцию оттока лимфы, что может приводить к развитию отёка на лице.
- Чем больше рубец, тем выше шанс развития деформации лица, так как соединительная ткань не обладает достаточной эластичностью.
- Множественные атрофические рубцы, которые образуются при акне, могут влиять на качественные характеристики кожи лица в целом. Об особенностях избавления от постакне мы рассказывали вам в статье «Средство от рубцов после прыщей на лице».
Основываясь на этих причинах можно сказать, что при появлении атрофических рубцов на лице рекомендуется незамедлительно начинать работу над их коррекцией, ориентируясь на помощь и рекомендации врача дерматолога-косметолога.
Препараты для лечения атрофического рубца
Как уже говорилось, местные рассасывающие средства имеют эффективность в лечении атрофического рубца на ранней стадии. Но это не означает, что в будущем, их использовать не стоит. Разница состоит лишь в том, что незрелая рубцовая ткань более активно впитывает наружное средство, а при застарелых формах дефекта необходимо доставить лекарственное вещество под кожу при помощи вспомогательных методов.
Для терапии атрофического рубца используются следующие фармакологические средства:
- Имофераза. Содержит стабилизированную гиалуронидазу, которая при проникновении в дерму не теряет своей активности. Фермент помогает размягчить коллагеновые тяжи, повысить их эластичность, а также способствует нормализации обменных процессов, что, в свою очередь, помогает восстановить увлажнение кожи естественным путём. Крем по назначению врача может использоваться непосредственно на рубец в домашних условиях дважды в сутки: утром и вечером. Курс лечения максимально составляет 2 месяца, но при необходимости может быть продлён. Препарат хорошо переносится, может использоваться для профилактики рубцовых образований на стадии эпителизации раневого процесса, так как действующие вещества в составе крема оказывают стимулирующее регенерацию действие.
- Лонгидаза. Это протеолитический фермент бовгиалуронидазы азоксимер, который обладает высокой устойчивостью к инактивации действующего вещества при введении внутрь. Выпускается препарат в виде лиофилизированного порошка для инъекций, который требует разведения маннитолом. Средство используется инъекционно и при помощи физиотерапевтического внедрения в ткани, к самостоятельному использованию не допускается. Препарат имеет хорошие показатели при рассасывании рубцов различной давности. Благодаря особой химической формуле он устойчив к воздействию температур и естественных расщепляющих ферментов. Нормализует синтез коллагена, а также обладает антиоксидантым и противовоспалительным действием. На этапе применения в среднюю фазу раневого процесса предупреждает развитие шрама. Эффективен при лечении акне.
- Лидаза. Препарат гиалуронидазы ферментный. Имеет меньшую биологическую активность по сравнению с предыдущими средствами, так как в значительной степени нейтрализуется при введении. Используется для инъекционного, аппаратного способа введения. Оказывает фибринолитическое действие, способствует нормализации обменных процессов.
- Филлеры. Используются для инъекционного заполнения атрофического рубца. Вводятся в рамках процедуры контурной пластики. Известные средства: Рестилайн, Ювидерм. Визуально позволяют разгладить область повреждения. Однако метод носит характер больше эстетической коррекции недостатка, не оказывая лечебного воздействия. Через год процедуру необходимо повторять, так как филлер рассасывается под кожей и выводится из организма.
- Мезотерапевтические коктейли. Предназначены для введения внутрь кожи при помощи множества микроинъекций. Удобство самого метода заключается в том, что можно корректировать состав лечебного коктейля в соответствии с индивидуальными потребностями пациента, дополнять витаминами, растительными компонентами.
- Препараты на основе силикона. Выпускаются в виде гелей и пластырей: Дерматикс, Скарфикс, Мепиформ, Мепидерм, Контрактубекс и другие. В отношении атрофических рубцов помогают сохранять влагу в области образования соединительной ткани, что помогает усилить её эластические свойства и снизить выраженность рубца. Эффективны только в начальной стадии рубцевания.
Лечебные средства при терапии атрофического типа рубцов эффективно используются в сочетании с косметологическими методиками: физиотерапией и аппаратными процедурами.
Лечение фонофорезом и фотофорезом: основные принципы
Среди аппаратных методов терапии атрофического рубца достаточно высокие результаты показывают два метода: фонофорез и фотофорез. Объединяет эти два вида медицинского вмешательства способ введения препарата в область рубцевания:
Фонофорезом называется ультразвуковое лечение шрама (поэтому процедуру называют ещё ультрафонофорез). Для этого на выбранную область наносится предварительно разведённый протеолитический препарат (Имофераза или Лонгидаза) и производится контактная аппаратная обработка очага в течение 15 минут.
Курсовое лечение составляет не менее 20 ежедневных сеансов, при сочетании с инъекционным способами введения препаратов метод фонофореза имеет положительную динамику даже при лечении застарелых атрофических рубцов. Возможно, для достижения наилучшего результата необходимо повторное прохождение курса после перерыва в 3 месяца.
Фотофорез — это разновидность лечения лазером низкоэнергетического излучения. Проводится по принципу предыдущей методики с предварительным нанесением препаратов гиалуронидазы и последующим их внедрением в ткань рубца.
Только для доставки лекарства на нужную глубину используется инфракрасный луч. Метод имеет особую ценность и доказанную эффективность на ранних стадиях формирования шрама.
Шлифовка кожи как способ борьбы со зрелыми рубцами
Аппаратное воздействие на текстуру кожи с целью её выравнивания является одним из способов помощи при атрофических рубцах, которые не были пролечены на ранних стадиях. Эффективностью в отношении такого рода дефекта обладают следующие методы:
- Микродермабразия. При этом способе осуществляется очищение кожи путём подачи твёрдых микрочастиц по напором воздуха. Очищение производится с использованием алмазной пыли, различных солей, диоксида алюминия, которые механически равномерно счищают ороговевший слой. Одновременно с этим стимулируются процессы регенерации и тканевого метаболизма. Эффект вы сможете заметить после курса в 10 сеансов.
- Лазерная шлифовка. Подразумевает управляемое термическое устранение наружного эпидермального слоя. Лазерное излучение оказывает бактерицидное действие, а клетки кожи заставляет восстанавливаться быстрее. Процедура имеет хорошие результаты при лечении атрофических форм постакне. При лечении обширных рубцов на лице не используется, так как оказывает травмирующее действие на соединительную ткань, имеет длительный восстановительный период и может сопровождаться болезненностью. Для достижения наилучшего результата метод можно сочетать с биоревитализацией, т.е. инъекциями препаратов гиалуроновой кислоты в область атрофии.
- Шлифовка фракционным лазером. Имеет менее травмирующее действие на кожу, поэтому может применяться при рубцах относительно большого размера. Отличие от предыдущего способа воздействия на кожу заключается в том, происходит избирательная обработка кожи лазером, а не полная. Это позволяет сократить время восстановления эпидермиса и сохранить положительный эффект от лазерного лечения рубца.
- Микротоковая терапия оказывает стимулирующее действие на кожу, побуждает к усиленному производству дерматоцитов. Метод применяется только на стадии эпителизации повреждения, помогает в профилактике образования патологического шрама.
Целесообразность применения разного рода аппаратных техник лечения рубца определяется лечащим врачом.
Хирургический метод лечения атрофического рубца
Этот способ направлен не столько на устранение косметического дефекта, сколько для устранения осложнений при образовании атрофии кожи. Он проводится в качестве экстренной меры при значительных ограничении функции подвижных частей лица: век, губ и нацелен, в первую очередь, на максимальное возвращение их функции в достаточном объёме. Может производиться как в виде микрохирургической коррекции мелких вдавленных рубцов (постакне) — субцизия, так и методами пластической хирургии: фейслифтинга.
При выраженных признаках контрактуры не исключается и пересадка кожного лоскута, также применяется линейное иссечение поверхности рубца.
Хирургическое вмешательство подразумевает введение пациента в общий наркоз и всегда имеет высокие риски различных послеоперационных осложнений. Поэтому такой метод применяется в качестве крайней меры при неэффективности других, менее инвазивных способов воздействия на рубец.
Профилактика образования атрофического рубца
Позаботиться о том, чтоб результат повреждения кожи был менее заметен после заживления необходимо, как можно раньше. Мы вам расскажем общие рекомендации, которые помогут снизить этот риск, а, возможно, и вовсе избежать образования участка атрофии кожи.
- Полученное повреждение лечите сразу, если травмирован был обширный участок — только с применением средств, назначенных врачом. Самолечение может привести к развитию гнойно-воспалительного процесса.
- Если на лице производилось хирургическое вмешательство и был наложен шов, следуйте инструкциям по уходу за ним, которые даст вам хирург: не мочите его в течение недели, проводите антисептическую обработку, своевременно производите смену повязки.
- Прыщик, даже если он сам вас об этом просит, не выдавливайте. Инфекция, проникшая в воспалённую папулу поможет создать более глубокий шрам-кратер.
- Лечите акне своевременно и грамотно. Справиться с проблемой поможет врач.
- Нормализуйте питание. Во время заживления раны метаболизм усиливается, а для формирования новых клеток необходим строительный материал — белки. Витамины нужны, чтобы процесс регенерации развивался по правильному пути.
- Осуществляйте домашний уход за кожей лица в соответствии с её типом. Используйте качественные косметические средства.
- Не бросайте терапию на середине курса. Результат может появиться не сразу, но решив сделать перерыв, вы сможете потерять ценное для достижения наилучшего эффекта время
Уважаемые читатели, сегодня мы рассказали вам о том, что лечение атрофического рубца на лице — процесс длительный и непростой.
При достаточном упорстве и систематическом уходе за кожей возможно устранение максимальное достижение эффекта.
Не забывайте, что работа над красотой кожи заключается не только во врачебных манипуляциях, но и зависит от вашей нацеленности на результат. Если у вас остались вопросы по сегодняшней теме, давайте обсудим их в комментариях.
1.Стенько А.Г., Круглова Л.С., Шматова А.А. Патологические рубцовые деформации – тактика ведения пациентов.- Лечащий врач.-М.-2013.-№4.
2.Потекаев Н.Н., Круглова Л.С. Лазер в дерматологии и косметологии.- Москва.-МДВ.-2012
Источник

