Воспаление шейного отдела костного мозга
Костный мозг – это орган, находящийся внутри костей и, выполняющий функцию кроветворения, поэтому его еще называют красным или кроветворным мозгом. Отек костного мозга – достаточно распространенная патология, в большинстве случаев протекающая без выраженных симптомов (или со смазанными клиническими проявлениями) и выявляемая случайно во время магнитно-резонансного сканирования в связи с другими заболеваниями, например, межпозвоночной грыжей. Большинство случаев скопления воспалительного экссудата в тканях костного мозга и губчатого вещества кости происходит в результате различных травм и инфекционных процессов, приводящих к воспалению синовиальной оболочки суставов позвоночника. Традиционная терапия с применением методов форсированного диуреза при подобных нарушениях малоэффективна, поэтому самолечение после подтвержденного отека кроветворного мозга позвоночника запрещено в связи с высоким риском осложнений.
Отек костного мозга позвоночника: что это такое?
Что это такое?
Кроветворный (костный) мозг содержится в губчатом веществе, которое также называют трабекулярной тканью, так как она состоит из трабекул (рыхлыми костными пластинками и перегородками). Наибольшая масса костного мозга человека находится в костях большого и малого таза, черепной коробке, грудине. В телах позвонков, из которых состоит позвоночник человека, объем красного мозгового вещества значительно меньше по сравнению с трубчатыми костями, но, несмотря на это, трабекулярный отек позвоночника способен вызвать серьезные осложнения, главным из которых является угнетение иммунной функции и стремительное прогрессирование аутоиммунных заболеваний (например, ревматоидного артрита).
Строение костного мозга определяется его функциями, среди которых не только участие в процессе образования красных кровяных телец, но и формирование иммунных цепочек при взаимодействии с лимфоидными органами периферической системы. Основную массу составляет фиброзная строма (остов). Кроветворная ткань представлена пятью зрелыми ростками, производящими форменные компоненты крови: эритроциты, гранулоциты (зернистые лейкоциты), лимфоциты, моноциты и мегакариоциты (гигантские клетки красного мозга).
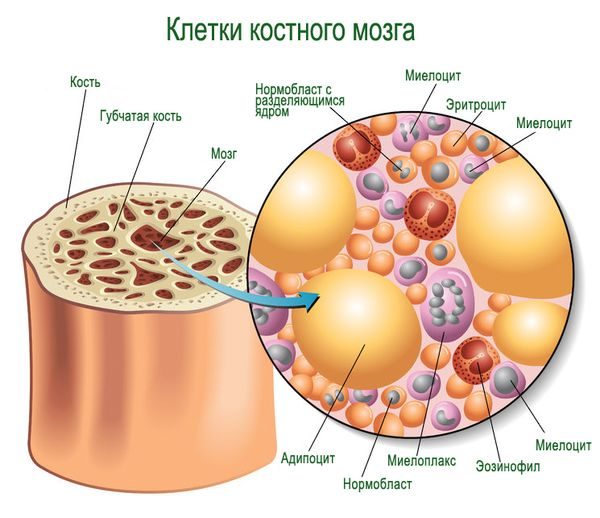
Из каких клеток состоит костный мозг
Отек кроветворного мозга происходит в результате избыточного скопления жидкости или воспалительного экссудата в губчатом веществе позвонков и эпифизов костей таза и грудины, поэтому патология нередко обозначается как трабекулярный отек. Проявляется он следующими изменениями в костно-хрящевой структуре позвонка:
- Увеличение объема жидкости в трабекулярных пластинах. Нормальное содержание воды в костях позвоночника составляет около 10% (остальные 90% составляет внеклеточный матрикс и неорганические вещества). При отеке уровень жидкости может достигать 20% (и более).
- Набухание тела позвонка (вызывается увеличением объема губчатого вещества).
- Распространение отека на соседние ткани (включая субарахноидальное пространство и нервную ткань).
Обратите внимание! Некоторые травматологи называют отек костного мозга костной гематомой, но это не совсем верный термин. Гематома представляет собой скопление крови в результате повреждения мелких кровеносных сосудов и капилляров, осуществляющих кровоснабжение позвонков, а отек – избыточное накопление жидкости (преимущественно – воспалительного экссудата). Несмотря на то, что гематома сама по себе почти всегда вызывает отечность трабекулярного вещества и костного мозга, патогенетически это разные патологии.
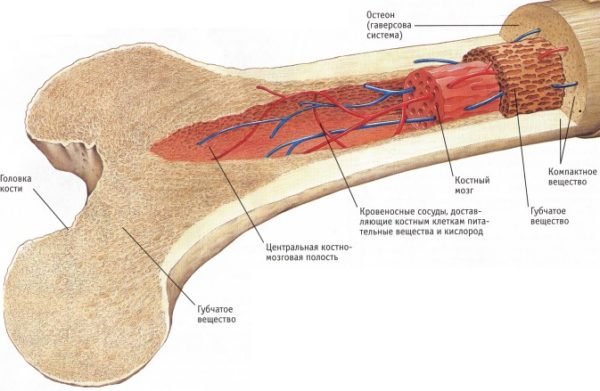
Строение кости
Причины отека
Главная причина отека костного мозга (или трабекулярного отека) – это различные травмы и повреждения позвоночника. Такие отеки называются первичными и возникают в результате ушибов, падений, ударов и различных ранений позвоночника. В костях позвонков образуются гематомы, а из поврежденных сосудов просачивается кровь и лимфа, которые также оказывают давление на трабекулярное вещество. Отеки, возникающие в результате травм, обычно локализуется только в костной ткани, но в некоторых случаях могут распространяться и на паравертебральные ткани позвоночника (мышечно-связочный аппарат, сухожилия, синовиальные оболочки суставов).
Вторичные отеки не являются самостоятельной патологией и развиваются на фоне инфекционно-воспалительных и дегенеративных процессов в телах позвонков и межпозвоночных дисках. Для назначения адекватного лечения большое значение имеет правильная и обширная диагностика, так как терапия трабекулярных отеков всегда подбирается с учетом причины их возникновения. Среди них могут быть:
- Инфекции позвоночника (остеомиелит, туберкулез позвоночника, спондилодисцит, спондилит). В ответ на инфицирование тканей происходит активное выделение воспалительной жидкости (экссудата), которая вызывает набухание позвонков и их деформацию. Особенно опасен в этом плане гематогенный острый остеомиелит, при котором вокруг костного мозга образуются множественные гнойные очаги, и происходит скопление гнойного экссудата.
- Воспалительные процессы в суставах позвоночника (остеоартрит). Воспаление суставов позвоночника и их оболочек также сопровождается отеками костей и окружающих тканей и может проявляться болью и ограничением подвижности.
- Дегенеративно-дистрофические заболевания. К таким патологиям относится остеохондроз, спондилолистез, межпозвонковые грыжи, деформирующий артроз и т.д.
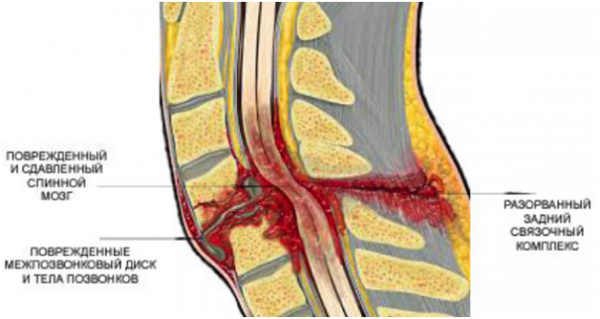
Поврежденный и сдавленный спинной мозг изнутри
Обратите внимание! Вероятность отекания кроветворного мозга повышается, если человек страдает заболеваниями эндокринной системы или нарушением обмена веществ, так как одним из факторов избыточного скопления жидкости и накопления белков в межклеточном пространстве является замедленное выведение ионов натрия из организма.
Разновидности отеков и их классификация
В основе классификации отеков костного мозга лежит патогенетический и этиологический механизм их возникновения.
Виды отеков красного костного мозга
| Разновидность | Причина возникновения |
|---|---|
| Асептический | Развивается на фоне хронических или резко выраженных дегенеративных и дистрофических изменений в позвонках и соединяющих их межпозвоночных дисках |
| Травматический | Возникает в результате различных травм и повреждений, а также воздействия химических и механических факторов |
| Реактивный | Реактивные отеки образуются без видимых причин в результате скрытых или вяло текущих воспалительных процессов (в эту же группу входят аллергические отеки) |
| Перифокальный | Разрушение костных пластин и формирование отека происходит на фоне опухолевого процесса (включая доброкачественные образования) |
| Инфекционный | Причина инфекционных отеков – бактериальные, грибковые и вирусные поражения костей позвоночника (включая поражение микобактериями туберкулеза). Крайне редко причиной патологии могут быть хронические гельминтозы и инвазии простейшими |
В зависимости от локализации воспалительного процесса отеки могут быть субхондральными (поражаются субхондральные костные пластины) и трабекулярные (жидкость скапливается в губчатом веществе кости). Трабекулярные отеки являются самой распространенной разновидностью отеков кроветворного костного мозга.
Видео — Костный мозг и стволовые клетки
Признаки и симптомы
Клиническая картина при отеках костного мозга почти всегда смазана, что затрудняет своевременную постановку правильного диагноза и нередко приводит к развитию осложнений. Первым (и зачастую – единственным) симптомом подобных нарушений является боль. Отличительной особенностью болевого синдрома у таких больных является его локализация: болезненные ощущения появляются не в месте патологического процесса, а на несколько сантиметров выше. Это связано с тем, что тело позвонка, которое набухает от избыточной жидкости, сдавливает расположенные выше нервные окончания спинномозговых нервов, а также расположенных рядом мышц и связок.
При длительном отсутствии необходимого лечения в процесс нередко вовлекается спинной мозг, поэтому клиника первичных нарушений часто пересекается с неврологической симптоматикой.
В целом, симптомами отека костного мозга можно назвать следующие признаки:
- ноющая, постоянная боль преимущественно выше пораженного позвонка (может усиливаться как в состоянии покоя, так и при различных видах нагрузки);
- нарушение работы органов малого и большого таза (затруднение мочеиспускания, запоры с болезненными тенезмами, боли во время опорожнения кишечника или мочевого пузыря);
- неврологические нарушения (нарушение чувствительности конечностей).

Постоянно ноющая боль, преимущественно выше пораженного позвонка — основной признак отека костного мозга
При поражении шейного отдела позвоночника возможно развитие гидроцефалии (избыточное скопление цереброспинальной жидкости в желудочках головного мозга), повышение внутричерепного давления, поражение нервов, отвечающих за иннервацию глазных мышц.
Так как костный мозг также участвует в формировании иммунитета, патологии данного органа почти всегда проявляются снижением резистентности организма к воздействию аллергенов и патогенов. У больного могут появляться различные аллергические реакции, простудные и кишечные инфекции, возможно обострение радикулита на фоне переохлаждения.
Геморрагический синдром при поражениях костного мозга выражен сильно, причем его локализация не всегда определяется в месте патологического процесса. У больного возникает повышенная кровоточивость десен, появляются частые носовые кровотечения, на теле образуются синяки и гематомы.
Важно! Важнейшим симптомом патологий костного мозга является анемия, которая выявляется при клиническом исследовании крови и характеризуется снижением уровня гемоглобина (норма – от 120 до 150 г/л). Если по результатам анализов крови у больного выявлена анемия, которая сочетается с болями в спине, врач может предположить трабекулярный или субхондральный отек костного мозга позвоночника.
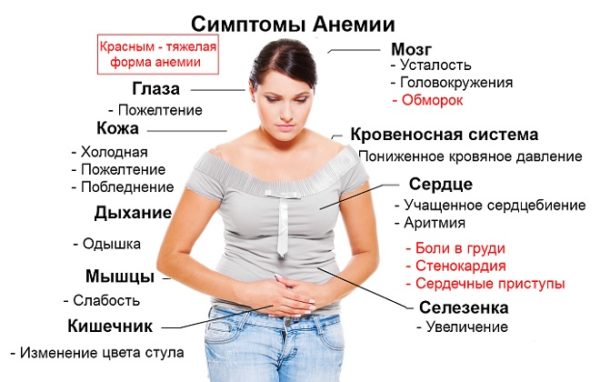
Главные симптомы анемии
Диагностика
При выборе метода диагностики у пациентов с жалобами, типичными для отека косного мозга, важно учитывать, что в большинстве случаев рентгенография не позволяет обнаружить признаки скопления жидкости или экссудата. Целесообразнее таким больным назначать магнитно-резонансное сканирование (магнитно-резонансную томографию), которое не только выявляет очаги с наличием экссудата, но и позволяет измерить его количество.
Основной задачей МРТ является выявление возможных отеков и их локализации. Методы вспомогательной диагностики направлены на установление причины отека и сопутствующих нарушений. В зависимости от имеющихся симптомов это могут быть следующие методы:
- компьютерная мультиспиральная томография;
- исследование крови на онкомаркеры и ревматоидные факторы;
- рентгенография позвоночника;
- исследование ликворопроводящих путей (при подозрении на осложнения в работе спинного мозга, расположенного в центральном позвоночном канале).
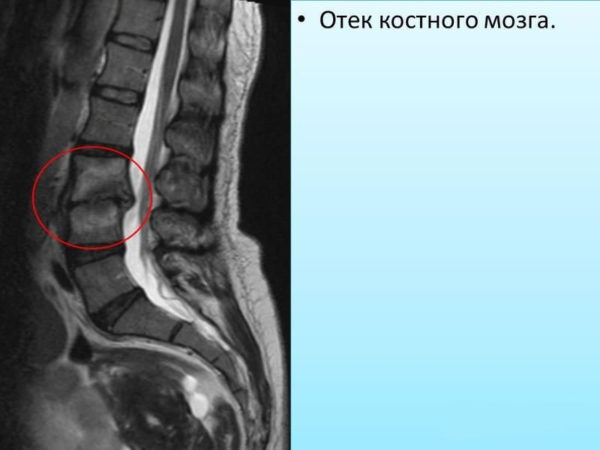
Диагностика отека костного мозга
Если вы хотите более подробно узнать, показания и проведение процедуры МРТ шейного отдела позвоночника, а также ознакомиться с противопоказаниями, вы можете прочитать статью об этом на нашем портале.
Для исключения злокачественных процессов может быть назначена биопсия биологических материалов с последующим гистологическим исследованием.
Лечение
Учитывая этиологические факторы и причины возникновения отеков костного мозга, можно сказать, что единственным методом лечения в большинстве случаев становится операция. Хирургическая коррекция часто необходима при различных травмах, межпозвоночных грыжах, остеомиелите и других заболеваниях позвоночника, на фоне которых развивается избыточное накопление жидкости в костных трабекулах позвонков.
Медикаментозное лечение может включать следующие группы препаратов:
- ненаркотические анальгетики (метамизол натрия);
- психотропные анальгетики опиоидной группы в случае неэффективности ненаркотических препаратов («Трамадол»);
Препарат Трамадол в форме капсул
- противовоспалительные средства с обезболивающим действием («Кеторол», «Нимесулид», «Диклофенак»);
Форма выпуска препарата Диклофенак
- глюкокортикоиды для уменьшения экссудации и купирования воспаления («Димексид», «Гидрокортизон»);
Гидрокортизон в форме ампул для инъекций
- витамины группы B для улучшения трофики и питания тканей (помимо монопрепаратов, содержащих необходимые витамины, могут использоваться комбинированные средства с добавлением анестетиков, например, «Комбилипен»);

Препарат Комбилипен в ампулах
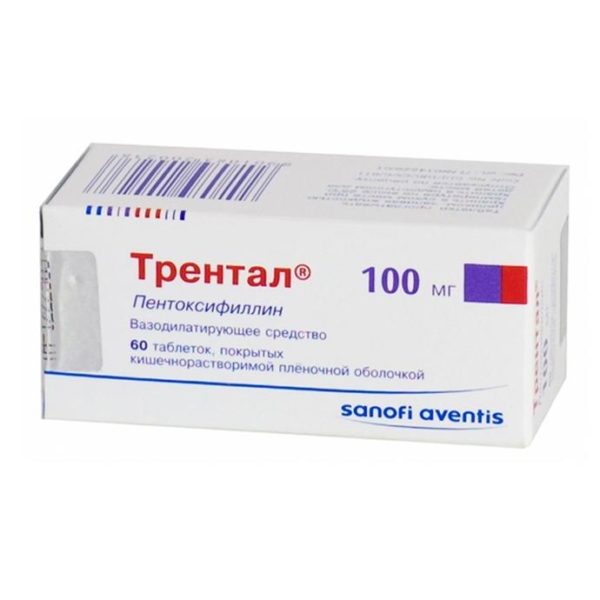
- препараты, стимулирующие циркуляцию крови («Трентал», «Актовегин»).

Таблетки Трентал
Для повышения эффективности медикаментозного лечения при выраженном воспалительном процессе используется йодистый калий. Если причиной воспалительного процесса стали бактериальные инфекции, показано применение антибиотиков («Амоксициллин», «Кларитромицин»). При туберкулезе позвоночника проводится специфическая противотуберкулезная терапия.

Препарат Кларитромицин
Для снижения нагрузки на пораженный позвонок врач может рекомендовать использование корсета или бандажа. Важно, чтобы изделие было выполнено из эластичных материалов, пропускало воздух и имело металлические вставки с легкой или средней степенью жесткости.
Если вы хотите более подробно узнать, какие бывают виды, размеры корсетов для позвоночника грудного отдела, а также рассмотреть правила выбора, вы можете прочитать статью об этом на нашем портале.
После купирования острого воспалительного процесса больному назначается курс физиолечения, в который обычно входит магнитотерапия, лечение лазером, иглорефлексотерапия.
Можно ли лечить отек костного мозга пиявками?
Гирудотерапия, которую часто советуют в качестве безопасного и эффективного метода лечения патологий позвоночника, не может использоваться при различных отеках костного мозга. В основе гирудотерапии лежит метод кровопускания, поэтому любые состояния, сопровождающиеся обильными или регулярными кровопотерями, являются противопоказанием для лечения пиявками. Кроме того, у больных с признаками анемии гирудотерапия может привести к еще большему падению гемоглобина и связанным с этим последствиям, среди которых:
- органические поражения нервной системы;
- нарушение всасывания некоторых витаминов, макро- и микроэлементов;
- кардиомиопатия;
- истончение эпителиальной ткани и слизистых оболочек;
- хронический стоматит;
- гематологические заболевания и т.д.
Что такое гирудотерапия
В редких случаях гирудотерапия может применяться для лечения свежих травм, но только в том случае, если у пациента отсутствуют симптомы малокровия (в том числе, подтвержденные клиническим исследованием крови) и геморрагического синдрома.
Профилактика
Профилактика отеков костного мозга заключается в своевременном лечении заболеваний позвоночника, инфекционных патологий, соблюдении достаточного двигательного режима и предупреждении травм (осторожно передвигаться по скользким поверхностям, пристегиваться ремнями безопасности в автомобиле и т.д.).
Специфическая профилактика патологий костного мозга заключается в соблюдении рекомендаций по поддержанию нормальной функции кроветворения.
- В ежедневном рационе должно присутствовать достаточное количество продуктов, положительно влияющих на функцию кроветворения (телятина, печень трески, говяжья печень, яйца, гранаты, яблоки).
- Большое значение для профилактики любых отеков имеет поддержание оптимального баланса минералов и нутриентов. Питание должно быть разнообразным и сбалансированным по содержанию питательных и полезных веществ.
- Для профилактики задержки натрия в организме следует ограничивать потребление соли до 1 чайной ложки в день.
- Массаж спины позволяет улучшить кровообращение и нормализовать отток лимфы. Делать его с целью профилактики рекомендуется 2-3 раза в год по 5-10 сеансов (вне обострений любых патологий позвоночника).

Оперативное лечение и осложнения при
отеке костного мозга
Отек костного мозга – серьезное заболевание, которое может стать причиной серьезных неврологических расстройств и даже инвалидности. При появлении первых симптомов патологии следует сразу обратиться за медицинской помощью. Благоприятный прогноз у пациентов с данным диагнозом возможен только при раннем начале терапии, поэтому затягивать с посещением медицинского учреждения при наличии хотя бы одного из возможных признаков не стоит.
Другие болезни — клиники в
Выбирайте среди лучших клиник по отзывам и лучшей цене и записывайтесь на приём
Другие болезни — специалисты в Москве
Выбирайте среди лучших специалистов по отзывам и лучшей цене и записывайтесь на приём
Рекомендуем статьи по теме
Источник
Гнойный процесс, развивающийся в костном мозге – тяжелое заболевание, которое сложно диагностировать в начальном периоде. Воспаление костного мозга опасно для жизни, требует безотлагательной помощи и длительного лечения.
Что такое остеомиелит
Болезнь поражает костную ткань (остит), вызывает воспаление надкостницы (периостит), действует непосредственно на костный мозг (миелит). Вновь выявленный остеомиелит протекает остро. Если лечение длительное и не приводит к улучшению состояния, болезнь приобретает хроническое течение.
Остеомиелит может развиваться в любой части костной системы, чаще всего это трубчатые кости. Воспалительный процесс позвоночника является опасным для жизни неврологическим состоянием. Асептическое, неинфекционное поражение – это более легкий вариант остеомиелита. При инфекционном заболевании костей позвоночника происходит деформация и разрушение позвонковых тел.
Гнойный остеомиелит составляет около 4% от всех заболевших, причем мужчины болеют в два раза чаще, нежели женщины. По возрастным категориям в группу риска входят дети и люди преклонного возраста. Более всего заболеванию подвержен поясничный отдел позвоночника, реже грудной и шейный отделы. Положительный результат после лечения наблюдается у 60% больных, 30% пациентов переносят рецидивы в течение 5 лет, около 7% заболевших плохо поддаются лечению, молниеносное течение у 3% приводит к смерти.
Причины развития воспалений
Возбудитель может проникнуть внутренним (эндогенным) путем по кровеносным сосудам. Это гематогенный вид передачи инфекции, чаще он встречается у детей и подростков. При экзогенном пути внедрение микроорганизмов происходит из внешней среды, например, во время открытого перелома. Контактный вид развивается в результате инфицирования кости от воспаленных мягких тканей. Асептическое течение остеомиелита позвоночника наблюдается при закрытых переломах, хирургических операциях.
Основным возбудителем гнойного процесса является стафилококк золотистый, иногда кишечная палочка, синегнойная или стрептококк. Причины воспалительного заболевания костей позвоночника могут быть следующие:
- наличие в организме инфекционных очагов – фурункулы, ангина, аденоиды;
- открытые переломы, раны, язвы, проникающие ранения;
- склонность организма к аллергическим реакциям;
- снижение общего иммунитета;
- недостаток питания, физическое истощение;
- почечная и сердечная недостаточность, сахарный диабет;
- неконтролируемый прием стероидов или психотропных препаратов.
Существуют и другие причины, например, использование необработанных инъекционных игл, медицинские катетеры тоже могут служить проводником инфекции. К группе риска относятся пожилые люди, а также лица, имеющие хронические заболевания.
Классификация
Остеомиелит бывает специфическим – возбудителями являются микроорганизмы, вызывающие сифилис, туберкулез костной системы, бруцеллез и другие. Неспецифический процесс возникает из-за деятельности гноеродных микроорганизмов.
От того, каким путем попала инфекции, различают эндогенный и экзогенный остеомиелит. Первый может быть гематогенным или контактным. Экзогенный остеомиелит бывает послеоперационным, посттравматическим, огнестрельным, а также как осложнение воспалительного процесса костей челюсти.
Учитывая симптомы, различают такие формы остеомиелита: острая, первично-хроническая, хроническая и атипичная. Для заболеваний позвоночника характерно острое и хроническое состояние. Обычно болезнь начинается остро, при неблагоприятном течении заболевание переходит в затяжную хроническую форму. Различают следующие стадии и фазы воспалительного процесса:
- острый период длится несколько дней;
- подострый затягивается на недели и месяцы;
- хронический процесс может продолжаться годы.
Встречаются заболевания, причины которых не выяснены, это поражение костей лонного сочленения или подвздошной кости. Асептическое течение болезни характеризуется появлением экссудата в костном мозге, воспаление постепенно затухает само по себе без осложнений.
Признаки остеомиелита
Симптомы заболевания проявляются по-разному и зависят от характера болезни и ее тяжести, в начальной стадии распознать болезнь тяжело. Заболевание начинается с гнойного образования, которое обнаруживается через 2–3 дня. Возникает отечность, припухлость, при ощупывании суставов наблюдается резкая болезненность.
Кожа над очагом инфекции краснеет, под пальцами ощущается наличие жидкого содержимого (гноя). Острая форма остеомиелита чаще встречается, ее симптомы сохраняются около трех недель:
- боль в инфицированной части позвоночника;
- повышение температуры (как местное, так и общее);
- головная боль, возможна потеря сознания;
- осложнения (пневмония, плеврит);
- потливость во время болевого приступа.
Боли в спине носят постоянный ноющий характер, анальгетики не купируют приступ, боль усиливается при движении и в ночное время, в покое не стихает. Как осложнение может образоваться свищ в бронхах. Продукты жизнедеятельности бактерий отравляют организм, растет интоксикация, возможно заражение крови – сепсис.
Особенно тяжелым являются симптомы неврологических спинномозговых расстройств. Образовавшийся абсцесс сдавливает нервные окончания, их воспаление приводит к нарушению функций органов, возможны парезы и параличи. Если не назначено лечение, поражение позвоночника может закончиться смертельным исходом.
Диагностика
Определить точный диагноз на начальной стадии проблематично. Предположение о возможной патологии делают на основе жалоб пациента, учитывая симптомы и принадлежность к группе риска. Окончательный диагноз ставят после комплексного инструментального и лабораторного обследования пациента. Необходимо дифференцировать остеомиелит с опухолью позвоночника, туберкулезом кости и другими заболеваниями.
Рентгенологический метод способен показать развитие остеомиелита ближе к четвертой неделе. Значительно раньше изменение тел позвонков может распознать компьютерная томография. Метод МРТ дает возможность выявить болезнь на ранней стадии. Отек мягких тканей, наличие жидкости в суставе, образование костных дефектов поможет обнаружить УЗИ.
Установить точный диагноз в самом начале процесса, когда отсутствуют видимые симптомы, можно с помощью радионуклидного обследования. С помощью введенного в кость контрастного вещества на мониторе отслеживают масштаб распространения патологии, ее характер.
Выполняют общий анализ крови, повышенное количество лейкоцитов и СОЭ (скорость оседания эритроцитов), говорят о наличии воспалительного процесса. С целью определить возбудителя выполняют биопсию пораженных тканей, с последующим лабораторным исследованием. Эти характеристики являются важными показателями эффективности проводимого лечения.
Лечение остеомиелита
Есть два основных способа лечения остеомиелита – это консервативный и хирургический. Большая часть пациентов обходится без операции. Вовремя начатое лечение, после того как появились первые симптомы, может длиться от шести месяцев до двух лет без операции. Частота рецидивов и осложнения возникает у 14% пациентов. Современные методы лечения позволили уменьшить развитие хронической формы у 10% от всех случаев, длительность лечебного процесса заметно сократилась. Хирургическое вмешательство требуется 20% больных.
Острая фаза болезни предполагает обязательный постельный режим. Чтобы избежать деформации грудной клетки, стабилизировать позвоночный столб, уменьшить боли необходима внешняя иммобилизация. Для этой цели используют специальную кровать, такой период длится до трех месяцев.
Консервативный способ лечения включает в себя комплекс мероприятий. Это антибактериальная терапия, используются антибиотики широкого спектра действия или препараты, чувствительность к которым определена результатами бактериологического посева.
С течением времени патогенная микрофлора и ее чувствительность в костном очаге меняется, требуется замена антибиотиков. Иногда используют несколько препаратов, которые способны усиливать действие друг друга. Антибиотики вводят внутривенно в течение месяца, затем переходят на пероральный прием лекарств, иногда лечение длится около года.
Воспалительный гнойный очаг чистят, промывают антибактериальными средствами и ставят дренаж для оттока гноя. С целью удаления токсинов из организма проводится дезинтоксикационная терапия. Назначают общеукрепляющие средства, иммуностимуляторы. После того как стихнут острые симптомы, больному можно вставать, а позвоночник фиксируют с помощью специального корсета.
Фиксацию позвоночника отменяют при положительной динамике на рентгенологических снимках. Консервативное лечение контролируется с помощью лабораторных анализов. В период реабилитации показана лечебная физкультура для стимуляции мышц и восстановления функций в пострадавшей части тела. Лечение пациента проходит амбулаторно обязательно под контролем доктора. Успех выздоровления зависит от ранней постановки диагноза, адекватного лечения, степени поражения и желания больного выздороветь.
Источник