Воспаление рогов спинного мозга

Содержание:
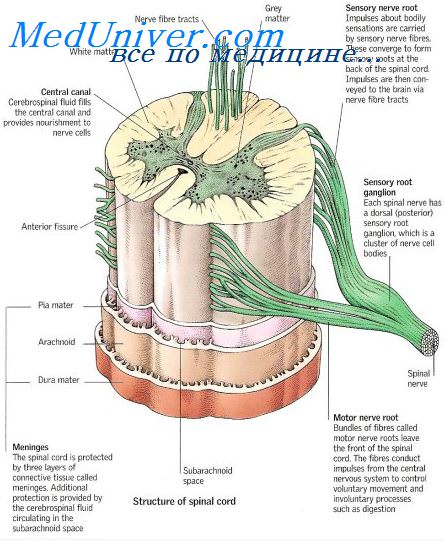
 Передние рога серого вещества спинного мозга содержат в себе крупные двигательные нейроны. Аксоны, который выходят из этого места, составляют двигательные или передние корешки спинномозговых нервов. Они отвечают за иннервацию скелетной мускулатуры спины, туловища и конечностей.
Передние рога серого вещества спинного мозга содержат в себе крупные двигательные нейроны. Аксоны, который выходят из этого места, составляют двигательные или передние корешки спинномозговых нервов. Они отвечают за иннервацию скелетной мускулатуры спины, туловища и конечностей.
При поражении этих образований возникает синдром передних рогов спинного мозга, который имеет как свои причины, так и симптомы.
Причины
Среди причин на первое место выступают опухоли. Расти они могут и внутри спинномозгового канала, и снаружи. Среди первых чаще всего диагностируются менингиомы, нейрофибромы, гемангиомы, астроцитомы и медуллобластомы.
Что касается опухолей, расположенных снаружи, то чаще всего это остеохондрома, остеосаркома, остеобластома и хондрома.
Кроме первичных опухолей, причиной бывают и метастазы, которые могут возникать через 10 или даже 20 лет после полного удаления первичного новообразования.
Ещё одна причина синдрома переднего рога – рассеянный склероз. При этом нервная ткань полностью или частично теряет свою защитную оболочку.
Также это могут быть воспаления и травматические поражения. Воспаление чаще всего возникает в результате ранения позвоночника, при его остеомиелите или при наличии сепсиса.
Травматическое поражение чаще всего представляет собой огнестрельное ранение. К другим причинам можно отнести:
- Инфекции (полиомиелит).
- Нарушение кровообращения в сосудах, которые питают мозг.
- Дегенеративные заболевания, боковой амиотрофический склероз.
- Метаболические расстройства.
Основные симптомы
При изолированном поражении передних рогов спинного мозга возникают двигательные нарушения, которые имеют такие признаки, как вялый периферический парез, атрофию мышц, ослабление или же полное отсутствие сухожильных рефлексов. Однако нарушения питания кожи и ногтей при этом не отмечается.
Если дополнительно в патологический процесс вовлекаются и структуры, находящиеся в непосредственной близости от передних рогов, то клиническая картина заболевания может сильно измениться. Это может быть нарушение чувствительности, повышение мышечного тонуса, повышение сухожильных рефлексов, признаки поражения пирамидальной системы.
Также симптомы будут зависеть локализации поражения. Если это будет шея, тогда у пациента отмечаются парезы и атрофия мышечной ткани, а также подёргивания шеи и рук, и длительно не проходящая икота.
Если это грудной отдел, тогда нарушается движение мышц груди и живота. Также отмечаются их подёргивания и полностью исчезают брюшные рефлексы.
Если это поясница и крестец, то нарушается работа мышц ног.
Диагностика
Самый информативный метод диагностики на сегодняшний день – МРТ. У него минимальное количество противопоказания, но зато полученная информация без труда позволит врачу поставить правильный диагноз.
При отсутствии МРТ чаще всего используется рентгенография, но такой метод позволяет распознать только костные изменения. Что касается КТ, то эта методика также идеальна для диагностики костной системы. Спинной мозг на таких снимках увидеть не получится. Однако, если МРТ противопоказано, можно сделать КТ с контрастным веществом.
Лечение
 В первые несколько часов от начала заболевания пациенту обязательно вводятся такие препараты, как глюкокортикоиды, мочегонные и нейропротекторы. Дальнейшее лечение проводится в зависимости от причины патологического процесса.
В первые несколько часов от начала заболевания пациенту обязательно вводятся такие препараты, как глюкокортикоиды, мочегонные и нейропротекторы. Дальнейшее лечение проводится в зависимости от причины патологического процесса.
При неэффективности консервативной терапии назначается операция, особенно она эффективна, когда причиной болезни является опухоль. Также показаниями можно считать сдавливание спинного мозга, выраженный болевой синдром, который нельзя купировать при помощи лекарств, наличие нестабильности позвонков, что значительно ухудшает прогноз.
После лечение проводится обязательная реабилитация, которую начинают со вторых суток после операции. Поначалу это только общеукрепляющие и дыхательные упражнения. Через пару месяцев можно приступать к обучению пациента самообслуживанию, причём упражнения проводятся строго индивидуальные. И, наконец, третий этап реабилитации – плавание.
Источник
Поражение передних рогов спинного мозга. Диагностика поражений передних рогов спинного мозга.
Анатомически передние рога представляют собой переднюю часть серого вещества спинного мозга и содержат наряду со вставочными и тормозными нейронами прежде всего мотонейроны для поперечнополосатых мышц. Они нередко поражаются изолированно.
Для изолированного поражения передних рогов спинного мозга характерны чисто двигательные нарушения со следующими признаками:
• вялый ядерный периферический парез;
• атрофия мышц;
• фасцикуляции (при хроническом процессе);
• ослабление или отсутствие соответствующих сухожильных рефлексов без расстройства чувствительности и нарушений трофики кожи и ногтей.
Если дополнительно развивается нарушение функции структур, которые расположены по соседству с передними рогами и поэтому часто могут одновременно с ними вовлекаться в патологический процесс, описанная выше клиническая картина видоизменяется следующим образом:
• При сопутствующем поражении передней спайки и/или проходящего в боковом канатике бокового спинотатамического тракта дополнительно развивается диссоциированное нарушение чувствительности, поэтому ее необходимо особенно тщательно исследовать при поражении передних рогов.
• Сопутствующее поражение кортико-спинального тракта (при системных заболеваниях, например, боковом амиотрофическом склерозе или механическом повреждении в результате центромедуллярного объемного процесса) приводит к появлению спастического компонента пареза с повышением мышечного тонуса и сухожильных рефлексов, а также признаками поражения пирамидной системы.
К наиболее частым причинам полностью или преимущественно изолированного поражения передних рогов спинного мозга относятся:
• Инфекционно-воспапительные заболевания (острый передний полиомиелит, вызванный полиовиру-сом или другими вирусами, например Коксаки или ECHO (enteric cytopathogenic human orphan virusis. — Примеч. перевод.).
• Системные дегенеративные болезни:
— различные формы спинальной мышечной атрофии, такие как Верднига—Гоффманна или Кугельберга—Веландер;
— боковой амиотрофический склероз (сопровождается нарушением функции пирамидной системы).
Ишемическое поражение в виде хронической прогрессирующей миелопатии, как правило, сопровождается повышением тонуса в ногах. Центромедуллярный объемный процесс (опухоль, сирингомиелия, гематома); поэтому всегда необходимо проводить тщательный диагностический поиск нарушений со стороны длинных проводящих путей спинного мозга, например нарушений температурной чувствительности. Изредка поражение передних рогов развивается при следующих патологических процессах:
— паранеопластических;
— сахарном диабете;
— отравлении свинцом;
— отравлении органическими соединениями ртути;
— после электротравмы;
— при болезни Крейтцфельдта—Якоба;
— при перонеальной мышечной атрофии нейронального типа II (HSMN-II).
— Также рекомендуем «Корешковые синдромы. Виды корешковых синдромов.»
Оглавление темы «Синдромы поражения спинного мозга.»:
1. Поражение канатиков спинного мозга. Признаки поражения канатиков спинного мозга.
2. Поражение передних рогов спинного мозга. Диагностика поражений передних рогов спинного мозга.
3. Корешковые синдромы. Виды корешковых синдромов.
4. Синдром конского хвоста. Поражение плечевого сплетения.
5. Поражение пояснично-крестцового сплетения. Диагностика поражений пояснично-крестцового сплетения.
Источник
Сосудистая миелопатия представляет собой размягчение тканей спинного мозга, появление которого провоцируют нарушения его кровообращения. Патология проявляется соответствующими уровню спинального поражения расстройствами (двигательными и сенсорными). Характер этих расстройств напрямую зависит от топографии области размягчения. Стоит отметить, что сосудистая миелопатия может возникнуть, как на фоне местного патологического изменения спинальных сосудов, так и на фоне гемодинамических сдвигов, вызванных поражением конкретных сосудов.
Сосудистые заболевания спинного мозга бывают со значительным нарушением функционирования, с умеренным нарушением функционирования и с незначительным нарушением функционирования. При этом различают две основные группы нарушений спинального кровообращения – острые и хронические. Острые нарушения способны носить, как стойкий, так и преходящий характер. Зачастую они сопровождаются развитием тетраплегии или параплегии. Как правило, пациента беспокоят сильные болезненные ощущения в области позвоночного столба. В редких случаях начинают беспокоить расстройства чувствительности, появляется парестезия.
Ишемический спинальный инсульт начинает проявляться в большинстве случаев после физических нагрузок или в ночное время суток. Он сопровождается острыми болезненными ощущениями болью с дальнейшим развитием двигательных нарушений. Заболевание подразделяется на четыре основных последовательных стадий: стадия предвестников, стадия развития инсульта, стадия обратного развития, стадия резидуальных явлений.
При локализации спинального инсульта в нижнегрудных или поясничных отделах болезненные ощущения способны иррадиировать, напоминают почечную колику. Часто случается, что выше зоны тотальной анестезии образуется зона диссоциированных сенсорных нарушений. Это говорит о вовлеченности в область ишемии выше расположенных спинномозговых сегментов. В случае появления ишемии в передней радикуломедуллярной артерии шейного утолщения может возникнуть верхний и нижний парапарез (неполное нарушение функционирования верхних и нижних конечностей). Ишемия способна появляться и в малой зоне бассейна передней спинальной артерии:
● в зоне около центрального канала (сирингомиелический синдром);
● в боковых канатиках спинного мозга и передних рогах. Во время закупорки задней спинальной артерии отмечается понижение сегментарного глубокого рефлекса, развитие рефлекса Бабинского (патологический стопный разгибательный рефлекс). В некоторых ситуациях при спинальном инсульте ишемия может поражать весь поперечник спинного мозга (шейный, поясничный и грудной отдел);
● в зоне передних рогов. В данной ситуации у пациента преобладает симптоматика полиомиелоишемии (периферические парезы миотомов).
Хронические нарушения (дискциркуляторные миелопатии) отличаются последовательным развитием симптоматики. Зачастую у пациентов появляются неврологические синдромы (парезы верхних и нижних конечностей), которые впоследствии приводят к параличу. Иногда встречаются формы с поражением грудного отдела, которые сопровождаются развитием параплегии. В 70% случаев отмечаются не ярко-выраженные сенсорные расстройства, которые задействуют зону поверхностной чувствительности. С прогрессированием патологии могут сформироваться тазовые нарушения. Они сопровождаются расстройствами мочеиспускания (к примеру, императивными позывами на мочеиспускание, задержкой мочи).
Сосудистые заболевания спинного мозга могут возникнуть в любом возрасте, как у взрослых, так и у детей. Клинические проявления у детей напрямую зависят от того, насколько распространена болезнь по поперечнику, длинику спинного мозга, уровня поражения. Ишемия в зоне шейного отдела позвоночного столба сопровождается слабостью верхних конечностей, снижением мышечного тонуса. Поражение в зоне поясничного отдела проявляется появлением слабости в нижних конечностях. Возможно появление тазовых расстройств. Специалисты пришли к выводу, что иногда энурез может возникать на фоне сосудистых патологий.
В большинстве случаев ощущение слабости в нижних конечностях наблюдается у детей только во время ходьбы, в состоянии покоя данная симптоматика не беспокоит. Если во время ходьбы сделать остановку, то самочувствие ребенка значительно улучшится («перемежающаяся спинальная хромота»). У многих детей появляются болезененные ощущения в области позвоночного столба, которые иррадируют в нижние конечности.
Причины возникновения патологии
Нарушение спинномозгового кровообращения может быть вызвано, как сдавливанием снабжающих спинной мозг сосудов (на любом участке кровотока), так и поражением сосудистой системы спинного мозга. Среди наиболее распространенных причин отмечают:
● врожденные патологии. К ним относятся: аневризма (выпячивание стенки артерии), мальформация (патологическая связь между артериями и венами), гипоплазия (нарушение развития сосудов);
● приобретенные патологии. К ним относятся: атеросклероз (скопление холестерина и жиров на стенке артерии), васкулит (воспаление сосудов);
● новообразования (доброкачественного и злокачественного характера) позвоночного столба;
● отклонения со стороны эндокринной системы (ожирение любого типа);
● дегенеративно-дистрофические поражения позвоночного столба (грыжа, остеохондроз);
● токсические поражения сосудов;
● вегетативно-сосудистая дистония:
● нарушения гемодинамики (к примеру, стойкое понижение артериального давления);
● кислородное голодание;
● компрессионные поражения (в частности, оперативные вмешательства);
● заболевания крови (малокровие, лейкемия).
Группа риска
В группу риска входят люди с серьезными врожденными патологиями (к примеру, аневризма или гипоплазия). Таким пациентам рекомендованы регулярные обследования у специалистов. Согласно статистическим данным, люди с дегенеративно-дистрофическими поражениями позвоночного столба, подвержены развитию сосудистых заболеваний спинного мозга в 2 раза чаще. Таким пациентам требуется ряд профилактических мероприятий. Завершают группу риска люди со злокачественными опухолями, локализирующимися в области позвоночного столба.
Сосудистые заболевания спинного мозга: лечение и диагностика
Диагностикой и лечением сосудистых патологий спинного мозга, как правило, занимается врач-невролог. На первичном приеме он собирает полный анамнез, расспрашивает больного о хронических и наследственных заболеваниях, о беспокоящих симптомах и периоде, в который они появились. Опираясь на клиническую картину, можно предположить о наличии поражения какого-либо сосудистого бассейна. Лабораторное обследование пациенту, как правило, не требуется. Чаще всего прибегают к следующим инструментальным способам диагностики:
● магнитно-резонансная томография (МРТ) позвоночного столба. Она признана самой результативной (чувствительной) методикой визуализации заболевания спинного мозга. С ее помощью удается диагностировать поражения мягких тканей (к примеру, новообразования или абсцессы), компрессионные переломы, паренхимы спинного мозга и другие патологии;
● миелография (с рентгеноконтрастными препаратами). К этой методике прибегают реже, чем к МРТ, поскольку она является инвазивной и не настолько информативной. С ее помощью удается обнаружить поражения костного аппарата;
● электрофизиологические исследования. Они основаны на регистрации импульсов биоэлектрической активности мозга и нервных стволов. Она позволяет с высокой точностью оценить степень поражения нервных путей;
● спинальная ангиография. Это продолжительное обследование, при котором пациенту вводится большая доза контрастного вещества. Оно позволяет обнаружить сосудистые нарушения (в частности, аневризмы, окклюзии и компрессии, аневризмы);
● аортография. Проведение данного метода диагностики требуется в исключительных ситуациях, когда есть подозрение на аневризму, окклюзию аорты или недостаточность аортального клапана;
● эхокардиография (ЭхоКГ). Дополнительно может быть назначена данная неинвазивная методика, если у специалиста есть подозрения на сердечные патологии. С ее помощью оценивают внутрисердечную гемодинамику, обнаруживают множество нарушений в работе мышечного органа;
● люмбальная пункция. Это процедура, в ходе которой специалист вводит пункционную иглу в субарахноидальное пространство спинного мозга (в области позвоночного столба). Дальнейшее исследование взятого биоматериала позволяет обнаружить признаки гематомиелии, исключив инфекционно-воспалительный характер миелопатии.
Подробная диагностика требуется, чтобы дифференцировать сосудистые заболевания спинного мозга с рассеянным склерозом, новообразованиями спинного мозга, компрессионной и инфекционной миелопатии. После проведения тщательного обследования, переходят к назначению наиболее целесообразной терапии. Попытки самолечения способны привести к ряду негативных последствий, поэтому следует довериться в руки профессионалам. Сосудистые заболевания спинного мозга лечат двумя основными методами – консервативными и оперативными. Рассмотрим подробнее особенность каждого метода в отдельности.
Профилактика болезни
При своевременном лечении патологии прогноз благоприятный. Однако сосудистые патологии спинного мозга проще предотвратить, чем вылечить. Для этого следует придерживаться мер профилактики. Важно предупреждать травмы позвоночного столба и образование дегенеративных процессов в его структурах. При врожденных патологиях (к примеру, гипоплазии) требуется регулярный контроль со стороны специалиста.
Любые оперативные манипуляции (в частности, в области груди и живота) должен проводить только квалифицированный врач-хирург. Спинальная анестезия, также, должна быть выполнена правильно (с технической точки зрения) и с повышенной осторожностью. Заболевания, которые могут привести к развитию сосудистых патологий спинного мозга, важно диагностировать и лечить своевременно.
Источник
Миелитом называется заболевание, при котором характерны дегенеративно-дистрофические изменения, заключающиеся в воспалении спинного мозга. У людей, которым поставили такой диагноз, может быть поражено как серое, так и белое мозговое вещество или оба сразу. Данный дегенеративный процесс не является распространённым, например, как остеохондроз: каждый второй испытывал симптомы заболевания. Диагноз «миелит» ставится лишь 5 людям из 1 млн. душ населения. Однако это очень серьёзное заболевание, тяжело поддающееся терапии, причем риск получить осложнения даже при компетентном лечении достаточно велик.
Воспаление спинного мозга
Почему это происходит и какая существует классификация?
Нервные волокна, представляющие собой толстый пучок, создающий связь между телом и головным мозгом, – все это представляет собой спинной мозг. Воспаляясь, он не то, чтобы ослабевает, а больше теряет свои функции. Так, при повреждении проводящих путей спинного мозга, которые обеспечивают движения рук, у человека возникнут проблемы с управлением своих верхних конечностей. Патологии проводящих путей от мозга к ногам вызывают параличи и слабость ног, а также существует опасность нарушения функциональности ЖКТ и мочеиспускательной системы.
Миелит классифицируют по разным критериям. Самой простой классификацией принято считать по критерию конструкции развития заболевания: первичная и вторичная. Вторичная отличается от первичной тем, что прогрессирование недуга происходит в условиях каких-либо иных болезней.
Существует и другое группирование миелита – по этиологии заболевания. Оно представляет всё разнообразие поводов для развития данного заболевания. Таким образом, есть бактериальное, поствакциональное, вирусное, травматическое и токсическое воспаления. Нередким случаем спинального воспаления можно назвать первичный инфекционный миелит, поводом развития для которого могут быть бешенство и другие недуги.
Различают несколько типов миелита
Вторичные случаи данного заболевания обычно представляют собой осложнения тяжелых инфекционных заболеваний, примерами которых являются тиф, корь, скарлатина и пневмония. Также люди с сепсисом крови находятся в зоне риска развития патологии данного типа.
Рассматривая типологию заболевания спинального мозга далее, хотелось бы упомянуть, что существует классификация по распространённости и по развитию болезни. В первом случае миелит бывает диффузным, многоочаговым и ограниченным. Во втором случае — острым, подострым или же хроническим.
Если говорить об остром поперечном воспалении мозга, то этот недуг относится к ограниченному типу миелита, потому что возникает лишь один очаг воспаления, который имеет малые размеры.
Помимо вышеуказанных поводов для появления миелита, есть факторы, способствующие поражению спинного мозга. Гипотермия – лишь один из них.
Симптоматика
Миелит бывает шейным, грудным, а также поясничным. При развитии болезни нарушается функционирование нервных окончаний, из-за чего впоследствии возникают серьезные проблемы как в чувствительной, так и в двигательной системах.
Обратите внимание! Повышение температуры тела до сорока градусов, слабость, озноб и рвотные позывы являются основными признаками острой формы заболевания.
При миелите первое, с чем сталкивается пациент, – парезы ног, рук и болевые симптомы средней интенсивности. Следом – двигательные и чувствительные расстройства, которые могут наблюдаться в течение нескольких дней. Также нередки проблемы в области малого таза (как правило, речь идёт о сбоях в работе органов).
Характеристика неврологических проявлений различается в зависимости от периода прогрессирования дегенеративного процесса и от местоположения очага воспаления.
Основными симптомами воспаления спинного мозга являются боли и парезы
Если воспаление обнаружено в области поясницы, то развитие заболевания происходит следующим образом: сначала появляются парезы ног, сопровождающиеся атрофией мышц. После этого – нарушаются или разрушаются полностью функции глубоких рефлексов. Затем – возникает недержание мочи и кала, что служит явным признаком неправильной работы органов малого таза.
Говоря о симптоматике болезни, нужно учитывать время её проявления и развития. От начала заболевания до развития ее пика признаки миелита сменяют друг друга. Первичные (начальные) симптомы практически не позволяют правильно поставить диагноз, потому что они не особо сильно отличаются от признаков иных инфекционных болезней. Условно стандартными признаками дегенеративно-дистрофического процесса являются неожиданное начало, слабость, озноб и рост температуры тела до сорока градусов. Пройдя этот этап, миелит начинает показывать себя, и первым, что начинает мучить пациента, будут болевые ощущения в области спины, которые бывают интенсивными. Особенность данного симптома при миелите в отсутствии фокусирования на одном месте. Боль в спине затрагивает и соседние участки тела. Часто болевые ощущения иррадиируют в спину, верхнюю часть ног или иные рядом находящиеся участки тела. Со временем признаки постепенно становятся всё яснее, причем это может занять и пару часов, и несколько дней или даже недель.

Симптомы могут разниться в зависимости от стадии развития патологии
Терапия миелита зависит от степени поражения. Поражение спинного мозга в верхнем шейном отделе считается наиболее опасным по сравнению с другими видами, поскольку существует шанс возможного поражения диафрагмального нерва, что сулит остановкой дыхания.
Важно! Наиболее «страдающим» отделом позвоночника при миелите считается грудной. Именно миелит грудного отдела – истинная первопричина развития спастического паралича ног. Это вид паралича приводит в дальнейшем к хроническим судорогам.
Нередко поражение обнаруживается и в пояснично-крестцовом отделе. Симптомы в данном случае представляют собой парез ног, постепенную атрофию мышц, а также проблемы в работе органов малого таза.
Важно отметить, что у пациента всегда уменьшается чувствительность вне зависимости от места развития воспаления. Есть негласное правило, по которому происходит нарушение чувствительности: такое случается чуть ниже области поражения. Эти проблемы заключаются не только в том, что у человека пропадает болевая чувствительность, но также и в уменьшенной реакции на температурные изменения и прикосновения, а также могут присутствовать «ложные ощущения» в виде «мурашек».
Происхождение и развитие спинального воспаления
Как известно, некоторые факторы могут спровоцировать появления миелита. Например, это могут быть инфекция, травма. Именно с этого начинается аномальный процесс. Воспаление способствует нарушению кровообращения в тканях, что приводит к появлению тромбов в сосудах. Они, в свою очередь, ведут к увеличению в размерах отека. Впоследствии именно по этой причине ткани спинного мозга размягчаются и претерпевают некроз.
По окончании реабилитации на пораженном участке формируется рубец из соединительной ткани. Она не способна заменить собой нервные клетки и функционировать вместо них. Многие сложности, появившиеся в ходе развития болезни, остаются и после курса терапии.
Диагностика
Для диагностики миелита, обнаружения первопричины и выявления степени развития заболевания проводится тщательное неврологическое обследование пациента. Для этого лечащий врач-специалист назначает следующие процедуры:
- люмбальная пункция;
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ).
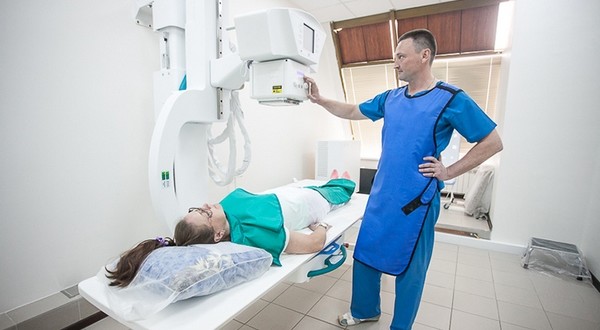
Для постановки диагноза нужна разносторонняя диагностика
Для успешного постановления диагноза врачу необходимо оперировать данными, полученными в ходе сбора анамнеза, знаниями о проявлении симптомов у больного, а также результатами исследования спинномозговой жидкости. При ликворной пункции проводится и дифференциальная диагностика, в ходе которой уточняется диагноз путём сравнения с симптомами похожих заболеваний. От миелита врачам важно отличать проявления следующих симптомов:
- нарушенное кровообращение;
- гематомиелия;
- различные новообразования;
- синдром Гийена-Барре.

Синдром Гийена-Барре
Лечение
Основываясь на информации о первопричине развития, а также об индивидуальных особенностях данного заболевания, врач-невролог назначает определенный тип лечения.
Таблица. Препараты для лечения воспаления спинного мозга.
| Группа | Название | Дозировка |
|---|---|---|
| Антибиотики широкого спектра действия | «Оксациллин»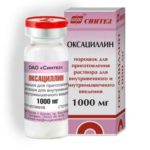 | Оксациллин применяют внутримышечно или внутривенно. При парентеральном введении суточная доза для взрослых составляет 2-4 г. |
«Амоксициллин» | Взрослым — по 500 мг 3 раза в сутки. При тяжелом течении инфекции доза может быть повышена до 1000 мг по три раза в сутки. | |
«Цефаклор»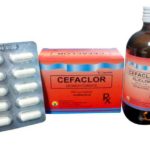 | Принимают внутрь, целиком, с небольшим количеством жидкости, во время еды. Взрослым: по 1 капсуле (500 мг) 3 раза в сутки. При тяжелых инфекциях — по 2 капсуле (1 г) 3 раза в сутки. Максимальная доза — 8 капсул (4 г) в сутки. | |
| Уросептики | «Фурагин»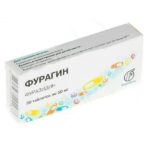 | Внутрь, после еды, запивая большим количеством жидкости, по 0,1–0,2 г 2–3 раза в день. Лечение должно продолжаться 7-10 дней. При необходимости курс лечения повторяют через 10–15 дней. |
«Нифурател» | В зависимости от тяжести течения заболевания принимать по 1-2 таблетки 3 раза в день в течение 7-14 дней. | |
| Миорелаксанты | «Мидокалм» | Принимают таблетку внутрь, целиком, запивая водой. По 50 мг 2–3 раза в день, постепенно повышая дозу до 150 мг 2–3 раза в день. |
«Сибазон» | При приеме внутрь средняя разовая доза для взрослых — 5–15 мг. В отдельных случаях при усилении симптоматики до 20 мг. Суточная доза обычно — 15–45 мг, максимальная суточная доза — 60 мг. Суточную дозу препарата делят на 2–3 приема. | |
| Анальгетики | «Спазмалгон» | Для взрослых – 1-2 таблетки 2-3 раза в день вне зависимости от приемов пищи. Большую дозу может назначить только врач. Максимальная суточная доза составляет 6 таблеток. |
«Темпалгин» | Принимают внутрь, после еды, запивая водой. Обычная доза для взрослых — по 1 табл. 1–3 раза в день. Максимальная разовая доза не должна превышать 1 табл. Максимальная суточная доза составляет 4 табл. | |
«Брустан» | Взрослым — по 1 таблетке 3–4 раза в сутки вне зависимости от приемов пищи. | |
| Глюкокортикоиды | «Преднизол» | Средство следует принимать внутрь, проглатывая целиком и запивая жидкостью. Употреблять по 20-30 мг в сутки до достижения лечебного эффекта. После этого рекомендуется постепенно снизить дозировку до 5-10 мг в сутки. В крайних случаях изначальную дозировку можно увеличить до 50-100 мг в сутки. Максимальная суточная дозировка – 100 мг, разовая – 15 мг. |
«Кеналог» | Внутримышечно по 1 мл (40 мг) медленно, глубоко в ягодицу. Промежуток между инъекциями — не менее 2 недель. |
Важно отметить, что с таким количеством лекарств и процедур нельзя самостоятельно составлять себе план лечения. При терапии важен контроль со стороны врача. Анатомически верное положение тела в постели, а также компетентный уход помогают избежать серьёзных повреждений тканей кожи, мышц и костей, которые бы иначе привели к развитию трофических нарушений и образованию пролежней.
Выписывать препараты должен только врач
Для предотвращения развития пролежней постоянно проводятся процедуры с целью улучшения кровотока и трофики. Такими процедурами можно назвать облучение УФ, промывание кожи раствором марганцовки, прикладывание компрессов с различными мазями. Если у больного отмечено возникновение некоторых видов пролежней, к примеру, гангренозных, необходима операция.
В ходе курса лечения миелита больному назначают специальные стимулирующие препараты, укрепляющие пораженные ткани мышц. При спастическом параличе больные принимают миорелаксанты, уменьшающие контрактуры и перенапряжение мышц. Антихолинэстеразные медикаментозные препараты улучшают проводимость нейронных импульсов в мотонейронах.
Обратите внимание! После устранения клинических признаков заболевания пациент вправе заняться восстановительной терапией. Этот период может занять как 4-6 месяцев, так и два года или даже более. Продолжительность реабилитации во многом зависит от индивидуальных особенностей заболевания пациента.
Восстановительная программа основана на следующих методиках лечения:
- физиотерапевтические процедуры;
- лечебная физическая культура;
- массаж.
Неврологи, нейрохирурги, а также окулисты, физиотерапевты, кардиологи и некоторые другие врачи – все они отвечают за подбор методик лечения.
Большую часть проявлений миелита можно убрать при эффективном лечении, тем самым практически полностью восстановиться. Однако существуют особые случаи нарушений, связанных с локомоторной системой или изменениями уровня чувствительности, которые могут остаться с пациентом до конца жизни. Но современные методы и подходы в лечении очень сильно изменили показатели благоприятных исходов среди пациентов, у которых был этот диагноз, причем в лучшую сторону.
Массаж при миелите
Специальный лечебный массаж имеет огромное значение в реабилитационной программе любого пациента, у которого обнаружен миелит или неврологические нарушения:
- парез рук или ног;
- паралич;
- уменьшение чувствительности.
Методики, выполняемые профессионалами своего дела, улучшают кровообращение, снимают напряжение и даже повышают мышечный тонус. Сеансы массажа обычно назначают уже в начале реабилитационного периода, когда острая фаза уже позади и наблюдаются признаки спада интенсивности симптомов.

Массаж при миелите является необходимостью
Процесс восстановления может занять несколько лет, поэтому специалисты обучают родственников пациента либо его самого простым методикам массажа. Регуляр

