Воспаление простуда седалищного нерва

Воспаление или защемление седалищного нерва в медицинской практике называется ишиасом. С этим заболеванием сталкиваются люди после 40 лет, но возможно его появление и в более раннем возрасте. Выраженный болевой синдром, характеризующий его развитие, доставляет дискомфорт и ограничивает движения. Терапия патологии в каждом случае подбирается индивидуально.
Одним пациентам достаточно массажа, другим требуется хирургическая помощь, а третьи ограничиваются мазью «Диклофенак». Инструкция по применению, цена и ее особенности будут также рассмотрены в статье.
Причины ишиаса
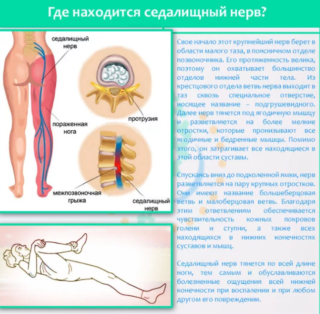
Седалищный нерв берет свое начало в спинном мозге и продолжается до фаланг пальцев ног. В области колена он раздваивается: одна его часть отвечает за иннервацию голени, а другая — стопы. Также эта структура обеспечивает чувствительность мышц нижних конечностей. Она регулирует связь тканей перечисленных областей с ЦНС.
Что может способствовать тому, что человек застудил седалищный нерв? Симптомы проблемы появляются после длительного пребывания на сквозняке, в холодной воде или вследствие переохлаждения всего организма. Воспалительный процесс также может быть обусловлен ущемлением данной структуры. Подобная ситуация возникает при дегенеративных поражениях позвоночника.
Среди главных причин воспаления можно выделить следующие:
- переохлаждение организма;
- инфекционные болезни (туберкулез, опоясывающий лишай, грипп и пр.);
- травмы позвоночника;
- остеофиты;
- диабет;
- подагра;
- интоксикация тяжелыми металлами;
- стеноз позвоночного канала.
Способствовать развитию воспаления может малоактивный образ жизни, преимущественно сидячая работа, поднятие тяжестей.
Клиническая картина
Если человек застудил седалищный нерв, симптомы патологии возникают постепенно. Сначала проявляются в виде дискомфорта в пояснице, напряженности в ногах. По мере прогрессирования недуга они дополняются стреляющей, острой болью во время ходьбы и при наклонах. Это наиболее распространенный признак защемления седалищного нерва. Боль отдает в ногу у некоторых пациентов даже ночью при очередной попытке перевернуться. Во время физической активности дискомфорт усиливается. Человек довольно быстро устает, жалуется на общее недомогание. У него ухудшается аппетит, появляются ограничения в движениях. Возможно снижение чувствительности тканей в месте поражения, что сопровождается чувством «мурашек», онемением.
Как правило, воспаление проявляется с одной стороны. Двустороннее поражение встречается редко, при этом каждое движение выполняется с большими усилиями. Наблюдается спазм ягодичных мышц.
Пренебрежение лечением и игнорирование симптомов может привести к серьезным последствиям:
- атрофия мышечных тканей;
- отсутствие рефлексов в нижних конечностях;
- проблемы с мочеиспусканием и дефекацией.
Когда самостоятельно купировать боль в ноге при ходьбе становится невозможным, больные обращаются за медицинской помощью.
Методы диагностики
При подозрении на воспаление следует обратиться к врачу-невропатологу. Диагностика заболевания начинается с изучения жалоб и результатов различных тестов:
- Симптом Сикара. При сгибании стопы возникает болевой синдром.
- Симптом Ласега. В положении лежа разгибание нижней конечности сопровождается дискомфортом в мышцах бедра.
- Симптом посадки. Боль в нижней части спины, усиливающаяся в положении сидя при разгибании колена.
Для уточнения причины воспаления больному назначается рентгенография в нескольких проекциях, КТ и МРТ. Дополнительно назначают общий анализ и биохимию крови для выявления косвенных признаков интоксикации, аутоиммунной реакции.
Первая помощь
О причинах и симптомах ишиаса многие только догадываются до тех пор, пока воспаление не произойдет. Защемление нерва случается внезапно, а предугадать его практически невозможно. В подобной ситуации человек нуждается в экстренной помощи:
- Его необходимо уложить на живот. Лучше выбирать твердую и ровную поверхность (например, пол). Прогибающаяся кровать может только усугубить ситуацию. Под грудь следует положить валик или небольшую подушку.
- Поясницу необходимо освободить от одежды. На воспаленный участок нанести любую противовоспалительную мазь. В каждой домашней аптечке найдется «Диклофенак», «Нимесулид» или «Ибупрофен».
- После купирования болевого синдрома человека нужно перевернуть на спину, а под поясницу положить подушку.
Грелки, согревающие компрессы или растирания использовать при ишиасе нельзя. На начальном этапе это может усугубить течение воспаления, ухудшить состояние больного.
Варианты лечения
Если застудил седалищный нерв, симптомы патологии нельзя оставлять без внимания. Со временем они существенно ухудшают качество жизни. После прохождения обследования и подтверждения диагноза врач назначает терапию. Следует подготовиться к тому, что лечение будет длительным. Обычно оно включает медикаментозное и физиотерапевтическое воздействие, массаж.
Применение лекарственных препаратов
Лечение начинается с нестероидных противовоспалительных средств, чтобы купировать воспаление и снять боль. При ишиасе, как правило, назначают «Кетонал», «Найз» и «Ибупрофен». Сначала препараты используют в форме внутримышечных инъекций. После переходят на таблетки и дополняют их наружными средствами. Хорошим эффектом обладают мази на основе стручкового перца («Капсикам»).
Чтобы убрать мышечный спазм, применяют миорелаксанты («Сирдалуд», «Мидокалм»). В условиях стационара пациентам делают новокаиновые блокады с целью блокировки нервных импульсов, провоцирующих болевые приступы. Полезны оказываются и витамины группы В. При болях в спине они работают как анальгетики. Относясь к категории нейротропов, положительно воздействуют на функции нервных клеток.
Наиболее популярным препаратом при лечении воспаления седалищного нерва считается «Диклофенак». Средство выпускается в форме инъекций, таблеток или мази. Его действие направлено:
- на купирование воспаления и болевого синдрома;
- снятие мышечного спазма;
- снижение отечности;
- восстановление работы двигательного аппарата.
Быстрее всего избавить пациента от симптомов ишиаса помогают уколы. К их помощи прибегают в начале терапии. Затем переходят на таблетки или мазь.
Данное средство хорошо зарекомендовало себя в качестве анальгетика, но имеет много противопоказаний. Его следует с осторожностью использовать людям с заболеваниями сердца, почек и печени, ЖКТ. Об этом свидетельствует инструкция по применению к мази «Диклофенак». Цена препарата варьируется в зависимости от формы выпуска. Например, за упаковку таблеток придется отдать около 50 рублей, а тюбик мази стоит примерно 200 рублей.
Физиопроцедуры и массаж
В дополнение к курсу медикаментов назначают физиопроцедуры. Их действие направлено на восстановление метаболизма в пораженной области, улучшение кровообращения и стимуляцию мышечной фиксации.. Наиболее эффективными считаются следующие процедуры:
- вытяжение;
- фонофорез;
- магнитотерапия;
- электрофорез;
- парафинотерапия.
Процедуры лучше делать курсами по 7 сеансов, затем следует сделать перерыв. При необходимости лечение повторяют или выбирают иной метод воздействия.
Массаж при ишиасе улучшает отток лимфы и кровоснабжение. Противопоказаниями к его назначению выступают гнойное поражение тканей, кожные заболевания, травмы позвоночника. Различают несколько разновидностей массажа при воспалительном процессе:
- Расслабляющий. Назначают в период обострения.
- Лечебный. Делают с целью профилактики.
- Вакуумный. Выполняется с применением специальных банок.
- Точечный. Воздействие осуществляется по акупунктурным точкам. Выполняется подушечками пальцев.
Выполнять массаж должен только квалифицированный специалист.
Хирургическое вмешательство
Когда традиционные методы лечения не дают результата, боль в ноге при ходьбе и другие симптомы сохраняются более 8 недель, проводится операция. Выбор конкретного вида вмешательства зависит от первопричины патологии.
Когда воспаление обусловлено грыжей позвоночника, назначается микродискэктомия. Это малоинвазивное вмешательство, которое выполняется с использованием специального микроскопа. Задача хирурга — удалить грыжу и не повредить здоровые костные структуры.
Если патология связана с травмой или сужением позвоночного канала, рекомендуется ламинэктомия. С ее помощью удается купировать сдавление корешков и седалищного нерва. В ходе операции врач делает разрез, отодвигает мышцы и жировую клетчатку. Затем иссекает часть дужки позвонка. Для декомпрессии необходимо дополнительно удалить образование, сдавливающее корешок.
Общие рекомендации по лечению
Во время курса терапии и после его окончания пациенту рекомендуется:
- соблюдать постельный режим при обострении патологии;
- запрещено поднимать тяжести, заниматься спортом;
- купаться разрешается, если температура воды более 20 градусов;
- не следует длительное время находиться в одном положении;
- лучше отказаться от алкоголя.
Если человек уже застудил седалищный нерв, на симптомы важно обращать внимание и сразу приступать к лечению. Профилактика рецидивов сводится к укреплению мышц спины, контролю за осанкой, активному образу жизни.
Источник
Источник
Простуда седалищного нерва
Простуда седалищного нерва: симптомы
 Седалищный нерв является самым крупным в человеческом организме и его патологические состояние имеют достаточную степень печальной известности среди людей в возрасте за сорок лет. В основном они высказывают жалобы, связанные с болью по протяжённости нерва, простирающегося от области поясницы до области голени, ямки под коленями, стопы, причём всё определяется объёмом нервных волокон, которые вовлекаются в процесс.
Седалищный нерв является самым крупным в человеческом организме и его патологические состояние имеют достаточную степень печальной известности среди людей в возрасте за сорок лет. В основном они высказывают жалобы, связанные с болью по протяжённости нерва, простирающегося от области поясницы до области голени, ямки под коленями, стопы, причём всё определяется объёмом нервных волокон, которые вовлекаются в процесс.
Не заметить симптомы простуды седалищного нерва не получится, поскольку его воспаления или сдавливания протекают на фоне очень сильных болей. Боли начинаются в области поясницы и простираются до стоп, ощутимые на задних поверхностях бёдер. В результате сильных болей человек не может самостоятельно вставать из положения сидя.
Типичной ситуацией для простуды седалищного нерва считаются рефлекторно напряжённые мышцы. Симптомы могут быть примерно такими:
Кроме того, учитывая факт тесной связи седалищного нерва с остальными нервными окончаниями, расположенными на периферии и отвечающими за функционирование внутренних органов, в случае интенсивного течения воспалительного процесса может произойти задержка выделения кала и мочи. Этот факт следует принимать во внимание при назначении курса лечения для больного и серии профилактических мероприятий.
Простуда седалищного нерва: лечение
Лечение простуды седалищного нерва представляет собой комплекс мероприятий, проводимых в целях устранения симптомов болезни. Нельзя устранить симптомы болезни и облегчить болевые ощущения, не обладая достаточной подготовкой и навыками лечения. Есть несколько различных вариантов оказания помощи при лечении простуды седалищного нерва.
Нельзя по собственной инициативе принимать лекарства и проводить массажные процедуры. Всё это может неблагоприятно отразиться на состоянии здоровья больного и стать причиной аллергической реакции, вызвать ожог кожи или отёк воспалённой области.
Назначение комплекса лечебных мероприятий для устранения воспалений простуженного седалищного нерва находится в компетенции невропатолога. Для этого следует предварительно провести полную диагностику болезни и изучить её симптомы. Основным при лечении простуды седалищного нерва является избавление больного от физических нагрузок и помещение его в состояние полного покоя. Это даёт возможность снизить воздействие раздражения и воспаления нервного корешка. Развитие отёков только усложнит течение болезни.
Простужен седалищный нерв, что делать?
Высокий уровень эффективности при лечении простуды седалищного нерва показывает применение таких лечебных методов, как терапия вакуумом, акупунктура и мануальная терапия. Однако применение общеизвестных способов лечения не всегда оказывает должный эффект и тогда следует прибегать к помощи хирурга и медицинским препаратам. Ниже приведен примерный алгоритм действий при устранении простуды седалищного нерва.
- выдерживание надлежащего режима, подразумевающего ограниченную двигательную активность и отсутствие физических нагрузок;
- традиционные терапевтические мероприятия, такие как массажи, акупунктура и мануальная терапия;
- лечение медицинскими препаратами, прежде всего это средства, предотвращающие течение воспалительных процессов, также приём витаминов, применение мазей и гелей, снимающих болевые ощущения;
- оперативное вмешательство, предполагающее его применение в том случае, если се остальные методы лечения оказались безрезультатными.
Лечение медикаментами предполагает использование приём лекарств, устраняющих симптомы болезни и подстёгивающих лечение воспалительного процесса седалищного нерва. Наиболее популярным из них является приём антидепрессионных средств. Антидепрессанты способствуют максимальному расслаблению, что очень важно для тех, кто мучается от бессонницы. Приём антидепрессантов сильного действия способно эффективно устранить болевые ощущения. Тем не менее, такие препараты надо применять только в качестве средств дополнительной терапии.
Как лечить простуду седалищного нерва?
Лекарства для лечения простуды седалищного нерва должны назначаться только лечащим врачом. При этом он должен принимать во внимание общую симптоматику заболевания, данные проведенной диагностики и ход развития болезни. Следует уделить внимание изучению препаратов нестероидной природы, которые способны оказать эффективную помощь в лечении болезни.
- не требуется специального медицинского рецепта для того, чтобы приобрести в аптеке Кетопрофен, Ибупрофен, Напроксен, Аспирин, Орудис и Адвил;
- только по предъявлению врачебного рецепта можно купить Серактил, Анапрокс, Мотрин, Вольтерен и прочие средства.
Все эти перечисленные средства способны с большой степенью эффективности устранить течение воспалительных процессов. Приём надо осуществлять перед едой либо сразу после неё, поскольку присутствие этих средств в организме во время еды может замедлить действие активных веществ, которые входят в состав препаратов. Необходимо придавать особое внимание тому факту, что постоянный приём препаратов, снимающих воспаление, способен увеличить опасность течения заболеваний сердца и сосудов, а также пищеварительного тракта. Не надо проводить приём этих медикаментов на протяжении длительного периода времени.
При лечении простуды седалищного нерва надо принимать ингибиторы и блокаторы. Они способны эффективно оградить организм от побочного действия нестероидных средств и повысить эффективность их применения. К числу таковых следует отнести Лансопразол, Прилосек, Нексиум. Не требуется покупать и принимать все эти препараты без соответствующего врачебного предписания, поскольку это может вызвать развитие необратимых побочных эффектов.
«>Источник
Источник
Симптомы простуды седалищного нерва способны полностью лишить трудоспособности. Человек испытывает сильную боль, которая утихает только в положении лежа. Она сигнализирует о том, что развивается невралгия (воспаление нерва) или невропатия (ущемление). В патологический процесс может быть вовлечен сам ствол или окружающие мышцы. Отекая, они увеличиваются в размерах и сдавливают корешки.
Основные причины застужения седалищного ствола
 Обычно простуда нерва – следствие халатного отношения к собственному здоровью. Ее может спровоцировать:
Обычно простуда нерва – следствие халатного отношения к собственному здоровью. Ее может спровоцировать:
- быстрая езда на машине с опущенным окном;
- ношение одежды не по погоде;
- постоянные сквозняки;
- купание в холодной воде;
- длительное пребывание на холоде.
Переохлаждение – основная причина болезни, она способствует воспалению нервов или окружающих его мышц. Чтобы понять масштаб возможных осложнений, необходимо знать анатомию седалищного столба.
Нерв начинается в поясничной области, разветвляется на две части, каждая покрывает почти все отделы нижних конечностей: ветка от крестцового сочленения попадает в таз, сквозь подгрушевидное отверстие уходит под ягодичную мышцу, разветвляется на более мелкие отростки и охватывает бедренные, икроножные мышцы.
Седалищный нерв участвует в иннервации всех суставов нижних конечностей, кожных покровов голени и ступни, мышц, приводящих в движении ноги. Если ствол простужается и воспаляется, нарушается передача импульса. Это приводит к развитию характерной клинической картины.
Симптомы и признаки
Проявления патологии даже при легкой форме болезни не могут остаться незамеченными. Человек ощущает выраженную боль, которая распространяется сверху вниз, охватывает сначала ягодицы, потом бедра и голени, стартует в районе поясницы. При простуде она может появляться сразу с двух сторон, но чаще всего патология формируется в одном месте, со стороны развивающегося воспаления.
 Боль не всегда дает о себе знать, она резко появляется, когда человек пытается выпрямиться, сесть на стул или на корточки, усиливается в момент кашля или громкого смеха. При наклоне туловища немного стихает и полностью проходит в положении лежа со слегка раздвинутыми ногами. Опереться на ногу, в которой случается прострел, становится невозможным. При попытке перенести на нее основную нагрузку, возникает острая боль.
Боль не всегда дает о себе знать, она резко появляется, когда человек пытается выпрямиться, сесть на стул или на корточки, усиливается в момент кашля или громкого смеха. При наклоне туловища немного стихает и полностью проходит в положении лежа со слегка раздвинутыми ногами. Опереться на ногу, в которой случается прострел, становится невозможным. При попытке перенести на нее основную нагрузку, возникает острая боль.
Если в воспалительный процесс вовлечены волокна, участвующие в иннервации мочевого пузыря или прямой кишки, возникает недержание мочи и кала. Кожа по ходу нерва становится красной, горячей на ощупь, сильно отекает. Иногда формируется мышечный спазм, который расслабляется очень медленно. Физические нагрузки становятся невозможными.
Характер боли при простуде нерва может быть разным. Если воспаляется сам ствол, пациенты жалуются на поверхностные жгущие боли, как после сильного ожога.
Если воспаляются мышцы и сдавливают нерв, формируются глубокие боли, ноющие, тянущие. Они держатся непостоянно, период обострения обязательно сменяется фазой относительного покоя. Но он не позволяет полностью расслабиться: в пораженной конечности появляется онемение, покалывание, человеку кажется, что по телу бегают мурашки. Возникает и исчезает синдром всегда внезапно.
В тяжелых случаях боль парализует, не дает двигаться. Любая попытка перенести тело на ногу приносит неимоверные страдания. Больной не может спать, поворачиваться. Все это изматывает, не дает вести привычный образ жизни.
Диагностика
 При обнаружении симптомов ишиаса необходимо обращаться за помощью к терапевту или к неврологу. Специалисты способны определить воспаление по внешним проявлениям. Есть и другие патологические состояния, которые успешно маскируются под признаки описываемого заболевания, поэтому на первом осмотре врач тщательно собирает анамнез, заносит его в лечебный протокол, а потом приступает к осмотру пациента: производит глубокую пальпацию по ходу седалищного нерва, определяет основные болевые точки. Дополнительно врач проводит ряд несложных тестов.
При обнаружении симптомов ишиаса необходимо обращаться за помощью к терапевту или к неврологу. Специалисты способны определить воспаление по внешним проявлениям. Есть и другие патологические состояния, которые успешно маскируются под признаки описываемого заболевания, поэтому на первом осмотре врач тщательно собирает анамнез, заносит его в лечебный протокол, а потом приступает к осмотру пациента: производит глубокую пальпацию по ходу седалищного нерва, определяет основные болевые точки. Дополнительно врач проводит ряд несложных тестов.
- Больного укладывают на кушетку, просят поднять прямую ногу. При ишиасе в таком положении возникает прострел, который стихает, как только человек возвращает конечность в исходное состояние.
- Пациенту закрывают нос и рот, просят его создать форсированное дыхание. Оно увеличивает давление в грудной клетке и в брюшной полости. Боль в таком состоянии должна полностью исчезнуть, но если есть ишиас, появятся иные неврологические симптомы: потеря чувствительности в икроножной зоне, ослабление коленного рефлекса (выявляется постукиванием молоточка), нарушение двигательных функций стопы и пальцев ног.
- Человека просят встать, слегка согнуть колени, наклонить корпус вперед и осторожно попытаться выпрямить ноги. Если воспален седалищный нерв, в таком положении возникнет сильная боль.
- Если стоя попытаться наклонить голову вперед, больная конечность рефлекторно согнется в колене.
Для выяснения причин недомогания, степени распространения воспаления, вовлеченности в процесс окружающих тканей используются инструментальные методы обследования.
Обязательно назначают:
- электронейромиографию — с ее помощью оценивается скорость передачи нервных импульсов;
- рентген — позволяет подтвердить или исключить наличие компрессионного туннеля;
- УЗИ — помогает оценивать состояние окружающих тканей;
- КТ или МРТ — используется для определения локализации воспалительного процесса, степени его распространения.
Результаты расшифровок дают полное представление об этиологии и патогенезе болезни.
Методы терапии
Лечение застужения седалищного нерва направлено на купирование боли, снятие воспаления и восстановление утраченных функций. Для этого больным назначают:
- нестероидные противовоспалительные препараты: «Нимесулид», «Диклофенак», «Мелоксикам»;
- миорелаксанты: «Сирдалуд», «Мидокалм»;
- стероидные гормоны: «Преднизолон»;
- обезболивающие: Катадолон», «Трамадол»;
- витамины группы В.
Сочетание таких лекарственных средств дает положительный эффект: уходит воспаление и боль, улучшается проводимость импульсов, исчезает онемение, возвращается чувствительность.
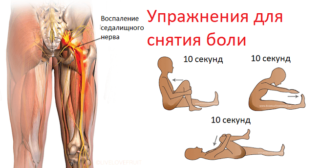 После купирования острого периода больной должен пройти реабилитацию. Восстановить функции нерва и продлить действие медикаментозной терапии помогает электрофорез с новокаином и эуфиллином, согревающие компрессы, лечебный массаж и физкультура.
После купирования острого периода больной должен пройти реабилитацию. Восстановить функции нерва и продлить действие медикаментозной терапии помогает электрофорез с новокаином и эуфиллином, согревающие компрессы, лечебный массаж и физкультура.
Комплекс ЛФК формируется в строго индивидуальном порядке, его основу в первые дни должны составлять упражнения, которые можно выполнять в положении лежа. По мере выздоровления нагрузка увеличивается.
Хорошие результаты демонстрирует сочетание мануальной терапии и акупунктуры. Массаж должен проводить только дипломированный специалист, имеющий опыт лечения невралгии. Эффективным будет полный курс, состояний из 10-11 процедур. Параллельно рекомендуется проводить сеансы иглоукалывания. Такой подход помогает избавиться от остаточных болей и других характерных проявлений ишиаса. Однако он помогает не всем. Объяснить, почему, ученые пока не могут.
Если после всех предпринятых мер не удается добиться стойкой ремиссии, пациенту предлагают хирургическую операцию. Это крайняя мера, но иногда она позволяет предупредить осложнения, способные привести к инвалидности.
Профилактические меры
Предотвратить простуду нерва несложно. Для этого необходимо вовремя лечить воспалительные заболевания органов малого таза, ежедневно заниматься физкультурой, одеваться по погоде, беречь поясничную область от сквозняков, держать ее в тепле, отказываться от купания в холодной воде. При подозрении на воспалительный процесс нужно немедленно обращаться за помощью к терапевту или к неврологу.
Один раз нарушив структуру седалищного нерва, нужно всю жизнь опасаться рецидива болезни. Новая простуда нерва проявится ярче и сильнее. Строго соблюдая сформулированные рекомендации, можно обезопасить себя от нового прострела.
Источник
