Воспаление при остеомиелите челюсти
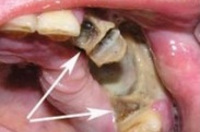
Остеомиелит челюсти – гнойный, инфекционно-воспалительный процесс, захватывающий все структурные компоненты челюстной кости и приводящий к остеонекрозу. Остеомиелит челюсти сопровождается общими симптомами (слабостью, подъемом температуры, ознобом) и локальными признаками (болью, ограничением открывания рта, подвижностью зубов, воспалительной инфильтрацией мягких тканей лица, образованием свищей, секвестров, абсцессов и пр.). Остеомиелит челюсти диагностируется на основании клинических и рентгенологических признаков, исследования гемограммы. Лечение остеомиелита челюсти включает противомикробную и дезинтоксикационную терапию, удаление инфицированного зуба, дренирование поднадкостничного абсцесса, секвестрэктомию.
Общие сведения
Остеомиелит челюсти — гнойно-воспалительное заболевание челюстно-лицевой области, характеризующееся инфицированием и деструктивными изменениями костной ткани челюстей. Остеомиелит челюстей занимает одно из ведущих мест в структуре хирургической стоматологии в числе одонтогенных воспалительных поражений, наряду с острым и хроническим периодонтитом, периоститом челюсти. Среди остеомиелитов различной локализации на долю остеомиелита челюстей приходится около 30% случаев. Одонтогенный остеомиелит челюсти чаще диагностируется в возрасте 20-40 лет, преимущественно у мужчин. Остеомиелит нижней челюсти развивается в 2 раза чаще, чем верхней.

Остеомиелит челюсти
Классификация
С учетом источника и механизма инфицирования остеомиелиты челюстей подразделяются на одонтогенные (связанные с патологией зубов), гематогенные (связанные с заносом инфекции из отдаленных очагов с током крови) и травматические (связанные с прямым повреждением челюстей).
По характеру клинического течения челюстное воспаление может быть острым, подострым или хроническим. В соответствии с преобладанием процессов построения или гибели костного вещества выделяют 3 клинико-рентгенологические формы хронического одонтогенного остеомиелита челюстей: продуктивную (без образования секвестров), деструктивную (с образованием секвестров) и деструктивно-продуктивную.
В зависимости от распространенности гнойно-некротического процесса остеомиелит челюсти бывает ограниченным (локализован в пределах альвеолярного отростка или тела челюсти в области 2-4 зубов) и диффузным (разлитое поражение значительной части или всей челюсти).
Причины остеомиелита челюсти
Одонтогенный (стоматогенный) остеомиелит является наиболее частой разновидностью патологии, встречающейся в 75-80% случаев. Как правило, развитие одонтогенного остеомиелита челюсти этиологически связано с запущенным кариесом, пульпитом, периодонтитом, перикоронаритом, альвеолитом, зубной гранулемой или кистой зуба. При этом проникновение инфекции в челюстную кость происходит через инфицированную пульпу и корень зуба.
Первичным источником инфекции при гематогенном остеомиелите челюсти могут выступать фурункулы и карбункулы челюстно-лицевой области, гнойный отит, тонзиллит, омфалит и пупочный сепсис новорожденных, инфекционные очаги при дифтерии, скарлатине и пр. При гематогенном распространении инфекции сначала поражается челюстная кость, а ткани зубов вовлекаются в гнойно-воспалительный процесс вторично.
Травматический остеомиелит может являться следствием перелома челюсти, огнестрельного ранения, повреждения слизистой оболочки полости носа. В этих случаях в костную ткань инфекция попадает из внешней среды. На долю травматического остеомиелита челюсти приходится 11% случаев, на гематогенный – 9%.
Патогенная микрофлора, вызывающая остеомиелит челюстей может выявляться в виде монокультур или микробных ассоциаций и представлена, главным образом, золотистым стафилококком, стрептококком группы В, кишечной палочкой, клебсиеллой, протеем, фузобактериями, синегнойной палочкой и другими возбудителями.
Определенное значение для развития остеомиелита челюсти имеет состояние общего и местного иммунитета. Остеомиелиту челюсти часто сопутствуют заболевания крови, сахарный диабет, полиартрит, ревматизм, болезни печени и почек.
Симптомы остеомиелита челюсти
Острый остеомиелит челюстной кости манифестирует внезапно, с общих симптомов. Отмечается резкий подъем температуры тела до фебрильных значений, ознобы, общая слабость, разбитость, отсутствие аппетита, нарушение сна.
При одонтогенном остеомиелите челюсти пациента беспокоит боль в области причинного зуба, являющегося источником инфекции. Боль из локальной вскоре становится разлитой, иррадиирующей в ухо, глазницу, висок. Инфицированный зуб, а также соседние с ним интактные зубы становятся подвижными; слизистая оболочка десны – отечной. Из десневых карманов нередко отделяется гнойное содержимое; изо рта больного исходит зловонный гнилостный запах. При распространении инфильтрации на мягкие ткани возникает ограничение открывания рта, боль при глотании, затруднение дыхания. Остеомиелит нижней челюсти протекает с нарушением чувствительности нижней губы (онемением, чувством покалывания, ползания мурашек), слизистой оболочки преддверия рта и кожи подбородка.
При остром остеомиелите челюсти отмечается выраженная воспалительная инфильтрация, отек и гиперемия мягких тканей, регионарный лимфаденит, за счет чего контур лица становится асимметричным. Для острого остеомиелита челюстей типично формирование субпериостальных абсцессов, околочелюстных флегмон, аденофлегмон. Диффузный остеомиелит верхней челюсти может осложняться одонтогенным гайморитом, флегмоной глазницы, тромбофлебитом ветвей лицевой вены.
При подостром течении остеомиелита челюсти улучшается общее состояние, уменьшается воспалительная инфильтрация и гноетечение, однако сохраняется и даже усиливается патологическая подвижность зубов. Хронический остеомиелит челюсти характеризуется затяжным течением и может развиваться как исход острого остеомиелита или как первично-хронический процесс.
Деструктивная форма протекает с симптомами интоксикации и лимфаденитом, на фоне которых формируются свищи с гнойным экссудатом и выбухающими грануляциями, а также крупные секвестры. Хронический деструктивный остеомиелит часто приводит к патологическому перелому челюсти. При деструктивно-продуктивной форме хронического остеомиелита образуются множественные мелкие секвестры. При продуктивной форме за счет преобладания процессов активного построения костного вещества в периосте свищи и секвестры отсутствуют; отмечается деформация челюсти, анкилоз ВНЧС, тризм, инфильтраты мягких тканей.
Диагностика
В острой фазе, ввиду отсутствия или невыраженности рентгенологических признаков остеомиелита челюстей, заболевание диагностируется стоматологом-хирургом или травматологом на основании клинических и лабораторных данных. Отклонения гемограммы при остеомиелите челюсти представлены нейтрофильным лейкоцитозом, лимфо- и эозинопенией, увеличением СОЭ. В биохимическом анализе крови в больших количествах обнаруживается С-реактивный белок, отмечается гиперглобулинемия и гипоальбуминемия; в общем анализе мочи выявляются эритроциты, цилиндры, следы белка. Для идентификации возбудителя показано проведение бактериологического посева отделяемого из очага воспаления.
В подострой и хронической фазах нарастает динамика костных изменений, выявляемая в ходе рентгенографии или томографии челюстей: обнаруживаются участки остеопороза и остеосклероза, грубоволокнистый рисунок кости, очаги секвестрации. При зондировании свищей обнаруживаются неровные контуры костных секвестров. Острый остеомиелит челюсти требует проведения дифференциальной диагностики с гнойным периоститом, острым периодонтитом, нагноившимися челюстными кистами, специфическими поражениями челюстей (туберкулезом, актиномикозом, сифилисом), опухолями челюстей.
Лечение остеомиелита челюсти
Подход к лечению остеомиелита складывается из комплекса местных и общих мероприятий. Первоочередной задачей при остеомиелите челюсти является ликвидация первичного гнойного очага: при одонтогенной форме – удаление зуба, при гематогенной – санация инфекции, при травматической – ПХО инфицированных и ПХО огнестрельных ран. Осуществляется периостотомия, эвакуация гноя, промывание костной полости антисептическими растворами, дренирование резиновым выпускником или ПВХ-трубкой. Подвижные интактные зубы подлежат лечебному шинированию.
Общие мероприятия включают дезинтоксикационную, симптоматическую, иммуномодулирующую, десенсибилизирующую терапию. Назначается массивная антибактериальная терапия цефалоспоринами, полусинтетическими пенициллинами, макролидами. Активно применяется гипербарическая оксигенация, плазмаферез, гемосорбция, лимфосорбция, аутогемотерапия, УФО крови, местные физиотерапевтические процедуры (УВЧ-терапия, ультразвуковая терапия, магнитотерапия).
При хроническом остеомиелите челюсти на основании рентгенологической картины может осуществляться секвестрэктомия — удаление секвестрировавшихся участков кости. После удаления секвестров и грануляций костную полость промывают и заполняют остеопластическими материалами направленного действия с антибиотиками. При угрозе патологических переломов проводится шинирование челюстей.
Прогноз и профилактика остеомиелита челюсти
Своевременная диагностика и правильное ведение острого остеомиелита челюсти в большинстве случаев обеспечивает выздоровление. При неблагоприятном течении остеомиелита челюсти восходящее распространение гнойного процесса может привести к развитию менингита, менингоэнцефалита, абсцесса мозга; нисходящее инфицирование – к абсцессам легкого, медиастиниту и сепсису. Подобные осложнения нередко приводят к летальному исходу.
Исходами хронического остеомиелита нередко служат патологические переломы, анкилозы ВНЧС, ложные суставы, рубцовые контрактуры жевательных мышц. Продуктивные формы хронического остеомиелита челюстей могут осложняться амилоидозом почек и сердца.
Профилактика остеомиелита челюсти предполагает своевременное терапевтическое лечение кариеса, пульпита, периодонтита; санацию гнойных очагов в организме, укрепление иммунитета, предупреждение травм челюстно-лицевой области.
Источник
Содержание:
- Что это такое
- Остеомиелит костей челюсти
- Причины
- Симптомы: острый и хронический
- Диагностика
- Дифференциальная диагностика
- Осложнения
- Лечение
- Последствия
- Профилактика
Остеомиелит кости: что это такое
Остеомиелит костей в понятии общей хирургии — это воспаление костной ткани, которое имеет достаточно сложный патогенез. В современной медицине существует множество теорий его возникновения. Однако определить наиболее достоверную невозможно, поскольку каждая из теорий не исключает остальные, а дополняет их. Таким образом, остеомиелит является мультифакториальным заболеванием, в развитии которого большую роль играет не только проникновение в костные ткани какого-либо инфекционного агента, но и состояние иммунной системы организма человека, нарушения местного кровообращения с ухудшением трофики.
 На фото: остеомиелит верхней челюсти
На фото: остеомиелит верхней челюсти
При попадании инфекционного агента в костную ткань развивается бурная реакция организма, проявляющаяся гнойным воспалением. Для уничтожения инфекции к месту поражения начинают активно мигрировать лейкоциты, которые продуцируют огромное количество ферментов. Они постепенно разрушают костные структуры и формируют полости, заполненные жидким гноем, в которых можно обнаружить кусочки кости или секвестры. Иногда воспаление переходит на окружающие мягкие ткани, что приводит к образованию свищевых ходов, открывающихся на коже.
Если иммунная система больного человека работает достаточно активно, то воспаление может самостоятельно ограничиваться и переходить в хроническую форму. Но если в организме существует иммунодефицит, то инфекция распространяется дальше с развитием тяжелейших гнойных осложнений, таких как сепсис, что нередко приводит к инвалидности или даже смерти.
Остеомиелит в стоматологии
Остеомиелит челюстных костей составляет примерно треть от всех выявленных случаев этой болезни. Такая особенность статистики не является случайной и обуславливается наличием зубов, которые часто являются источником заражения костной ткани. Кроме того, в челюсти имеется ряд особенностей, которые предрасполагают к развитию такого заболевания:
- очень обильная сеть артериальных и венозных сосудов в челюстно-лицевой области;
- активный рост челюсти и бурные перестройки в ее структуре в период смены молочных зубов на постоянные;
- наличие относительно широких гаверсовых каналов;
- очень тонкие и нежные костные трабекулы;
- высокая чувствительность миелоидного костного мозга к инфицированию.
Все это приводит к тому, что попадание практически любого микроорганизма вглубь костной ткани провоцирует развитие остеомиелита.
Причины
Основная причина развития остеомиелита челюсти — проникновение высокопатогенных микроорганизмов в костную ткань. Проникновение инфекции может происходить несколькими путями:
- Одонтогенным путем, когда источником возбудителя инфекции выступает зуб, пораженным кариесом. При этом микроорганизмы попадают сначала в ткани пульпы, после чего по мелким лимфатическим сосудам либо зубным канальцам распространяются на костные ткани.
- Гематогенным путем, когда патогенные микроорганизмы распространяются в челюстно-лицевую область по кровеносным сосудам из первичного источника инфекции. В этой роли может выступать любой инфекционный очаг, имеющийся в организме: острый или хронический тонзиллит, рожистое воспаление кожи или фурункулез. Кроме этого, спровоцировать остеомиелит могут и некоторые специфические инфекции: тиф, скарлатина или даже обычный грипп.
- Травматическим путем, когда остеомиелит возникает на фоне проникновения инфекции после перелома или операции на челюсти. Встречается в стоматологии наиболее редко.
При одонтогенном пути чаще поражается нижняя челюсть, а при гематогенном — верхняя. Если инфицирование произошло гематогенным путем, то локализация гнойного очага будет глубоко в костной ткани, а явление периостита будет минимальным.
Симптомы
Клиническая картина остеомиелита зависит от того, в острой или хронической форме протекает данное заболевание.
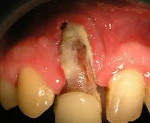
 На фото: хронический остеомиелит нижней челюсти
На фото: хронический остеомиелит нижней челюсти
Острый
Обычно симптомы такой патологии возникают внезапно и проявляются местными и общими проявлениями.
Общие симптомы неспецифичны и отражают лишь наличие тяжелого воспалительного очага в организме:
- Значительное повышение температуры тела до показателей в 39 градусов и выше.
- Общая резкая слабость, недомогание, головные боли и ломота в суставах.
- Бледность кожных покровов и слизистых оболочек, усиленная потливость.
На фоне таких общих проявлений возникают и местные признаки заболевания:
- Постоянные нестерпимые боли в области зуба, ставшего источником инфекции. По мере распространения воспалительного процесса болевой синдром усиливается, теряет своею четкую локализацию и порой распространяется на всю челюсть или половину черепа с иррадиацией в ушную область или глаз.
- Нередко воспаление захватывает челюстной сустав, развивается его артрит, что приводит к тому, что человек не может сомкнуть челюсти и держит рот все время приоткрытым.
- Зуб, ставший причиной заболевания, начинает шататься. При диффузном воспалении возможно расшатывание и соседних зубов.
- Слизистая оболочка десен и полости рта становится резко отекшей, гиперемированной и болезненной.
- Нарастающий отек мягких тканей приводит к асимметрии лица и спазму жевательных мышц.
- Значительное увеличение в размерах регионарных лимфатических узлов.
Наиболее тяжело обычно протекает гематогенный остеомиелит, поскольку для него характерно сочетание с поражением других костей черепа и внутренних органов, что значительно ухудшает дальнейший прогноз.
Особенностью течения травматического варианта заболевания является то, что клиническая картина на ранних стадиях может быть стертой из-за проявлений травмы. Однако когда на 3-5 день после перелома челюсти появляются жалобы на усиление боли, а состояние больного утяжеляется, повышается температура тела, возникает сильнейший отек слизистой рта и гнойные выделения из раны, то диагноз становится ясным.
Хронический
При переходе заболевания в хроническую форму состояние пациента улучшается. Однако на протяжении достаточно длительного периода времени у таких людей отмечается выраженная бледность кожных покровов, вялость, нарушения сна и отсутствие аппетита.
Во время осмотра при хроническом остеомиелите выявляются свищи, открывающиеся как на поверхности лица, так и в полости рта. Из свищевых ходов выделяется небольшое количество гнойного содержимого. Также можно выявить отечность слизистых оболочек, патологическую подвижность одного или нескольких зубов, увеличение регионарных лимфатических узлов.
В стадии ремиссии боль может отсутствовать либо быть незначительной. Но в период обострения возможно усиление болевого синдрома, при этом пациент не всегда может указать на точную локализацию боли.
Диагностика
На основании жалоб пациента и объективных данных общего осмотра у доктора может возникнуть подозрение на остеомиелит челюстной кости. Подтверждение такого заболевания и полная формулировка диагноза возможны только после проведения лучевой диагностики (рентгендиагностики).
Существуют ранние и поздние рентгенологические признаки, которые указывают на наличие такой тяжелой патологии.
 На рентген-снимке: острый остеомиелит челюсти
На рентген-снимке: острый остеомиелит челюсти
К ранним рентген-признакам относятся:
- наличие на снимках участков разряжения костной ткани, которые чередуются с ее уплотнением;
- смазанность и крайняя нечеткость костного рисунка в челюсти;
- незначительное увеличение толщины надкостницы как следствие периостита.
Поздними признаками остеомиелита на рентгенограмме являются:
- формирование к 7-12 дню от начала заболевания очагов деструкции с образованием секвестров;
- утолщение и умеренное уплотнение ткани кости вокруг воспаленного очага.
В затруднительных случаях пациентам показано проведение МРТ, которое позволяет более четко увидеть обширность поражения костной ткани, а также визуализировать мелкие гнойные очаги.
Дополнительно к рентгенологическому обследованию проводят общеклинические анализы, которые отражают активность воспалительного процесса:
- общий анализ крови, в котором может быть выявлено увеличение количества лейкоцитов, изменения лейкоцитарной формулы воспалительного характера, снижение количества эритроцитов и гемоглобина;
- биохимический анализ крови с выявлением электролитных нарушений, появлением маркеров воспаления.
С целью определения возбудителя остеомиелита и выявления его чувствительности к антибактериальным препаратам проводят бактериологическое исследование отделяемого свищевых ходов с посевом гноя на специальные питательные среды с последующей микроскопией полученных образцов.
Дифференциальная диагностика
Дифдиагностика остеомиелита с другими заболеваниями, имеющими схожую симптоматику, имеет важное значение, поскольку неправильно поставленный диагноз может приводить к неверному выбору лечебной тактики и неэффективности проводимой терапии. Все это повышает риск на неблагоприятный исход болезни и плохой прогноз для здоровья в будущем.
Дифференциальный диагноз остеомиелита следует поводить с такими заболеваниями, как:
- острая форма периодонтита,
- острый пульпит,
- периостит,
- нагноения кисты зуба,
- острый гайморит одонтогенного происхождения,
- абсцесс мягких тканей в челюстно-лицевой области (ЧЛО).
Осложнения
Неправильно поставленный диагноз или несвоевременно начатая терапия остеомиелита приводят к развитию тяжелейших осложнений, которые имеют высокий процент летальности и нередко становятся причиной инвалидности.
Наиболее часто остеомиелит челюсти осложняется:
- Абсцессами мягких тканей, околочелюстными флегмонами и гнойными затеками, которые имеют тенденцию к быстрому распространению в шейную область и в средостение. Такая патология чрезвычайно опасна, поскольку имеющийся при ней сепсис (в немедицинской лексике используется термин «заражение крови») быстро приводит к поражению жизненно важных органов с развитием септического шока и гибелью.
- Тромбофлебитами лицевых вен, медиастинитами, перикардитами или тяжелыми пневмониями.
- Гнойным поражением оболочек мозга с развитием менингитов.
- При локализации гнойного очага в верхней челюсти возможно распространение инфекции в орбитальную область с поражением глазного яблока, атрофией зрительного нерва, что приводит к необратимой утрате зрения.
Лечение
Лечение остеомиелита челюстных костей заключается в одновременном решении двух важнейших задач:
- Наиболее быстрая ликвидация очага гнойного воспаления в костях и окружающих мягких тканях.
- Коррекция функциональных нарушений, которые были спровоцированы наличием тяжелого инфекционного процесса.
Все больные без исключения подлежат госпитализации в хирургическое отделение, специализирующееся на челюстно-лицевой хирургии. Если такового стационара не имеется, то лечение проводят в отделении, имеющем опыт в хирургической стоматологии.
Комплекс лечебных мероприятий включает:
- Хирургическое вмешательство со вскрытием гнойного очага, очисткой его от некротизированных масс и полноценным дренированием.
- Применение антибактериальных препаратов с широким спектром активности.
- Дезинтоксикационное и противовоспалительное лечение, укрепление иммунитета.
Важное значение играет и общий уход с соблюдением строгого постельного режима, полноценного, но щадящего питания (гипоаллергенная диета с включением в рацион всех необходимых нутриентов, витаминов и минералов).
Последствия и реабилитация после перенесенного остеомиелита челюсти
Последствия перенесенного острого или хронического остеомиелита челюстной кости могут быть достаточно серьезными и значительно ухудшать качество жизни человека.
- Нередко при хирургическом лечении такой патологии появляется необходимость удаления не только причинного зуба, но и нескольких других. Это приводит к тому, что в последующем человек будет нуждаться в ортодонтическом лечении и протезировании.
- Обширные дефекты костной ткани могут приводить к деформациям челюсти, что не только является косметическим дефектом, но и в значительной мере нарушает нормальное функционирование челюстно-лицевого аппарата.
- Поражение мягких тканей нередко приводит к их рубцовой деформации, что также является серьезной косметической проблемой, требующей решения с помощью пластической хирургии.
- Распространение инфекции на сустав может спровоцировать его воспаление (артрит) или артроз, что впоследствии становится причиной развития его анкилоза и резкого ограничения подвижности челюсти.
- Последствия септических состояний на фоне остеомиелита могут также заключаться в нарушении функционирования внутренних органов, процессов кроветворения и работе иммунной системы.
- Остеомиелит, поражающий верхнюю челюсть способен распространяться на скуловую кость и даже орбиту с развитием абсцесса или флегмоны глазного яблока. Это приводит к полной утрате зрения без возможности его восстановления.
Реабилитация после перенесенного гнойного воспаления косей челюсти иногда продолжается в течение нескольких лет. Все больные подлежат диспансерному учету, с которого снимаются только после коррекции всех возникших нарушений.
Реабилитационные мероприятия включают:
- использование методик физиотерапевтического воздействия;
- при необходимости проведение протезирование утраченных зубов;
- повторное оперативное вмешательство по косметическим или медицинским показаниям;
- профилактику повторного возникновения такой патологии.
Профилактика
Профилактические мероприятия являются не только ключевым моментом по предупреждению развития остеомиелита, но и тем фактором, который снижает риск развития осложнений и укорачивает период восстановления, если избежать болезни все же не удалось:
- Своевременное лечение кариеса, даже если он не имеет никаких клинических проявлений.
- Поддержание нормального иммунного статуса путем регулярных физических нагрузок, рационального и полноценного питания.
- Санация всех хронических очагов инфекции в организме.
- В случае получения травмы, в послеоперационном периоде или после удаления зуба соблюдение всех профилактических врачебных предписаний.
В заключение необходимо отметить, что, несмотря на все достижения современной медицины, остеомиелит челюсти у взрослых и детей не теряет свою актуальность. Своевременное выявление его признаков и адекватное лечение повышают шансы больного на полное выздоровление и сохранение качества жизни на высоком уровне.
Источник
