Воспаление после операции что делать
Данная информация не может использоваться при самолечении!
Обязательно необходима консультация со специалистом!
Клинические проявления послеоперационного воспаления
Любое травмирующее воздействие на организм сопровождается ответной реакцией. Стандартная реакция организма — воспалительный ответ. Не является исключением и оперативное вмешательство, которое в обязательном порядке сопровождается послеоперационным воспалением.
Послеоперационное воспаление проявляется двумя видами реакций: местными и общими. К местным реакциям относится изменение микроциркуляции в послеоперационной области — покраснение кожи, отечность тканей, болевой синдром, локальное повышение температуры кожных покровов. Очень часто отмечается отхождение прозрачной серозной жидкости. Общие или системные реакции — это лихорадка — повышение общей температуры тела, иногда сопровождающееся ознобом, головные боли, учащение сердцебиения, повышение артериального давления.
Чем опасно развитие гнойного воспаления?
Следует знать, что послеоперационное асептическое воспаление — это нормальная реакция организма на травмирующее хирургическое вмешательство. Гораздо хуже, когда возникают гнойные послеоперационные осложнения. В этом случае воспаление носит патологический характер. Все симптомы выражены гораздо сильней: температура повышается до 39–40 градусов, возникают проливные поты. Самым грозным осложнением является сепсис, при котором отмечается истощение всех сил организма. Сепсис очень часто приводит к смертельному исходу даже на фоне интенсивной терапии.
Как хирург выявляет послеоперационное воспаление?
Диагностика послеоперационного воспаления не составляет труда — любая послеоперационная рана болит. При перевязках определяется гиперемия и отечность послеоперационного шва. При гнойном воспалении отмечается выделение гнойно-серозного экссудата. Задача лечащего хирурга состоит в своевременном выявлении гнойно-септических осложнений. С диагностической целью назначаются общий анализ крови, в котором при воспалении повышается количество лейкоцитов, биохимический анализ крови. Для уточнения инфекционного возбудителя производится посев отделяемого раны на питательные среды с последующим определением его чувствительности к разным типам антибиотиков.
Лечение и профилактика
Лечение асептического послеоперационного воспаления заключается в назначении обезболивающих и противовоспалительных препаратов. Для профилактики нагноения раны обязательно назначают антибактериальные средства. В острый период не рекомендуется применять другие методы лечения. В норме послеоперационное воспаление самостоятельно проходит к 3–5 дню после операции, а при обширных хирургических вмешательствах — к 5–7 дню. Прогноз достаточно благоприятный — в большинстве случаев не требуется никакого специфического лечения. Только в нетипичных случаях, когда послеоперационный период осложнен гнойной инфекцией, требуется замена антибактериальных препаратов на антибиотики широкого спектра действия. Самым распространенным осложнением послеоперационного воспаления является несостоятельность операционного шва. При этом отмечаются расхождение краев раны и отсутствие нормального процесса заживления. В этом случае хирургу приходится очищать рану и повторно ее зашивать.
Степень выраженности асептического послеоперационного воспаления можно минимизировать, применяя щадящие методы оперативного вмешательства — лапароскопические и микроинвазивные операции. Огромные усилия медицинской службы направлены на профилактику гнойных послеоперационных осложнений. Студентов медицинских ВУЗов с самого начала учат правилам асептики и антисептики. Хирурги надевают в операционной стерильное белье. Все инструменты и материалы, используемые в ходе операции, обязательно стерилизуются. Воздух в операционных залах обрабатывается посредством использования бактерицидных ламп. Все мероприятия направлены на то, чтобы не допустить попадания в рану патогенных микроорганизмов и предупредить развитие гнойного послеоперационного воспаления.
Источник

Мало кому удается прожить всю жизнь, не заполучив ни одного шрама. А самый первый из них – от БЦЖ – мы приобретаем почти сразу после рождения. Дальше все будет зависеть от везения и личной истории: травмы, аппендицит, кесарево, пластические операции… те или иные следы на нашем лице или теле останутся неизбежно.
Обычно они благополучно заживают и не доставляют особых хлопот. Но иногда что-то идет не так и послеоперационный рубец воспаляется – это может произойти как с молодыми, так и со старыми шрамами, как на начальном этапе их формирования, так и многие месяцы и годы спустя. Почему случаются такие проблемы и что делать тем, кто с ними столкнулся? Опасно ли это? Можно ли обойтись консервативными методами или понадобится повторная операция? TecRussia.ru разбирает причины и варианты лечения:
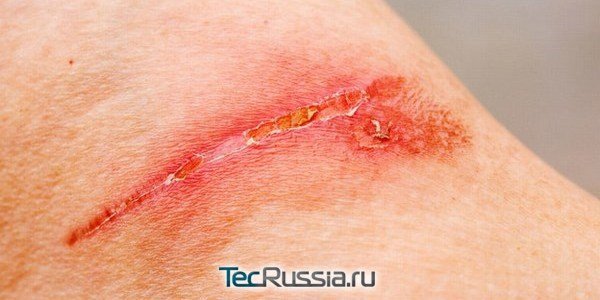
Самая вероятная причина воспаления молодого рубца – попадание в рану инфекции. Если верить медицинской статистике, при операциях на брюшной полости это случается у 5-35 человек из каждой сотни пациентов. Вероятность такого развития событий будет ниже при менее объемных вмешательствах, но намного выше при бытовых, производственных и иных подобных травмах, когда поврежденный участок изначально нестерилен.
Также, инфицирование может произойти и гематогенно – то есть с током крови из очагов хронического воспаления, таких как миндалины, пазухи носа и даже кариозные зубы. Кроме того, иногда вина лежит на хирурге, который не обеспечил должный уровень асептики в операционной. Симптоматика во всех случаях примерно одинаковая:
- шов продолжает болеть даже спустя 3-5 суток после операции;
- сама рана и кожа вокруг нее красная, отечная, горячая;
- появляются признаки общей интоксикации – температура, головная боль, слабость;
- в крови появляются признаки воспаления: ускоряется СОЭ, повышается количество лейкоцитов.
Инфекция может попасть в любой формирующийся рубец на стадии эпителизации – будь это крупный послеоперационный шов или крошечный след от БЦЖ. Подобное состояние требует немедленного вмешательства врача:
- В качестве базового способа лечения обычно используют антибиотики, которые вводят однократно перед операцией или сразу после нее.
- Если это не помогает, и шрам воспаляется еще сильнее (при ранней выписке это может случиться и дома), первое, что нужно сделать – немедленно обратиться к хирургу. Возможно, он ограничится назначением дополнительного курса антибиотиков в таблетках или инъекциях и обработкой раневой поверхности антисептиками.
- Если гнойный процесс зашел достаточно далеко, то рану раскрывают, удаляют гной и тщательно промывают. Возможно, после этого ее не зашьют наглухо, а оставят дренаж – трубку или резинку, которая не позволит краям закрыться, чтобы образующийся гной мог свободно вытекать наружу. Конкретные действия будут зависеть от состояния шва и индивидуальных особенностей организма пациента.
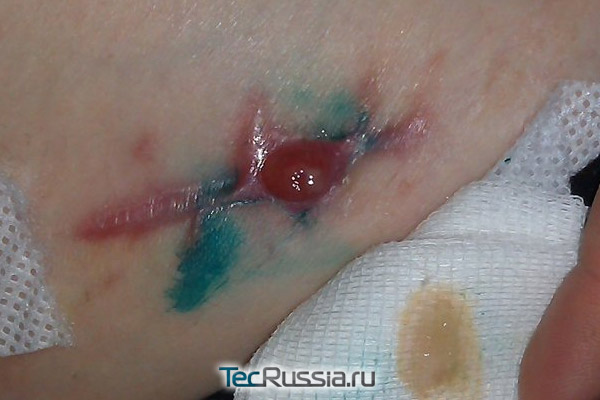
Еще один неприятный сценарий: послеоперационная рана вроде бы зажила нормально, пациент благополучно покинул стены клиники, а через несколько дней – или месяцев, а иногда даже лет – участок рубца краснеет и отекает, на нем формируется гранулема (ограниченное воспаление). Через некоторое время она прорывается, а внутри оказывается гной, или сукровица, которые постоянно подтекают из образовавшейся полости.
Такая патология называется лигатурный свищ и случается, когда организм отторгает наложенный шовный материал из-за индивидуальной непереносимости либо потому, что сами хирургические нити оказались источником загрязнения или болезнетворных бактерий. Обычно эта реакция происходит в течение первой недели, особенно при попадании инфекции, но может проявиться и на старых рубцах. Известны даже случаи, когда осложнение данного типа возникало спустя почти 35 лет после операции!
- Как формируются рубцы: 4 стадии созревания и рекомендации по уходу
- Где расположены швы после подтяжки лица и как сделать их невидимыми
Оптимальным для пациента будет ситуация, когда шовный материал, ставший причиной появления лигатурного свища, отторгается из раны, после чего состояние шрама, как правило, нормализуется (в т.ч. внешне) и больше не доставляет проблем. Но бывает и так, что воспаление переходит в хроническое, а если первоначальный операционный разрез проходил вблизи брюшной полости – оно может распространиться на внутренние органы. Здесь не обойтись без помощи хирурга:
- В неосложненных случаях врач назначает средства, которые ускоряют «прорыв» свища: примочки с гипертоническим раствором, ферментными препаратами, либо ихтиоловую мазь и ей подобные. После того как гранулема вскрывается, часто становится видна лигатура – ее удаляют пинцетом. Затем рану обрабатывают антисептиками до полного заживления. Иногда весь этот процесс укладывается в несколько дней, но иногда раскрытия приходится ждать недели и даже месяцы.
- В тех случаях, когда лигатурное воспаление рубца усугубляется и начинает влиять на общее состояние пациента – повышается температура, появляются изменения в составе крови – нужна срочная госпитализация. В стационаре свищ вскрывают и пытаются извлечь проблемные хирургические нити.
- В более сложных случаях гнойный участок иссекают целиком, по краю здоровых тканей.
- Для повторного ушивания раны подбираются современные материалы, не вызывающие отторжения, но даже они, увы, не гарантируют полного выздоровления – согласно статистике, более чем у половины пациентов в течение следующих 2 – 5 лет возникает рецидив лигатурного свища.
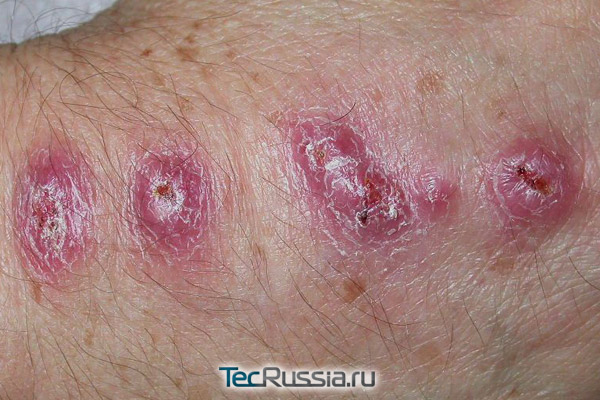
Послеоперационный шрам «созревает» в течение 1 года – в норме за это время на месте разреза формируется ровная тонкая полоска соединительной ткани. Если ее нарастает слишком много, возникает гипертрофический рубец – грубый, выступающий над поверхностью кожи. Если же разрастание настолько крупное, что выходит за пределы изначальной раны, оно называется келоид. И в том и другом случае внутри имеет место вялотекущее хроническое воспаление. Причины этих патологий могут быть различными, самые частые из них:
- наследственность;
- гормональная перестройка организма (пубертат, беременность);
- 1-я группа крови;
- темная кожа (4 – 6 фототип);
- трение и иные механические воздействия на шрам в период его созревания.
Визуально подобные отклонения становятся заметны примерно через 1-3 месяца после операции. Шов утолщается и уплотняется, начинает выступать над поверхностью, келоид в дополнение к этому порой активно чешется и болит.
По статистике такое патологическое рубцевание возникает у 1,5-4,5% пациентов. Основным способом борьбы с ним считается профилактика – именно поэтому пластические хирурги активно используют повязки и покрытия с силиконовым гелем. А вот при вмешательствах, выполняемых по состоянию здоровья, подобные меры безопасности часто упускаются. Тем не менее, специальные гипоаллергенные силиконовые пластыри и пластины рекомендуются всем без исключения пациентам, их целесообразно начинать использовать сразу после снятия швов.
Если этого оказывается недостаточно, терапию дополняют местными инъекциями стероидов, с помощью которых можно существенно замедлить и даже полностью остановить неконтролируемый рост соединительной ткани. По истечении года, когда шрам считается «зрелым», заметный эффект могут дать только механические воздействия: лазерная шлифовка либо хирургическое иссечение. Их в обязательном порядке сочетают с новым курсом профилактики и консервативного лечения, поскольку удаление келоида без применения дополнительных средств терапии в половине случаев приводит к рецидивам.
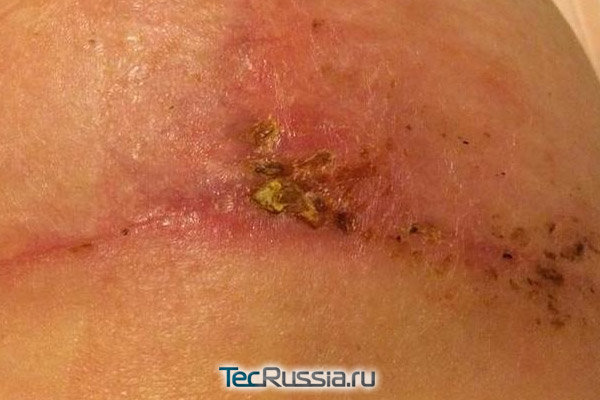
С любыми изменениями во внешнем виде или ощущениях, связанных с формирующимся шрамом, следует обращаться к хирургу. В идеале – к тому, который проводил операцию. Наиболее вероятные «виновники» проблемы и способ ее решения:
| Причина воспаления | Лечение |
| Инфицирование – возникает в течение первых нескольких дней после операции/травмы, проявляется характерным покраснением шрама и общим ухудшением самочувствия | Курс антибиотиков либо хирургическое вскрытие и очистка раны с повторным ушиванием |
| Лигатурный свищ – формируется только после наложения наружных или внутренних швов, чаще всего при использовании нерассасывающихся нитей. На рубце в результате образуется гранулема с гнойным содержимым | Вскрытие либо хирургическое удаление свища, наложение повторных швов из гипоаллергенных материалов |
| Разрастание соединительной ткани – формирование гипертрофического или келоидного шрама |
|
В случае со старым рубцом для определения точной причины проблемы могут понадобиться дополнительные исследования – УЗИ, биопсия и т.п.
Источник
С послеоперационной пневмонией сталкивается более 50% пациентов
В статье рассказано о таком виде послеоперационных осложнений, как пневмония. Описаны причины и симптомы состояния, методы лечения и профилактики.
Одним из часто встречаемых осложнений в практике хирургов является послеоперационная пневмония. Она усугубляет состояние пациента и замедляет процесс выздоровления. Возникнуть пневмония может после любой операции, но чаще это вмешательства на грудной клетке.
Суть патологии
Послеоперационное восстановление — очень ответственный период для пациента и лечащего врача. Важно, чтобы он протекал без осложнений, и выздоровление наступило как можно быстрее. Но к сожалению, такое послеоперационное осложнение, как воспаление легких встречается достаточно часто.
Ослабленный организм не в состоянии бороться с инфекцией, вызываемой стафилококками, кандидами, энтеробактериями, поэтому они начинают активно размножаться. Внутрибольничные болезнетворные организмы устойчивы к антибиотикам, в связи с чем пневмония, возникшая после операции, с трудом поддается лечению и процент летальных исходов достаточно высок.
В зависимости от патогенеза принято разделять пневмонию на первичную и вторичную. Первичная пневмония — осложнение, развивающееся сразу после операции.
Виоричная пневмония, в свою очередь разделяется на несколько видов:
- аспирационная;
- инфаркт-пневмония;
- токсикосептическая;
- гипостатическая;
- ателектатическая.
Наиболее подвержены риску развития данного осложнения новорожденные, пожилые люди, пациенты с ослабленным иммунитетом.
Причины
Воспаление легких после операции имеет ряд провоцирующих факторов развития:
- заброс содержимого желудка в трахею;
- повреждение слизистой бронхов во время проведения бронхоскопии;
- застойные явления в малом круге кровообращения;
- гиповентиляция легких;
- понижение температуры тела при наркозе;
- появление тромбов в легких;
- парез кишечника.
Основной причиной развития осложнения является попадание инфекционных возбудителей в дыхательные пути. Пневмония после операции на сердце возникает чаще, потому что это наиболее травматичное вмешательство.
Развитию и тяжелому течению пневмонии способствуют другие болезни — туберкулез легких, бронхоэктазы, хронические бронхиты. При удалении одного легкого возникает угрожающее жизни состояние, если воспалительный процесс развивается в оставшемся легком.
Длительное оперативное вмешательство увеличивает риск развития пневмонии
Симптомы
Пневмония после операции на кишечнике или других органах имеет практически такие же симптомы, как и классическое воспаление легких. Заболевание развивается на 2-3 день после хирургического вмешательства и имеет тяжелое течение.
Пациент жалуется на высокую температуру, кашель с мокротой, затруднение дыхания, одышку, слабость. Проведение диагностики осложняется тем, что состояние пациента после операции может быть достаточно тяжелым.
Диагностика
Чтобы установить верный диагноз, врач проводит тщательное обследование, так как причины заболевания могут быть разными:
- Клиническое обследование. Особое внимание уделяется прослушиванию легких. Обычно прослушиваются влажные хрипы над пораженным участком легких. Перкуссия дает притупление звука.
- Рентген. Определяется область затемнения, четко ограниченная от здорового участка легкого, и усиление бронхо-легочного рисунка (на фото).
- Анализ мокроты. Выявляется вид возбудителя заболевания, его восприимчивость к антибиотикам, что позволяет скорректировать дальнейшую терапию.
- Анализ крови. Отмечают высокий уровень лейкоцитов и СОЭ.
- КТ. Наиболее информативный метод, позволяет более точно установить степень поражения легкого. Но цена процедуры достаточно высока.
При необходимости могут быть назначены дополнительные методы исследования — УЗИ грудной клетки, бронхоскопия.
Послеоперационная пневмония проявляется на рентгене так же, как и классическая
Лечение
Лечат возникшую послеоперационную пневмонию одновременно с основным заболеванием. Применяются те же лечебные мероприятия, что и при классической пневмонии.
Медикаментозная терапия
Используются различные группы лекарственных препаратов, обеспечивающие этиотропное и симптоматическое лечение.
Таблица №1. Лекарственные средства при послеоперационной пневмонии:
Группа препаратовЛечебный эффектИнструкция по применениюАнтибактериальные – Флемоксин, Супракс, ЦефтриаксонОбеспечивают устранение микробной флоры, вызвавшей воспалительный процесс в легкомВ зависимости от тяжести состояния назначают для приема внутрь или в виде инъекций. Курс лечения продолжается от 7 до 21 дняОтхаркивающие – Амброксол, ФлуимуцилПомогают сделать мокроту более жидкой и легко вывести ее из бронховПрименяют в виде таблеток и растворов для ингаляцийЖаропонижающие – Парацетамол, ИбупрофенОблегчают лихорадочное состояниеНазначают в таблеткахАнтиагреганты – Аспирин КардиоПредупреждают образование тромбов в сосудах легкихТаблетки, принимают под контролем врача с регулярным исследованием свертываемости кровиИммуностимуляторы — ЦиклоферонУкрепляют иммунную систему, повышают сопротивляемость организмаПринимают длительно, в течение месяцаВитамины – Компливит, ВитрумУскоряют процесс выздоровленияДопускается принимать в течение трех месяцев беспрерывно
Одновременно проводится дезинтоксикационная терапия путем внутривенного капельного введения раствора натрия хлорида, глюкозы, полиглюкина.
Дополнительные методы
В тяжелых случаях лечение проводится в условиях реанимации или интенсивной терапии. Иногда ИВЛ является единственным способом спасти жизнь пациента.
Так же в условиях реанимации проводятся очищение бронхов, введение дезинтоксикационных средств, аспирация жидкости из легкого. При удовлетворительном состоянии пациента назначают вспомогательные методы терапии.
Таблица №2. Вспомогательные методы лечения пневмонии:
Вспомогательные методыОписание
Дыхательная гимнастика
Надувание шаров — один из элементов дыхательной гимнастики
Во время проведения гимнастики легкие и кровь пациента насыщаются кислородом, увеличивается объем легких, восстанавливаются функции дыхания. Так как пациенту противопоказаны активные упражнения, их можно заменить надуванием шаров, вдуванием воздуха через трубочку в емкость с водой. Существует множество эффективных методик, которые способствуют скорейшему выздоровлению. Назначает комплекс упражнений только специалист после полного осмотра и диагностики пациента.
Массаж
При пневмонии полезен вибрационный массаж
При пневмонии, возникшей после операции, у пациента может произойти застой в легких. Его устранению, а также облегчению отхождения мокроты способствует проведение сеансов массажа. Чаще всего специалист применяет перкуссионный и вибрационный виды массажа.
Физиотерапия
При проведении ингаляции могут быть использованы антибиотики, муколитики, настои лекарственных трав
Физиотерапия — важная составляющая комплексного лечения послеоперационного воспаления легких. Процедуры оказывают бактериостатическое, противовоспалительное, обезболивающее воздействие. Улучшают кровоснабжение легких, повышают эффективность медикаментозной терапии. При пневмонии назначают электрофорез, магнитотерапию, ингаляции, УВЧ, ультрафиолетовое облучение, лазеротерапию. Противопоказаниями к проведению физиопроцедур являются повышенная температура, лихорадка, сердечная недостаточность, кровотечения, новообразования.
Немаловажное значение в лечении пневмонии имеет диета. Рацион питания состоит из легкоусваеваемых продуктов с большим количеством витаминов — молоко, кисломолочные продукты, нежирное мясо и рыба, свежие овощи и фрукты, каши, витаминные напитки, соки.
Профилактика послеоперационной пневмонии
Проводя профилактические меры, врачи всегда учитывают, по какому поводу был прооперирован пациент. Исходя из этого назначаются меры, предупреждающие развитие пневмонии.
Это могут быть раннее восстановление активности пациента или наоборот назначение строгого постельного режима, санация ротовой полости до и после операции, назначение витаминов, частая смена позы пациента. Подробно о профилактических мерах расскажет специалист в видео в этой статье.
Из всех возможных осложнений, послеоперационная пневмония является одним из самых серьезных. Своевременная диагностика, грамотное лечение, выполнение пациентом всех рекомендаций врача сводят к минимуму риск неблагоприятного исхода.
Читать далее…
Источник
