Воспаление после биопсии шейки матки лечение

 Для диагностики некоторых гинекологических заболеваний требуется инвазивное вмешательство – биопсия шейки матки. Это позволяет взять материал на анализ и выявить структурные и морфологические отклонения. После болезненной процедуры у большинства пациенток наблюдаются выделения различного характера и количества. Эти выделения могут быть как нормальной реакцией на манипуляцию, так и отклонением в состоянии здоровья или осложнением биопсии.
Для диагностики некоторых гинекологических заболеваний требуется инвазивное вмешательство – биопсия шейки матки. Это позволяет взять материал на анализ и выявить структурные и морфологические отклонения. После болезненной процедуры у большинства пациенток наблюдаются выделения различного характера и количества. Эти выделения могут быть как нормальной реакцией на манипуляцию, так и отклонением в состоянии здоровья или осложнением биопсии.
Что это такое
Биопсия шейки матки — это забор части эпителиального покрова шейки путем соскабливания или любого другого механического воздействия. В результате врач получает гистологический материал – кусочек ткани внутреннего полового органа на границе с наружным — влагалищем. Обычно биопсию делают из одного места, иногда требуется взять ткани из разных.
Когда можно проводить
Для диагностики патологий имеет значение гормональный фон и состояние слизистой. Поэтому процедуру назначают на 3-6 день после окончания менструаций. Нельзя проводить биопсию во время формирования желтого тела во второй половине цикла, поскольку это может привести к резкому нарушению гормонального фона. Биопсию проводят амбулаторно или стационарно.
Как проводят
Для биопсии необходимо обезболивание. Если у женщины стабильное состояние, то предпочитают местную анестезию. Большинство вариантов этого вмешательства умеренно болезненны. Если у пациентки есть выраженные отклонения в состоянии здоровья, то можно провести биопсию под общим наркозом.
Когда делают
Процедуру выполняют по строгим показаниям:
- предраковое состояние;
- инфицирование вирусом папилломы человека;
- эрозии шейки матки;
- язвы шейки матки;
- дисплазия;
- полипы;
- онкологическое заболевание;
- длительное бесплодие;
- наботовы кисты;
- эктропион;
- другие возможные морфологические изменения (абсцесс, киста, метастазы).
Когда нельзя делать
Биопсию можно проводить далеко не всегда. Существуют противопоказания:
- воспалительные заболевания в стадии обострения;
- инфекционные поражения;
- хронические воспалительные процессы в малом тазу;
- беременность;
- нарушения свертываемости крови;
- иммунодефицит;
- гормональные нарушения.
В этих случаях повышается риск осложнений и негативных реакций.
Как подготовиться
Перед манипуляцией женщина должна сдать анализы крови и мочи, сделать УЗИ гениталий и сдать мазок из влагалища, уретры и шейки матки. Все обследования должны быть проведены за несколько дней до процедуры. За 2-3 дня до биопсии женщина обращается в стационар при необходимости. За 12 часов до манипуляции следует исключить напитки и еду, а за 4-5 дней воздержаться от половых контактов и интенсивных физических нагрузок.
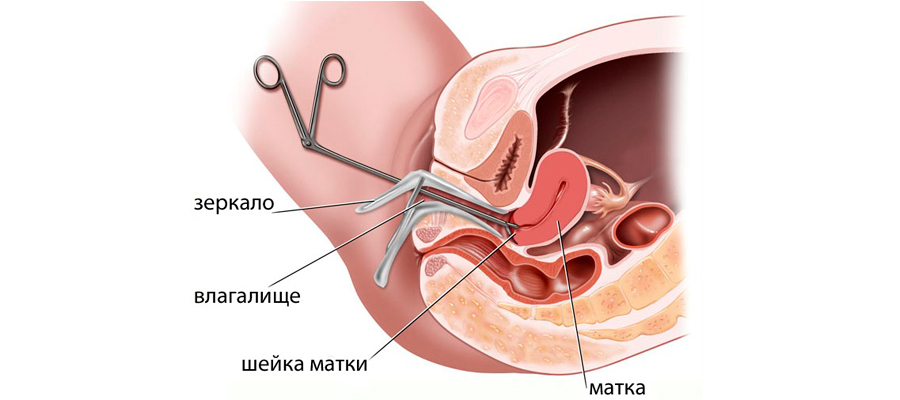
Как проходит
Сначала женщине проводят обезболивание: местно лидокаином или под общим наркозом. Допустима спинальная анестезия. Манипуляцию чаще всего проводят в гинекологическом кресле. Устанавливают расширители, зеркала. Дальнейший ход процедуры зависит от вида биопсии.
Какие бывают виды
Биопсия шейки матки относится к мини-инвазивным операциям. Существует несколько видов биопсии:
1. Пункционная: для взятия материала используется длинная специальная игла, процедура мало болезненна и не требует общего наркоза. Пункционная биопсия может быть прицельной после проведения кольпоскопии. Осмотр влагалища и шейки матки позволяет выбрать место для взятия материала прицельно.
2. Конхотомная: используются ножницы для получения эпителиального лоскута, выполняется в основном под местным наркозом.
3. Радиоволновая: кусочек получают под воздействием радиоволн. Метод щадящий и практически бескровный. Подходит для нерожавших женщин.
4. Лазерная: манипуляция выполняется под общим наркозом. Лазером отсекается необходимый участок шейки матки. Биопсия требует общего наркоза и наблюдения в послеоперационном периоде.
5. Петлевая: получение материала проводится специальной петлей, на которую подают электрический ток. Можно делать под местным наркозом.
6. Клиновидная: происходит резекция обширной зоны шейки матки. Хирург удаляет значительную площадь слизистой. Часть эпителия отправляется на гистологию. Метод сочетает лечение и диагностику. Биопсию проводят под общим наркозом.
7. Круговая: при помощи скальпеля выкраивают круглый кусок слизистой в области шейки. Требует наркоза и наблюдения аналогично клиновидному варианту.
Каждый способ имеет свои предпочтительные показания и ограничения. Большое значение имеет возраст больной и желание в дальнейшем иметь детей.
Возможные осложнения
Биопсия шейки матки нередко пугает женщин возможными осложнениями. Они возникают по причине нарушения техники операции, состояния пациентки или наличия невыявленных противопоказаний. Такими осложнениями может быть:
- воспалительный процесс в области шейки и влагалища — протекает с интенсивной болью, патологическими выделениями, нарушением менструальной функции;
- образование рубцов: обширное удаление тканей приводит к формированию рубцовых сращений на поверхности шейки;
- стеноз отверстия шейки;
- инфицирование полости матки, эндометрит;
- пиометра – скопление гноя в полости матки вследствие бурного воспалительно-инфекционного процесса;
- кровотечение из раневой поверхности;
- болевой синдром: из-за травмы поверхности возникает спазм мышечных волокон матки и питающих эпителий сосудов, выражается в умеренном болевом синдроме.

Самыми частыми осложнениями биопсии являются выделения из половых путей из-за воспаления или инфекции и кровотечение.
Механизм образования выделений
Процедура в любом варианте проходит с нарушением целостности слизистой матки. Она обильно кровоснабжается. Это вызывает небольшое кровотечение и местное воспаление. Это нормальная реакция организма, которая обычно длится недолго. Нормальные выделения после биопсии шейки имеют свои особенности в зависимости от вида процедуры:
1. После пункционной биопсии имеется минимальное повреждение шейки матки, сама процедура мало болезненная. После нее образуется небольшая рана, которая заживает в норме через 2-4 дня. В течение этого времени могут оставаться скудные кровянистые выделения на белье.
2. Конхотомная — удаление ножницами наносит большее повреждение. Рана может кровоточить в течение 7 дней. Выделения имеют розовый или розовато-красный цвет и оставляют незначительные следы в течение недели.
3. Радиоволновая биопсия отличается быстрой коагуляцией места ранения, поэтому кровотечения как такового почти не наблюдаются. Могут быть умеренные водянистые или розоватые выделения в течение 3-5 дней.
4. Лазерная биопсия характеризуется сходным процессом заживления. Действие лазера обычно более точное, рана заживает в течение 3 дней. Могут образовываться белые, коричневые сгустки в течение 5-7 дней и кровавые в течение первых 3 дней из-за более глубокого воздействия на слизистую.
5. Петлевая характеризуется обширной раной. В течение нескольких недель могут выделяться кровянистые сгустки. Которые достигают максимума к 5-7 дню. Обширная рана заживает долго. К концу этого периода выделения меняют свой цвет на коричневый и теряют прежнюю интенсивность в норме.
6. Клиновидная – отличается значительной травматичностью. Разрез скальпелем повышает точность воздействия, но открытая рана заживает в течение 1-2 недель. В это время могут появляться умеренные кровянистые сгустки, которые становятся менее обильными и более темными ко второй неделе. Выделения сопровождаются болью в животе в первые 7-10 суток.
7. Круговая характеризуется наибольшим периодом кровянистых выделений. Они могут наблюдаться в течение 2-4 недель в зависимости от площади взятого материала. Такая биопсия вызывает сильные боли. Может потребоваться дополнительная анестезия после процедуры или прием обезболивающих.
Какие выделения нормальные
Появление крови и водянистых выделений может быть нормой в случае:
- интенсивность выделений уменьшается;
- характер меняется в сторону изменения цвета (красный становится коричневым из-за окисления крови), количества и характера (из жидких в более густые, мажущие);
- появление сгустков не сопровождается сильной болью;
- к окончанию периода реабилитации исчезают болезненные ощущения;
- температура не поднимается выше субфебрильных цифр, повышение температуры характерно для обширных вмешательств;
- менструальный цикл не изменяет своей длительности и интенсивности;
- отсутствует гной.
Когда обратиться к врачу
Выделения считаются патологическими и требуют врачебной помощи в случае, если имеется:
- усиление боли;
- повышение температуры;
- появление гноя, алой крови;
- увеличения количества выделений;
- признаки анемии: бледность, тахикардия, слабость, изменения в анализах крови;
- ухудшение общего состояния;
- выделение желтых, черных или зеленых сгустков;
- появление мажущих красных следов после полного исчезновения всех выделений.
Эти признаки говорят о развитии инфекционных или воспалительных осложнений в ходе процедуры.

Диагностика
Для диагностики патологической причины аномальных выделений проводят:
- взятие мазка из влагалища, шейки матки и уретры;
- посев содержимого мазки и определение антибактериальной чувствительности;
- УЗИ органов малого таза;
- кольпоскопию;
- общий анализ крови и мочи;
- МРТ органов малого таза;
- серологические анализы крови на основных инфекционных возбудителей.
Как правильно вести себя после биопсии
Чтобы избежать осложнений после процедуры, следует соблюдать охранительный режим. В течение 1-2 недель в зависимости от масштабности процедур следует избегать значительных физических нагрузок, поднятия тяжести. Нужно соблюдать половой покой до полного заживления шейки. Запрещается пользоваться специальными средствами для интимной гигиены или вводить что-либо во влагалище (тампоны, микроклизмы для спринцевания). Разрешается подмываться чистой теплой водой. Прием ванны, купание в открытых водоемах, бассейне следует отложить на несколько недель.
Женщине следует использовать свободное белье из натуральных тканей и впитывающие прокладки. Их следует менять каждый час, чтобы не создавать источник инфекции во влагалище.
Для ускорения заживления можно пользоваться медикаментами. В первые дни после биопсии назначают антимикробные и антибактериальные средства в таблетках. Для поддержания микрофлоры в наружных половых органах применяют вагинальные суппозитории: Бетадин, Пимафуцин, влагалищные таблетки Тержинан. Для ускорения заживления применяют свечи с Пантенолом, Метилурацилом.
Внутрь можно принимать нестероидные противовоспалительные коротким курсом: Нимесулид, Ибупрофен, Парацетамол. Для стимуляции местного иммунитета подходят ректальные свечи с Генфероном.
Сколько проходит реабилитация
При малоинвазивных процедурах лазером, радиоволнами или пункционной иглой женщина нетрудоспособна 1-2 дня, а срок заживления составляет 7-10 дней. При более обширных вмешательствах, особенно в случае конизации шейки матки, выдается лист нетрудоспособности минимум на 10 дней. А период реабилитации составляет 4-6 недель.
Выводы
Биопсия шейки матки проводится по показаниям для определения морфологических нарушений на границе внутренних и наружных половых органов. В зависимости от целей и состояния женщины процедура может проводиться разными способами: пункцией при помощи иглы, лазером, радиоволнами, скальпелем. Каждый метод имеет разные сроки реабилитации.
После биопсии в норме наблюдаются выделения различного характера в зависимости от способа. Существуют признаки нормальных и патологических выделений после манипуляции на шейке. чтобы уменьшить риски осложнений и болезненных выделений, следует соблюдать некоторые ограничения в реабилитационном периоде.
Источник
До 15% среди всех гинекологических болезней у женщин детородного возраста составляют заболевания шейки матки. Для определения изменения клеток этого органа на ранних этапах и начала своевременного лечения проводят биопсию. Вовремя полученные результаты анализа помогают сохранить репродуктивную функцию женщины, а в некоторых случаях и ее жизнь.
Что это такое — биопсия
Биопсия шейки матки — диагностическая манипуляция, при которой врач-гинеколог берет образец для гистологического исследования. Она позволяет оценить состояние тканей органа и обнаружить отклонения от нормы в самом начале их проявления.
Биопсия шейки матки выявляет патологическое перерождение эпителиальных клеток
Шейка — нижняя часть матки, длиной до 4 см. В ней расположен цервикальный канал. Одним концом она открывается в матку, другим — во влагалище. Только влагалищная часть доступна для осмотра. В норме она покрыта многослойным эпителием, имеет розовый цвет и гладкую блестящую поверхность. Цервикальный канал выстилает однослойный эпителий, просвет его сомкнут и закрыт слизью. Патологические изменения чаще всего появляются на границе двух видов эпителия и именно из этой зоны берут ткань на биопсию.
Для того чтобы обнаружить эти изменения, врач осматривает шейку и цервикальный канал через специальный аппарат — кольпоскоп, который увеличивает эпителиальные клетки до 40 раз.
Кольпоскопия оценивает их форму, размер и наличие атипичных изменений:
- воспаления и атрофию;
- красные точки на слизистой;
- бугорки и другие неровности;
- полипы и кондиломы;
- бледность эпителия.
Во всех этих случаях должна быть проведена гистология подозрительных тканей для исключения их злокачественного перерождения.
Если есть необходимость более детального обследования матки, для этого в гинекологии используют другой диагностический метод. Он позволяет обнаружить аномалии развития, опухоли, изменения эпителиального слоя и другие состояния. Называется этот метод гистероскопия.
Показания для процедуры
Специалисты выделяют фоновые, предраковые и раковые заболевания шейки матки. Любое из них — основание для биопсии.
Фоновые заболевания:
- Истинная эрозия — дефект слизистой оболочки. Встречается редко, но высокий риск перерождения в рак делает ее опасным заболеванием.
- Эктопия или псевдоэрозия, внешне похожа на истинную. Это выход эпителиальных клеток цервикального канала на шейку. Это вариант нормы и лечить его не нужно.
- Лейкоплакия — появление на шейке белых пленок и бляшек. Может быть предвестником развития рака.
- Полипы — доброкачественные разрастания эпителиальной ткани.
Частота этих заболеваний — 10-16%. Они связаны с гормональными изменениями и могут возникнуть у девочек-подростков или женщин в период менопаузы.
Предраковые заболевания могут перейти в рак шейки матки. К ним относится дисплазия — нарушение развития тканей, сопровождающееся их утолщением и отторжением.
Рак развивается, если женщина не проходит регулярные гинекологические осмотры. В 90% случаев причиной его становится вирусное заболевание — папилломатоз. Для диагностики рака используют ПАП-тест — это цитология соскоба эпителия шейки матки и цервикального канала.
Врач объяснит вам на приеме, как проводится биопсия шейки матки
Результаты теста, при которых обязательно проводят биопсию:
- обнаружение клеток 3-5 классов;
- цитологические изменения, свидетельствующие о предраке или опухоли;
- изменения эпителия цервикального канала;
- предрак эпителия;
- предрак цервикального канала.
Кроме того, процедура обязательна при наличии дополнительных факторов:
- раннее начало половой жизни;
- беспорядочные половые связи;
- несколько абортов в анамнезе;
- курение;
- иммунодепрессивные состояния;
- гиповитаминоз.
Биопсия позволит установить природу клеточных изменений и выбрать соответствующую тактику лечения.
Виды биопсии шейки матки
Существует несколько типов манипуляции:
- Прицельная. Врач берет материал с помощью тонкой иглы. Такой способ позволяет произвести анализ с высокой точностью и свести к минимуму повреждения. Он оптимально подходит для диагностики раковых и предраковых состояний.
- Клиновидная. Для этого способа не требуется специальное оборудование — врач скальпелем иссекает участок подозрительной ткани, после чего на шейку накладывают швы. Этот один из самых болезненных методов, поэтому его проводят под наркозом. Восстанавливается женщина после такой манипуляции несколько дней: ее беспокоят боль и слизистые выделения.
- Круговая биопсия. Скальпелем или радионожом врач для расширенного анализа иссекает большой участок ткани. Это самый травматичный вид. Он проводится только в стационаре и под общим наркозом.
- Петлевая. Специальная петля накладывается на область, подлежащую анализу. Затем по ее периметру врач проходит электроножом — это вызывает омертвение и отторжение тканей. Такое прижигание используют в целях диагностики, а также для лечения. Оно вызывает осложнения, например, образование рубцов, но часто применяется при эрозии.
- Радиоволновая. Относится к современным методам, при котором материал для анализа берут с помощью радионожа. Эта методика проводится без наркоза и практически не вызывает осложнений. Повреждения тканей минимальны, поэтому женщина быстро восстанавливается.
- Лазерная. Также малотравматична, но делается исключительно в отделении и под наркозом. Лазер позволяет с высокой точностью взять материал на исследование, но в течение нескольких дней после биопсии женщину будет беспокоить наличие кровянистых выделений.
Больно ли во время процедуры, зависит от конкретной методики
У каждого способа есть свои достоинства и недостатки. Принять решение, какой целесообразнее, может только врач-гинеколог, исходя из общего состояния женщины и показаний.
Подготовка к биопсии
Когда делать биопсию, решает врач. На это влияет состояние женщины и ее менструальный цикл. Лучше проводить манипуляцию на 6-7 день после начала месячных, когда обильные менструации уже закончились. Это связано с тем, что вместе с кровью из полости матки выделяются клетки эндометрия. Они могут попасть на открытую раневую поверхность и вызвать эндометриоз — разрастание внутреннего эпителиального слоя матки за ее пределам. В то же время, пока начнутся следующие месячные, рана после биопсии успеет зажить и риск ее воспаления будет минимальным.
Женщина должна сообщить врачу об аллергии, всех принимаемых лекарствах, наличии хронических заболеваний, предрасположенности к кровотечениям и всех операциях, которые у нее были.
Перед биопсией, кроме кольпоскопии и ПАП-теста, она сдает:
- общеклинический анализ крови;
- биохимию крови;
- анализ на свертываемость;
- анализы на вирусные гепатиты и ВИЧ-инфекцию;
- реакцию Вассермана;
- общий анализ мочи;
- анализ на инфекции, передающиеся половым путем: уреаплазмоз, микоплазмоз, хламидиоз.
Наличие воспаления или инфекционного заболевания является абсолютным противопоказанием к манипуляции.
Если противопоказаний нет и врач назначил дату биопсии, во избежание осложнений, следует правильно к ней подготовиться:
- воздержаться от сексуальных отношений, минимум за 2 дня;
- прекратить использование вагинальных кремов, гелей и спринцеваний;
- не есть с вечера перед биопсией;
- исключить употребление алкоголя, не курить;
- принять душ.
Важную роль в подготовке играет эмоциональный настрой пациентки. Не стоит сильно беспокоиться о том, больно ли во время вмешательства. В шейке матки немного нервных окончаний, поэтому манипуляции на ней не вызывают сильной болезненности. Конечно, имеет значение вид биопсии и какой объем ткани будет взят на исследование. Особенно травматичные способы проходят под анэстезией, поэтому женщина не испытывает выраженных болевых ощущений.
Как проводится биопсия
От типа биопсии зависит метод взятия ткани. При разных способах используются разные инструменты: скальпель, электронож, лазер, радионож или петля. После осмотра через кольпоскоп, врач определяет участок или участки, подлежащие биопсии. Важно, чтобы исследуемый образец состоял из здоровой и патологической ткани и имел размер, не менее 5 мм в глубину — это позволит оценить степень проникновения патологического процесса в подлежащие ткани.
При эрозии биопсию проводят с диагностической целью, а также для ее прижигания
Образовавшуюся рану ушивают саморассасывающимися нитками. Если дефект большой, чтобы остановить кровь, на него накладывают гемостатическую губку, тампон с фибрином или аминокапроновой кислотой. По времени манипуляция длится не более 20 минут.
Полученную ткань погружают в раствор формалина и отправляют в лабораторию.
Возможные осложнения после процедуры
В первую неделю после процедуры женщина может отмечать наличие необильных кровянистых выделений — это нормально. Лечить их не нужно, достаточно использовать гигиенические прокладки. В этот период нельзя пользоваться тампонами. Раневой дефект окончательно заживает спустя 1-1,5 месяца после манипуляции.
При присоединении инфекции развиваются такие осложнения:
- лихорадка;
- боли в животе;
- обильные выделения и их неприятный запах;
- зуд и раздражение в промежности;
- плохое общее самочувствие.
Обильное выделение крови и сгустки могут быть причиной кровотечения. Биопсия шейки матки не влияет на менструальный цикл — после нее менструации должны начаться, согласно циклу женщины.
Что показывает биопсия шейки матки
Биоптат исследуют 1-2 недели. Конечная цель исследования — выявление предракового состояния или злокачественного перерождения. Об этом будут свидетельствовать атипичные клетки, вирус папилломы человека, дисплазия, метаплазия. Точно интерпретировать данные анализа и назначить лечение может только врач.
Биопсия дает возможность диагностировать на ранних этапах любую патологию шейки матки и предотвратить развитие опухолевого процесса. Регулярные профилактические осмотры у гинеколога уберегут женщину от страшных последствий.
Источник

