Воспаление пошло на кость

Воспалительный процесс может развиться в любой ткани или органе. Скелет человека – не исключение. Воспаление костной ткани появляется не так часто, но это крайне серьезная группа заболеваний, сложно поддающихся лечению в силу специфики костей, их строения и расположения. По этой же причине болезнь часто протекает с различными осложнениями: остеомиелитом, периоститом, мастоидитом и так далее.
Причины развития воспаления
Воспаление всегда вызывается инфекцией, как правило, бактериальной. А бактерии попадают в кость двумя путями, отсюда и классификация оститов: неспецифические и специфические.
Неспецифическое воспаление развивается вследствие инфицирования кости при переломе, хирургическом вмешательстве, ушибе или ином повреждении тканей. То есть, бактерии попадают в организм извне.
Специфический остит развивается из-за инфекции, находящейся в организме: туберкулезной, сифилитической, гонорейной и так далее. Известны случаи развития воспаления на фоне бруцеллеза, гонореи, паратифа, ревматизма.
В зависимости от течения заболевания, различают острое и хроническое воспаление костей.
Проявления остита
Симптомы болезни могут быть более или менее выражены, это зависит от локализации очага, его масштабов, а также от общего состояния здоровья человека. Часто процесс развивается практически незаметно до момента обострения.
Основными симптомами остита являются такие проявления:
- боль в месте поражения;
- небольшая отечность;
- изменение функционирования поврежденной области;
- возможно появление вторичной деформации или перелома;
- при воспалении позвоночного столба есть симптомы повреждения нервных волокон, спинного мозга.
При рентгенологическом исследовании выявляются деструктивные очаги компактного или губчатого вещества кости, может быть обнаружен остеосклероз или тень секвестра как реакция окружающей ткани на воспаление.
Что касается хронического остита, то он часто протекает вяло, и его симптомы проявляются только в период обострения из-за простуды, стресса и так далее. К тому же это заболевание протекает на фоне других, поэтому нередко выявляется лишь при рентгенографическом исследовании. Так, часто обнаруживают хроническое воспаление кости челюсти, которое развилось вследствие периодонтита – симптоматика смешивается, и без обследования сложно выявить истинную причину боли, беспокоящей пациента. На рентгене видно утолщение кости челюсти – это главный признак хронического остита.
Если очаг расширяется и затрагивает окружающие ткани, появляются свищи и флегмоны.
Различные виды специфического остита можно диагностировать по месту расположения очагов. Так, при туберкулезе чаще всего поражаются тела позвонков, бедренная, плечевая, большая берцовая, седалищная, лонная, подвздошная кости ближе к суставам.
Диагностика
Как и всегда, много информации можно получить при осмотре больного и сборе его анамнеза. Основным методом диагностики остита является рентгенография – она доступна и достаточно информативна. В отдельных ситуациях может назначаться МРТ, УЗИ. В дополнение проводят лабораторные исследования: развернутый анализ крови, бакпосевы, диагностические пункции и так далее.
Наиболее распространенные виды остита
У многих пациентов диагностируются такие заболевания, как остеомиелит, периостит, мастоидит, воспаление тазобедренного сустава, решетчатой кости, эпифизит.
Остеомиелит
Так называют воспаление, которое охватило кость. При распространении очага на костный мозг он увеличивается в размере с расширением твердой оболочки. Происходит пережатие сосудов, блокирование кровотока, что приводит к постепенному отмиранию тканей.
Остеомиелит чаще всего развивается из-за внутренней инфекции, причем всего за несколько дней. В первое время его симптомы не слишком выражены: могут возникнуть дискомфортные ощущения в суставе, мышечная боль, общее недомогание. Только потом повышается температура тела, появляется сильная боль, усугубляющаяся при движении, резко ухудшается общее состояние.
Наиболее часто диагностируется остеомиелит, вызванный золотистым стафилококком, однако причиной болезни может быть кишечная, синегнойная палочка, гемолитический стрептококк, риккетсии, некоторые виды грибков.
Если отсутствует лечение острой стадии, она переходит в генерализированную, а потом в хроническую тоже быстро, всего за неделю. Проявляется эта форма легким недомоганием, субфебрильной температурой. Но при этом образуются свищи и секвестры с выделением гноя, частиц отмерших тканей.
Остеомиелит это воспаление, которое часто воспринимается как несерьезное, хотя оно ведет к тяжелым осложнениям вплоть до деформации суставов и потери конечности. Поэтому при появлении вышеописанной симптоматики необходимо обратиться к ортопеду и пройти комплексное лечение.
Мастоидит
Так называют гнойное воспаление, развившееся в ячеистой ткани сосцевидного отростка височной кости, которое затрагивает и слизистую оболочку антрума. Как правило, заболевание возникает на фоне среднего отита при распространении инфекции на кость.
Воспаление сосцевидного отростка сопровождается ухудшением состояния больного, повышением температуры. В общем оно не сильно отличается от острого гнойного отита.
Дифференцировать заболевание можно только через 1 или 2 недели, когда на фоне улучшения снова ухудшается состояние. Возникает боль в ухе и кости, из уха вытекает гной при этом гноетечение пульсирующее, профузное. Снова повышается температура, хоть и незначительно. Больной может жаловаться на шум в ухе, снижение слуха. Визуально определяется покраснение и отечность кожи в области сосцевидного отростка.
Мастоидит требует серьезного лечения, так как вполне вероятна потеря слуха или распространение воспаления на другие кости черепа.
Периостит
При периодонтите воспаление может перейти на челюстную кость, и, если не проводить своевременное лечение, процесс затрагивает надкостницу – развивается периостит. Заболевание прогрессирует быстро, в течение 1-3 дней. Проявляется оно сильной, пульсирующей болью, которая обостряется под действием тепла, отеком десны и щеки.
Чем больше накапливается гноя, тем выраженнее симптоматика, и относительно хорошим исходом является образование свища, через который гной выходит наружу. В народе периостит называют флюсом.
Риноэтмоидит
Так называется воспаление решетчатой кости. Заболевание проявляется ощущением распирания в носу, глазницах, области лба. Развивается отечность, покраснение, повышенная чувствительность кожи век и основания носа. На этом же участке появляются неврологические боли, которые усиливаются ночью.
Воспаление решетчатой кости проявляется и светобоязнью, повышенной утомляемостью глаз. Страдает носовое дыхание, больной жалуется на обильные слизисто-гнойные выделения, высмаркивание не приносит облегчения. Может появиться ощущение инородного тела в носу. Кроме того, воспаление решетчатой кости вызывает нарушение обоняния вплоть до его полного исчезновения.
При воспалении решетчатой кости вероятно несколько исходов: спонтанное выздоровление, ликвидация заболевания или же его переход в хроническую форму.
Эпифизит
Это воспаление пяточной кости. Чаще всего оно возникает у мальчиков до 14 лет. Причиной этого является микротравма соединительной ткани, из которой состоит тело пяточной кости. Полностью хрящ замещается твердой тканью только после 7 лет, а до этого времени есть риск его повреждения, и, как следствие, развития воспаления.
Эпифизит может появиться и из-за неправильного формирования свода стопы, отчего пятка получает большую нагрузку. Кроме того, воспалительные процессы в пяточной кости часто развиваются у людей в северных регионах, где всегда наблюдается недостаток витамина D.
Проявляется это заболевание пяточной кости стандартно: болью в месте поражения, ограничением движения. Если возник разрыв хряща, наблюдается отек и гиперемия кожи.
Лечение остита
Независимо от того, где именно появилось воспаление костных тканей: в берцовой кости, лучевой, височной или любой другой, терапия должна быть комплексной. В нее всегда входят антибиотики и сульфаниламиды, антисептики, протеолитические ферменты. В тяжелых случаях показано хирургическое лечение, при котором проводится санация кости.
Если больной не получает адекватной терапии, возникают различные осложнения, например, при поражении большеберцовой кости может появиться воспаление тазобедренного сустава, которое приводит к инвалидности. При развитии патологического процесса в пяточной кости вероятна хромота, которую нельзя будет устранить.
Примеров много, и все они печальны, поэтому, если после перелома или ушиба, на фоне хронических заболеваний начала болеть рука, нога, позвоночник, это может быть воспаление кости, и стоит обратиться к ортопеду. Чем раньше это будет сделано, тем лучше.
Источник
Воспаление костной ткани (остит) в чистом виде почти не встречается. Гораздо чаще воспаление захватает надкостницу (периостит) или костный мозг (остеомиелит). Причина возникновения остита – травма или инфекция.
Классифицировать остит можно по нескольким характеристикам:
1. По причине возникновения
- Неспецифический остит. Возникает в большинстве случаев при травмах и операциях на кости
- Специфический остит. Возникает в результате инфицирования костной ткани кровотоком при туберкулезе, сифилисе, гораздо реже при лепре и других тяжелых заболеваниях. Обычно под термином «остит» понимается туберкулезное поражение кости на стадии, предваряющей туберкулезный артрит
2. По клиническому течению
- Острый остит. Бурный воспалительный процесс, приводящий к быстрому разрушению кости
- Хронический остит. Длительный воспалительный процесс с постепенным разрастанием воспаления на соседние ткани
3. По характеру выделений
- Асептический остит
- Гнойный остит
4. По патоморфологическим изменениям
- Разрежающий остит и конденсирующий остит. Являются стадиями одного последовательного асептического процесса, следующей одна за другой: остеопороза (разрушения кости) и остеосклероза (уплотнения кости)
Остеомиелит
Самым распространенным и опасным видом костного воспаления является остеомиелит – наиболее широкое воспаление, распространяющееся на надкостницу и костный мозг. Если процесс воспаления начинается с надкостницы, то, как правило, до остеомиелита он не развивается, ограничиваясь поверхностью кости и не задевая костномозговую область. Чаще полиомиелит бывает гнойным.
Наблюдается эта болезнь с раннего возраста («остеомиелит новорожденных), распространена в период роста и развития костей (до 21 года). По статистике мужчины болеют в 3-4 раза чаще женщин. Рост и обострения заболевания характерны для дождливого межсезонья, особенно, в городах.
Источники инфекции. Острота развития и тяжесть остеомиелита
Гнойные остеомиелиты вызываются различными видами гноеродных микроорганизмов. В число их входят различные стафилококки, иногда стрептококки, смешанные их инфекции, тифозная палочка, кишечные палочки и другие аэробные и анаэробные микроорганизмы.
Особую группу составляют остеомиелиты, вызываемые туберкулезными и сифилитическими, актиномикотическими возбудителями.
Инициаторами инфекции при остеомиелите могут быть самые различные инфекционные процессы:
- Фурункулы, флегмоны, панариции
- Суставные гнойные воспаления
- Зубной кариес
- Воспаления полостей носа, среднего уха
- Рожистые воспаления
- Инфицированные раны различной глубины
- Ангины
- Инфекционные заболевания (дифтерия, корь, тиф, скарлатина и др.)
У новорожденных и грудных инфекция часто возникает в результате послеродового заболевания матери. Инфекция может проникнуть в костный мозг посредством травмы, сложного перелома (чаще открытого), хирургической операции, огнестрельном ранении. Возможен переход инфекции на кость и костный мозг с находящегося рядом гнойного очага ( флегмона, гнойного периостита). Источником инфекции может быть отдаленный очаг, от которого она распространяется током крови (гематогенный остеомиелит). Первичный остеомиелит в хронической форме иногда встречается в виде костного абсцесса, вызываемого, как правило, золотистым стафилококком
Быстрота развития и тяжесть течения остеомиелита зависит от двух основных факторов:
- Вида и степени вирулентности (способности к заражению) инфекции
- Индивидуальной способности организма сопротивляться инфекции
Симптомы остеомиелита
Клиническая картина заболевания различна и зависит от вида инфекции и сопротивляемости организма
- Острый гнойный гематогенный остеомиелит. Предварительный период болезни характерен общим недомоганием, ломотой в конечностях, головной и мышечной болью. После этого следует озноб с повышением температуры до 39°C и выше. Язык сухой, обложен, слабость, иногда рвота, потеря сознания, сильные боли в области пораженной кости, локальное повышение температуры, нарастающее припухание, нарушение функций, отечность тканей в области поражения. Спустя несколько дней становится явным размягчение, кожа становится застойно красной, отечной, близлежащие лимфатические узлы увеличены. Гнойник постепенно выходит наружу, опорожняется, симптомы ослабевают. Смертность при этой форме невелика (около 10-12 %), поскольку организм успешно справляется с инфекцией.
- Самый острый септический остеомиелит. Возникает без предвестников, в ближайшие несколько часов после ранения, травмы, с резкого скачка температуры до 40—41°С, сильными ознобами, скорой потери сознания, увеличения печени и селезенки (септицемии). Местные процессы часто не успевают развиться до наступления смерти. Летальные исходы случаются в первые дни заболевания в каждом третьем случае. Причиной смерти становятся осложнения легких, плевры, почек, печени, мозга. Если организм справляется с пиком инфицирования, то течение болезни в дальнейшем аналогично острой форме.
- Эпифизарный детский остеомиелит. Болеют дети раннего возраста. Начинается с беспокойного поведения ребенка при купании, перекладывании и пр. Температура поднимается до 39°С, становится заметна припухлость в больной области и ближайшего сустава. Подвижность конечности ограничена. Течение болезни обычно доброкачественное, с полным выздоровлением. Тяжелые случаи характерны развитием деформации суставов, а иногда смертью вследствие сепсиса.
- Подострый гематогенный остеомиелит развивается на фоне удовлетворительного самочувствия, невысокой температуры, умеренной болезненности места поражения. Местные симптомы нарастают медленно. Осложнения и летальные исходы очень редки и связаны с обострениями. Через 2-3 недели при надлежащей реакции организма, оптимальной сопротивляемости острые явления стихают, температура стабилизируется или остается немного повышенной в вечернее время, состояние улучшается, остается свищ с гнойными выделениями. Припухлость тканей спадает, заметным становится утолщение пораженной кости.
- Хронический последовательный остеомиелит при отсутствии задержек гноя протекает без повышения температуры, с болями или без по ночам. Возможны боли на перемену погоды. Мягкие ткани больного участка припухлые, уплотнены. Выделение гноя непостоянно. При рубцевании свищей остаются спаянные с костью втянутые рубцы. При обострении повышается температура, появляется припухлость, сильная головная боль, т.е. повторяется процесс развития острого остеомиелита с образованием свищей на новых или старых местах. Обострения подобные возможны иногда даже через десятки лет. Одной из причин рецидивов болезни могут быть перенесенные операции.
- Первичный хронический остеомиелит. Аналогичен подострому, с невысокой или нормальной температурой. Развитие процессов, медленное. Больной жалуются на боли в костях, заметно утолщение кости, уплотнение мягких тканей. Небольшие гнойники у поверхности на фоне вялого воспаления тканей .После удаления гнойного очага (секвестра) часто быстро заживают, но рядом могут образовываться новые.
Лечение и профилактика остеомиелита
Лечение острого остеомиелита возможно только в условиях стационара. Показано комплексное лечение: курс антибиотиков, хирургическое вмешательство, общеукрепляющие препараты с обязательной иммобилизацией больной конечности. Высокоэффективные антибиотики последнего поколения значительно снижают необходимость хирургического вмешательства.
Различают радикальные и паллиативные операции оперативные вмешательства по лечению остеомиелита. В ходе радикальных операций проводят удаление гнойного очага с резекцией кости (детям противопоказаны). При паллиативных операциях подвергаются иссечению свищи, вскрываются остеомиелитические флегмоны.

Профилактика остеомиелита заключается в недопущении загрязнения даже незначительных кожных повреждений, в своевременной тщательной обработке ран.
Оценка статьи:
Загрузка…
Источник
Сильная зубная боль без явной причины, резкое повышение чувствительности эмали и ухудшение самочувствия свидетельствуют о начале воспалительного процесса в зубном корне. При воспалении корня зуба необходимо хирургическое и медикаментозное лечение в стоматологии. Справиться с воспалительным процессом в домашних условиях невозможно, непрофессиональные самостоятельные действия только усугубят состояние. В результате время будет потеряно, и патология примет хронический характер.

Симптомы воспаления корня зуба
Воспаление зубного корня или периодонтит бывает острым и хроническим. На ранних стадиях заболевания пациент страдает от приступов острой боли спазматического характера, которые возникают во время еды и при прикосновении к воспаленному участку. На этом этапе воспаления изменения в корне зуба не видны на рентгене.
При своевременном лечении периодонтита риск развития абсцесса и распространения воспаления на костную ткань минимален. Если же не начать терапию после проявления первых симптомов болезни, воспалительный процесс распространится из пульпы и зубных каналов на близлежащие костные ткани.
По мере усугубления воспаления в зубном корне начинается нагноение в мягких тканях, сопровождаемое выраженным отеком десны в зоне поражения, который различим даже с внешней стороны щеки. У корня развиваются гнойные кисты. Усиливается болевой синдром, который становится сложно снять даже с помощью сильных обезболивающих препаратов. Ухудшается общее состояние пациента: поднимается температура, возникает слабость, пропадает аппетит, ухудшается сон, снижается работоспособность.

Фото: воспаление зубного корня
При отсутствии лечения симптомы периодонтита постепенно стихают. Поскольку уменьшается болезненность, пациент ошибочно полагает, что болезнь отступила. Но на деле, стихание симптоматики свидетельствует о том, что острая форма болезни переходит в хроническую, которая представляет большую опасность для здоровья. Некоторое время патология может протекать бессимптомно, временами обостряясь и самостоятельно стихая.
При хроническом периодонтите патогенное воздействие на зубной периодонт прогрессирует, разрушая костную ткань. Каждое следующее обострение переносится тяжелее, к стандартным симптомам присоединяются кисты, свищи, абсцессы и прочие гнойные образования в зоне корней. Пациент ощущает выраженный привкус и запах гноя во рту. Узнать хроническое воспаление зубного корня можно по следующим признакам:
- Отсутствие болевых ощущений в состоянии покоя и дискомфорт при надавливании на зуб.
- Изменение цвета и структуры прилегающей к корню пародонтальной ткани.
- Наличие постоянного неприятного запаха изо рта.
Хроническая форма периодонтита лечится сильными антибиотиками. При необходимости осуществляется удаление пораженных участков зубной ткани и кости.
Если не лечить периодонтит, обострения будут повторяться, а зона поражения распространится на корни соседних моляров. Усилится подвижность зуба, что в итоге приведет к необходимости его удаления и повысит риск удаления соседних зубных единиц.
Причины воспаления корня зуба
Первопричиной воспаления зубного корня является патогенная микрофлора, проникшая в периодонт. К проникновению и распространению бактерий вглубь зуба могут привести:
- Запущенные инфекционные заболевания зубов и десен: пульпит, пародонтит, кариес. Под действием микроорганизмов происходит разрушение эмали и дентина, и бактерии проникают вглубь пульпы, каналов и периодонта.
- Некачественное стоматологическое лечение. Несоблюдение правил обработки каналов, техники установки пломб приводит к размножению патогенов внутри зуба и их попаданию в периапикальную область.
- Нарушение сроков эксплуатации зубных протезов и ортодонтических конструкций. Изношенная конструкция может расшатываться и смещаться, вследствие чего в пульпарную полость могут попадать микробы.

К воспалительному процессу в зубном корне могут привести следующие травмы:
- Неправильное распределение пломбировочного материала, повлекшее неравномерное распределение жевательной нагрузки на периодонтальные ткани.
- Надлом корня при стоматологических манипуляциях.
- Надрыв нервно-сосудистого пучка, из-за которого возникла подвижность зуба.
- Разрыв соединительных волокон, удерживающих зуб в альвеоле.
- Вывихи, переломы, трещины на коронках и корнях, а также механические травмы полости рта, связанные со спортивной и профессиональной деятельностью, авариями.
Характерные признаки воспаления в разных областях зуба
Зубы имеют сложное строение. Под твердой костной тканью скрыты мягкие – пульпа. В пульпе заключены нервные окончания, лимфатические и кровеносные сосуды. Питательные вещества поступают в пульпу через каналы, проходящие в корнях зуба. Воспаление может начаться в пульпе либо в каналах, а при отсутствии лечения воспалительные и некротические процессы распространяются на костную ткань.
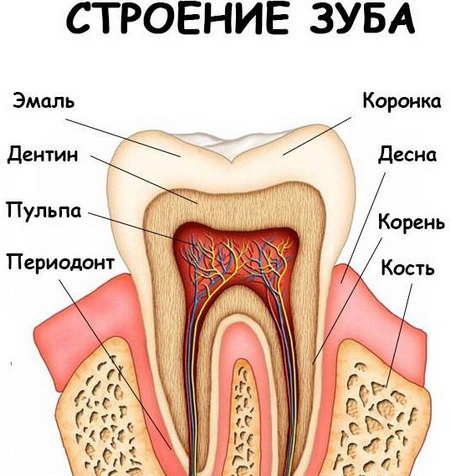
Воспаление канала и пульпы зуба
Под воздействием неблагоприятных факторов становится возможным проникновение патогенных бактерий в зубные каналы и пульпу, что провоцирует воспаление, вызывающее сильную зубную боль и развитие гнойных образований у основания зуба. Лечение корневых каналов является сложной операцией, требующей от стоматолога ювелирной точности.
Причины воспаления зубного канала:
- Запущенный кариес. Самым серьезным осложнением кариеса является проникновение инфекции через эмаль и дентин в пульпу. В результате происходит инфицирование сосудов, расположенных в каналах.
- Запущенный пародонтоз. Воспаление десен открывает инфекции путь в зубные каналы, вследствие чего они воспаляются.
- Ошибка стоматолога. Некачественное и несвоевременное пломбирование каналов влечет вторичное воспаление расположенных в них тканей.
Воспаление костной ткани
Воспаление костной ткани, окружающей зуб, ведет к разрушению кости и потере зубной единицы. Ткань кости воспаляется при хронической форме периодонтита, когда нерв и корень уже поражены бактериями, а у корня зуба развилось гнойное образование. Запускать болезнь на этой стадии опасно для жизни: возможно прорастание кист в гайморовы пазухи, распространение инфекции на сердце и другие внутренние органы, заражение инфекцией здоровых зубов, развитие остеомиелита.
Диагностика периодонтита с помощью рентгена
На ранних стадиях заболевания, когда еще не развились процессы гниения, рентген мало информативен и редко используется стоматологами. На этом этапе воспаление корня зуба диагностируется не по рентгенографическому фото, а на основании общей клинической картины: после осмотра ротовой полости и озвучивания жалоб.
Но в диагностике хронических форм периодонтита именно рентгеновский снимок является основным методом определения характера, стадии заболевания и локализации гнойного мешка. Рентген-снимок помогает врачу выбрать адекватную тактику лечения и корректно подготовиться к операции. Наиболее показательной является рентгеноскопия, позволяющая врачу оценить изменение структуры зубных тканей в динамике.

Фото: периодонтит на рентген-снимке
Что делать, если воспалился корень зуба
Воспалительный процесс в зубном корне никогда не начинается самопроизвольно. Существует причина, спровоцировавшая его, и пока она не будет устранена, патология будет прогрессировать, представляя все большую опасность для здоровья.
Чтобы узнать, как безопасно и эффективно снять воспаление в корневой части зуба, необходимо обратиться к врачу. Попытки снять боль анальгетиками могут увенчаться успехом при острой форме заболевания, но расценивать стихание болезненности как снятие самого воспаления нельзя – внутри зуба продолжаются деструктивные процессы.
Лечение воспаления корня зуба может проводиться в домашних условия, но исключительно в том случае, если лечебные мероприятия назначены врачом-стоматологом.
Основные этапы лечения воспаления корня зуба
Что делать при воспалении корня зуба, врач-стоматолог решает исходя из причины и стадии болезни, степени поражения тканей и развития осложнений. Каждому пациенту, у которого воспалился зуб, назначается антибиотикотерапия. Она помогает снять воспаление и блокирует распространение инфекции. Вид антибиотика и оптимальная дозировка подбираются врачом индивидуально.
Лечение периодонтита проводится поэтапно под местной анестезией. К терапии приступают только тогда, когда врач точно установит локализацию очага поражения с помощью рентгенографии.

Схема лечения периодонтита:
- Каналы, ведущие к очагу поражения, рассверливаются. В них помещаются специальные тампоны, пропитанные антисептиком.
- Для соблюдения стерильности на коронку устанавливается временная пломба.
- Доктор назначает антибиотик, поясняет, нужно ли делать какие-либо процедуры в домашних условиях, и отпускает пациента лечиться амбулаторно.
- Следующий прием у стоматолога состоится спустя 2–3 дня. Если к этому моменту у пациента отсутствуют болевые приступы, отеки, гиперемия и припухлости, временная пломба удаляется, производится повторная промывка каналов антисептиком и снова устанавливается временная пломба.
- Вторую временную пломбу снимают спустя 2–3 месяца после того, как пациент сделает рентген-снимок, по которому врач сможет судить о динамике восстановления корня.
В случае благополучного лечения и отсутствия рецидива временная пломба извлекается, врач снова делает промывку каналов и устанавливает постоянную пломбу. Чтобы корень не воспалился повторно, после пломбирования вновь проводится рентген-исследование. По снимку врач может удостовериться в том, что каналы полностью залиты раствором, и процедура выполнена качественно. Контрольный визит к стоматологу должен состояться спустя 4 месяца после установки постоянной пломбы.
Источник

