Воспаление подвздошных лимфатических узлов и забрюшинной клетчатки

Подвздошные лимфоузлы – это участки в лимфатической системе, находятся в малом тазу человека. Это неотъемлемая часть иммунной системы организма. Узлы фильтруют лимфу, оттекающую от глубоко расположенных групп паховых узлов.
Лимфатическая система у мужчин и женщин работает по-разному, анатомия и особенности структуры различаются.
Расположение паховых узлов у женщин:
- поясничные;
- общие подвздошные;
- крестцовые лимфатические;
- прямокишечные;
- наружные подвздошные;
- матка;
- маточная труба;
- внутренний паховый;
- маточная артерия;
- внутренняя подвздошная артерия;
- подвздошные мышцы;
- яичниковая артерия;
- мочеточник;
- квадратная поясничная мышца;
- яичниковые лимфоузлы.
Лимфоузлы таза:
- поясничный;
- наружный;
- внутренний;
- поверхностный паховый;
- глубокий паховый.
Подвздошные лимфоузлы, или тазовые, размещаются в полости, стенках и органах малого таза. Делятся на висцеральные и париетальные.
К висцеральным лимфоузлам относятся:
- околоматочные;
- околопрямокишечные;
- околомочепузырные;
- околовлагалищные.
Размеры подвздошных узлов – 1 см, но прощупать их не получится по причине глубокого расположения. Их увеличение определяет аппарат МРТ либо УЗИ.
Каждая группа имеет от 10 до 20 собраний. Количество лимфоузлов у людей разнится. Дело любого сегмента из висцеральной группы – очистка лимфы органов малого таза. На его стенках пристеночные узлы собирают жидкость. К общим подвздошным узлам относят сосуды в количестве десяти штук. О развитии патологии органов малого таза свидетельствует их воспаление. Нельзя игнорировать негативные симптомы, воспалительные процессы могут быть крайне масштабными и затрагивать не единственный орган человеческого организма.
Человек подвергается негативному воздействию патогенной микрофлоры, ему требуется защита. Лимфатическая система создаёт защиту организма от бактерий и вирусов. Не последнюю роль в этом играют подвздошные лимфоузлы. Когда появляются факторы: боль, увеличение, набухание и отёк – это опасно.
Лимфатический узел – определённый орган в системе, выполняющий функцию биологического фильтра. Через него проходит бесцветная жидкость, внутри содержится щит – клетки иммунной системы. В организме приблизительно 600 лимфоузлов. У здоровых людей они мягкие на ощупь.
Лимфаденопатия происходит, когда патогенные факторы приводят к увеличению лимфоузла. Иммунные клетки в сосудистой системе делают патогены безвредными, едва вредные микробы и токсины проникают в организм, вызывая отёк лимфатических капсул. Когда иммунная система выиграла битву, размеры узлов нормализуются. Когда лимфоузлы воспаляются, заболевание носит название лимфаденит. Местонахождение опухших узлов говорит о причинах воспаления.
Увеличение
Причины увеличения кроются в общих инфекциях организма, что приводит к отёку лимфоузлов, а также инфекции горла, уха, мононуклеозу. Иногда это микробы, вызывающие туберкулёз, половые инфекции, сифилис и паразитарная инфекция (токсоплазмоз), вызванная контактом с фекалиями заражённых кошек или потреблением плохо приготовленного либо сырого мяса. Они проявляются аллергическими, аутоиммунными заболеваниями: красная волчанка (хроническое воспалительное исследование суставов, кожи, почек, крови, сердца и лёгких), ревматоидный артрит и вирус возбудителя СПИДа.
Реже причиной набухших узлов является рак либо лимфома (рак лимфатической системы), либо лейкемия (рак крови, охватывающий костный мозг и лимфатическую систему). Иногда лимфоузлы реагируют так на приём лекарственных средств.
Когда нужно обратиться за медицинской помощью
В норме лимфоузлы не прощупываются. Они сжимаются обратно, это норма, к примеру, после простуды. Необходимо посетить кабинет врача, если узлы увеличиваются без очевидных причин.
Лимфоузлы не болят беспричинно. Стоит обратиться к доктору, если:
- Увеличение размера и набухание длится более 4-6 недель.
- Присутствует повышенная температура тела и боль.
- Непрекращающийся рост воспаления, отрицательная динамика.
- Общая слабость, симптомы интоксикации.
- Присутствует необъяснимая потеря массы тела.
Диагностика заболеваний
Диагноз ставится на основании истории болезни и медицинского обследования. Врач спрашивает, как долго лимфатические узлы увеличены и присутствуют ли другие симптомы. При физическом осмотре лимфатические узлы пальпируются, оценивается их размер, чувствительность к боли. Иногда удается выявить отдельные лимфоузлы в ходе влагалищного исследования у женщин. Место поражённых лимфатических узлов указывает на основную причину. Если диагноз не удается поставить сразу, проводятся другие исследования:
- Анализ крови и мочи.
- Методы визуализации: с помощью ультразвука.
- Рентген лёгких либо компьютерная томография опухших лимфатических узлов могут указывать на инфекции или опухоли.
- Биопсия лимфатического узла: ткань забирается тонкой иглой из лимфатического узла либо группы лимфатических узлов.
Обычно лимфатические узлы увеличиваются и воспаляются из-за различного рода инфекций.
Какой специалист поможет в лечении
Лечение зависит от многих факторов, в частности: причина воспаления, характер и степень поражения (стоит убедиться в отсутствии метастазов при онкологии), возраст, самочувствие больного и т. д. Узнав причину заболевания, следует обратиться к соответствующему врачу:
- Гинеколог. Если патологический процесс затрагивает женские половые органы и не связан с развитием онкологического процесса.
- Хирург – при необходимости оперативного вмешательства и развитии гнойного процесса.
- Инфекционист, если причина – инфекционный процесс неясной этиологии.
- Онколог. Если поставлен диагноз – рак (злокачественное образование). Химио- и лучевая терапия являются основным лечением для подобных заболеваний. Для достижения лучшего результата используется и то, и другое.
- Фтизиатр, если есть подозрение на туберкулёз. Лечение проводится только в стационарных условиях.
Увеличение и болезненность лимфоузлов – тревожные симптомы, при которых пациенту следует как можно быстрее обратиться к доктору. Чем быстрее начато профессиональное лечение, тем больше шансов на выздоровление.
Как распространяются метастазы
Метастазы – это дочерние опухоли, исходят из злокачественных образований. Раковые клетки выделяются из опухоли в кишечнике и попадают в другое место в организме через лимфатическую жидкость или кровь.
Распространение через лимфатический сосуд (лимфогенная метастазация): при раке толстой кишки сначала возникают метастазы в лимфоузлах – это, в зависимости от места расположения опухоли, лимфатические узлы вдоль большой брюшной артерии, узлы тазовой стенки либо паха.
Распространение через кровеносный сосуд (гематогенная метастазация): если центральная опухоль кишечника ворвалась в кровеносную систему, метастазы рака толстой кишки образуются в печени и лёгких. Кровь из толстой кишки сначала течёт через воротную артерию в печень, раковые клетки откладываются, и метастазы часто образуются сначала в печени.
Метастазы различаются не только по пути распространения клетки первичной опухоли, но и по месту, где они в конечном итоге расселяются и образуют метастазы:
- Локальные метастазы возникают в непосредственной близости от исходной опухоли.
- Регионарные метастазы возникают в лимфоузлах, близких к опухоли в области лимфатического потока.
- Дистанционные метастазы образуются в других удалённых органах или тканях тела, при раке толстой кишки, особенно в печени и лёгких.
Диагностика метастаз
В рамках диагностики онкологических заболеваний важно определить, насколько рак уже распространился. Врачи используют многочисленные исследования для отслеживания метастазов. Проводится ультразвуковое исследование, с помощью которого видна структура и размер опухоли.
Рентгеновские снимки дают чёткое представление об органах и областях тела. Полезно сделать рентген грудной клетки, это указывает на метастазы в лёгких. Если результат неясен, присоединяется компьютерная томография (КТ), исследование обеспечивает изображения поперечного сечения тела. Помимо компьютерной томографии, присоединяется магнитно-резонансная томография (МРТ), создавая картину поперечного сечения тела, но в идеальном качестве.
Для поиска метастазов дополнительно используют абдоминальное зеркальное отображение (лапароскопия) или позитронно-эмиссионную томографию (ПЭТ).
Лечение и после операции
Рак с метастазами говорит о запущенной стадии, её трудно лечить. В зависимости от степени метастазирования, вероятность выздоровления повышается.
С опытными врачами и инновационными методами – большие шансы на продление жизни, и на исцеление. Существуют специальные центры с солидным опытом в лечении.
Метастазы печени и лёгких – предстоит удаление хирургическим путём. У 30-40% пациентов в течение длительного периода времени метастазы прекращаются. К примеру, если опухоль кишечника прооперирована, а в печени только отдельные дистанционные метастазы, прогноз положительный.
Выберите город, желаемую дату, нажмите кнопку «найти» и запишитесь на приём без очереди:
Источник
Человеческий организм ежедневно подвержен воздействию патологической микрофлоры, а потому нуждается в надежной защите. И именно лимфатическая система защищает каждого из нас от вирусов, бактерий, а также собственных клеток организма, подвергнувшихся мутации. Подвздошные лимфоузлы являются важной частью этой системы. И если они увеличиваются и болят – то это явный сигнал о наличии патологического процесса в организме.
Особенности подвздошных лимфоузлов
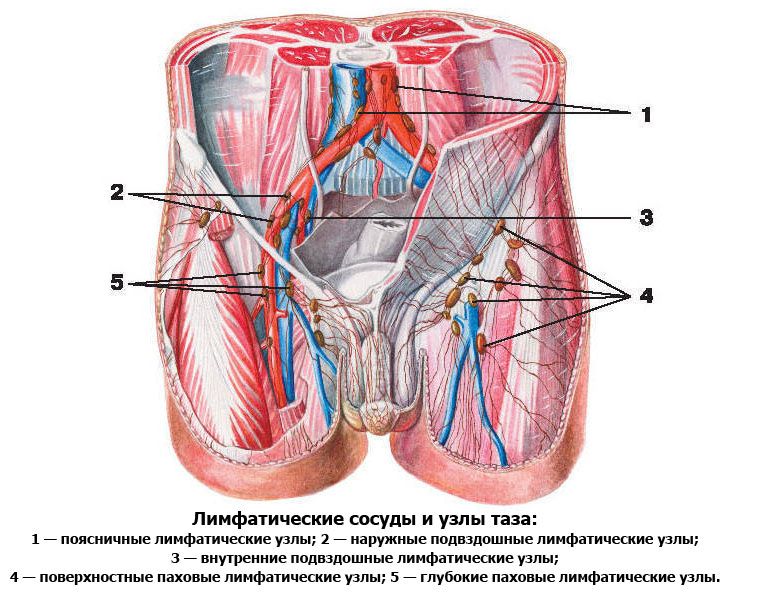
Воспаление подвздошных лимфоузлов свидетельствует о развитии патологий органов малого таза
Подвздошные лимфоузлы называют также тазовыми. Они представляют собой глубоко расположенные образования иммунной системы. Место их размещения – полость, стенки и органы малого таза.
В медицине принято делить подвздошные узлы на две большие группы:
- висцеральные (внутренностные);
- париетальные (пристеночные).
Вторые расположены по ходу одноименных артерий, на тазовых стенках. Такие образования могут быть наружными, внутренними и общими. Внутренностные, или висцеральные, лимфоузлы находятся вблизи органов малого таза. К ним относятся:
- околоматочные узлы, которые находятся между листами широкой маточной связки;
- околопрямокишечные – занимают боковые поверхности нижних отделов прямой кишки;
- околомочепузырные – это единичные лимфоузлы, которые находятся возле передней стенки мочевого пузыря;
- околовлагалищные, которые расположены чуть ниже околоматочных.
Количество лимфоузлов у каждого человека является индивидуальным. В среднем каждая группа насчитывает 10-20 лимфоидных образований.
Пристеночные лимфоузлы собирают лимфу от тех образований, которые находятся на тазовых стенках. Каждый отдел висцеральной группы занимается очисткой лимфы от определенного органа малого таза.
Лимфатические сосуды собирают лимфу от внутренних и наружных подвздошных узлов и транспортируют ее к общим подвздошным лимфоузлам. Их количество достигает 10 штук. После того, как лимфа пройдет через них, она направляется у подаортальным образованиям, а далее – к поясничным лимфоузлам.
Воспаление подвздошных лимфоузлов свидетельствует о развитии патологий органов малого таза. Нередко речь идет о масштабных воспалительных процессах, затрагивающих несколько органов, поэтому игнорировать подобные симптомы ни в коем случае нельзя.
Нормальные размеры лимфоузлов
Магнитно-резонансная томография (МРТ) позволяет увидеть пораженный участок и судить о тяжести патологического процесса
В норме лимфоузлы не должны прощупываться. У здоровых людей они спрятаны под кожей, и даже при тщательной пальпации выявляются далеко не все подобные образования. Нормальный размер подвздошных лимфоузлов составляет не более 10 мм.
В нормальном состоянии пальпации поддаются только паховые и мышечные узлы. Подвздошные лимфоузлы прощупать у здорового человека не удастся, поскольку они расположены глубоко в полости малого таза.
Определить увеличение подвздошных лимфоузлов можно только с помощью УЗИ или МРТ.
Повод для визита к врачу
О развитии лимфаденита или лимфаденопатии может свидетельствовать три признака:
- узлы увеличились в размерах;
- возникает болезненность в районе пораженных лимфоузлов;
- человек жалуется на общее недомогание.
Совокупность этих трех признаков свидетельствует о наличии серьезного воспалительного процесса в организме и является поводом для обращения к врачу.
Почему увеличиваются подвздошные узлы
Увеличение любых лимфоузлов свидетельствует о наличии какой-либо патологии в организме. Лимфатическая система первой реагирует на вредоносные агенты. А поводом для увеличения лимфоузлов может стать один из следующих факторов:
- Бактериальные агенты. Наиболее распространенными являются стрептококк и стафилококк.
- Тяжелые инфекционные поражения, такие как хламидиоз, сифилис, туберкулез, трихомониаз.
- Вирусные инфекции – вирус папилломы, мононуклеоз.
- Паразитарные инвазии. К ним относится болезнь кошачьих царапин.
- Грибковые процессы – микозы, кандидозы.
- Онкологические заболевания. Речь идет о раке крови, онкологии лимфоидной ткани и метастазах в органы малого таза.
Каждая из вышеописанных патологий приводит к увеличению лимфоузлов в подвздошной области. Процесс развивается поэтапно:
- Возникает лимфаденопатия, при которой узлы увеличиваются в размерах.
- Далее происходит развитие лимфаденита, когда узел воспаляется.
- В качестве осложнения процесса может наблюдаться лимфангит – болезнь, характеризующаяся воспалением лимфатических сосудов.
При увеличении единичных лимфоузлов следует говорить о локализованной инфекции. Увеличение всех узлов подвздошной группы свидетельствует о регионарной инфекции. Если же напухло несколько групп, то инфекционный процесс является генерализованным и свидетельствует о серьезных осложнениях.
Боль

При любом дискомфорте в области органов малого таза, следует незамедлительно обратиться к врачу
Об увеличении подвздошных лимфоузлов могут свидетельствовать характерные боли, возникающие в процессе дефекации или мочеиспускания.
Могут появляться ноющие боли в районе подвздошных костей. Часто больные жалуются на постоянный дискомфорт в районе мочевого пузыря (в большинстве случаев речь идет о боли ноющего характера).
Любые болевые ощущения, отмечаемые в области тазовых органов, являются поводом для обращения к специалисту. При любом, даже незначительном дискомфорте в области органов малого таза, пациенту следует немедленно записаться на прием к врачу (терапевту или гинекологу).
Диагностика
Подвздошные лимфоузлы располагаются глубоко в малом тазу. Это делает невозможным проведение визуальной оценки их размеров. В редких случаях удается выявить отдельные лимфоузлы в ходе влагалищного исследования женщин.
Поэтому при постановке предварительного диагноза специалисты учитывают лишь жалобы пациента и те данные, которые удается получить при гинекологическом осмотре.
Если врач подозревает увеличение лимфоузлов подвздошной группы, то пациент направляется на дополнительные исследования.
Лабораторная диагностика предполагает проведение таких процедур:
- основные анализы крови (биохимический и клинический);
- иммунологическое исследование крови;
- общий анализ мочи.
Вышеописанные процедуры позволяют выявить наличие патологии в организме. Однако они не дают полной картины заболевания. С их помощью невозможно определить локализацию очага воспаления, равно как и причину его образования. Для получения таких сведений применяются инструментальные методики:
- Рентгенологическое исследование. Ввиду своей невысокой цены и доступности данный метод является обязательным этапом комплексной диагностики. Он позволяет определить размеры и точную локализацию пораженных лимфоузлов.
- Компьютерная томография и МРТ. Эти методики обладают большей степенью информативности, нежели классическая рентгенография. Они позволяют оценить степень поражения тканей, наличие метастазов и др.
- УЗИ. Позволяет детально исследовать очаг поражения.
- Пункционная биопсия. Является наиболее информативной методикой. Предполагает взятие образца ткани непосредственно из пораженного лимфоузла с последующим исследованием в лабораторных условиях.
Комплексное использование вышеописанных методик позволяет оценить степень тяжести патологии. Наиболее достоверный диагноз удается поставить лишь после проведения пункционной биопсии.
Как лечить подвздошные лимфоузлы?

Если воспаление подвздошных лимфоузлов имеет раковую природу, то ее устранением занимается врач-онколог
Лечебная тактика в данном случае зависит от целого ряда нюансов, среди которых:
- первопричина воспалительного процесса;
- степень поражения тканей;
- характер поражения (если это онкология, то необходимо убедиться в отсутствии метастазов);
- возраст пациента;
- состояние здоровья больного и т. д.
В зависимости от первопричины заболевания его устранением может заниматься один из следующих специалистов:
- Инфекционист – если воспаление возникло по причине инфекционного процесса.
- Хирург – при развитии гнойного процесса, а также других случаев, требующих оперативного вмешательства.
- Онколог. Если патология имеет раковую природу, то ее устранением занимается врач-онколог. В основе такого лечения чаще всего находится химио- и лучевая терапии. Эти методики используются совместно для получения более высоких результатов.
- Гинеколог. Если патология возникла в женской половой системе и не связана с развитием онкологического процесса, то ее устранением занимается данный врач.
- Фтизиатр. При наличии признаков развития туберкулеза пациент направляется на прием к данному врачу. Лечение в этом случае будет проводиться в соответствующем стационаре.
Увеличение и болезненность лимфоузлов являются тревожными симптомами, при которых пациенту следует как можно быстрее обратиться к специалисту. Чем быстрее будет начато профессиональное лечение, тем больше шансов на скорое выздоровление.
Источник
До внедрения антибиотиков большинству больных с острыми воспалительными процессами в забрюшинной клетчаточном пространстве проводили оперативное лечение. Рано начатая общая антибиотикотерапия существенно изменила течение воспалительных процессов в забрюшинной клетчатке. Возможны обратное развитие процесса и рассасывание инфильтрата, если лечение начато до абсцедирования.
Показанием к оперативному вмешательству служит неэффективность консервативного лечения: ухудшение самочувствия, значительное повышение температуры тела по вечерам, ознобы, нарастание болезненности, припухлости, усиление контрактуры бедра, появление признаков деструкции инфильтрата по данным УЗИ и КТ.
При показаниях не следует длительно выжидать с операцией, так как это может привести к серьезным осложнениям вплоть до септикопиемии. Операцию необходимо проводить при первых признаках абсцедирования.
В случаях точной топической диагностики при поясничной забрюшинной флегмоне (нагноение собственно забрюшинной клетчатки) используют доступ Симона. Гнойные паранефриты вскрывают, используя заднелатеральный или заднемедиальный доступ.
При флегмонах в области параколона используют переднелатеральный доступ, при распространенных поясничных флегмонах, спускающихся в подвздошную ямку, а также в случаях, когда нет точного топического диагноза поясничной забрюшинной флегмоны, применяют косые поясничные доступы Пирогова, Шевкуненко, Израэля, которые можно считать универсальными при поясничных забрюшинных флегмонах.

Хирургические доступы к забрюшинному пространству:
1 — заднелатеральный; 2 — доступ по Симону; 3 — косой доступ по Израэлю; 4 — переднелатеральный
Для вскрытия гнойного очага при паранефрите можно использовать заднелатеральный доступ. Больного укладывают на здоровый бок с валиком на уровне поясничной области. Разрез кожи производят от конца XII ребра к гребню подвздошной кости через поясничный треугольник, практически по наружному краю широчайшей мышцы спины.

Разрезы для вскрытия псоас-абсцесса и забрюшинных флегмон:
1 — разрез по Пирогову; 2 — разрез по Шевкуненко
Рассекают кожу, подкожную клетчатку, поясничную фасцию, широчайшую мышцу спины отводят к середине, наружную косую мышцу живота — кнаружи, обнажают внутреннюю косую мышцу, которую вместе с поперечной мышцей расслаивают по ходу волокон и разводят крючками. Обнажают внутрибрюшную поперечную фасцию, которую рассекают в поперечном направлении и проникают в забрюшинное клетчаточное пространство. Зажимом фиксируют позадипочечную фасцию, пунктируют паранефральное пространство и вскрывают гнойник.

Широкий доступ к забрюшинному пространству:
а — линия разреза; б — перевязка нижних надчревных сосудов; в забрюшинное пространство после смещения брюшинного мешка к средней линии: 1 — мочеточник, 2 — брюшинный мешок, оттянутый кпереди, 3 — нижний полюс почки, 4 — пояснично-подвздошная мышца, 5 — бедренно-половой нерв, 6 — бедренный нерв (под фасцией)
Отсосом аспирируют гной, расширяют отверстие и тщательно обследуют пальцем паранефральное пространство. Необходимость удаления почки в каждом случае определяют индивидуально, в большинстве случаев из-за тяжести состояния больного нефрэктомию (если она показана) выполняют вторым этапом после купирования гнойного процесса.
Полость гнойника дренируют трубкой (диаметром 1-1,5 см) с боковыми отверстиями. Трубку фиксируют отдельным швом к краям кожного разреза или выводят через отдельный разрез вне раны.
Паранефральный гнойник можно вскрыть с использованием заднемедиального доступа. Больного укладывают на живот. Разрез кожи производят от середины XII ребра книзу и кнутри до места пересечения длиннейшей мышцы с крылом подвздошной кости. Рассекают кожу, подкожную клетчатку, поясничную фасцию и по ходу волокон расслаивают широчайшую мышцу спины и разводят в стороны мышцы: кнаружи — наружную и внутреннюю косые и кнутри — длиннейшую и нижнюю заднюю зубчатую.
Рассекают апоневроз и расслаивают квадратную мышцу поясницы, обнажают внутрибрюшинную фасцию и рассекают ее в поперечном направлении, проникают в забрюшинное клетчаточное пространство, вскрывают и дренируют паранефральный гнойник.
Для вскрытия гнойника при паранефрите с использованием доступа Симона больного укладывают на живот. Вертикальный разрез кожи производят по наружному краю длинных мышц спины от XII ребра до гребня подвздошной кости. Рассекают кожу, подкожную клетчатку, поясничную фасцию, расслаивают широчайшую мышцу спины и в глубине разводят наружную и внутреннюю косые мышцы живота и одноименную фасцию. Гнойник вскрывают и дренируют.
Указанные доступы для вскрытия гнойника при паранефрите можно использовать при установленном диагнозе. При забрюшинной флегмоне без точной локализации, показано вскрытие забрюшинного пространства косым поясничным разрезом по Пирогову, Шевкуненко или Израэлю.
Переднелатеральный разрез для вскрытия верифицированного гнойника параколона производят по вертикальной линии от передней верхней ости подвздошной кости до реберной дуги.

Вскрытие гнойного очага при параколите
Рассекают кожу, клетчатку, фасцию и апоневроз наружной косой мышцы живота. Внутреннюю косую и поперечную мышцы расслаивают и разводят крючками. Мышцы смещают кзади, тем самым смещая разрез фасции к задней поверхности инфильтрата, чтобы избежать опасности вскрытия и инфицирования брюшной полости.
Внутрибрюшинную фасцию берут зажимами, приподнимают и рассекают, вскрывая тем самым забрюшинное пространство и гнойник, расположенный в нем. Гной аспирируют, полость абсцесса промывают раствором антисептика и проводят тщательную ревизию путем осмотра и пальпации. Воспаленный червеобразный отросток удаляют.
Если отросток не удается обнаружить, ограничиваются дренированием гнойника. Дренажную трубку выводят через рану или через контрапертуру по задней подмышечной линии таким образом, чтобы дренаж был установлен в нижней точке гнойника у больного, лежащего на спине.
При абсцессе в треугольнике Пти операцию выполняют в положении больного на здоровом боку с валиком, подложенным под поясничную область на здоровой стороне. Разрез начинают на 1,5—2 см ниже угла, образованного XII ребром и длинными мышцами спины, и ведут книзу и кпереди параллельно гребню подвздошной кости на 1—1,5 см выше него до передней верхней подвздошной ости. Рассекают кожу, подкожную клетчатку, фасцию и край широчайшей мышцы спины.
По ходу кожного разреза рассекают наружную косую мышцу живота, затем внутреннюю косую и поперечную, обнажают внутрибрюшную фасцию, которую рассекают вдоль кожного разреза и вскрывают забрюшинное клетчаточное пространство. Удаляют гной, пальцем обследуют полость, разделяют перемычки. Полость промывают раствором перекиси водорода и дренируют широкой трубкой с боковыми отверстиями, которую располагают по длиннику гнойной полости.
Хороший доступ к забрюшинному пространству с адекватными условиями для ревизии органов, расположенных забрюшинно, санации и дренирования обеспечивают разрезы Пирогова или Шевкуненко.
Больного укладывают на здоровый бок с валиком в поясничной области. Разрез Шевкуненко начинают от вершины угла, образованного XII ребром и наружным краем длиннейшей мышцы, и ведут косо по передней поверхности живота на 2-3 см выше крыла подвздошной кости параллельно паховой связке к лобковому бугорку. По ходу разреза рассекают апоневроз наружной косой мышцы живота, широкую мышцу спины, внутреннюю косую и поперечную мышцы, поперечную фасцию живота. Брюшину вместе с предбрюшинной клетчаткой сдвигают тупо кнутри к позвоночнику.
Обнажают переднюю поверхность подвздошно-поясничной мышцы. Гнойник, расположенный по ее передней поверхности, вскрывают и дренируют, ход к позвонкам обследуют пальцем, секвестры удаляют. Затек под паховой связкой на бедре вскрывают дополнительным разрезом по передневнутренней поверхности бедра. Если гнойник расположен в фасциальном футляре подвздошно-поясничной мышцы, то его рассекают, удаляют гной и дренируют.
Образовавшуюся полость гнойника дренируют силиконовой трубкой и сигаретным дренажем. Можно дренировать полость гнойника двумя широкими (1,5 см) трубками, введенным в верхний и нижний углы раны для проточного дренирования в послеоперационном периоде. В таких случаях на кожную рану накладывают швы до выхода дренажной трубки.
Гнойный псоит
Гнойный псоит — гнойное воспаление (абсцесс, флегмона), локализованное в подвздошной ямке, фасциальном футляре подвздошно-поясничной мышцы.
В основе заболевания лежит аденофлегмона — воспаление лимфатических узлов, расположенных в толще подвздошно-поясничной мышцы, под ней, или воспаление жировой клетчатки в тех же местах. Заболевание, как правило, вторичное, обусловлено распространением гнойного процесса при остеомиелите подвздошной кости, поясничных позвонков или лимфогенным распространением инфекции на лимфатические узлы подвздошной ямки при гнойно-воспалительных заболеваниях таза, бедра. При деструктивном аппендиците в случаях забрюшинного расположения отростка воспалительный процесс может распространиться на подвздошно-поясничную мышцу.
Клиническая картина и диагностика
Клиническая картина острого псоита складывается из общих и местных признаков, обусловленных локализацией гнойно-воспалительного процесса. Источник гнойной инфекции определяет локализацию абсцесса, флегмоны: при остеомиелите подвздошной кости, воспалении лимфатических узлов, расположенных под подвздошно-поясничной мышцей, гнойно-воспалительный процесс локализуется кзади от мышцы; при остеомиелите поперечных отростков поясничных позвонков, воспалении внутримышечных лимфатических узлов нагноение локализуется непосредственно в мышце; при распространении воспаления с червеобразного отростка — кпереди, т.е. над мышцей.
Заболевание сопровождается болями в подвздошной, паховой областях, на передневнутренней поверхности бедра. Рано появляются приведение бедра к животу, резкое усиление болей в подвздошной области и в области бедра при активных и пассивных попытках выпрямить ногу — разогнуть в тазобедренном суставе (псоас-симптом). Глубокая пальпация подвздошной ямки вызывает резко выраженную болезненность, особенно усиливающуюся при пальпации с поднятой ногой (напряжение подвздошно-поясничной мышцы).
Заболевание сопровождается высокой температурой тела, интоксикацией. Тахикардия, повышенная потливость, головная боль и прочие признаки наслаиваются на клинические проявления основного заболевания: остеомиелита подвздошной кости, поясничных позвонков, деструктивного ретроцекального аппендицита и др.
Диагноз заболевания устанавливают на основании клинической картины и результатов обследования. При рентгенографии таза, позвоночника можно выявить признаки остеомиелита. На обзорном снимке брюшной полости при гнойном псоите определяются смазанность и расплывчатость контуров, нечеткие очертания подвздошно-поясничной мышцы на стороне поражения. Диагностике помогают томографическое исследование, УЗИ, КТ. В крови отмечаются лейкоцитоз, сдвиг лейкоцитарной формулы влево, токсическая зернистость лейкоцитов.
Лечение
Диагноз гнойного псоита служит показанием к хирургическому вскрытию гнойника, удалению гноя и дренированию с последующим промыванием гнойной полости растворами протеолитических ферментов и антисептиков.
Гнойник вскрывают из внебрюшинного доступа. Разрез проводят над паховой связкой кнаружи от подвздошных сосудов и вдоль подвздошного гребня. Рассекают кожу, подкожную клетчатку, фасцию, апоневроз наружной косой мышцы, брюшину отслаивают кверху, удаляют гной. Обязательно исследуют полость гнойника для установления источника инфекции (острый аппендицит, остеомиелит подвздошной кости, позвоночника). Дальнейший ход операции определяется конкретной ситуацией.
При своевременно выполненной операции прогноз, как правило, благоприятный. При правильном лечении никаких функциональных нарушений подвздошно-поясничной мышцы не остается. Серьезным осложнением гнойного псоита является прорыв абсцесса в брюшную полость с развитием гнойного перитонита, что значительно осложняет прогноз.
В.К. Гостищев
Опубликовал Константин Моканов
Источник
