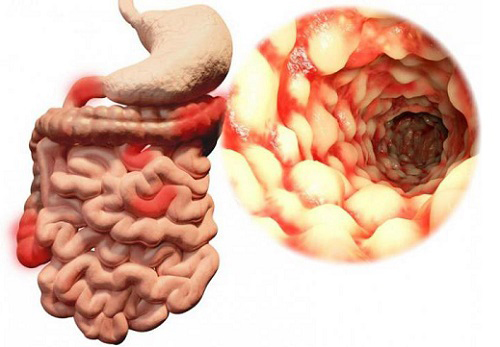
Воспаление подвздошной кишки илеит
Илеит – это острое либо хроническое воспаление подвздошной кишки (дистального отдела тонкого кишечника). Проявляется диспепсическими расстройствами, болями в животе, повышением температуры до субфебрильных цифр, слабостью и недомоганием. Для подтверждения диагноза необходимо провести общий анализ крови, бактериологический и клинический анализы кала, рентгенологическое исследование кишечника с контрастированием. Бактериальные илеиты требуют применения антибиотиков, всем пациентам назначают специальную диету, энтеросорбенты и вяжущие средства, ферменты, корректоры кишечной моторики, пробиотики и мультивитамины.
Общие сведения
Илеит – достаточно распространенное заболевание, обычно сочетающееся с воспалительным процессом в других отделах кишечника (дуоденитом, еюнитом, тифлитом и т. д.). Патология поражает преимущественно молодых людей от 20 до 40 лет, несколько чаще встречается у мужчин. У жителей крупных городов и мегаполисов илеит встречается в два раза чаще, чем у сельского населения.
Специалистами в сфере современной гастроэнтерологии было установлено, что боли в правой подвздошной области в 70% случаев являются признаком хронического илеита (чаще всего иерсиниозного). Хронический илеит составляет примерно 6% от всех воспалительных заболеваний кишечника. Актуальность проблемы илеита заключается в том, что подвздошная кишка практически недоступна для эндоскопических методов исследования, а клинически илеит проявляется только неспецифическими симптомами, что является причиной гиподиагностики и ошибочной тактики лечения.
Илеит
Причины илеита
Патология может развиться остро, а может иметь хроническое рецидивирующее течение. Острые илеиты более характерны для детей, часто имеют бактериальную или вирусную природу. Хроническое течение более распространено у взрослых. Наиболее частой инфекционной причиной заболевания служит инвазия иерсиний, реже воспалительный процесс в подвздошной кишке инициируется сальмонеллами, стафилококками, кишечной палочкой. Острый вирусный илеит может вызываться ротавирусами, энтеровирусами. Глистные инвазии, лямблиоз обычно приводят к развитию хронического илеита.
Существуют и общие причины, которые могут способствовать возникновению как острого, так и хронического воспаления подвздошной кишки. К ним относят аллергические реакции организма, вредные привычки (курение, алкоголизм), неправильный режим питания (употребление большого количества экстрактивной, жирной, острой пищи), отравление ядами, тяжелыми металлами и химическими реагентами. Провоцировать патологию может прием некоторых медикаментов, наследственная предрасположенность (ферментопатии), операции на кишечнике.
Чаще всего хронический воспалительный процесс развивается у пациентов, ведущих малоподвижный образ жизни, злоупотребляющих жирной пищей и алкоголем, имеющих спайки в брюшной полости и сопутствующие заболевания органов пищеварения (хронический панкреатит, желчнокаменную болезнь и др.). Илеит может выступать одним из проявлений туберкулеза, иерсиниоза, брюшного тифа, болезни Крона, язвенного колита.
Классификация
По локализации процесса выделяют изолированный илеит или сочетающийся с воспалительным процессом в желудке, других отделах тонкого кишечника, толстой кишке, а также с тотальным поражением всего кишечника. По причине возникновения заболевание может быть паразитарным, инфекционным, медикаментозным, алиментарным, токсическим, ферментативным, послеоперационным.
Илеит может быть первичным и вторичным, возникшим на фоне другой патологии пищеварительного тракта. По ферментативной активности илеиты бывают атрофическими и неатрофическими. По течению выделяют легкую форму, среднетяжелую и тяжелую, протекающую с осложнениями или без. Также особо отмечают такие стадии патологии, как обострение, полная и неполная ремиссия.
Симптомы илеита
Острый процесс отличается бурной манифестацией симптоматики, а в будущем – быстрым выздоровлением, иногда самопроизвольным (без лечения). Для него характерны боли в правой подвздошной области, урчание и вздутие живота, жидкий стул до 20 раз в сутки. Пациента беспокоят тошнота и рвота, повышение температуры до 39°С, головные боли и слабость. Тяжелая диспепсия может приводить к выраженному обезвоживанию, несвоевременно оказанная помощь при эксикозе — к развитию гиповолемического шока, судорог, нарушений свертывающей системы крови.
Для хронического илеита характерно постепенное начало заболевания, умеренная выраженность симптомов. Пациенты предъявляют жалобы на умеренные боли в правой подвздошной области и вокруг пупка, урчание и вздутие живота, появление водянистого желтоватого стула с примесью непереваренной пищи сразу после еды. Акт дефекации не приносит облегчения, а может провоцировать усиление болей, коллапс. Из-за нарушения всасывания питательных веществ, витаминов и минералов отмечается постепенное снижение веса, гиповитаминоз, остеопороз.
Диагностика
В диагностике большое значение придается лабораторным методам исследования, так как дистальный отдел тонкой кишки практически недоступен для осмотра с помощью эндоскопа. Производят общий анализ крови – в нем могут быть выявлены воспалительные изменения (лейкоцитоз, сдвиг лейкоформулы влево, повышение СОЭ). Назначается вирусологическое и бактериологическое исследование кала, в копрограмме определяется большое количество непереваренных пищевых волокон, углеводов, снижение ферментативной активности.
Обязательно выполняется анализ кала на скрытую кровь, так как хронические кровотечения довольно часто осложняют течение илеита. В биохимическом анализе крови отмечается недостаточность белка и микроэлементов. Информативным методом диагностики является рентгенография пассажа бария по тонкому кишечнику — во время исследования можно выявить нарушения моторики кишечника, динамическую кишечную непроходимость. На снимках могут быть выявлены участки спазма подвздошной кишки, свищи и стриктуры. Патологические изменения кишечной стенки приводят к нарушению пассажа кишечного содержимого, что может проявляться клиникой непроходимости кишечника.
Консультация врача-эндоскописта поможет диагностировать сопутствующую патологию пищеварительного тракта; ЭГДС проводится для исключения гастрита, воспаления начальных отделов тонкого кишечника. УЗИ органов брюшной полости выполняется при наличии подозрения на желчнокаменную болезнь, панкреатит. Также УЗИ позволит оценить состояние кишечной стенки, наличие выпота в брюшной полости (асцита). МСКТ брюшной полости дает возможность комплексной оценки состояния всех внутренних органов, выработки правильной тактики лечения.
Илеит следует дифференцировать с другими заболеваниями, протекающими с диареей: тиреотоксикозом, неспецифическим язвенным колитом, тиреотоксикозом синдромом раздраженного кишечника, болезнью Аддисона.
Лечение илеита
Всем пациентам с подозрением на воспалительный процесс в области подвздошной кишки показана консультация гастроэнтеролога. Специалист сможет дифференцировать жалобы, выявить закономерности течения заболевания, выработать правильную тактику диагностического поиска и терапии. При наличии острого инфекционного илеита в лечении обязательно принимает участие инфекционист. Лечение острых илеитов осуществляется только в стационаре. При верифицированном бактериальном генезе илеита (после определения чувствительности выделенной микрофлоры к антибиотикам) назначается антибактериальная терапия.
Обязательным компонентом лечения является диета – пища должна быть механически, химически и термически щадящей, легкоусваиваемой и богатой витаминами. При наличии упорной рвоты и диареи назначается инфузионная терапия растворами глюкозы, солевыми растворами. Для нормализации усваивания пищи обязательно назначают ферментные препараты. Если сохраняется диарея, рекомендуют прием вяжущих средств, сорбентов, рисового отвара. Важной составляющей терапии илеита служат витамины и пробиотики.
Тактика лечения хронических илеитов несколько иная. Назначается щадящая диета, содержащая молочно-кислую продукцию, небольшое количество грубых пищевых волокон, исключающая прием острых, жареных и жирных блюд. В меню включается достаточное количество белка, витаминов и минералов. Принимать пищу желательно 4-5 раз в день, маленькими порциями. При верификации наследственной ферментопатии такая диета соблюдается пожизненно. Обязательно назначаются ферменты, препараты для нормализации моторики кишечника, пробиотики, витамины и минералы, вяжущие растительные средства. Лечение может длиться несколько месяцев, однако после нормализации состояния не исключаются рецидивы.
Прогноз и профилактика
Прогноз при остром илеите благоприятный, а при хроническом течении зависит от причины и степени поражения кишечной стенки. Соблюдение диеты и прием ферментных препаратов значительно улучшают качество жизни пациентов, позволяют избежать значительного истощения, улучшают прогноз. Профилактика заключается в своевременном выявлении и лечении хронической патологии пищеварительного тракта, соблюдении правильного образа жизни и питания.
Источник
Илеит – воспаление подвздошной кишки различного происхождения. Тонкий кишечник человека состоит из трёх отделов: двенадцатиперстная кишка, тощая и подвздошная. От слаженной работы всех частей будет зависеть здоровье всего организма, поскольку всасывание основной доли питательных веществ (витамины, микроэлементы, аминокислоты, жирные кислоты) происходит именно в тонком кишечнике.
Классификация
По уровню поражения
- Локализованный (страдает только подвздошная кишка, чаще терминальный участок).
- Распространённый (с переходом воспалительной реакции на другие отделы тонкого или толстого кишечника).
- Илеит, сочетающийся с гастритом, панкреатитом и другими патологиями желудочно-кишечного тракта.
По причине возникновения
-
 Инфекционный илеит (вирусный, бактериальный, грибковый, паразитарный).
Инфекционный илеит (вирусный, бактериальный, грибковый, паразитарный). - Лекарственный (воспаление, обусловленное продолжительным воздействием на слизистую некоторых медикаментов).
- Токсический (биологические или химические токсины).
- Аутоиммунный (болезнь Крона).
- Ферментативный (агрессивное действие собственных ферментов: атрофический и неатрофический илеит).
- Алиментарные факторы (неправильное питание, вредная еда, отсутствие режима приёма пищи).
- Послеоперационный илеит.
По течению
- Лёгкая степень.
- Средняя.
- Тяжёлое течение.
Также илеит может быть острым и хроническим (процесс длится более 6 месяцев), что зависит от причины, возраста, особенностей реагирования иммунной системы, лечебных мероприятий.
По характеру повреждения тканей кишечника
- Катаральное воспаление (затрагивает только слизистую).
- Эрозивное (образование глубоких эрозий вплоть до мышечного или серозного слоя, иногда с прободением стенки кишки). Наиболее неблагоприятный вариант течения терминального илеита.
Причины
Факторов, приводящих к воспалению подвздошной кишки, довольно много. Иногда так и не удаётся обнаружить истинную причину илеита. Встречаются следующие располагающие моменты:
-
 Инфекции (вирусные часто вызывают острый илеит у детей, бактериальные приводят к хроническому воспалению у взрослых). Среди бактерий в качестве возбудителя выделяют стафилококки, иерсинии, сальмонеллы, кишечную палочку. Из вирусов илеит могут вызвать рота- и энтеровирусы.
Инфекции (вирусные часто вызывают острый илеит у детей, бактериальные приводят к хроническому воспалению у взрослых). Среди бактерий в качестве возбудителя выделяют стафилококки, иерсинии, сальмонеллы, кишечную палочку. Из вирусов илеит могут вызвать рота- и энтеровирусы. - Эндогенные факторы, к которым можно отнести аутоиммунные процессы, ферментативные реакции, хронические стрессы, наследственная предрасположенность.
- Внешние причины: неправильное питание, вредные привычки, аллергия, интоксикации, лекарственные препараты, операции на органах брюшной полости.
- Сопутствующие воспаления внутренних органов (гастрит, холецистит, колит).
Симптомы
Острый илеит
Характеризуется внезапным началом и проявляется следующими симптомами:
-
 повышение температуры тела;
повышение температуры тела; - боли в правой подвздошной области (тупые, тянущие или схваткообразные);
- диарея (в тяжёлых случаях до 25 раз за сутки);
- тошнота, рвота (не обязательный симптом);
- признаки обезвоживания и интоксикации (головная боль, слабость, тахикардия, сухость кожи, судороги, сонливость).
Острый илеит длится несколько дней (до 2 недель) и заканчивается полным выздоровлением (иногда самопроизвольным). В тяжёлых случаях развиваются осложнения: кишечное кровотечение, обезвоживание (опасно для детей), нарушение всасывания, непроходимость кишечника, перитонит, сепсис, образование свищевых ходов, инфильтратов брюшной полости.
Хронический илеит
Характеризуется постепенным началом и неспецифическими признаками, поэтому его трудно бывает отличить от других заболеваний желудочно-кишечного тракта:
-
 субфебрильная или нормальная температура тела;
субфебрильная или нормальная температура тела; - умеренные боли в правых отделах живота, около пупка;
- диспепсические явления (вздутие, урчание, понос после еды);
- стул пенистый, жидкий с непереваренной пищей;
- общая слабость, разбитость, отсутствие аппетита;
- снижение массы тела;
- со временем могут появиться признаки остеопороза костей и анемии вследствие нарушения всасывания кальция, фосфора, железа.
Также развиваются авитаминозы, нарушение ритма сердца, снижается уровень белка крови.
Диагностика
Воспаление подвздошной кишки проявляется неспецифическими признаками, поэтому, в большинстве случаев, установить верный диагноз удаётся не сразу. Кроме того, терминальный отдел тонкого кишечника не доступен для эндоскопических методов из-за топографических особенностей.
Помощь в диагностике могут оказать следующие обследования:
-
 Тщательный сбор жалоб и анамнеза.
Тщательный сбор жалоб и анамнеза. - Физикальный осмотр.
- Лабораторные данные: анализ крови общий и биохимический, копрограмма, кал на скрытую кровь, уровень ферментов крови, ревмопробы, свёртываемость.
- Фиброгастродуоденоскопия, колоноскопия, рентгенография обзорная органов брюшной полости (или с барием).
- УЗИ органов ЖКТ.
- Посев смыва со слизистой для обнаружения инфекции.
- Биопсия поражённых участков кишки.
Окончательный диагноз основывается на визуальном осмотре слизистой кишечника (эндоскопические методы) или результатах биопсии.
Лечение
 Все случаи острого илеита у детей или острого осложнённого илеита у взрослых лечатся в условиях стационара. При лёгком течении возможна амбулаторная терапия с периодическим наблюдением гастроэнтеролога и инфекциониста, если требуется. Лечение острого илеита может продолжаться до двух недель, хронического до 6 месяцев.
Все случаи острого илеита у детей или острого осложнённого илеита у взрослых лечатся в условиях стационара. При лёгком течении возможна амбулаторная терапия с периодическим наблюдением гастроэнтеролога и инфекциониста, если требуется. Лечение острого илеита может продолжаться до двух недель, хронического до 6 месяцев.
Залогом скорейшего выздоровления является медикаментозное лечение, диета и коррекция образа жизни.
Диета
Принципы диетотерапии основываются на исключении острых, жирных, копчёных и консервированных блюд, также не рекомендуется слишком горячая или холодная еда. Приём пищи дробный, до 5-6 раз в день.
| Рекомендуемые продукты | Нерекомендуемые продукты |
|
|
Медикаментозная терапия
Лекарственная схема и продолжительность лечения будут зависеть от предполагаемой причины илеита:
- при инфекциях назначаются антибиотики (цефалоспоринового ряда, фторхинолоны, Бисептол, Метронидазол), противогрибковые и противопаразитарные средства. Детям при вирусной природе заболевания показаны противовирусные иммуномодулирующие препараты.
- при тяжёлом течении терминального илеита с осложнениями (эрозии, изъязвления слизистой) рекомендуются глюкокортикостероиды (Преднизолон, Будесонид).
- Цитостатики (Метотрексат), иммуносупрессоры (Инфликсимаб).
-
 Противомикробные средства (Сульфасалазин).
Противомикробные средства (Сульфасалазин). - Нестероидные противовоспалительные препараты (Диклофенак, Нимесулид).
- Сорбенты (Смекта, Полисорб), пробиотики (Хилак форте), поливитамины, минеральные комплексы.
- Ферменты (Креон, Мезим).
Хирургическая терапия
Хирургическое лечение требуется при возникновении осложнений, таких как:
- кровотечение;
- перфорация стенки кишки;
- спайки с нарушением проходимости;
- свищи;
- абсцессы брюшной полости.
Прогноз и профилактика
Прогноз благоприятный при остром илеите. При хроническом воспалении прогноз будет зависеть от степени поражения кишечника, клинической картины и лабораторных показателей. Чем тяжелее протекает заболевание, чем больше осложнений, тем менее благоприятным считается прогноз.
Для предупреждения рецидивов необходимо соблюдать строгую, но богатую минералами и витаминами диету, отказаться от вредных привычек, санировать очаги хронической инфекции, посещать лечащего врача и проходить соответствующее профилактическое обследование. Качество жизни больных хроническим илеитом улучшает приём ферментных препаратов, противорецидивное лечение гормонами и цитостатиками.
Источник
Илеит – что это такое
Илеит – это воспаление, локализующееся в основном в конечном отделе тонкой кишки и охватывающее прилежащие ткани. Приводит к формированию полиповидных либо рубцово-язвенных образований. Поражает не только термальную часть тонкой кишки, но и двенадцатиперстную, тощую, толстую кишки.
В основном илеит диагностируется у людей в возрасте от 20 до 40 лет, чаще у мужчин. У сельского населения встречается в два раза реже, чем у жителей крупных городов. Согласно научным данным, в 70% случаев боль в правой подвздошной области является симптомом хронического илеита. Вообще описываемая патология составляет 6% от всех воспалений кишечника.
Классификация илеита
По критерию поражения тонкой кишки выделяют:
- изолированный илеит;
- илеит, сочетающийся с воспалительными процессами в желудке, толстой кишке;
- илеит, поражающий весь кишечник.
По причине возникновения илеит бывает:
- паразитарным;
- медикаментозным;
- инфекционным;
- ферментативным;
- алиментарным;
- послеоперационным;
- токсическим.
Также он может быть первичным или вторичным (является следствием другого заболевания ЖКТ).
С учетом ферментативной активности врачи выделяют:
- атрофический илеит;
- неатрофический илеит.
По особенностям течения воспаление может протекать с осложнениями или без в трех формах:
- легкой;
- среднетяжелой;
- тяжелой.
Типы илеита
В зависимости от локализации воспаления, илеит разделяют на два типа:
- Первый тип. Сюда относятся:
— поражение только одного участка тонкой кишки;
— поражение только илеоцекальной области (зона перехода тонкого кишечника в толстый);
— поражение только одного любого сегмента толстой кишки. - Второй тип включает в себя:
— поражение сразу нескольких отделов тонкой и толстой кишки;
— одновременное поражение кишечника и желудка, пищевода, слизистой рта.
Формы илеита
Учитывая особенности течения илеита, гастроэнтерологи классифицируют его на три формы:
- Первичная атака (доминирует острая симптоматика).
- Хронический илеит кишечника – острая симптоматика отсутствует, болезнь длится более полугода.
- Рецидивирующий илеит – признаки часто возникают повторно, обострения чередуются с ремиссией более полугода.
В зависимости от особенностей клинической картины, бывает:
- острый илеит (воспаляется подвздошная кишка);
- хронический еюноилеит, сопровождающийся нарушением всасывания питательных веществ;
- еюноилеит, осложненный синдромом непроходимости тонкого кишечника (тощая и подвздошная кишки воспаляются, нарушается процесс прохождения каловых масс по кишечнику);
- гранулематозный проктит (на стенке прямой кишки формируются множественные мелкие опухолевидные образования),
- гранулематозный колит (на стенке толстого кишечника образуются мелкие опухолевидные гранулемы).
Причины илеита
Самой частой причиной инфекционного илеита является инвазия иерсиний. Реже воспаление в подвздошной кишке вызывают:
- сальмонеллы;
- кишечная палочка;
- стафилококки.
Вирусный острый илеит – следствие негативного действия ротовирусов и энтеровирусов. Лямблиоз и глистные инвазии приводят к хронической форме заболевания.
К общим причинам илеита относятся:
- аллергические реакции;
- алкоголизм, курение;
- постоянное употребление жирной и острой пищи;
- отравление тяжелыми металлами, ядами, химическими реагентами;
- наследственная предрасположенность;
- хирургические операции на кишечнике;
- прием некоторых лекарственных препаратов.
Также илеит может быть симптомом брюшного тифа, туберкулеза, язвенного колита.
Симптомы илеита кишечника
Острый илеит проявляется:
- болями в подвздошной области;
- вздутием и урчанием живота;
- жидким стулом (до 10 раз в день);
- тошнотой, рвотой;
- высокой температурой;
- слабостью;
- сильными головными болями.
Из-за расстройства пищеварительной системы может возникнуть обезвоживание, способное привести к судорогам, нарушению свертывающей системы крови, гиповолемическому шоку.
Для хронического илеита характерны:
- умеренная боль в правой подвздошной области, вокруг пупка;
- вздутие и урчание живота;
- водянистый стул, содержащий остатки непереваренной пищи;
- снижение веса (обусловлено нарушением всасывания витаминов, минералов и питательных веществ, поступающих вместе с пищей);
- остеопороз;
- гиповитаминоз.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика илеита
Поскольку дистальный отдел тонкой кишки практически невозможно осмотреть с помощью эндоскопа, диагностика илеита базируется на проведении лабораторных методов. Больному назначаются:
- ОАК (отмечается повышенная СОЭ, сдвиг лейкоформулы влево, лейкоцитоз);
- биохимический анализ крови (диагностируется нехватка микроэлементов, белка);
- бактериологическое и вирусологическое исследование кала;
- анализ кала на скрытую кровь.
Информативным диагностическим методом при подозрении на илеит является рентгенография пассажа бария по тонкому кишечнику. Исследование дает возможность обнаружить нарушения моторики кишечника и кишечную непроходимость. Также на снимках могут быть выявлены свищи, стриктуры, зоны спазма подвздошной кишки.
При подозрении на панкреатит и желчнокаменную болезнь пациенту назначается УЗИ брюшной полости.
Лечение илеита
Все пациенты, у которых присутствуют симптомы илеита, должны проконсультироваться с врачом — гастроэнтерологом. Острая форма заболевания лечится только в стационаре. Бактериальное воспаление после определения чувствительности микрофлоры к антибиотикам устраняется с помощью антибактериальных препаратов. При упорной рвоте и диарее применяется инфузионная терапия солевыми растворами, глюкозой. Чтобы нормализировать усваивание пищи, назначаются ферментные лекарственные препараты.
Лечение хронического илеита предусматривает соблюдение щадящей диеты, прием ферментов и препаратов, способствующих нормализации кишечной моторики, витаминов, минералов, пробиотиков, растительных вяжущих средств.
Диета при илеите
Больным илеитом назначается диета №4 по Певзнеру. Они могут есть:
- вчерашний пшеничный хлеб;
- нежирные сорта мяса;
- яйца, сваренные всмятку;
- крупы, макароны;
- каши на воде;
- мясные бульоны.
Под запретом находятся:
- сырые, жареные и вареные вкрутую яйца;
- жирное мясо, копчености;
- сок винограда, газированные напитки;
- капуста, горчица, хрен, огурцы;
- молоко, сыр.
Чем опасен илеит
Илеит кишечника может привести к образованию стриктур и свищей, кровотечениям, абсцессу, кишечной непроходимости, перфорации кишечной стенки. Также он может спровоцировать развитие желчекаменной и мочекаменной болезни, анемии.
Профилактика илеита
Профилактика илеита состоит в грамотном лечении хронических заболеваний пищеварительного тракта, соблюдении режима питания, отказе от вредных привычек. Раз в год рекомендуется проходить гастроэнтеролога.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
1057 врачей лечащих илеита
Источник
