Воспаление плаценты после родов
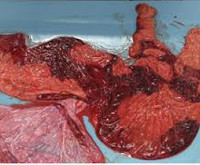
Плацентит – это воспаление плаценты, которое возникает под действием неинфекционных и инфекционных факторов. Патология плаценты может проявиться на любом сроке, симптомы зависят от выраженности воспаления. Плацентит приводит к дисфункции фето-плацентарного комплекса, его исходом становятся плацентарная недостаточность, задержка развития плода, внутриутробное инфицирование. Значительно возрастает риск преждевременных родов и гибели новорожденного. Для диагностики используется УЗИ, которое позволяет заметить нарушение структуры плаценты, плацентарного кровотока. Лечение плацентита проводится антибиотиками, а также препаратами, улучшающими функцию плаценты.
Общие сведения
Плацентит – инфекционно-воспалительное заболевание, чаще всего является результатом восходящего распространения инфекции. У 98% женщин приводит к неблагоприятному течению беременности и развитию осложнений. Угроза прерывания, ассоциированная с плацентитом, отмечается у 76% беременных. В большинстве случаев плод страдает от внутриутробной гипоксии, 9% детей рождается с признаками гипотрофии. Инфекция вызывает несвоевременное излитие вод у 38% беременных, у трети женщин это приводит к аномалиям родовой деятельности. Риск внутриутробного инфицирования существует у 6% детей, которые развиваются в условиях плацентита.

Плацентит
Причины плацентита
У всех беременных наблюдается физиологическая иммуносупрессия, вызванная повышением выработки прогестерона. При наличии очагов хронической или острой инфекции она может распространиться на плаценту. Чаще всего инфицирование происходит восходящим путем из влагалища через шейку матки. К плацентиту приводят различные виды микроорганизмов и действие неинфекционных факторов:
- Бактерии. У женщин с плацентитом в мочеполовых путях обнаруживаются стрептококки группы В (Streptococcus agalactiae), другие гноеродные бактерии. Возбудителями плацентита могут быть листерии, спирохеты. Микобактерии туберкулеза проникают в плаценту гематогенным путем и вызывают специфическое воспаление.
- Вирусы. В 7-25% случаев вирусного плацентита причиной воспаления является вирус простого герпеса. Морфологические изменения по типу плацентита характерны для парвовирусной (B19V), респираторно-синтициальной инфекции, цитомегаловируса, ВИЧ-инфекции.
- Простейшие. Причиной плацентита может явиться токсоплазмоз. У беременных инфекция может протекать в острой или бессимптомной форме, приводить к тяжелым осложнениям. Редко регистрируется плацентит, вызванный малярийным плазмодием. Эта инфекция характерна для жарких стран, заражение беременной может произойти во время путешествия.
- Неинфекционные причины. Воспалительный ответ тканей плаценты возможен при изменении показателя рН амниотических вод, который в норме составляет 7,0-7,5. При острой или хронической гипоксии плода, преждевременном старении плаценты, переношенной беременности к плацентиту приводит появление мекония в околоплодных водах.
Патогенез
Воспаление может возникать в различных слоях плаценты. Воспалительная реакция сопровождается миграцией лейкоцитов и инфильтрацией тканей, нарушением кровообращения, которое вызвано микротромбозами межворсинчатого пространства, микроинфарктами, ишемией концевых ворсин. Также определяется полнокровие и отек стромы. В зависимости от вовлеченного слоя различают следующие формы плацентита:
- Базальный децидуит – воспаление в базальной пластинке плаценты. Для него характерны некротические изменения, дистрофия клеток, пролиферативные изменения стенок спиральных артерий и вен.
- Интевиллузит — плацентит межворсинчатого пространства, очаговое поражение части ворсин с миграцией воспалительных клеток.
- Виллузит — воспаление ворсин хориона, может быть терминальным или стволовым, в зависимости от типа поврежденных структур.
- Плацентарный хориоамнионит – это более тяжелая форма, которая сопровождается интервиллузитом и ангиитом сосудов пуповины.
Плацентит не всегда приводит к инфицированию плода, но может сказаться на состоянии эндометрия после родов и ухудшить прогнозы для следующих беременностей. Одновременно внутриутробная инфекция у ребенка может протекать без признаков плацентита. Такой вариант течения наблюдается при некоторых вирусных инфекциях. Для каждого типа возбудителя характерна своя гистологическая картина.
Симптомы плацентита
Патология может быть следствием острой либо хронической инфекции. У нее нет специфических проявлений, при латентном течении симптомы могут вовсе отсутствовать. Учитывая восходящий путь инфицирования, беременную могут беспокоить вагинальные выделения. Они могут быть белыми, с желтоватым или сероватым оттенком, с неприятным запахом или без него. При остром течении вагинита из-за близкого расположения мочеиспускательного канала появляются дизурические расстройства. Женщина жалуется на неприятные ощущения во время мочеиспускания, походы в туалет становятся чаще. Выделения сопровождаются зудом и жжением, покраснением половых губ.
Боль внизу живота является следствием воспаления. При плацентите и возникновении угрозы преждевременных родов боли появляются в нижней части матки. Они тянущие, ноющие, могут отдавать в промежность или поясницу. На появление угрозы прерывания беременности указывает тонус матки, схваткообразная боль. Плод реагирует на недостаток кислорода увеличением двигательной активности или снижением количества шевелений. Настороженность должны вызывать подтекание околоплодных вод или их дородовое излитие. Это повод срочно обратиться за медицинской помощью в гинекологическое отделение на сроке до 22 недель, а на более позднем сроке – в роддом.
Осложнения
Плацентит вызывает осложнения беременности, некоторых из них становятся показанием для досрочного родоразрешения. У каждой 5-ой беременной отмечается преждевременное излитие околоплодных вод. Для беременных с плацентитом характерна плацентарная недостаточность. При декомпенсации состояния у плода развивается острая гипоксия, которая может привести к антенатальной гибели или тяжелым повреждениям центральной нервной системы ребенка. Чем раньше возник плацентит, тем выше вероятность тяжелых осложнений. Течение беременности может осложниться гестозом, внутриутробной инфекцией ребенка, преждевременными родами.
Диагностика
При нарушении самочувствия, боли в животе, появлении выделений из половых путей беременной необходимо обратиться к врачу акушеру-гинекологу, у которого она состоит на учете. Объем диагностических процедур подбирается индивидуально, опираясь на клинические проявления, данные анамнеза и предыдущих исследований. Базовая диагностика плацентита проводится неинвазивными инструментальными методами:
- Гинекологический осмотр. Отмечаются патологические выделения из влагалища, признаки воспаления в виде отека и гиперемии слизистой. Но при вирусном плацентите в половых путях изменений может не быть. При угрозе прерывания беременности из шейки выделяется кровь. На подтекание вод указывает наличие прозрачной жидкости во влагалище. Если произошло дородовое излитие вод, предлежащая часть плода опускается в полость малого таза и хорошо пальпируется.
- Акушерский осмотр. Матка в повышенном тонусе, возбудима. При длительно существующем плацентите в тяжелых случаях может наблюдаться отставание размеров матки от срока беременности, что указывает на внутриутробную задержку развития. О гипоксии говорят приглушенные тоны сердца плода. Отсутствие сердцебиения и шевеления – признак антенатальной смерти.
- УЗИ плода. Определяется утолщение плаценты, кистозные полости, кальцификаты. На раннем сроке может наблюдаться расширение межворсинчатого пространства. Неблагоприятный признак – сегментарные сокращения матки, признаки старения плаценты. При развитии фето-плацентраной недостаточности плод отстает в размерах от срока гестации, его двигательная активность снижена.
- Допплерометрия сосудов плаценты. Регистрируются нарушения гемодинамики. При плацентите, который затрагивает плодовую или материнскую часть плаценты, отмечается ее гиповаскуляризация. При диффузном плацентите компенсаторная реакция приводит к гиперваскуляризации плаценты. О выраженности плацентита судят по индексу васкуляризации и кровотока.
- Лабораторная диагностика. В общем анализе крови признаки воспаления – ускорение СОЭ, повышенное количество лейкоцитов. Для вирусного плацентита характерно увеличение лимфоцитов. В лейкоцитарной формуле отмечается сдвиг влево из-за образования молодых форм лейкоцитов. Биохимический анализ крови показывает повышенный С-реактивный белок.
Подтверждается плацентит после родов. Плодное место с оболочками и пуповиной отправляется на гистологическое исследование. По его результатам можно предположить тип инфекции, если обследование не проводилось во время беременности. Для нормального восстановления в послеродовом периоде и профилактики эндометрита назначается лечение.
Лечение плацентита
Женщина с плацентитом госпитализируется для проведения качественного обследования, лечения и выбора акушерской тактики. Консервативная терапия оправдана при недоношенной беременности и признаках незрелого плода, но при сохранении его нормальной гемодинамики. При некупирующейся острой гипоксии плода и в других тяжелых случаях показано досрочное родоразрешение путем кесарева сечения. При плацентите проводится:
- Антибактериальная терапия. Применяются антибиотики широкого спектра действия из группы защищенных пенициллинов, цефалоспоринов, макролидов. В тяжелых состояниях их вводят инъекционно с последующим переходом на формы для приема внутрь. Курс составляет 7-14 суток. Антибиотики обязательно назначаются при безводном промежутке более 12 часов для профилактики хориоамнионита.
- Токолитики. Необходимы для снижения тонуса матки и пролонгирования беременности. Назначают магния сульфат капельно, в качестве экстренного средства допускается применение гексапреналина. Но по клиническим рекомендациям предпочтение отдается фенотеролу. Токолитики не используют после излития вод.
- Глюкокортикоиды. Назначаются в случаях, когда есть высокая вероятность досрочного родоразрешении или после отхождения вод на сроке меньше 36 недель. Необходимы для ускорения созревания легких плода и профилактики болезни гиалиновых мембран новорожденного. Схема и продолжительность терапии подбирается индивидуально.
- Антиагреганты и антикоагулянты. Необходимы для улучшения кровотока в плаценте, профилактики тромботических осложнений. Применяют курантил, пентоксифиллин в таблетках длительным курсом. По показаниям назначаются низкомолекулярные гепарины в виде инъекций. Использование прекращают за 2 недели до предполагаемых родов.
Прогноз и профилактика
При плацентите прогноз зависит от срока развития воспаления и способностей организма компенсировать сосудистые нарушения. Для плода плацентраная недостаточность увеличивает риск задержки развития, внутриутробного инфицирования и гипоксии, которая может завершиться внутриутробной гибелью. Профилактика плацентита заключается в прегравидарной подготовке, своевременном лечении хронических воспалительных процессов половых органов. Мазки на чистоту влагалища, которые берутся при постановке на учет, позволяют вовремя заметить воспалительные изменения, провести дополнительное обследование и лечение.
Источник
Содержание:
- Причины
- Послеродовый эндометрит (воспаление полости матки)
- Хориоамнионит (воспаление околоплодных оболочек)
- Послеродовый мастит (воспаление молочной железы) и лактостаз (застой молока)
- Послеродовый пиелонефрит (инфекционно-воспалительное поражение почек)
После родов женщине часто кажется, что все треволнения позади. Но, увы, иногда первые, самые счастливые дни или недели совместной жизни матери и младенца омрачены разнообразными осложнениями, не последнее место среди которых занимают послеродовые гнойно-септические заболевания матери.
Причины
Послеродовые воспалительные заболевания часто бывают вызваны условно патогенными микробами, которые населяют организм любого человека. Они постоянно живут на коже, слизистых оболочках, в кишечнике, не беспокоя своего «хозяина», но в определенных условиях способны вызвать заболевание. А роды, особенно если они сопровождаются большой кровопотерей, приводящей к анемии и, соответственно, к снижению защитных сил организма, могут стать этим благоприятным условием для активизации микробов. Причиной воспалительных процессов в послеродовом периоде могут быть также инфекции, передаваемые половым путем (гонококки, хламидии, микоплазмы и т.д.). Встречаются также ассоциации из 2-3 микробов, которые усиливают патогенные свойства друг друга.
Кровопотеря в родах, анемия, авитаминоз, нарушения в системе свертывания крови, остатки плацентарной ткани или плодных оболочек в полости матки, оперативные вмешательства в родах, трещины сосков, тяжелое течение беременности и родов, длительный безводный промежуток в родах — вот те основные условия, которые поддерживают инфекцию.
В настоящее время чаще всего встречаются послеродовый эндометрит (воспаление матки), хориоамнионит (воспаление плодных оболочек и матки в родах), мастит (воспаление молочной железы), пиелонефрит (воспаление почек) и, гораздо реже, — тромбофлебит тазовых вен (воспаление тазовых вен, часто осложняющееся их тромбозом), перитонит (воспаление брюшины) и сепсис (общее заражение крови).
Во избежание развития тяжелых осложнений очень важна ранняя диагностика этих заболеваний при первых симптомах; еще лучше предупредить их с помощью профилактических мероприятий в группе женщин высокого риска.
Остановимся на самых распространенных послеродовых осложнениях воспалительной природы.
Послеродовый эндометрит (воспаление полости матки)
Чаще всего встречается после кесарева сечения, ручного обследования послеродовой матки, ручного отделения плаценты и выделения последа (если самостоятельное отделение последа затруднено в связи с нарушением сократительной функции матки), при длительном безводном промежутке (больше 12 часов), у женщин, поступивших на роды с воспалительными заболеваниями половых путей (например, на фоне инфекций, передаваемых половым путем), у пациенток с большим количеством абортов в прошлом.
Выделяют чистую форму эндометрита, которая встречается гораздо реже (в 15% случаев) и развивается без остатков плацентарной ткани, и эндометрит на фоне остатков плацентарной ткани, задержки плодной оболочки, сгустков крови, швов, наложенных кетгутом (0дин из видов шовного материала, производимый из сухожилий животных, в связи с чем часто вызывает воспалительные реакции. Сейчас применяется редко) после кесарева сечения.
Выделяют эндометрит легкой, средней и тяжелой степени. Как правило, эти формы отличаются друг от друга степенью выраженности, степенью общей интоксикации (от греч. toxikon — яд) — болезненное состояние, обусловленное действием на организм бактерий, вирусов, вредных веществ) организма и необходимой длительностью лечения.
Симптомы
- Повышение температуры тела, обычно с 1-х до 7-х суток после родов, в зависимости от тяжести заболевания. При легкой форме эндометрита обычно температура тела поднимается лишь на 5-7-е сутки после родов, чаще до 38°С; при тяжелой форме первые симптомы появляются уже на 2-4-е сутки, температура тела может достигать 40°С.
- Боли внизу живота. Они могут быть незначительными и непостоянными внизу живота при эндометрите легкой степени и интенсивными, постоянными, отдающими по всему животу и в поясницу при тяжелой форме заболевания.
- Лохии (послеродовые выделения из половых путей) длительное время (более 14 дней после родов) остаются яркими, затем приобретают буро-коричневый цвет, с неприятным запахом.
- Матка сокращается плохо, высота дна матки не соответствует дню послеродового периода.
- Явления общей интоксикации: озноб, слабость, снижение аппетита, боли головы.
Диагностика
В общем анализе крови выявляется повышенное количество лейкоцитов, т.е. лейкоцитоз, иногда — снижение уровня содержания гемоглобина. При ультразвуковом исследовании в полости матки обнаруживаются остатки плацентарной ткани, плодных оболочек, сгустки крови, субинволюция матки (матка плохо сокращается, ее размеры не соответствуют дню послеродового периода).
Лечение
- При обнаружении субинволюции матки проводится бережное расширение канала шейки матки с целью создания условий для оттока содержимого полости матки; если содержимого MHOГО, проводится вакуум-аспирация или выскабливание (Вакуум-аспирация — отсасывание содержимого полости матки при помощи специального аппарата. Выскабливание — удаление содержимого полости матки и поверхностного слоя эндометрия при помощи специального инструмента — кюретки).
- В настоящее время во многих клиниках и роддомах проводится промывание полости матки охлажденными растворами антисептиков.
- Антибактериальная терапия основной метод лечения. Применяют антибиотики широкого спектра, так как многие инфекции вызваны ассоциацией нескольких микробов. При выборе антибиотика исходят из того, какой микроб чаще всего вызывает то или иное воспаление, выделяется ли антибиотик с молоком, влияет ли на ребенка. Если антибиотик в течение 2-3 суток не дает достаточного эффекта, его меняют на другой. Способ приема антибактериальных препаратов зависит от степени тяжести эндометрита: при заболевании легкой формы можно ограничиться таблетированными антибактериальными препаратами; при тяжелой форме течения эндометрита антибиотики вводятся внутримышечно или внутривенно.
- Инфузионная (дезинтоксикационная) терапия (внутривенное введение препаратов) проводится с целью устранения явлений интоксикации, улучшения кровообращения. Инфузионную терапию необходимо проводить и при легком, и при тяжелом течении эндометрита. Для ее проведения используются растворы глюкозы (5, 10, 20%), физиологический раствор (0,9%-ный раствор хлорида натрия), и т.д.
- При всех формах течения эндометрита проводится иммунокорригирующая терапия, способствующая усилению защитных сил организма, повышающая иммунитет (используются такие препараты, как виферон, кипферон и др.).
- ГБО (гипербарическая оксигенация) — это вид терапии, способствующий насыщению клеток организма кислородом. При инфекционных заболеваниях любой природы клетки страдают от гипоксии — недостатка кислорода. Процесс терапии заключается в том, что женщине дают дышать смесью с повышенным содержанием кислорода через маску. Эта терапия очень эффективна при начальных проявлениях эндометрита, усиливает защитные силы организма.
Профилактика
Частоту послеродового эндометрита можно значительно снизить профилактическим назначением антибиотиков при относительно высоком риске его развития (после кесарева сечения, ручного вхождения в полость матки, при безводном промежутке больше 12 часов). Также перед родами (в идеале — до беременности) необходимо провести обследование и устранить инфекцию родовых путей.
Хориоамнионит (воспаление околоплодных оболочек)
Чаще всего встречается при преждевременном разрыве плодных оболочек. По мере увеличения безводного промежутка в родах увеличивается риск внутриутробного инфицирования плода.
Симптомы
- У беременной или роженицы на фоне относительно длительного безводного периода (6-12 часов) повышается температура тела, появляются озноб, гноевидные выделения из половых путей, увеличивается частота сердечных сокращений. У каждой пятой женщины хориоамнионит переходит в послеродовый эндометрит.
Лечение
При появлении признаков хориоамнионита проводится интенсивное родоразрешение (родостимуляция, а при упорной слабости родовых сил — кесарево сечение) на фоне антибактериальной и инфузионной терапии.
Профилактика
Во время родов или операции обязательно надо следить за состоянием функции жизненно важных органов женщины, особенно за состоянием свертывающей системы крови, так как из-за плохого сокращения матки или/и снижения свертывающей способности крови может развиться сильное кровотечение, что иногда приводит к необходимости удалить матку.
Послеродовый мастит (воспаление молочной железы) и лактостаз (застой молока)
Послеродовый мастит встречается в 2-5% случаев, чаще у первородящих. 9 из 10 женщин с гнойным маститом поступают в хирургический стационар из дома, так как это заболевание чаще начинается в конце 2-й и в течение 3-й недели, а иногда — через месяц после родов.
Это болезнь кормящих мам: если нет лактации, нет и послеродового мастита. В 80-90% случаев он вызван золотистым стафилококком. Заражение происходит при проникновении микроорганизма через трещину соска в лактирующей железе. Это является основным отличием мастита от лактостаза (скопления и «застоя» молока в молочной железе), так как лактостаз развивается без наличия трещин сосков. Обычно мастит односторонний, но может быть и с двух сторон.
Симптомы
- Повышение температуры тела до 38,5-39°С и выше.
- Боли в молочной железе, имеющие локальный характер.
- Покраснение молочной железы в области поражения (чаще всего в области верхнего наружного квадранта молочной железы. Молочная железа условно разделяется на 4 квадранта: верхний и нижний наружные и верхний и нижний задние), отечность.
- При пальпации (ручном обследовании) этой области молочной железы определяются болезненные, уплотненные участки. Сцеживание молока чрезвычайно болезненно и, в отличие от лактостаза, не приносит облегчения.
- Явления общей интоксикации: озноб, головные боли, слабость и т.д.
Диагностика
- Осмотр, пальпация молочных желез.
- УЗИ молочных желез.
- Бактериологическое исследование молока.
Начальную стадию мастита следует отличать от лактостаза. При лактостазе отмечается чувство тяжести и напряжения в молочной железе, нет покраснения и отека кожи, молоко выделяется свободно, сцеживание, в отличие от мастита, приносит облегчение. Общее состояние женщин при лактостазе страдает мало, после сцеживания температура тела нормализуется, боли прекращаются.
Лечение лактостаза
При лактостазе можно помассировать грудь под душем струей теплой воды, после чего сцеживание значительно облегчается. Применяют также физиопроцедуры (например, прогревания, воздействие тока высокой частоты — аппараты «Ультратон», «Витязь» и т.д.), без торможения лактации проводится сцеживание молока (за 20-30 минут до этого внутримышечно вводится 2 мл Но-шпы, непосредственно перед сцеживанием — внутримышечно окситоцин). При отсутствии эффекта от физиотерапевтических процедур в сочетании со сцеживанием молока проводится торможение лактации парлоделом или аналогичными препаратами.
Лечение мастита
Лечение необходимо начинать при первых симптомах заболевания, что значительно снижает возможность развития гнойного воспаления молочной железы и окружающих тканей. Раньше при лечении мастита ограничивали количество выпиваемой жидкости, что в настоящее время считается грубой ошибкой: для борьбы с интоксикацией женщина должна за сутки выпивать до 2 литров жидкости. Питание должно быть полноценным, направленным на повышение сопротивляемости организма.
- Антибактериальная терапия достаточно эффективна при 1-й и 2-й стадиях мастита
- При гнойных маститах (когда развивается абсцесс — ограниченное воспаление молочной железы — или флегмона — разлитое гнойное воспаление молочной железы) проводится хирургическое лечение (вскрытие гнойника, удаление омертвевших тканей в пределах здоровой ткани) на фоне антибактериальной терапии.
- Подавление лактации препаратами в несколько раз повышает эффективность лечения. Ни один вид мастита нельзя лечить без подавления или торможения лактации. В современных условиях полное подавление лактации применяется редко, только при гнойных маститах, чаще же прибегают к торможению лактации. При торможении или подавлении лактации препаратами нельзя применять сцеживание, так как этим стимулируется выработка пролактина гипофизом и, соответственно, стимулируется лактация. Даже при начальной стадии мастита нельзя кормить ребенка грудью, в связи с высоким риском его инфицирования, а также поступлением в организм ребенка антибиотиков и других лекарственных препаратов, неполноценностью молока. Вопрос о возобновлении грудного вскармливания решается индивидуально и только после контрольного посева молока после лечения.
Профилактика
Начинается с периода беременности, включает рациональное питание, ознакомление женщин с правилами и техникой грудного вскармливания, своевременное лечение трещин сосков, лактостаза, ношение бюстгальтера, не сдавливающего молочные железы, мытье рук перед кормлением, воздушные ванны в течение 10-15 минут после кормления.
Факторы высокого риска по развитию послеродового мастита:
- наследственная предрасположенность;
- очаги гнойной инфекции в организме;
- мастопатия (наличие уплотнений и мелких узелков в молочной железе);
- анатомические особенности cocков (втянутые или плоские соски);
- имеющиеся хронические заболевания внутренних органов, особенно в стадии обострения.
Послеродовый пиелонефрит (инфекционно-воспалительное поражение почек)
Иногда повышение температуры тела в послеродовом периоде связано с обострением пиелонефрита (4-6-й и 12-14-й дни считаются критическим сроком). Хронический пиелонефрит обостряется после родов или развивается впервые после них в результате восходящего распространения инфекции из мочевого пузыря и половых путей.
Симптомы:
- Повышение температуры до 40°С.
- Боль в боку (если пиелонефрит односторонний).
- Болезненное мочеиспускание, запоры, общая слабость.
- Озноб.
Диагностика
При повышении температуры тела, в послеродовом периоде наряду с клиническим анализом крови необходимо также провести исследование мочи, чтобы под маской эндометрита или мастита не пропустить пиелонефрит.
Лечение
Лечение проводят антибактериальными препаратами (в зависимости от тяжести течения используются таблетированные препараты или антибиотики в виде растворов для инъекций). Для поддержки нормальной функции почек рекомендуют обильное питье с использованием почечного чая. Так же, как и при других воспалительных послеродовых заболеваниях, широко проводится инфузионная (дeзинтoкcикaциoнная) терапия.
Жасмина Мирзоян
Врач акушер-гинеколог к.м.н., медицинский центр «Столица II»
Статья из июньского номера журнала
Источник

