Воспаление пальца без гноя
Ìàìà íàñòîÿëà íà ãîñïèòàëèçàöèè, íî â 15 ëåò, êîãäà õîäèë ê âðà÷ó òîëüêî äëÿ ìåäêîìèññèè â øêîëó, ìîå ñîçíàíèå îòêàçûâàëîñü âîñïðèíèìàòü, áûëî âîñïðèíÿòî â øòûêè ýòî ïðåäëîæåíèå. Íî áîëè íå óòèõàëè, äà è õîäèòü ïî ñòåíî÷êå äîìà áûëî íå î÷åíü óäîáíî + áîëè-áîëè-áîëè. ß ñîãëàñèëñÿ íà îñìîòð äåòñêîãî ðåâìàòîëîãà.
Êîíåö ìå÷òàíèÿì, êîíåö âñåìó, íà÷àëî íîâîé æèçíè.
Ïîõîäû ïî áîëüíèöàì è âðà÷àì.
Ïðèäÿ â áîëüíèöó, ìåíÿ îñìîòðåëè è ïîðóãàâ ìîåãî ïåäèàòðà, ïðèøëè ê âûâîäó — ðåâìàòîéäíûé àðòðèò. ØÒÀ?! â 15 ëåò?! Ó ïàðíÿ?! Êàê òàê-òî?! Ïîëîæèëè ìåíÿ íà 2 íåäåëè, íàçíà÷èëè òàáëåòêè è êó÷ó ñíèìêîâ. Ïîçæå, ïîñòàâèëè äèàãíîç þâèíèëüíûé àðòðèò. Êñòàòè, íàçíà÷èëè ÑÓËÜÔÀÑÀËÀÇÈÍ è ÈÍÄÎÌÈÒÀÖÈÍ. Ïîìîãëî. Áûëî òàêîå îùóùåíèå, ÷òî âñå, ÿ çäîðîâ=), íî íå òóò-òî áûëî… Äî 17 ëåò áûëî âñå õîðîøî, íî íàø îðãàíèçì àäàïòèðóåòñÿ êî âñåìó, è ê ëåêàðñòâåííûì ïðåïàðàòàì òîæå, ïîýòîìó áîëè âåðíóëèñü è óâåëè÷åíèå äîçû ïðåïàðàòà ìîãëî ñêàçàòüñÿ óäðó÷àþùå íà äðóãèå îðãàíû (ïî÷êè, ïå÷åíü, æêò). Áûëî ïðèíÿòî ðåøåíèå ïðèìåíÿòü Ãåííî-èíæåíåðíóþ áèîëîãè÷åñêóþ òåðàïèþ. ÍÎ ÷òîáû ïîëó÷èòü åå â Ðåñïóáëèêè Áóðÿòèÿ, íóæíî ïîëó÷èòü íàçíà÷åíèå â Ìîñêâå, â ÍÈÈ Ðåâìàòîëîãèè èì. Íîñîíîâîé. Õîðîøèé ìíå âñå òàêè ïîïàëñÿ âðà÷, õîòü çäåñü ïîâåçëî, ðàññêàçàëà êàê âñå ìîæíî ñäåëàòü, ÷òîáû ïîòðàòèòü ìåíüøå ñðåäñòâ. Òîãäà ìíå íàçíà÷èëè ÐÅÌÈÊÅÉÄ, 3 ôëàêîíà ïî 100 ìë. Îáðàòèëñÿ â ÌÇ ÐÁ çà êâîòîé â èíñòèòóò, ïàðó ìåñÿöåâ îæèäàíèÿ è âóàëÿ, ïðèøåë îòâåò è âûçîâ «ïðèáûòü òàêîãî-òî ÷èñëà». Àõ äà, çàáûë îòìåòèòü — ó ìåíÿ áûë ïåðèîä ñ 17 ëåò è 18, âîò-âîò äîëæåí áûë ñòàòü ñîâñåì âçðîñëûì, ïîýòîìó ïðåïàðàò â Áóðÿòèè íå äàâàëè, òàê-êàê ñîâñåì äðóãèå äîêóìåíòû, äà è èíâàëèäíîñòü åùå «èíâàëèä äåòñòâà», ïîýòîìó è íàïðàâèëè â Ìîñêâó. Âûëåòåâ ñ ìàìîé, îæèäàëè ÷óäà íà àáñîëþòíîå èçëå÷åíèå, âåäü ýòî æå Ìîñêâà, êó÷à ñïåöèàëèñòîâ, âñåõ æå ñïàñàþò èìåííî â Ìîñêâå — òàêèå ìûñëè êðóòèëèñü, âîîáùåì íàäåæäà ðîñëà ñ êàæäûì ÷àñîì. Ïî ïðèåçäó, ñíÿëè êîìíàòó â ïåíòõàóñå, âîçëå Åðåâàí Ïëàçà ( âèäåë ïîñò îá ýòèõ âûòÿíóòûõ äîìàõ çäåñü, íàâåÿëî âîñïîìèíàíèåì =) ) ïîñëå, ïîøëè èñêàòü èíñòèòóò. Âñå â äèêîâèíêó, äîìà, ìàøèíû, ëþäè (îñîáåííî àôðî), ìåòðî è îáèëèå ôàñòôóäà. Ïðèáûâ â óêàçàííîå âðåìÿ, ìåíÿ ïîëîæèëè â ïàëàòó ê 5 ìóæèêàì, íàçíà÷èëè îáñëåäîâàíèå ïî÷òè âñå, ÷åãî íóæíî áûëî è íåò, ëèòðû êðîâè è äðóãèõ âûäåëåíèé. Äâå íåäåëè îáñëåäîâàíèé, è âîò, ôèíàëüíàÿ êîìèññèÿ, ìåíÿ ïðèâîäÿò â áîëüøîå ïîìåùåíèå, àóäèòîðèÿ, êàê â ôèëüìå Âðàíêåíøòåéí â ãëàâíûõ ðîëÿõ êîòîðîãî áûëè Ïðîôåññîð Èêñ è Ãàððè Ïîòòåð. Ïîñàäèëè â êðåñëî è âðà÷ â âîçðàñòå ñòàë ðàññïðàøèâàòü ìåíÿ î ìîåì íåäóãå. Ïîñëå, íàçíà÷èëè ðåìèêåéä 3 ôëàêîíà, íî ñïðîñèëè, à åñòü ëè â Áóðÿòèè ðåìèêåéä? Îòêóäà ÿ çíàþ, ìåíÿ æå ê Âàì â Ìîñêâó çà íèì íàïðàâèëè è áûëî ðåøåíî, ÷òî ïî ñõåìå íóæíî áûëî êîëîòèòü åãî ÷åðåç äâå íåäåëè, ÷òî ÿ îñòàþñü åùå íà 2 íåäåëè â Ìîñêâå. Ìàìà ïîìåíÿëà áèëåòû íà ìåíÿ, ñàìà óëåòåëà äîìîé. ß ïîçíàêîìèëñÿ ñî âñåì ýòàæîì áîëüíûõ, ïðîíèêñÿ èõ èñòîðèÿìè, ïî÷òè 90% íà÷àëè áîëåòü ñ ëåâîé íîãè, êàê è ÿ. Áûëè è òå, ó êîãî óæå ñðîññÿ ïîçâîíî÷íèê, íî ëþäè íå óíûâàëè, íàîáîðîò âñå êàê îäèí ãîâîðèëè — «çàòî íå áîëèò)». Âðîäå õîðîøî, äà íå î÷åíü. Äâå íåäåëè ïðîøëè, ïîñòàâèëè ðåìèêåéä, ïîëåòåë äîìîé. Õî÷ó îòìåòèòü, ÷òî ìíå ïîïàëèñü î÷åíü õîðîøèå ëþäè â ïàëàòå, ïîñòîÿííî áîëòàëè ñî ìíîé, ðàññêàçûâàëè ñìåøíûå èñòîðèè, íå áûëî íåäîìîëâîê, à â êîíöå ìîåãî ïðåáûâàíèÿ â Ìîñêâå, îäèí äàæå ðåøèë ïðîâîäèòü äî àýðîâîêçàëà, ïðîñòî òàê, ÷òîáû íå ïîòåðÿëñÿ. Òåïåðü ïîïûòàþñü óñêîðèòüñÿ — ïðèåõàë äîìîé, ïîëó÷èë ðåìèêåéä 2 óïàêîâêè è òî ñ áîðüáîé, ëåêàðñòâî äîðîãîå, äåíåã íåò ó ïîëèêëèíèêè. Ïàðó ëåò ïðèåìà ðåìèêåéäà, ñ áîëüøèìè ïåðåðûâàìè èç-çà íåõâàòêè äåíåã è ïðîñòî íå õîòåëè â ïîëèêëèíèêå, æàëîá â ÌÇ, æàëîá â ÌÇ ÐÔ, ìíå çâîíèëè è ãîâîðèëè ñ ïîëèêëèíèêè — «çà÷åì âû æàëóåòåñü? íàñ æå ðóãàþò, ïðèåçæàéòå çà ðåìèêåéäîì, ìû íàøëè»
È òàê äî 23 ëåò. Ðåìèêåéä ïåðåñòàë ïîìîãàòü, ðåâìàòîëîã íàñòîÿëà íà íîâîì, áîëåå ëå÷øåì ëåêàðñòâå ÑÈÌÏÎÍÈ, ïîñòàâèëà ìåíÿ â î÷åðåäü íà êîìèññèþ ïî îáåñïå÷åíèþ è òàê ÿ ñòàë ïîëó÷àòü ëåêàðñòâî. Ñòîèò åùå äîðîæå, ÷åì ðåìèêåéä, â 2 ðàçà, íóæíî ñòàâèòü ðàç â ìåñÿö. È îïÿòü áîðüáà ñ ÌÇ, ïîëèêëèíèêîé. Ïàðàëëåëüíî, êàæäûé ãîä áüþñü ñ ÌÑÝ, ÷òîáû ïîëó÷èòü èíâàëèäíîñòü 3 ãðóïïû íà 1 ãîä. Áûâàëî, ÷òî îòêàçûâàëè, ïî ïðè÷èíå — «òû æå çäîðîâûé, âîí ó òåáÿ àíàëèçû õîðîøèå, ïøåë âîí» Íà ìîè àðãóìåíòû, ÷òî ýòî âñå èç-çà ïðåïàðàòîâ, áûëî îïÿòü æå «ïøåë âîí». Áîëåçíü íå îñòàíîâèëàñü â ðàçâèòèè, à òîëüêî çàìåäëèëà õîä. Ñëó÷èëîñü äâà î÷åíü ñåðüåçíûõ îáîñòðåíèÿ, ñ ðàçíèöåé â ïàðó ìåñÿöåâ. Îïóõëè ïî÷òè âñå ñóñòàâû, íà÷èíàÿ ñ ÷åëþñòíûõ, çàêàí÷èâàÿ ïàëüöàìè íîã. Ðîò íå îòêðûâàëñÿ ïîëíîñòüþ, ëîæêó ñ ñóïîì ïîäíîñÿ êî ðòó, â ðîò ïîïàäàëî ïîëîâèíà, îñòàëüíîå ìèìî. Áûëî ñìåøíî ïî-íà÷àëó, ïîòîì íå î÷åíü. Ñòóïíè îïóõëè òàê, ÷òî ïðîñòîðíàÿ çèìíÿÿ îáóâü áûëà êàê ðàç, áåç íîñêîâ, íî ñ ìîèì 45 ðàçìåðîì áûëî äàæå â íåé íå êîìôîðòíî. Âåñü â êîðñåòàõ, õîäèë íà ðàáîòó, áîëüíè÷íûé áðàòü áûëî íåëüçÿ, ÿ æå ãîðäûé è âñå ñìîãó ïåðåòåðïåòü. ÑÎÝ ïîä 70 ïîñòîÿííî. Óâëåêñÿ äèêëîôåíàêîì, íà÷àë ìî÷èòüñÿ êðîâüþ, ðåçêî óáðàë è íà÷àë ëå÷èòü ïî÷êè. Ïîëîæèëè â áîëüíèöó, ïðîêàïàëè ãîðìîíû, âðîäå ïðèâåëè â ÷óâñòâà, ñòàëî ëåã÷å, ïðîøåë ñðîê è îïÿòü îáîñòðåíèå. Óëåòåë â Ìîñêâó, â ÍÈÈ Ðåâìàòîëîãèè. Îïÿòü ïðîëåæàë ìåñÿö è äîçû ñèìïîíè. Ïî ïðîãíîçàì áîëåçíü ïðîãðåññèðóåò, íî ìåäëåííî. Ñðîññÿ òîëüêî êðåñòåö. Íî äîëæåí æå áûòü ëó÷èê íàäåæäû, âîò îí.
Ñ 2018 ãîäà, ÿíâàðÿ ìåñÿöà, áûëà ìîÿ ìàëåíüêàÿ ïîáåäà, ïîëó÷àþ ñèìïîíè áåç ïåðåðûâà, êàæäûé ìåñÿö, äàæå ñ çàïàñîì. ÐÅÇÊÎ íàøëèñü âåçäå äåíüãè, ÐÅÇÊÎ ÅÃÎ ÑÒÀËÎ ÏÎËÓ×ÈÒÜ ËÅÃ×Å, ÐÅÇÊÎ ÂÑÅ ÊÎ ÌÍÅ ÏÎÄÎÁÐÅËÈ Â ÏÎËÈÊËÈÍÈÊÅ. Íî íå íà îäíîì ñèìïîíè äåðæóñü. Êàæäûé äåíü, ëôê, ëþáûå ôèçè÷åñêèå íàãðóçêè, õîäüáà ïî ïàðó êì â äåíü (áåãàòü çàïðåòèëè), ÍÏÂÏ, Îìåïðàçîë, Ìåòîòðåêñàò ðàç â íåäåëþ, Õîíäîïðîòåêòîðû.  íàñòîÿùåå âðåìÿ, ÿ ÷óâñòâóþ ñåáÿ çäîðîâûì ÷åëîâåêîì, äàæå ñòàë çàáûâàòü, êàê ýòî õîäèòü ñ òðîñòüþ, ïîñòîÿííî ïðîñûïàòüñÿ îò áîëåé, õîäèòü ïîñòîÿííî çëûì.
Ëè÷íûå ïåðåæèâàíèÿ. Äóðíûå ìûñëè.
Âûøå ÿ ðàññêàçàë ïðî ñâîè ôèçè÷åñêèå ïåðåæèâàíèÿ. Òåïåðü, õî÷ó ïîäåëèòüñÿ ïåðåæèâàíèÿìè âíóòðåííèìè. Ïî íàòóðå, ÿ ÷åëîâåê ïîçèòèâíûé, âñåãäà âñåì ïîìîãó, ïîääåðæó, óëûáàþñü. Íî âñå æå ïîíèìàþò, ÷òî åñòü ìàñêà äëÿ îáùåñòâà, à åñòü äðóãîé, íàñòîÿùèé ÷åëîâåê. Âîò òàêèì ÿ ñòàë ñåé÷àñ — ìàñêà äëÿ âñåõ õîðîøèé, äîáðûé, íå óíûâàþùèé, äîáðûé è îáùèòåëüíûé, à åñòü ÿ, êîòîðûé óñòàë.
Ïîñòîÿííî èñïûòûâàþùèé áîëè ÷åëîâåê, ðàíî èëè ïîçäíî ìîæåò ñäàòüñÿ. Áûë ïåðèîä, ÷òî ñëåçû ïðîñòî òàê ëèëèñü ðó÷üåì, èñòåðèêà è âîïëè î òîì, ÷òî ýòî íåñïðàâåäëèâî, ïî÷åìó ÿ, çà ÷òî. Ìàìà òîæå ïëàêàëà è âèíèëà ñåáÿ, âåäü áîëåçíü ãåíåòè÷åñêàÿ è ìîãëà ïåðåéòè îò íåå êî ìíå (ÍÎ Ìàìà íå áîëååò àðòðèòîì, çàíèìàåòñÿ ñïîðòîì è íåò íàìåêîâ).  ìîìåíò òàêèõ èñòåðèê, ìûñëè î ñóèöèäå ïðèõîäÿò ñàìè, âåäü õî÷åòñÿ ïðåêðàòèòü ñòðàäàíèÿ, õî÷åòñÿ îòäîõíóòü. Äàæå êîãäà óñïîêîèøüñÿ, ìûñëè íå óõîäÿò. Îíè ïîñòîÿííî ñ òîáîé. Íî ïîòîì æå ïîíèìàåøü, à êàê æå ìàìà? Êàê îíà áåç ìåíÿ? À êàê æå ñîáàêà? Âåäü äàæå îíà ïîíèìàåò, êàê ìíå òÿæåëî è ïîñòîÿííî ïûòàåòñÿ óñïîêîèòü, ïîäñòàâëÿÿ ñâîå ïóçî èëè ïðîñòî ëèæåò ëèöî. Äðóçüÿ íå ïîíèìàþò è óõîäÿò èç æèçíè. À ÷òî êàñàåòñÿ äåâóøåê — ñòûäíî, ÷òî ëè, ÷òî â îäèí ìîìåíò ÿ îïîðà, à â äðóãîé äàæå øíóðêè íå â ñîñòîÿíèè çàâÿçàòü. Òàê ÷òî ëè÷íîé æèçíè íåò ïàðó ëåò, íèêàêîé.
À åùå åñòü ñîîáùåñòâà òàêèõ æå áîëüíûõ, êàê è ÿ. Çàäàþò âîïðîñû íà ãðóïïå âê, íà òå, ÷òî ÿ ìîãó îòâåòèòü, îñòàâëÿþ ñâîé êîììåíòàðèé. Ýòî çàìåòèëà ìîé ðåâìàòîëîã è ïîïðîñèëà ïîïðèñóòñòâîâàòü íà ñîáðàíèè. Ñîáðàíèå îêàçàëîñü íå òîëüêî áîëüíûõ ÁÁ, à è : äèàáåòèêîâ, ÑÏÈÄ/âè÷, îíêîëîãèè è ò.ï. È çíàåòå ÷òî, ìåíÿ ýòî íåìíîãî íàïðÿãëî â ïëàíå, ÷òî îíè òàì íàãíåòàþ îáñòàíîâêó òîãî, ÷òî ýòî ïðèãîâîð, ïîñòîÿííî íàäî íàïîìèíàòü ñåáå êòî òû åñòü è ÷åì òû áîëååøü. Íåò òàêîãî ÷òî, íóæíî àáñòðàãèðîâàòüñÿ îò áîëåçíè, ïåðåñòàòü äóìàòü î íåé, ïðîñòî, ÷òîáû îíà áûëà ôîíîì, ëå÷èòü åå è íå çàöèêëèâàòüñÿ. Óøåë îòòóäà, è ïåðåñòàë íàïîìèíàòü î ñåáå. Òîëüêî óäàëåííî îòâå÷àþ íà âîïðîñû.
Íåãàòèâíûå ìûñëè îòáðîñèë ñî âðåìåíåì, ñóèöèäàëüíûå óøëè è îáåùàëè íå âîçâðàùàòüñÿ, ñòðîþ îòíîøåíèÿ, æèâó ïîëíîé æèçíüþ, íî íå çàáûâàþ, ÷òî íóæíî äåëàòü, ÷òîáû òàê è ïðîäîëæàëîñü.
P.S. Âîò êàê-òî òàê, ìîÿ 10-ëåòíÿÿ áîðüáà çà âûæèâàíèå ïðîøëà è áóäåò äëèòüñÿ äî òåõ ïîð, ïîêà ãîëîâû íå íà÷íóò ïåðåñàæèâàòü â çäîðîâûå òåëà=)
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 9 ноября 2019;
проверки требуют 2 правки.
Панари́ций (лат. panaricium — ногтоеда[1]; народное: волос, волосень кости (пальца)) — острое гнойное воспаление тканей пальцев рук и, реже, пальцев ног.
Нагноения, возникающие в мягких тканях тыльной поверхности пальцев (кроме области ногтя), к панарициям обычно не относят[2].
Возникновение заболевания[править | править код]
Чаще всего панариций возникает от проникновения в мягкие ткани ладонной поверхности пальца гноеродных микробов (как правило, стафилококков, реже стрептококков, иногда отмечается смешанная патогенная микрофлора)[3].
Проникновение осуществляется через мелкие ранки, уколы, ссадины, царапины, заусенцы, занозы, которые часто остаются даже незамеченными, и которым не придаётся должного значения. Очень часто панариций возникает у детей, этому способствует часто пренебрежительное отношение ребёнка к правилам элементарной гигиены, активность, в ходе которой дети постоянно трогают руками различные предметы, повреждая руки и инфицируя их, а также нежная кожа ребёнка, не имеющая таких барьерных свойств, как кожа взрослого человека.
На ладонной поверхности пальца кожа соединена с ладонным апоневрозом плотными сухожильными тяжами. От глубоких слоёв кожи пальцев в глубину идут прочные эластичные волокна, которые с продольными пучками соединительной ткани образуют ячейки наподобие пчелиных сот. Эти ячейки наполнены жировыми комочками. Вследствие этого воспалительный процесс на пальце не может распространяться по плоскости, а быстро направляется по ходу соединительнотканных тяжей вглубь, поражая глубокие ткани и переходя на сухожилия, кости и суставы. Из-за этих же условий воспалительный выпот находится под значительным давлением, что вызывает сильную боль. Кроме того, скопление экссудата в замкнутых полостях между соединительнотканными перемычками приводит к нарушению кровообращения за счёт сдавливания питающих сосудов и развитию некрозов тканей.
Если не принять срочных мер, то нагноение распространится вглубь тканей — к сухожилиям, кости, суставу, что может привести к значительной и даже полной потере функции пальца. В запущенных случаях воспалительный процесс захватывает все ткани пальца, возникает пандактилит (от др.-греч. πᾶς «весь» и δάκτυλος «палец»). Это самое тяжёлое гнойное поражение пальца кисти. Включает поражение кожи, подкожной клетчатки, сухожильных структур, кости и (или) сустава. В ряде случаев это заболевание может закончиться ампутацией.
Виды заболевания[править | править код]
- Кожный возникает на тыле пальца. Гной скапливается под эпидермисом, в результате чего образуется пузырь, наполненный мутной, иногда кровянистой жидкостью. Кожа вокруг пузыря приобретает красный оттенок, иногда становится ярко-красной. Боли умеренные, часто совсем не сильные, иногда возникает ощущение жжения. Со временем пузырь увеличивается, это сигнал к тому, что воспаление переходит на более глубокие ткани и болезнь прогрессирует.
- Околоногтевой (паронихий), (от греческого: para — возле и onyx — ноготь). Воспаление околоногтевого валика. Паронихий часто возникает после некачественно сделанного маникюра. Воспаление начинается у края ногтевой пластинки, в коже ногтевого валика, вследствие различных повреждений кожи (мелкие трещинки, заусенцы, микроскопические порезы). При околоногтевом панариции возможно полное поражение валика и подлежащей клетчатки.
- Подногтевой — воспаление тканей под ногтем. Может возникать в случае проникновения гноя под ногтевую пластинку. Часто такой панариций развивается после укола или попадания занозы под ноготь.
- Подкожный возникает на ладонной поверхности пальца, под кожей. Вследствие того, что кожа на этой стороне пальца достаточно плотная, образующийся под ней гной долго не может вырваться наружу, и процесс распространяется вглубь. Часто подкожный панариций ведёт к дальнейшему поражению сухожилий, суставов и кости. Иногда поражает их одновременно.
- Костный — поражение кости пальца. Развивается либо при непосредственном попадании инфекции в костную ткань (например, при инфицированных открытых переломах), либо при распространении гнойного процесса на кость с прилежащих мягких тканей.
- Суставной — гнойный артрит межфалангового сустава. Развивается как при непосредственном попадании инфекции в полость сустава (например, при ранении), так и вследствие длительного гнойного процесса в мягких тканях пальца над суставом. Для суставного панариция характерно веретенообразное расширение, резкое ограничение движений в суставе, болезненность при пальпации и движениях. Чаще всего поражается сустав первой фаланги.
- Костно-суставной чаще всего развивается вследствие прогрессирования суставного панариция. При таком виде заболевания происходит вовлечение в гнойный процесс суставных концов межфаланговых суставов. Однако окружающие сустав сухожилия сохраняются.
- Сухожильный (тендовагинит). Один из наиболее тяжёлых видов панариция, приводит к длительному нарушению функции кисти. Для него характерно опухание пальца, нахождение его в согнутом положении, ограничение движений, сильные боли. Особенно сильные боли возникают при попытках разогнуть палец.
Симптомы заболевания[править | править код]
Общими симптомами панариция являются: боль (от очень слабой до очень сильной, пульсирующей, дёргающей, способной лишить сна и покоя), отёчность, гипертермия (чаще всего строго соответствует очагу поражения), покраснение, головная боль, повышение температуры, озноб. Тяжесть заболевания и скорость распространения инфекции во многом зависит от состояния иммунной системы организма и общего физического состояния человека.
Осложнения[править | править код]
При панариции возможны многочисленные осложнения: воспаление лимфатических узлов и сосудов (лимфангит, лимфаденит), миозит, тромбофлебит, сепсис, флегмона кисти (воспаление глубоких тканей), остеомиелит, общее заражение крови и т. д.[4]
Профилактика заболевания[править | править код]
- Предупреждение поражения пальцев (работа в защитных перчатках, аккуратность при маникюре и во время ухода за кистями рук, аккуратность в быту);
- Поддержание чистоты рук;
- В случае повреждения пальца необходимо смазать рану йодом и наложить стерильную повязку (как правило, это часто игнорируется, а между тем панариций начинается с самых незначительных повреждений кожи).
Лечение заболевания[править | править код]
Лечение возникшего панариция иногда протекает достаточно легко (если заболевание не запущено), но необходимо помнить, что лечение в домашних условиях и многочисленными «народными средствами» часто приводит к различным осложнениям и потере драгоценного времени. Поэтому лучше при возникновении подозрения на панариций сразу обратиться к врачу. Ситуация ещё осложняется и тем, что чаще всего гнойный процесс вызывается стафилококками, нечувствительными к большинству антибактериальных препаратов. Поэтому приём таких препаратов при самолечении может не дать никаких результатов и только приведёт к потере времени и даст болезни возможность прогрессировать. К тому же распространение инфекции происходит очень быстро, и упущенное время даст возможность вовлечь в процесс более глубокие слои кожи и новые ткани, что может привести к остеомиелиту (расплавление гноем кости).
В начальных стадиях поверхностного панариция допустимы консервативные методы лечения, различные способы устранения боли, тепловые процедуры, УВЧ, несложные операции. Если процесс не остановлен, то необходимо серьёзное хирургическое вмешательство. Костный, суставной и сухожильный панариций лечится только хирургическим путём, причём хирургическая помощь должна быть оказана как можно раньше, особенно в случае с сухожильным панарицием, так как сухожилия быстро погибают в условиях окружающего гнойного процесса[5].
Хирургическое лечение[править | править код]
После обработки фаланги антисептиками и обезболивания (чаще выполняют местную анестезию по Оберсту-Лукашевичу растворами новокаина или лидокаина при отсутствии аллергии или предварительно выполненной реакции на чувствительность к анестетикам (допускается скарификационная проба)) выполняется вскрытие панариция, удаление гнойного содержимого, ревизия полости на наличие карманов и затеков, рекомендуется контрапертура, обязательным условием санация полости растворами антисептиков и постановка перчаточного дренажа, мазь (на выбор оперирующего хирурга), асептическая повязка.
Выполняется анестезия по Оберсту-Лукашевичу в случае панариция дистальной и средней фаланг пальцев. В остальных случаях применяется метод или по Брауну-Усольцовой, или внутрикостным введением анестетика (в случае глубоких форм панариция и флегмон кисти). Методика по Брауну-Усольцовой подразумевает введение раствора анестетика в межпястные промежутки (2,3,4), внутрикостной анестезии – внутрикостно.
В послеоперационном периоде – антибиотики широкого спектра действия, НПВС, бифидобактерии[источник не указан 648 дней]. Перевязки по состоянию ран, перчаточный дренаж удаляется после очищения раны от гнойного содержимого. На этапе активной грануляции – УВЧ, солевые ванночки[6].
Примечания[править | править код]
Литература[править | править код]
- Большая медицинская энциклопедия. Т. 18: «Остеопатия — Переломы». — 1982. — 528 с.: ил.
- Панариций — статья из Большой советской энциклопедии.
См. также[править | править код]
- Паронихия
Источник
Общие сведения
Панариций (лат. Panaricium; народное — волосень/волос), представляет собой острое гнойное воспаление тканей пальца кисти или стопы. В современном понимании термин «панариций» обозначает не какую-либо отдельную нозологическую форму, а целую группу острых/хронических воспалительных заболеваний, развивающихся в различных анатомических структурах пальца. Панариций на пальце руки относится к одной из наиболее часто встречаемых в практике лечения гнойных патологий кисти, а удельный вес панарициев в структуре всех гнойно-воспалительных заболеваний кисти составляет около 40%. Код панариция по МКБ-10: L03.0. Флегмона пальцев кисти и стопы.
Особенности и развитие течения панариция в отличие от гнойных заболеваний кисти других локализаций, в значительной мере обусловлены особенностями анатомии пальца. Наличие большого количество важных анатомических образований, расположенных на относительно небольшом протяжении: суставы межфаланговые, фиброзные влагалища, синовиальные оболочки, сухожилия, ячеистость подкожной клетчатки, пронизанной фиброзными перемычками, обилие кровеносно-лимфатических сосудов, а также нервных окончаний, способствуют чрезвычайно быстрому распространению гнойно-воспалительного местного процесса.
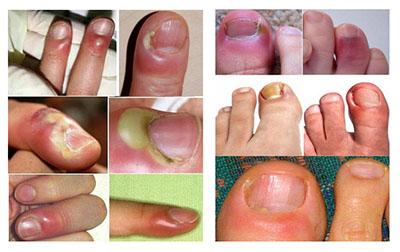
В большинстве случаев воспалительно-гнойный процесс локализуется на указательном/среднем пальце правой руки, а на ноге — поражается большой палец ноги. Ниже приведено фото панариция пальца на руке и на ноге.
 Инфицирование происходит преимущественно вследствие различных микротравм пальцев, как в быту, так и на производстве и несоблюдения правил санитарии при обработке мелких ссадин, «заусениц», «заноз» и др.
Инфицирование происходит преимущественно вследствие различных микротравм пальцев, как в быту, так и на производстве и несоблюдения правил санитарии при обработке мелких ссадин, «заусениц», «заноз» и др.
Развитие панариция на пальце руки или пальце ноги является одной из частых причин нетрудоспособности пациента, а позднее обращение к врачу/неадекватное лечение панариция сопровождаются риском генерализации воспалительного процесса.
Патогенез
Этапы развития острого панариция соответствуют стадиям классического гнойного воспаления. После проникновения патогенного агента и его последующего размножения отмечается реакция прилегающих тканей на него, проявляющаяся нарушением микроциркуляции, отеком и миграцией клеток иммунной системы к очагу воспаления с выработкой различных медиаторов воспаления. Скопление массы погибших микробных и иммунных клеток и экссудата на фоне сохраняющейся активности патогенных микроорганизмов способствует быстрому переходу катарального воспалительного процесса в гнойное. Фаза серозного пропитывания тканей обычно короткая и сразу сменяется фазой гнойно-некротического воспалительного процесса, поскольку скопление экссудата в замкнутых пространствах фасций в короткие сроки приводит к нарушению кровообращения тканей, некрозу и гнойному их расплавлению.
Анатомические особенности строения подкожной клетчатки пальцев способствуют распространению патологического процесса преимущественно вглубь, что и обуславливает выраженность болевого синдрома при локальном гнойно-воспалительном процессе.
Последующее гнойно-некротическое расплавление соединительнотканных тяжей способствует переходу патологического процесса на сухожилия, их влагалища, суставы и кость, что сопровождается быстро протекающим горизонтальным распространением гнойного воспаления. При отсутствии своевременного лечения существует высокий риск перехода панариция во флегмону кисти, а при наличии отягощающих факторов (низкая иммунная реактивность организма, отказ от лечения/позднее обращение к врачу) — развития общего септического состояния.
Классификация
В основе классификационного признака лежит анатомическая локализация и вовлеченность различных структур пальца в патологический процесс, в соответствии с чем выделяют. Поверхностные формы:
- Кожный панариций, при котором воспалительный очаг локализуется в коже (между эпидермисом и сосочковым слоем кожи);
- Ногтевой (подногтевой) панариций. Локализация патологического очага под пластиной ногтя.
- Околоногтевой панариций (паронихия пальца). Локализация патологического очага в валиках ногтевой пластины, окружающего основание ногтя.
- Подкожный панариций. Локализация в подкожной жировой клетчатке пальца (его ладонной поверхности).
Глубокие формы:
- Сухожильный панариций. В процесс вовлекаются сухожилия и сухожильные влагалища пальца.
- Суставной панариций. Локализация очага в суставной щели с вовлечением в патологический процесс хрящевого/связочного аппарата пальца.
- Костный панариций. Локализация в костной ткани пальца.
- Пандактилит. Гнойно-некротическое воспаление всех тканей пальца.
Причины
В качестве этиологического фактора панариция чаще всего выступает стафилококк (St. Aureus), как в качестве моно-агента, так и в ассоциации с другими патогенными микроорганизмами. Реже воспаление вызывается стрептококком, кишечной палочкой, протеем, грибковой инфекцией. Инфицирование происходит в результате повреждения кожного покрова пальца (микротравм) и попадания инфекции вглубь тканей пальца при отсутствии должной их санитарной обработки (мелких ссадин, порезов, «заноз», «заусениц»). Реже панариций развивается без предшествующих травм на фоне условий, способствующие его развитию:
- вросший ноготь (врастание в кожный валик ногтевой пластины);
- при склонности сосать пальцы/грызть ногти (преимущественно у детей);
- грибковые поражения ногтей;
- нарушения кровообращения в нижних конечностях (тромбофлебит), сахарный диабет.
Симптомы
Симптоматика проявления панариция варьирует в зависимости от формы и стадии заболевания, однако существуют и ряд общих проявлений для всех форм. На начальных стадиях отмечается незначительный отек, покраснение и слабый/умеренный болевой синдром, реже — жжение. По мере развития патологического процесса отек нарастает, усиливаются боли, которые становятся интенсивными, дергающими/распирающими. Формируется гнойный очаг, который при поверхностных формах панариция хорошо определяется визуально. Формирование гнойного очага часто сопровождаться утомляемостью, слабостью, повышением температуры тела до субфебрильных цифр, головной болью. При тяжелых, глубоких формах панариция интоксикация более выражена.
Кожный панариций
Кожа в области ногтевой фаланги краснеет, затем в зоне покраснения наблюдается отслоение ограниченного участка эпидермиса и образование пузыря с мутным, кровянистым содержимым, просвечивающимся через кожу. Болевой синдром вначале нерезко выражен, затем постепенно усиливается, приобретая пульсирующий характер. Зачастую сопровождается стволовым лимфангитом с образованием видимых красных полос, расположенных по ходу воспаленных лимфатических узлов на кисти/предплечье. При неосложненном течении общее состояние, как правило, не страдает, однако при развитии лимфангита возможны слабость, разбитость, повышение температуры.
Околоногтевой панариций (паронихия, народ. волосень)
Паронихия (воспаление ногтевого валика) развивается часто после нарушений правил асептики/антисептики при выполнении маникюра, а также паронихий пальца зачастую образуется при инфицировании трещин околоногтевого валика или заусенцев у людей физического труда. Паронихия околоногтевых валиков начинается с локального отека и покраснения ногтевого ложа, а затем патологический процесс быстро распространяется, вовлекая в него весь ногтевой валик. Характерно быстрое формирование просвечивающегося через кожу гнойника. В области воспаления практически сразу появляются сильные боли, нарушающие сон.
Общее состояние практически не страдает. При этой форме панариция лимфангит наблюдается крайне редко. В случаях самопроизвольного вскрытия гнойника при его неполном опорожнении процесс из острой формы панариция может перейти в хроническую. При отсутствии лечения и прогрессировании процесса существует риск прорыва гноя под основание ногтя и в подкожную клетчатку ладонной области, а также с переходом процесса на дистальный межфаланговый сустав кисти.
Подногтевой панариций
Чаще подногтевой панариций является осложнением паронихии, реже развивается первично – в результате колотой ранки/занозы в области свободного края ногтя, а также в случаях нагноения подногтевой гематомы. Характерны чрезвычайно интенсивные боли, что обусловлено сдавливанием формирующегося гнойника плотной ногтевой пластиной. Ногтевая фаланга резко отечна, под ногтем хорошо просвечивает гной. Страдает общее состояние: общее недомогание и повышение температуры до 38 С.
Подкожный панариций
Наиболее распространенный вид панарициев. Подкожный панариций развивается обычно при инфицировании глубоких колотых ранок (при уколе рыбьей костью, шипом растения, иглой и т. д.). Проявляется вначале незначительным покраснением и локальной невыраженной болью, которая через нескольких часов усиливается, приобретая пульсирующий характер. Палец отекает. Проявления со стороны общего состояние пациента варьируют от удовлетворительного состояния до его существенного ухудшения. При гнойниках, которые находятся под большим давлением, могут быть ознобы с резким повышением температуры до 38 градусов. При отсутствии (недостаточном/позднем лечении), существует риск распространения гнойного процесса на более глубокие анатомические образования (сухожилия, суставы, кости) пальца.
Костный панариций
Костный панариций развивается чаще при инфицировании открытого перелома или является следствием распространении инфекции с мягких тканей (подкожный панариций) на кость. Для него характерным является преобладание процессов расплавления кости над ее восстановлением (остеомиелит) с полным/частичным разрушением фаланги. Симптомы ранней стадии аналогичны симптоматике подкожного панариция, но гораздо более ярко выражены. Присутствуют пульсирующие, чрезвычайно интенсивные боли разлитого характера. Пораженная фаланга постепенно увеличивается в объеме, палец слегка согнут, имеет колбообразный вид, движения из-за боли ограничены. Кожа в месте поражения блестящая, гладкая, красная с цианотичным оттенком. Страдает общее состояние: озноб и лихорадка.
Суставной панариций
Развивается преимущественно в результате непосредственного инфицирования сустава (при открытых внутрисуставных переломах/проникающих ранах) или при распространения гнойного процесса при других видах панариция. Характерным является появление вначале незначительного отека и болезненности в суставе при движениях, которая затем усиливается, а любые движения пальцем становятся невозможными. Также нарастает и отек, который особенно выражен на тыльной поверхности пальца. В последующем в этой области образуется свищ. При пальпации — напряжение капсулы сустава.
Сухожильный панариций (гнойный тендовагинит)
Может развиться как при распространении патологического процесса из других отделов пальца или при ее прямом проникновении. Палец слегка согнут и равномерно отечен, характерны интенсивные боли, усиливающиеся резко при попытке осуществления пассивных движений, покраснение не выражено. При надавливании на сухожилия отмечается резкая болезненность.
Страдает общее состояние: слабость, плохой аппетит, повышение температуры до значительных цифр, реже — спутанность сознания. Этот вид панариция является чрезвычайно опасным, что обусловлено быстрым распространением гноя по сухожильным влагалищам с переходом на мышцы, кости пальца, а также мягкие ткани ладони, реже — предплечья. При отсутствии адекватного своевременного лечения сухожилие расплавляется полностью, а палец теряет функцию.
Анализы и диагностика
Диагноз ставится на основании клинических симптомов и жалоб пациента. Для уточнения локализации гнойника и установления формы панариция проводится пальпация специальным пуговчатым зондом. При необходимости (для исключения суставного/костного панариция проводят сравнительную рентгенографию пораженного и одноименного здорового пальца на другой руке).
Лечение панариция
Тактика лечения панариция пальца на руке, также как и лечение панариция на пальце ноги зависит от стадии заболевания. На ранних стадиях развития процесса (в серозно-инфильтративной стадии) может назначаться консервативное лечение антибактериальными препаратами. Для лечения острого процесса рекомендуется назначать антибиотики: Амоксициллин/Клавуланат или Эритромицин с Метронидазолом. При псевдомонадной инфекции (синегнойная палочка) — Цефоперазон, Ципрофлоксацин, Цефтазидим, Цефтриаксон. При панарициях кандидозной этиологии: внутрь — Флуконазол; местно Клотримазол, Натамицин, Нистатин.
Наиболее часто консервативно лечится воспаление ногтевого валика на руках и на пальце ноги, а также другие поверхностные панариции. В начальных стадиях лечение паронихии пальца допустимы компрессы/ванночки с спиртовым раствором Димексида, после чего на околоногтевой валик на пальце руки или на ноге наносится мазь/крем Левомеколь. Следует подчеркнуть, что если воспаление ногтевого валика не удается купировать в течение 2-3 суток необходимо обращаться к врачу, поскольку околоногтевой панариций может перейти в подногтевой панариций или прорыв гноя в дистальный межфаланговый сустав. При формировании гнойной полости — срочное хирургическое лечение.
Лечение панариция в домашних условиях
Лечение панариция на руке в домашних условиях можно проводить исключительно на ранней стадии заболевания. Наиболее часто народными средствами лечится паронихия на пальцах руки и поверхностный панариций на ноге. Для этой цели могут использоваться печеный лук, который прикладывается к месту поражения и меняется каждые 4-5 часов; теплые ванночки с солью и содой с добавлением нескольких капель йода или ванночки с марганцовкой; кашица подсоленного черного хлеба.
Вылечить паронихию пальца на ноге или на пальце руки поможет и лист алоэ; сок чистотела, ихтиоловая мазь, а также мазь Вишневского при прорыве гнойного содержимого. Однако следует не забывать, что лечение панариция пальца в домашних условиях является основной причиной позднего обращения в медицинское учреждение и причиной серьёзных осложнений. Нельзя пытаться самостоятельно прокалывать стенку гнойника на пальце, поскольку это не приведет к его ликвидации, а наоборот, утяжелит его течение. Также следует знать, что при глубоком панариции недопустимы согревающие компрессы и лечение мазями.
Доктора
Лекарства
- Димексид.
- Левомеколь (мазь).
- Амоксициллин/клавуланат.
- Цефоперазон.
- Цефтазидим.
- Ципрофлоксацин.
- Цефтриаксон.
- Эритромицин.
Процедуры и операции
В начальной стадии могут назначаться методы местной гипотермии, сеансы ультразвука, электрофореза, УВЧ-терапии, ванночки с солью/содой, повязки на палец на основе спирта и лекарственных препаратов. При глубоком/запущенном поверхностном панариции проводится вскрытие с применением местной анестезии. В пораженной области делаются соответствующие разрезы тканей, удаляется гной и омертвевшие участки ткани, вводит местного антибиотик. Разрезы дезинфицируют, жизнеспособные ткани дренируют и перевязывают. Для профилактики нагноения назначают лекарственные препараты местной и общей антибактериальной терапии.
Панариций у детей
Панариций у ребенка достаточно частое явление, что обусловлено частыми травмами пальца на руке, получаемых преимущественно при порезах, уколах, ущемлении дистальных фаланг ящиками/дверями, уколах, а также несовершенством иммунной системы у ребенка. Встречается у детей всех возрастов в том числе и у новорожденного. Клинические проявления аналогичны симптоматике панариция у взрослых, однако при этом значительно страдает общее состояние ребенка, что проявляется лихорадкой и высокой температурой. Принципы диагностики/лечения аналогичные.
Диета
Отсутствует.
Профилактика
Профилактика развития панариция сводится к:
- Предупреждению травматизации пальцев как в быту, так и на производстве.
- Тщательной обработке раневой поверхности пальцев с наложением стерильной повязки.
- Поддержанию чистоты рук.
Последствия и осложнения
В запущенных случаях панариций может осложниться остеомиелитом, флегмоной кисти/предплечья, общим заражением крови и стойкой деформацией пальца.
Прогноз
При адекватном/своевременном лечении первичные суставные панариции заканчиваются полным выздоровлением с сохранением функций поражённого пальца. При неадекватном/несвоевременном лечении прогноз менее благополучный, особенно при вторичных панарициях (при распространении нагноения с соседних тканей) в виде формирования деформаций фаланг/пальцев, анкилозов с нарушением их функций, а в ряде случаев ампутация фаланг и пальцев.
Список источников
- Петров C.B. Гнойные заболевания пальцев и кисти / C.B. Петров, H.A. Бубнова // Общая хирургия / C.B. Петров. М, 2007. — С. 592-708.
- Любский А.С., Алексеев М.С., Любский А.А., Бровкин А.Е. и др. Ошибки и осложнения при оказании меди
