Воспаление носовых пазух у грудничка
Насморк, особенно у маленьких детей — это явление, с которым родители борются по мере сил и возможностей. Причина, как они думают, обычная: посидел на сквозняке, промочил ноги – вот тебе и мокрый нос. В холодное время года без насморка не обходится ни один ребенок. Но не всегда его причины и последствия безобидны. Хронический насморк может стать причиной слабого развития малыша, различных серьезных болезней. Медики называют насморк синуситом. При заболевании детей требуется лечение, учитывающее анатомические особенности строения их лицевых костей.
Содержание:
- Синусит, его виды и формы
- Последствия синусита
- Причины заболевания синуситом
- Типичные симптомы
- Особенности протекания заболевания у детей разного возраста
- Особенности симптомов и осложнений при различных видах синусита
- Диагностика синусита
- Лечение синусита
- Медикаментозное лечение
- Физиотерапевтические методы
- Хирургическое лечение

Синусит, его виды и формы
Синусит – это общее название воспалительных заболеваний околоносовых пазух (синусов). Предназначением синусов является предварительный подогрев воздуха, поступающего в дыхательные органы. Черты лица человека, а также тембр его голоса во многом зависят от формы и размера пазух.
Всего таких пазух 7 (3 парных, расположенных с обеих сторон от носа, и 1 непарная – «клиновидная», расположенная над ним). Воспаление может возникнуть в одной из них или во всех сразу, с одной стороны лица или с обеих.
Все синусы соединяются с полостью носа узкими отверстиями, которые легко перекрываются при возникновении отека слизистой оболочки. При этом в пазухе скапливается слизь, происходит ее нагноение.
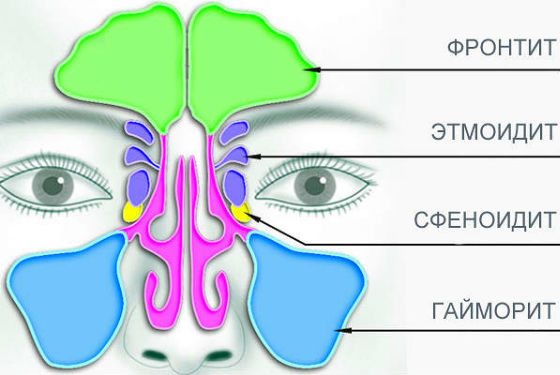
У детей лицевые пазухи формируются постепенно. Их строение меняется по мере взросления. Поэтому проявления заболевания у малышей разного возраста различны. В зависимости от того, в каких пазухах воспалена слизистая оболочка, синусит подразделяют на следующие виды:
- гайморит – воспаление верхнечелюстных («гайморовых») пазух, которые окончательно формируются только к 7 годам;
- фронтит – воспаление лобных пазух;
- этмоидит – воспалительный процесс в «решетчатых» пазухах;
- сфеноидит – процесс воспаления возникает в «клиновидной» пазухе.
Синусит возникает в острой форме (длится не более 3 месяцев), хронической (продолжительность заболевания больше 3 месяцев) и рецидивирующей (ребенок болеет периодически, через каждые 2-3 месяца и чаще). Легко протекающий острый синусит, как правило, наблюдается у ребенка при любой простуде. В тяжелой форме это заболевание встречается редко.
Видео: Е. Комаровский о том, как лечить гайморит
Последствия синусита
Воспаление вначале возникает обычно в слизистой оболочке носа, откуда распространяется на околоносовые пазухи. Нарушение вентиляции синусов и отек слизистой приводят к возникновению отечно-катаральной формы синусита, при которой наблюдается только воспаление слизистых оболочек синусов. При нагноении слизи возникает гнойная форма заболевания. Гной может попадать в кровь, а через нее – в другие органы (сердце, сосуды, почки, дыхательные органы).
Воспаление может распространиться на ухо (возникает отит), оболочки головного и спинного мозга (менингит – это заболевание, опасное для жизни). Возможно появление в носу полипов. Может возникнуть воспалительный процесс в костях и окружающих их мягких тканях (остеомиелит). Одним из последствий является воспаление глазницы, в результате которого появляются различные заболевания глаз.
Предупреждение: При возникновении у ребенка симптомов синусита нельзя заниматься самолечением. Домашнее лечение ведет к дальнейшему распространению патологического процесса и появлению тяжелых осложнений. Прежде всего, надо показать ребенка врачу, выяснить причину заболевания. Лечение при синусите отдельных видов значительно различается.
Хронический синусит приводит к ослаблению иммунитета у ребенка.
Причины заболевания синуситом
Синусит имеет различную природу, возникает вследствие инфекционного заражения, травм носа, наличия аллергии. В зависимости от этого выделяют следующие типы синусита:
- вирусный (возбудителями являются вирусы кори, гриппа и другие);
- бактериальный (возникает вследствие поражения стафилококками, пневмококками, стрептококками, хламидиями);
- грибковый (чаще всего проявляется в хронической форме при сахарном диабете, лейкозе);
- травматический (такой воспалительный процесс возникает из-за попадания в нос ребенка инородного тела, повреждения тканей носа при падении, ушибах, хирургических операциях);
- аллергический — образованию отеков способствует аллергическое воспаление слизистых оболочек лицевых пазух. Такой синусит появляется в определенный сезон, связанный с цветением растений. Его причиной может быть общение ребенка с домашним животным, а также воздействие других факторов, вызывающих аллергию.
Может проявиться смешанная форма заболевания. Нередко причиной синусита становится бронхиальная астма, бактериальное воспаление дыхательных путей, плохое состояние зубов у ребенка (кариес). Нередко возникает у ВИЧ инфицированных, детей, страдающих генными нарушениями, такими, как синдром Дауна, муковисцидоз (генетическое поражение дыхательных органов).
Причиной возникновения синусита у ребенка может быть искривление носовой перегородки.

Типичные симптомы
При заболевании синуситом у детей возникают симптомы заложенности носа, затруднения дыхания.
Появляется боль в области лба, щек со стороны носа. Боль отдает в челюсти, область глаз, усиливается при наклоне головы. Появляется насморк. Слизистое отделяемое из носа является обильным, жидким или плотным, окрашенным в желто-зеленый цвет.
Возможно появление неприятного запаха изо рта. Голос становится гнусавым. Температура может повышаться до 38°. Беспокоит, особенно к вечеру, сухой затяжной кашель, вызывающий тошноту и рвоту. Кашель усиливается к вечеру.
Малыш становится вялым и капризным. У него краснеют и начинают слезиться глаза, опухают веки.
Особенности протекания заболевания у детей разного возраста
У малышей до 3 лет носовые пазухи развиты слабо, поэтому застой слизи в них происходит реже. Синусит чаще всего носит вирусный или бактериальный характер. Проявляется не так ярко, как у взрослых. Хронический насморк часто сопровождается воспалением среднего уха, при котором из уха «течет». Малыши такого возраста не всегда могут пожаловаться на боль.
О наличии синусита говорит обычно затрудненное дыхание. Ребенок очень беспокойный, отказывается есть и пить, плохо спит, постоянно капризничает. Грудному малышу трудно сосать грудь или бутылочку, так как он не может нормально дышать с заложенным носом.
Дети старшего возраста уже могут четко объяснить, где у них болит, обрисовать свое состояние. В отличие от маленьких детей, у них чаще всего бывают воспалены несколько пазух (возможно общее поражение всех синусов). Гнойная слизь имеет примеси крови.
Кроме болезненных симптомов и заложенности носа у них заметно снижение чувствительности к запахам, светобоязнь, появление сухости в горле. Першение приводит к мучительному ночному кашлю. Температура повышается до 39°. Состояние ухудшается к вечеру. Нарастает утомляемость, раздражительность, ухудшается память и внимание. Малыш храпит во сне, часто просыпается.

Особенности симптомов и осложнений при различных видах синусита
По характеру симптомов врач может установить, каким видом синусита заболел ребенок, и предусмотреть возможные осложнения.
Гайморит. Для него характерны боли с одной стороны верхней части носа или обеих, отечность век. Появляется ощущение выпученности одного или обоих глаз. Расположение гайморовых пазух таково, что гной может непосредственно попадать в черепную полость. Поэтому осложнением часто бывает менингит. Из-за гайморита обостряется ангина, хронический бронхит. Возможно гнойное поражение костей верхней челюсти, развитие воспаления лицевого нерва.
Фронтит. Боль ощущается в основном в области лба и распространяется в другие части лица, усиливается при надавливании на внутренний угол глазницы, при ярком освещении. У больного слезятся глаза, появляются отеки на лице. Выделения из носа наиболее обильны утром, у них имеется неприятный запах.
Осложнением хронического фронтита может стать воспаление кости лобной пазухи, образование свища из-за некроза. Возможно поражение глазницы, возникновение менингита, развитие абсцесса мозга, заражения крови.
Сфеноидит. Боль возникает в области затылка и висков. Наблюдается расстройство обоняния, слабость, высокая температура. Опасными осложнениями являются поражение зрительного нерва, менингит, абсцесс.
Этмоидит. Признаки этого заболевания характерны для гриппа и ринита. Боль возникает в области переносицы, внутреннего края глаза. Носовое дыхание может отсутствовать полностью. Выделения из носа вначале прозрачные, не имеющие запаха. Затем они густеют, становятся зелено-желтыми, гнойными. Температура в начале заболевания резко поднимается до 40°. У грудничков возникает частое срыгивание.
При длительном течении возможно попадание гноя в глазницы, нарушение зрения (двоение в глазах, снижение остроты зрения, сужение обзора). Может возникнуть воспаление мозговых оболочек.
Видео: Признаки синусита у детей. Терапия комбинированными препаратами
Диагностика синусита
Прежде чем назначить препараты для лечения, врач должен знать точно, каким видом синусита болен ребенок, что явилось причиной заболевания. Для того чтобы обследовать область носоглотки и диагностировать синусит, применяются следующие методы обследования:
- Традиционный осмотр всех областей носовой полости с помощью специальных зеркал (риноскопия).
- Осмотр пазух с помощью эндоскопа (при оптическом увеличении и освещении) – эндоскопия.
- Производится рентген лицевой части головы для исследования околоносовых пазух.
- Компьютерная и магнитно-резонансная томография. Применяется для обнаружения полипов в носу, искривления носовой перегородки, оценки степени распространения воспалительного процесса, изучения характера осложнений.
- При подозрениях на аллергический синусит проводится тест на аллергены. Лечение такого заболевание не имеет смысла, если ребенок будет и дальше находиться в контакте с вредным для него веществом.
- Проводится анализ мазка из носа на антитела к вирусным инфекциям.
Помимо этого, обязательно делается бактериальный посев слизи из пазух носа, чтобы выяснить, какой вид бактерий вызвал заболевание.
Видео: Как лечат синусит. Промывание носа в домашних условиях
Лечение синусита
Лечение синусита у детей направлено на устранение причины болезни, снятие заложенности носа и восстановление носового дыхания. Необходимо избавиться от воспаления слизистых оболочек носовых пазух, предотвратить осложнения. Возможно лечение консервативным способом с помощью лечебных препаратов и физиотерапевтических процедур, а также с помощью хирургического вмешательства (проведения пункции носовой пазухи).
Медикаментозное лечение
При консервативном лечении используются антибиотики, сосудосуживающие и антисептические средства, препараты противоаллергического действия.
Антибиотики. Обычно их рекомендуется назначать после выяснения бактериального происхождения заболевания и получения результатов бактериального посева, показывающего тип бактерий и чувствительность к антибиотикам определенного вида. Однако если у ребенка наблюдается резкий подъем температуры и появляются обильные гнойные выделения из носа, то есть возникает опасное состояние, врач сразу назначает антибиотик. При этом результат посева бывает готов только через несколько дней, а осложнения у детей наступают очень быстро. После получения результатов анализа прием антибиотика корректируется.
Назначаются антибиотики пенициллинового ряда (ампициллин, амоксиклав), а если у ребенка имеется аллергия на эти препараты, то применяются сумамед, азитромицин и другие препараты-макролиды.
Сосудосуживающие средства. Сосудосуживающие средства применяют для уменьшения отека слизистой, что помогает ребенку дышать носом. Такие средства способствуют высушиванию слизистой, поэтому их применяют в течение 5-6 дней, не дольше. Используются детские капли отривин, називин, тизин. Для малышей старше 3 лет эти средства можно применять в виде спреев.

Антисептические и противовоспалительные средства. К ним относятся капли протаргол, колларгол вяжущего действия. Для устранения воспаления назначается закапывание препарата биопарокс или смазывание слизистой носа мазью бепантен, смягчающей слизистую и ускоряющей ее заживление.
Антигистаминные препараты. Они позволяют устранить действие аллергенов, снять такие симптомы, как слезоточивость, отеки, аллергический насморк. Используются кларитин, зиртек, цетрин.
Примечание: При назначении любых лекарств учитывается возраст и вес пациента, чтобы не допустить передозировки и ее последствий для печени и иммунной системы.
Жаропонижающие средства. Для снижения температуры тела применяются панадол, парацетамол, мбупрофен, но ни в коем случае не препараты аспирина, способствующие возникновению носового кровотечения.
Физиотерапевтические методы
Они позволяют улучшить циркуляцию крови в слизистых оболочках, ускорить обменные процессы, снять воспаление. Используются такие методы, как кварцевание носовой полости, УВЧ, электрофорез, лазерная терапия, инфракрасное облучение с помощью лампы «Соллюкс».
Активно применяются ингаляции препаратами, разжижающими слизь, способствующими регенерации слизистой (0.2% раствором этония, интерфероном). Практикуется промывание носа специальными солевыми растворами. Используются также массаж биологически активных точек лица и лечебная дыхательная гимнастика.
Для ингаляции в домашних условиях после согласования с врачом и при отсутствии у ребенка аллергии на растения можно использовать отвары ромашки, календулы, картофеля.
Хирургическое лечение
Такое лечение проводится, если достичь эффекта другими методами не удается. Производится прокол пораженных пазух, промывание их антисептическими растворами и введение антибиотика. К хирургическим методам относится и операция по устранению искривления носовой перегородки, которая проводится обычно после 14 лет.
Чтобы избежать развития синусита, ЛОР-врачи рекомендуют закаливать ребенка, укреплять его иммунитет, вовремя обращаться к врачу для лечения простудных и аллергических заболеваний, поддерживать в квартире оптимальную температуру и влажность воздуха.
11 августа 2017

Ольга Пискунова
Врач-терапевт общей практики
Источник
Интернет пестрит растиражированной фразой «У детей до года (двух лет) гайморита не бывает, потому что не сформированы гайморовы пазухи». БРЕХНЯ это, товарищи! Гайморит бывает и до года, и у грудничков, и у младенцев!
Будучи свежевыписанными жертвами гнойного гаймороэтмоидита (этмоидит — это пазухи ближе к глазам воспаляются), расскажу немного про наш опыт, про позицию врачей Морозовской больницы, ну и просто систематизирую свои впечатления.
Симптомы, с которыми мы попали в больницу: температура 38+ 4 дня, дикая слабость (ребёнок постоянно спит, просыпаясь в подавленном или истеричном состоянии не более, чем на полчаса), отдедяемое из носа в виде густой слизи сперва зелёного цвета, потом с примесью крови, потом бурая жуть; опухшие и отёкшие красные глаза.
Молоденькая докторша, вызванная из местного детского центра, списала температуру на зубы, а глаза на аллергию, мол, не-не-не, какой гайморит в 9 месяцев, неее, не бывает… Глупая. =(
Итог: госпитализация на 6 дней, ежедневные процедуры по чистке носа, антибиотики 10 дней. ЧИСТКА носа — залог здоровья! Только механическая чистка спасёт от осложнений, ибо у малышей там всё близко, узко, и сопли сами по себе никуда не денутся.
Как это делают в Морозовке.
1. Берут турунды из бинта (в 2-3 слоя шириной 8 мм, длиной 5-7 см), смачивают их сосудосуживающим, запихивают изогнутым пинцетом в нос глубоко, нос заклеивают пластырем (чтоб не достали и не вычихнули). 10 минут жить с таким носом.
* какое сосудосуживающее лучше? «Ну сколько вам денег не жалко, такое и покупайте, они все одинаковые!» — цитата. Именно там нам смачивали турунды средством Ринорус. По факту это ксилометазолин, торговых названий тьма. Прописывают потом Називин капли, до года 0,01%.
2. Через 10 минут пастырь и турунды выбрасываются, начинается аспирация. Велено иметь свой Отривин бэби. Ни груша, ни клизма, ни электронный отсос, а именно отривин бэби, нос-в-рот В больнице из насадки вынимают фильтр и мундштук, подлючают трубку к насосу. Кончик насадки смазывают левомеколем. Держать дитё крепко (рукой обнимать руки и держать тела, коленями зажимать ноги, другой рукой прижимать голову к своей груди ладонью на лоб), одну ноздрю затыкают, в другую вставляют аспиратор. Глубоко, до вакуума, и под разными углами. Это надо видеть, чтоб уметь, ибо, я уверена, ни одна нормальная мать в здравом уме и трезвой памяти просто по наитию ТАК засовывать аспиратор и там шуровать не будет. Отсасывать, пока есть что. Может пойти кровь — это нормально.
3. Обработка чистого носа. По-разному было. Капали ринофлуимуцил, вставляли турунды с диоксидином (20 минут пластырь на нос).
Самой велено аспирировать каждые 15-20 минут, и 3-4 раза в день капать их секретный «микс»: смесь називина, левомицетина и дексаметазона. Мамы в больгице обсуждали, что суперская штука, даже им носы прошибало на ура.
Из выписки:
1. Продолжать антибиотик до 10 дней (цефалоспорин)
2. Совместно с антибиотиком: Зиртек 5к 1 р/д; пробиотик Нормобакт 1 пак р/д. В самой больнице давали Бифидумбактерин по пакету 3 р/д и Фенистил 5к тоже 3 р/д.
3. Обработка носа 3 раза в день: Полидекса с фенилэфрином пшик в нос, 10 минут ждать, аспирация, Ринофлуимуцил пшик в нос.
4. Явка к ЛОРу по месту жительства по окончании приема антибиотиков.
На словах:
— нос младенцам никогда не промывать спреями типа аквалоров (с нами лежала месячная малышка с гнойным отитом — ей промыли носик спреем…), максимум — капать. И вообще никогда и ни за что не пользоваться Долфином, чревато отитом.
— а как же назначенные спреи? Они слабые и мягкие, теоретически можно флакон от ринофлуимуцила использовать с физраствором для промывки, хотя и не рекомендуется.
— чистый нос — залог здоровья; если пошли жидкие сопли прозрачные — аспирация каждые 15 минут. Зелёные сопли сами не пройдут.
— перед аспирацией (не после!) капать сосудосуживающие за 10 минут.
— альбуцид (сульфацил натрия), левомицетин — глазные капли, младенцам можно в нос
— персиковое масло — для чистки, смазки и увлажнения, по капельке и без фанатизма, на случай «хочется что-то сделать, но не знаю, что».
Самое главное: никого не призываю к самолечению! У младенцев всё развивается очень, безумно быстро, и если самим ставить эксперименты, оно может плохо кончится. Так что лучше ко врачу сразу. Увы, врачи бывают дурами, как и нам попалась, потому пост по большей части для предупреждения и запугивания: бдите! 😉 Никому не болеть, всем здоровья!
Источник
