Воспаление нерва при артрозе

Поэтому желательно все-таки разобраться получше. Тем более, что это вполне возможно.
Артрит – это всегда воспалительный процесс, причем при данном диагнозе он носит системный характер, т.е. распространяется в масштабах всего организма. Таким образом, боли в суставах и прочая специфическая симптоматика при артрите – это лишь одно из проявлений системного воспаления.
Артроз (более полное и корректное название «остеоартроз») – это не воспалительная, а метаболическая патология. В силу тех или иных нарушений обмена веществ в суставных тканях (прежде всего, в хрящевой) начинаются и прогрессируют дегенеративно-дистрофические процессы, появляются характерные костные разрастания, солевые отложения и т.д.
Артритом страдают примерно 1-2% населения земного шара. В большинстве случаев диагноз устанавливается в возрасте до 40 лет; в пожилых и старческих выборках доля больных увеличивается до 5%.
Артроз же относят к наиболее распространенным заболеваниям вообще: по разным оценкам, доля лиц с теми или иными проявлениями остеоартроза в общей популяции вдесятеро больше, чем доля больных с артритами, и составляет 10-20%. Заболеваемость и распространенность также зависят от возраста: по мере естественного износа суставов и возрастных изменений в обмене веществ процент больных артрозом увеличивается; после 70 лет остеоартрозом страдают практически все. Древние китайцы отразили эту тенденцию мудрым наблюдением: «возраст человека определяется тем, насколько здоровы его суставы». Иными словами, тот, кто сумел сохранить суставы здоровыми и подвижными – даже в глубокой старости остается молодым.
Причины
Как показано выше, артрит – заболевание воспалительное. Оно может быть вызвано жизнедеятельностью болезнетворных микроорганизмов (вирусов, бактерий, грибков), однако наибольшую известность и медико-социальную значимость имеет ревматоидный артрит, при котором воспаление суставов обусловлено аутоиммунными причинами: защитная система организма в силу того или иного сбоя начинает атаковать собственные клетки и ткани.
Остеоартроз, – равно как и остеохондроз, лигаментоз и пр., – медленно протекающий дегенеративный процесс. Его суть и причина состоит в дистрофических изменениях: ткани суставов недополучают или получают неправильное питание, поэтому сокращаются в объеме, утрачивают функциональную состоятельность, замещаются соединительной или окостеневшей тканями – что и формирует характерную клиническую картину. Фактором риска служит наследственная предрасположенность, перегрузки суставов, гиподинамия при некоторых профессиях, травмы и т.д.
Симптоматика
Отличительным признаком артрита является то, что воспалением поражаются не только суставы, но о околосуставные структуры, а также другие системы организма (напр., сердечнососудистая, пищеварительная, нервная и т.д.).
При артрите наблюдается покраснение и припухлость в области пораженного сустава; суставные боли мало (или вообще не) связаны с физическими нагрузками, могут возникать в ночное время и в состоянии покоя, а при возобновлении активности, наоборот, стихают. Зачастую артрит сопровождается общевоспалительными симптомами: субфебрилитетом, общим недомоганием, слабостью, снижением массы тела и т.д. Боли могут носить перемежающийся (от сустава к суставу) приступообразный характер и при приступах достигать очень интенсивной степени. Практически во всех случаях первые симптомы артрита замечаются в лучезапястных суставах и/или пальцах рук.
В отличие от сказанного, артроз обычно манифестирует в коленных, голеностопных, тазобедренных суставах. Типичной является пропорциональная зависимость интенсивности суставных болей от движения: в состоянии покоя боль успокаивается. По мере нарастания органических изменений (атрофия одних тканей и аномальное разрастание других) все более выраженной становится деформация суставов, ограничение их подвижности, тенденция к хрусту и щелчкам при движениях. На поздних этапах болевой синдром может присутствовать и при неподвижном положении тела.
Следует отметить, что длительно протекающее или хроническое воспаление (артрит) может запустить и/или ускорить тканевую дегенерацию в суставах (артроз), и наоборот: при занесении инфекции или отложении агрессивных соединений в артрозном суставе может начаться воспалительный процесс. Однако изучение анамнеза и динамики заболевания, данных лабораторного и инструментального обследования позволяет установить, какой процесс является первичным по отношению к другому, а какой носит характер вторичной, присоединившейся патологии.
Диагностика
Существует ряд разновидностей артрита (отличающихся между собой весьма существенно), а также различные формы и стадии артроза и, наконец, симптоматически сходные заболевания опорно-двигательного аппарата. Все это требует тщательной диагностики и дифференциации. Наибольшее значение в этом плане имеют клинический и биохимический анализ крови, ревмопробы, рентгенологические исследования. По мере необходимости и по конкретным особым показаниям могут назначаться радиоизотопное исследование, компьютерная или магнитно-резонансная томография, артроскопия и другие процедуры.
Лечение
Следует понимать, что оба заболевания относятся к хроническим, комплексным и потому сложным в курации патологическим процессам, которые на данном этапе развития медицины полностью вылечить практически нереально. Именно этим, к слову, объясняется склонность пациентов применять бесчисленные «народные методы лечения больных суставов» – в лучшем случае, параллельно с назначенной схемой и по согласованию с врачом, а то и вместо адекватной терапии. Соответственно, результаты варьируют очень широко: от существенного облегчения до тяжелых обострений.
И при артрите (особенно), и при артрозе, – первоочередной терапевтической задачей является купирование первичного или вторичного воспалительного компонента. С этой целью, как правило, назначаются нестероидные противовоспалительные средства, эффективность которых в отношении симптомов артрита значительно выше (один из дифференциальных признаков).
Общими и обязательными принципами являются также нормализация водно-солевого баланса и обмена веществ – с этой целью врач разрабатывает и предписывает индивидуальную диету с особым режимом потребления жидкости.
Другим стратегическим направлением терапии выступает максимально возможное устранение спазмов в зоне пораженных суставов, – тем самым нормализуется приток крови, питание и оксигенация тканей, что исключительно важно как при артрозе, так и при артрите.
Необходима также суставная гимнастика, массаж и другие физиотерапевтические процедуры; однако показания и назначения в каждом случае настолько индивидуальны, что давать какие бы то ни было рекомендации, – касательно лечения или профилактики обострений, – может только лечащий врач.
Источник
«Воспаление седалищного нерва» (ишиас) — частый запрос в интернете. Однако под маской болей в ягодице, которые отдают в заднюю часть бедра, скрывается целый комплекс проблем: от радикулита до артроза тазобедренного сустава. Как отличить их между собой? Когда нужно обязательно обратиться к специалисту и к какому именно? Чем грозит боль в области седалищного нерва? Как избавиться от нее раз и навсегда? Об этом рассказал травматолог-ортопед, мануальный терапевт Александр Зайкин.
«Хитрая» патология
Седалищный нерв начинается от поясницы (там он представляет собой тоненькие веревочки, корешки). В ягодичной области они объединяются в плотный жгут, который затем спускается по
задней части бедра. Боль в пояснице, ягодичной области, бедре может быть связана как непосредственно с воспалением седалищного нерва, так и со множеством других патологий, которые дают схожую клиническую картину.
Александр Зайкин: «Многие люди в бытовом разговоре подменяют понятие «воспаление седалищного нерва» разными другими синдромами, вызывающими эти ощущения в теле. Проблема кажется очень распространенной, но на самом деле это не воспаление седалищного нерва, а целый ряд других проблем, которые попадают под этот симптом. Такие боли мы можем называть ишиас, люмбоишалгия (боль в пояснице и по задней части бедра, отдающая по ходу седалищного нерва), вертеброгенная боль (из-за позвоночника)».
Существует целый ряд патологий, которые дают похожую клиническую картину и могут попадать под категорию «воспаление седалищного нерва».
- Радикулит. Корешки поясничных нервов идут через ягодицу, заднюю часть бедра и доходят до пальцев ног. Раздражение корешков поясничных нервов может быть вызвано грыжами межпозвоночных дисков, артрозом межпозвонковых суставов, опухолями позвоночника и другими причинами.
- Спазм грушевидной и ягодичных мышц.
Александр Зайкин: «Если рассматривать анатомию ягодичной области, то под ягодичными мышцами (большой, средней, малой) идет грушевидная. Она крепится с одной стороны к наружному вертелу бедренной кости, другая точка прикрепления – крестец с этой же стороны. Эта мышца часто бывает напряжена и спазмирована рефлекторно из-за радикулитов, проблем с тазобедренным суставом, межфасциальных синдромов, длительного вынужденного положения и т. д. В этих случаях проходящий под грушевидной мышцей седалищный нерв раздражается и вызывает болевой синдром. Но это не воспаление седалищного нерва. Чаще всего при проработке грушевидной мышцы наступает облегчение».
- Артроз тазобедренных суставов, проблемы со связками, мышцами могут давать отраженные боли по задней части бедра.
- Грыжи межпозвоночных дисков.
- Сакроилеит. Воспаление крестцово-подвздошного сочленения тоже может давать отраженные боли, имитирующие воспаление седалищного нерва.
- Гиперлордоз. Нарушение осанки вызывает перенапряжение мышц поясницы и боли.
- Хамстринг-синдром. Воспаление мышц задней поверхности бедра в связи с травмами, перегрузками.
Кто в группе риска?
Столкнуться с такими болями может каждый, а вот перевести их в разряд хронических больше вероятность:
- у профессиональных спортсменов или тех, кто чрезмерно нагружает себя в тренажерном зале;
- работников тяжелого физического труда (например, грузчиков);
- тех, кто ведет сидячий образ жизни (офисные работники входят в эту категорию);
- любителей сидеть, поджав ногу или скрутившись неудобно (риск спазмы грушевидной мышцы);
- имевших проблемы с суставами с детства (врожденный вывих бедра или дисплазия тазобедренного сустава высокой степени).
Как выявить воспаление седалищного нерва?
Справиться с болями в спине, ягодицах, бедре люди часто пытаются самостоятельно: назначают сами себе прогревания, обезболивание. Делать этого категорически нельзя, поскольку, например, при наличии опухоли это только усугубит положение.
К кому обращаться за помощью?
- Неврологу.
Александр Зайкин: «Я в своей практике в первую очередь спрашиваю у людей, как все началось, есть ли четкая связь с тем, что человек делал. Возможно, он наклонился и почувствовал прострел в пояснице, отдающий в ногу. Может, поднял какую-то тяжесть, сделал энергичное амплитудное движение в пояснице и др. Для начала нужно обратиться к врачу-неврологу. Специалист должен проверить чувствительность с двух сторон зон иннервации седалищного нерва, мышечный тонус, силу. Если есть нарушения в седалищном нерве или каком-то корешке, то по его ходу будет возникать боль или понижение чувствительности. Если наблюдаются признаки поражения нерва, тогда есть смысл продолжать диагностику, выполнять МРТ или использовать другие методы. Рекомендую убегать от таких докторов, которые направляют на МРТ сразу, без сбора анамнеза и неврологического и ортопедического осмотра».
- Травматологу-ортопеду.
Александр Зайкин: «Если боль появляется после нагрузок на тазобедренные суставы (человек приседал, наклонялся, много прошел), сначала локализуется больше в проекции тазобедренного сустава, потом постепенно смещается в ягодицу, отдает в ногу, то следует заподозрить артроз тазобедренного сустава. В таком случае нужно обращаться к травматологу-ортопеду. При артрозах сразу страдает внутреннее вращение бедра. При ортопедическом осмотре это будет сразу понятно даже без рентгена».
- Врачу ЛФК.
Александр Зайкин: «Если человек отмечает, что у него появляется боль после наклонов-разгибаний, движений, тренировок, при этом он не испытывает боли в пояснице, но есть неприятные ощущения в ягодицах, нащупал какую-то точку, при нажатии на которую у него стреляет прямо в ногу, то, скорее всего, это межфасциальные болевые синдромы. Есть группы мышц, которые при неправильных тренировках, при чрезмерном напряжении вызывают необратимый спазм мышц. При раздражении этих зон чувствуется отраженная боль по ходу седалищного нерва (но это не воспаление). Тут можно обратиться не только к врачу-неврологу или ортопеду, но и к врачу ЛФК. Такие состояния лечатся специальными физическими упражнениями».
Когда идти к врачу?
Боль в пояснице, задней части бедра хоть раз в жизни испытывал, наверное, каждый. В каких случаях идти к врачу надо безотлагательно?
- Если боли ночные. Это подозрение на опухоль.
- Если боли не связаны с физической нагрузкой, движениями, а возникают как бы сами по себе.
- Если боли беспокоят очень молодых или очень пожилых людей.
Александр Зайкин: «В первую очередь нужно проанализировать, с чем связана боль, исключить провоцирующие факторы (подъемы тяжестей, длительное вынужденное положение сидя). Желательно поделать упражнения для растяжки грушевидной мышцы, попробовать прокатать ее теннисным мячиком. Допускается 1–2 дня принимать нестероидные противовоспалительные средства. Если это не приносит облегчения или эффект временный, имеет смысл идти к врачу. В случаях, когда есть опухоли, грыжи запущенной степени, артроз, сильное воспаление мышц, без врачебной помощи никак не обойтись».
Лечение воспаления седалищного нерва
Лечение в каждом конкретном случае назначает врач в зависимости от конкретной причины.
- Фармакотерапия. Назначение противовоспалительных нестероидных средств.
- Физиотерапия.
- Лечебная физкультура. Выполнение специальных упражнений обязательно для лечения и профилактики воспаления седалищного нерва.
- Хирургическая помощь. Она касается грыж межпозвонковых дисков (только 3–5% из них лечатся хирургически), артроза тазобедренных суставов высокой степени или опухолей. Чаще всего проблема решается с помощью фармакотерапии и упражнений.
- Исключение длительных статических нагрузок.
- Подбор правильного положения на рабочем месте.
- Исключение провоцирующих факторов (например, подъем тяжестей).
- Физическая реабилитация. Например, лечение положением. Когда болит спина — нужно лечь, выполнять упражнения для вытягивания.
Хочешь быть здоровым — меняй образ жизни
Надеяться на волшебные таблетки и процедуры стратегия не самая успешная. Чтобы избавиться от болей в области седалищного нерва, придется изменить образ жизни. Для тех, кто слишком сильно увлекается физическими нагрузками, их нужно разумно понизить. А вот представителям сидячих профессий лучше не дожидаться срочных состояний, а включать в свою жизнь элементы физической активности.
- Зарядка.
Александр Зайкин: «С утра мы любим выпить чашечку чая или кофе, точно такой же привычкой должна стать легкая суставная гимнастика. В течение дня каждый час нужно сделать производственную гимнастику (офисную йогу). Каждый час пошевелить плечами, шеей, сделать наклоны-разгибания для позвоночника, боковые наклоны-вращения, поприседать, поделать выпады, порастягивать икроножные мышцы и голеностопные суставы, поморгать глазами, посжимать пальцы. Это займет лишь 5–10 минут в течение каждого часа. А польза для организма колоссальная».
- Прогулка.
10 тысяч шагов — обязательный минимум для каждого человека, который заботится о своем здоровье.
- Дополнительные активности. Бассейн, танцы, бег, велопрогулки и др.
Александр Зайкин: «Чтобы «не заржаветь», достаточно выполнять гимнастику каждый час и следить за нормой по количеству шагов. А вот для того, чтобы иметь действительно запас сил и бодрости, нужно подключить еще дополнительные физические занятия — по силам и по душе. Тогда вместе с профилактикой воспаления седалищного нерва вы избавитесь и от апатии, состояния опустошенности и многих других проблем».
Подписывайтесь на наш канал в Telegram, группы в Facebook, VK, OK и будьте в курсе свежих новостей! Только интересные видео на нашем канале YouTube, присоединяйтесь!
Материалы на сайте 24health.by носят информационный характер и предназначены для образовательных целей. Информация не должна использоваться в качестве медицинских рекомендаций. Ставит диагноз и назначает лечение только ваш лечащий врач. Редакция сайта не несет ответственности за возможные негативные последствия, возникшие в результате использования информации, размещенной на сайте 24health.by.
Читайте нас на Яндекс-дзен
Источник
4 июля 2019
Литвиненко А.С.
6545
Ишалгия – это боль, которая появляется в результате воспаления седалищного нерва. Нередко данное заболевание приравнивают к ишиасу, однако это немного ложное отождествление. Дело в том, что ишиас представляет собой более обширное понятие.
Ишиалгия – это боль, которая вызвана сдавлением, воспалением или повреждением седалищного нерва. Нередко данное заболевание называют ишиас, что связано с распространением болей по ходу седалищного нерва.
Причины появления ишиалгии
Воспаление седалищного нерва — сопровождается сильными болями, поэтому считается очень мучительным и неприятным заболеванием. Причем может встречаться не только как самостоятельное заболевание, но и как синдром некоторых других болезней позвоночника, связанных с воспалением седалищного нерва.
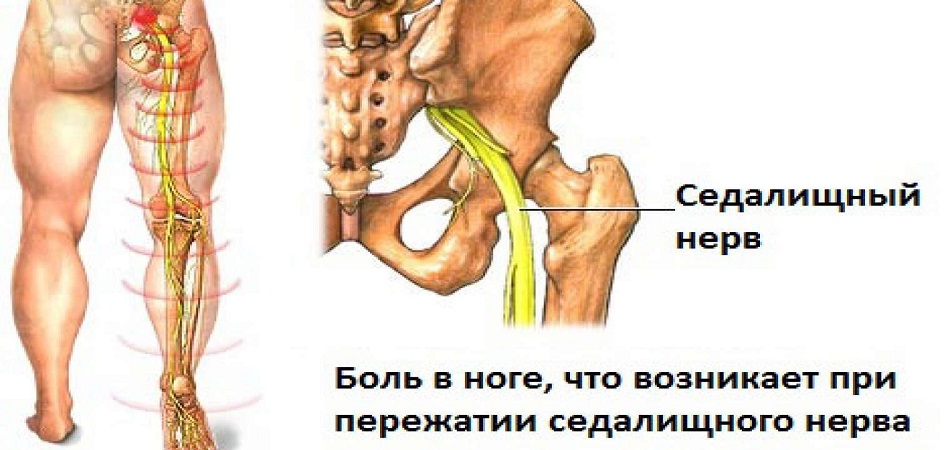 |
| На схеме показана иррадиация боли по ходу седалищного нерва при его воспалении |
Наиболее часто ишиалгия седалищного нерва встречается при:
- беременности и после родов;
- различного рода искривлений позвоночника;
- остеохондроза;
- протрузия и грыжа межпозвоночного диска.
Ишиалгия: симптомы заболевания
Одним из основных симптомов болезни является очень сильная боль, иногда пациенты так и говорят словно «прострелило» в пояснице. В своём типичном проявлении боль идет от поясницы к ягодичной области, после чего может проявляться даже на тыльной стороне стопы. Боль чаще всего локализуется только на одной стороне.
 |
| Болевой синдром в пояснице при ишалгии |
Также могут проявляться такие признаки:
- нарушение движений,
- напряжение мышц поясничной области,
- пониженная чувствительность в зоне,
- чувство слабости в конечности.
Записаться на лечение ишиалгия
Современное лечение ишиалгии
Ишиалгия седалищного нерва, лечение которой уже много лет успешно проводят специалисты клиники Стопартроз, диагностируется зачастую на приёме врача-невропатолога или же вертебролога. На основании жалоб, неврологических проявлений и внешнего вида пациента, уже можно поставить предварительный диагноз — ишиалгия. Для того же, чтобы выявить истинные причины, необходимо провести дополнительное обследование
Чтобы исключить другие заболевания, сопровождающиеся болью в пояснице, врач может назначить анализы крови и мочи, например что бы исключить заболевания почек.
Чтобы лечение было максимально эффективным, нужна своевременная и точная диагностика, которую благодаря современному оборудованию и высокой квалификации врачей может гарантировать наша клиника.
Лечение указанного заболевание сводится к устранению боли, а также ликвидации воспалительных процессов, нормализации мышечного тонуса, восстановлении движений в позвоночнике. В нашей клинике предпочтение отдается без операционным методам лечения.
Посмотреть все методы →
Цены
Ознакомиться с ценами подробнее можно здесь
Наши врачи

ЛИТВИНЕНКО Андрей Сергеевич
Травматолог ортопед
Врач спортивной медицины
Стаж: 17 летЗаписаться

СКРЫПОВА Ирина Викторовна
Физиотерапевт
реабилитолог
Стаж: 16 летЗаписаться

СИДЕНКОВ Андрей Юрьевич
Травматолог ортопед
Врач спортивной медицины
Стаж: 10 летЗаписаться

ЖЕЖЕРЯ Эдуард Викторович
Врач-ортопед
вертеброневролог
Стаж: 17 летЗаписаться
Источник

