Воспаление надпочечников и щитовидной железы

Эндокринные железы не только регулируют и контролируют работу всего организма, но и тесно взаимосвязаны между собой. Далее речь пойдет о взаимосвязи ЩЖ и надпочечников.

Зачем нужны надпочечники?
Надпочечники — это две маленькие парные железы, дислоцированные на верхушках почек, весом около 5 гр. каждая. Они немного различны по форме: правая железа имеет пирамидальную форму, левая – полусферическую. Имеют 2 слоя внутри – корковый и мозговой. Оба слоя вырабатывают разные гормоны, всего около 50.
Кроме этого, эти слои имеют разное строение. Корковый – наружный, более широкий (cortex, поэтому и название – «гипокортицизм»). Внутренний слой или мозговой (центральный) – занимает всего 20%. В этой части продуцируются гормоны, влияющие на АД и регулирующие сокращение сердечной мышцы — адреналин, дофамин, норадреналин.
Их дефицит недостаточности надпочечников не дает. Корковый слой продуцирует:
- ГКС: кортизол (гормон стресса) и кортикостерон;
- минераллокортикоиды: альдостерон(участие в метаболизме воды);
- андрогены – у представителей обоего пола: андростендион, дегидроэпиандростерон;
- женские половые гормоны (минимальные количества): эстроген и прогестерон.
Если выработка половых гормонов у женщин нарушается, у них развиваются вторичные мужские половые признаки. Также надпочечники создают гормоны для участия в обменных процессах и иммунитете.

Помимо всего, надпочечники регулируют стрессовые ситуации, помогая их переживанию выработкой особого гормона – кортизола. Работой надпочечников опосредованно командуют гипоталамус и гипофиз. Это происходит так: гипоталамус вырабатывает кортиколиберин, который доходит до гипофиза и стимулирует выработку АКТГ (адренокортикотропный гормон). Он уже непосредственно воздействует на надпочечники.
Причины заболеваний желез
Есть целый ряд причин, нарушающих работу надпочечников и ведущих к их заболеваниям. Выработка гормонов при этом может меняться в 2 направлениях. Сюда относятся воспаления в организме; поражение гипоталамуса и гипофиза; опухоли желез; нарушения кровотока; болезни сосудов; аномалии врожденные; нарушения ЩЖ.
Например, болезнь надпочечников феохромоцитома развивается при опухолях ЩЖ. Работа коры надпочечников несильно нарушается при гипотиреозе, но тут вступает в игру нарушенная печень, замедляющая распад гормонов и замедление их вывода с мочой, из-за чего количество в моче 17 — кетостероидов(продуктов распада гормонов)снижается.Снижение работы ЩЖ всегда снижает и работу надпочечников – СУН (синдром усталости надпочеников).
Нормальный уровень кортизола, в свою очередь, нужен для нормального функционирования ЩЖ. При его недостатке гипотиреоз будет развиваться независимо от уровня Т3, Т4, ТТГ и rT3. Гипотиреоз увеличивает выработку кортикостероид-связывающего глобулина (транскортина), связывающий кортизол и переводящий его в неактивную форму и еще больше снижая его количество.
Так возникает порочный круг – связь обоих желез налицо. Помимо этого, при гипотиреозе плохо работает печень и не вымывает кортизол с нормальной скоростью, задерживая его у себя. Поэтому в анализах крови кортизол может быть повышен при реальном минимуме его в организме.
При диагностировании гипотиреоза необходимо сдавать мочу на свободный кортизол или его четырехкратное тестирование в слюне для анализа его выработки в организме. Также при гипотиреозе для оценки скорости метаболизма важно не только определение тиреоидных гормонов, но и измерение оральной температуры в течение 5 дней для выявления скорости метаболизма. Гипотиреоз дает температуру меньше 36,5. При гипотиреозе могут быть нормальные Т3 и Т4, но дефицит железа, В12, кортизола, обратного Т3 избыток и пр.
Иначе говоря, только на основании тироксина и ТТГ диагноз гипотиреоза не ставится и лечение не проводится. Дефицит кортизола может давать такие симптомы: пробуждение через 4-5 часов после засыпания, ортостатическая гипотензия, неспособность переноса стрессов по сравнению с прошлым.

Во всех таких случаях необходимо лечить обе железы, а также печень, поскольку именно в ней происходят все трансформации гормонов. Кроме этого, печень производит детоксикациюсупрессоров гормонов ЩЖ и токсинов. В противном случае будет только временное улучшение, но не излечение, т.е. лечим дым, игнорируем пламя. Поэтому при гипотиреозе зачастую ЩЖ полноценно не восстанавливается и нет снижения веса и нормального качества жизни в других ее аспектах, лечение однобокое. Это должно учитываться лечащим врачом.
Какие же способы могут помочь восстановиться ЩЖ, кроме ее гормонов? Для начала необходимо разгрузить и улучшать работу печени. Именно в ней происходят все трансформации гормонов.
Кроме этого, печень производит детоксикациюсупрессоров гормонов ЩЖ и токсинов. Печень занимается производством связывающего тироксин глобулина, который разносит гормоны щитовидки по току крови.
Мало глобулина – слишком много свободных гормонов, много глобулина – мало свободных гормонов. Что дает много гормонов в свободном плавании? Рецепторы клеток не реагируют на сигналы гормонов ЩЖ, напоминая инсулинорезистентность и не выполняют свою работу. Золотая середина может быть только со здоровой печенью. Печень для ЩЖ – дело No1.
Также ЩЖ очень зависит от здоровья надпочечников – проблема No2. Еще одна связь этих желез в условиях хронического стресса: гормон стресса адреналин усиливает выведение ПНЖК из клеточных мембран в русло крови. Они не дают свободным гормонам ЩЖ угнетать рецепторы клеток.
Здоровье надпочечников зависит от нормального уровня сахара в крови (в этом, кстати, также участвует ЩЖ). Для этого прием пищи должен быть регулярным, должно быть уменьшение стрессов. Питание должно быть правильным: уменьшение рафинированных простых углеводов, что не дает скакать сахару вверх и вниз.
Нужно снизить мучное и кофеин. Если это не помогает, это также говорит о гипотиреозе. Такие больные плохо переносят крахмалистые овощи и фрукты из-за снижения инсулина. Нельзя не напомнить о связи ЩЖ и яичников: при повышении эстрогена почти всегда развивается гипотиреоз и болезнь Хашимото.
Эстроген подавляет выработку тиреоидных гормонов. Но параллельно с этим, повышает уровень гормонов стресса (опять связь!) – а они подавляют также выработку тироксина. Эстрогенное доминирование помогает “образоваться” узелкам на щитовидке и эндометриозу, фибромиоме. Другая связь: ожирение при гипотиреозе – повышение эстрогена – снижение тироксина (порочный круг). Кстати, избыток жира у мужчин превращает их тестостерон в эстроген, он неправильный, т.е. вредный.
Избыток эстрогена нарушает равновесие с прогестероном. Что в итоге? Разнос иммунитета. А если еще и барахлит печень, которая не может выводить избыток эстрогена – все растет, как снежный ком.
Чтобы предотвратить реабсорбцию эстрогенов в кишечнике, некоторые зарубежные исследователи рекомендуют ежедневно съедать 2 сырые моркови. Гипотиреоз ведет также к снижению лептина, который отвечает за нормальный вес.
Дефицит железа – еще фактор гипотиреоза. Подводя итог, можно понять, почему число больных гипотиреозом так растет. Все взаимосвязано – чем дальше в лес, тем толще партизаны, как говорят. Поэтому и считается, что если имеются проблемы с щитовидной железой – это надпочечниковая связь и надо лечить надпочечники.
Как быстро помочь надпочечникам?
Восстанавливать надпочечники надо постепенно, не меняя все сразу в один день:
- Ночной сон не позднее 23 часов.
- Снизить зерновые и крахмалистые продукты в рационе, поскольку это тяжелая пища для надпочечников.
Первая задача при гипотиреозе – питание. Сахар и кофеин – не ваш случай. Снизить их употребление – первый шаг.
Шаг №2 – достаточное количество белка. Белок отвечает за транспортировку гомонов ЩЖ к тканям. Белки должны быть и животные, и растительные (орехи, фасоль).
Шаг №3 – достаточное количество жира, поскольку жир и холестерин – предшественники гормонов. К полезным жирам относят: топленое масло, оливковое, льняное, авокадо, рыба, орехи, сыр, кокосовое молоко.
Шаг №4 – недостаток вит.Д3 (ниже 32 нг/мл), ПНЖК, железа, Se, Zn, вит.А и В, йода – их надо восполнять, но не таблетками, а продуктами. Источники йода: шпинат, яйца, кунжут, грибы, свекла, чеснок, хурма.
Шаг №5 – при тиреоидитеХашимото исключаются продукты с глютеном, потому что молекулы ткани ЩЖ почти одинаковы с клейковиной (глютен). Поэтому частота аутоиммунизации на ЩЖ может усилиться.
Шаг №6 – увеличить продукты с глутатионом. Он является мощнейшим антиоксидантом, который укрепляет иммунитет и лечит болезнь Хашимото, смягчая аутоиммунные вспышки. Существуют продукты, которые способствуют выработке собственного глутатиона – это брокколи, спаржа, чеснок, яйца, шпинат, авокадо.
Шаг №7 – регуляция микрофлоры кишечника.
Шаг №8 – обследование и лечение патологий надпочечников, поскольку ЩЖ и они функционируют в паре.
Шаг №9 – избавление от стрессов любыми способами. Источников излучения (даже при прохождении рентгена старайтесь прикрывать зону шеи воротником.
Эти шаги – не план лечения, но помощи и профилактики, настрой на путь здоровья.
Наиболее частые патологии надпочечников
Болезнь Аддисона – развивается при недостатке гормонов коры надпочечников. Ее типичные проявления: одно из главных проявлений – изменение цвета кожи и слизистых — гиперпигментация. Особенно это заметно в местах трения об одежду, на ладонных линиях, в области швов и рубцов, если таковые имеются, на гениталиях и вокруг ануса. Гиперпигментация возникает при первичности процесса. Если надпочечники страдают вторично – пигментация не возникает.
Такое изменение кожи обусловлено выработкой АКТГ в ответ на падение гормонов коры. За АКТГ усиленно вырабатывается меланостимулирующий гормон, вызывающий потемнение.
При неправильном лечении происходит нарастание пигмента, и наоборот. В 5-25% случаев вместо пигментации появляется депигментация (витилиго) — «белый аддисонизм».

Утомляемость и потеря мышечных сил – другое проявление болезни и 100% больных. Это обусловлено снижением гликогена, который поддерживался ГКС и которых теперь становится мало. Мышечная масса теряется и человек худеет. У 90% больных снижается аппетит. Появляются боли в животе, тошнота. Появляется тяга к соли. Дефицит минералокортикоидов ведет к потере натрия и воды, идет обезвоживание и сниженное АД. На этом фоне могут быть головные боли и головокружение. Нарушается МЦ у женщин, потенция у мужчин. У половины больных могут быть нарушения психики.
Истощение желез
Истощение надпочечников чаще развивается на фоне стрессов. Симптомы:
- снижение активности, боли в суставах, сонливость днем и плохой сон ночью;
- выпадение волос и зубов;
- нервозность;
- чрезмерная усталость;
- трудности с утренним подъемом.
На практике это проявляется утренним желанием выпить кофе, съесть конфету после обеда.
Еще симптомы:
- Сверхчувствительность к солнцу со стороны глаз и зависимость от солнцезащитных очков. Для укрепления надпочечников нужно пребывать на улице во второй половине дня без очков.
- Щеки становятся впалыми – лечить их надо не коллагеном, а изменением питания и полноценным сном.
- Изменение пальцев на руках – кончики становятся пухлыми, на них имеются вертикальные линии.
- Бледные губы – они бледнеют не от возраста. Исключение глютена, сахара и кофеина – сделают ваши губы розовыми.
- Редкие волосы на ногах и руках.
- Слабость мышц поясницы, боли в коленях.
Также среди симптомов:
- раздражение по мелочам;
- сложность концентрации;
- снижение иммунитета;
- наличие язвы ДПК или желудка;
- постоянное чувство усталости, независимо от количества сна.
Недостаточность коры надпочечников – развивается на фоне болезней гипофиза; инфекции. Симптомы:
- потеря аппетита и снижение веса;
- тошнота, рвота и пятна на коже;
- увеличение диуреза;
- гипогликемия;
- проблемы ЖКТ.
Стресс — надпочечники — ДТЗ
ДТЗ или базедова болезнь – аутоиммунное заболевание. Ее вызывает или ухудшает стресс. Эта связь была описана еще в 1825г. Парри. Например, очень часто во время войны у сбежавших из концлагерей развивался гипертиреоз.
Что же происходит во время стресса? Стрессовое событие заставляет организм «включать» режим выживания. Уровень различных гормонов также меняется. Например, надпочечники начинают усиленно вырабатывать кортизол. Это нужно организму для преодоления ситуации. После кризиса все системы нормализуются.

Если стресс длится долго, надпочечники вынуждены перестроиться и выделяют кортизол постоянно, чтобы организм работал нормально. Постепенно они устают и развивается СУН – синдром усталости надпочечников. А вот это ведет к развитию гипертиреоза. При ослаблении надпочечников организм начинает разрушаться.
Чтобы замедлить это разрушение, ЩЖ будет также замедляться – замедлять метаболизм. В результате появляется гипотиреоз. На последнем этапе такой усталости говорят о такой патологии, как надпочечниковая недостаточность. Следствием этого становится метаболический синдром.
Последствия СУН
Усталые надпочечники не могут контролировать кортизол. Это не дает выводиться из организма эстрогену. Он увеличивает особый глобулин ЩЖ, к которому прикрепляются гормоны ЩЖ и это делает их неактивными. Организм не может их использовать и их уровень в крови падает. Этим и объясняется схожесть симптомов гипотиреоза и СУН.
Источник
04 апреля 2012 г.
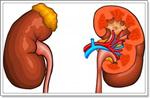 Заболевания надпочечников считаются тяжелыми эндокринными патологиями, т.к. приводят к серьезным нарушениям в работе многих органов и систем организма человека.
Заболевания надпочечников считаются тяжелыми эндокринными патологиями, т.к. приводят к серьезным нарушениям в работе многих органов и систем организма человека.
Надпочечники представляют собой небольшие парные органы, расположенные над верхними полюсами почек. Главная задача надпочечников – выработка гормонов, осуществляющих жизненно важные процессы в организме (глюкокортикоидов, минералкортикоидов, эстрогенов, адреналиа и норадреналина и др.)
Основные причины заболеваний надпочечников связаны, как правило, с чрезмерной выработкой или дефицитом гормонов самих надпочечников или гормонов гипофиза (АКТГ).
Наиболее распространенные заболевания надпочечников
- Болезнь Иценко-Кушинга (гиперкортицизм).
- Болезнь Аддисона (гипокортицизм).
- Гиперальдостеронизм.
- Феохромоцитома, феохромобластома (опухоли надпочечников).
- Острая недостаточность коры надпочечников (синдром Нельсона).
- Врожденная гиперплазия коры надпочечников (адреногенитальный синдром).
Болезнь Иценко-Кушинга (гиперкортицизм)
 Болезнь Иценко-Кушинга – характеризуется избыточной выработкой адренокортикотропного гормона (АКТГ), вырабатываемого гипофизом. Гиперкортицизм часто возникает после родов в результате нарушения секреции АКТГ, а также вследствие травматического или инфекционного поражения головного мозга.
Болезнь Иценко-Кушинга – характеризуется избыточной выработкой адренокортикотропного гормона (АКТГ), вырабатываемого гипофизом. Гиперкортицизм часто возникает после родов в результате нарушения секреции АКТГ, а также вследствие травматического или инфекционного поражения головного мозга.
Симптомы при болезни Иценко-Кушинга: резкий набор веса; ожирение на плечах, животе, лице, спине; атрофия мышц; сухость и истончение кожи; избыточное оволосение; появление стрий – багровых растяжек на бедрах, груди, животе; артериальная гипертензии – повышение артериального давления.
В основном болезнью Иценко-Кушинга страдают женщины в возрасте 25-40 лет (в 5-8 раз чаще, чем мужчины). В некоторых случаях гиперкортицизм носит идиопатический характер (т.е. причину заболевания установить не удается).
Болезнь Аддисона (гипокортицизм)
Болезнь Аддисона (бронзовая болезнь, хроническая недостаточность коры надпочечников) – эндокринная патология, при которой наблюдается снижение или полное прекращение секреции гормонов надпочечников.
В числе причин болезни Аддисона называются аутоиммунные процессы, туберкулез надпочечников, длительная гормональная терапия, некоторые грибковые заболевания, саркоидоз (системное воспалительное заболевание с преимущественным поражением легких), амилоидоз (нарушение белкового обмена), СПИД, адренолейкодистрофия, хирургическое удаление надпочечников. Гипокортицизм наблюдается у мужчин и женщин преимущественно в возрасте 30-40 лет.
Симптомы болезни Аддисона: физическая и умственная утомляемость, гиперпигментация кожных покровов, меланодермия (золотисто-коричневый цвет кожи), снижение аппетита и потеря веса, тошнота и рвота, диарея, боли в животе, тахикардия (учащение частоты сердечных сокращений), гипотония (пониженное артериальное давление), экстрасистолия (вид аритмии), снижение уровня сахара в крови, снижение либидо (полового влечения).
Острая надпочечниковая недостаточность (адиссонический криз)
Основная причина развития острой недостаточности коры надпочечников – хроническая надпочечниковая недостаточность (например, если больной перестает принимать кортикостероиды по причине нехватки собственных). Также адиссонический криз возникает при травмах, операциях, острых инфекционных заболеваниях, при смене климата, тяжелой физической нагрузке, сильном психоэмоциональном стрессе, при остром кровоизлиянии в надпочечники, при инфаркте надпочечников, при менингите, сепсисе, сильной кровопотере, ожоговой болезни и др.
Симптомы адиссонического криза: резкое развитие гипотонии (снижение артериального давления), обильный пот, «похолодание» в конечностях, внезапная слабость, аритмия, тошнота и рвота, сильные боли в животе, диарея, редкое мочеиспускание (олигоанурия), нарушение сознания, галлюцинации, обморок с дальнейшим развитием комы. Состояние требует оказания квалифицированной медицинской помощи и срочной госпитализации.
Врожденная гиперплазия коры надпочечников (адреногенитальный синдром)
Врожденная гиперплазия коры надпочечников возникает в результате дефекта ферментной системы 21-гидроксилазы – фермента, участвующего в синтезе кортизола и альдостерона. Классифицируют вирильную (простую, компенсированную) и сольтеряющую (менее распространенную) формы адреногенитального синдрома.
Симптомы адреногенитального синдрома: гирсутизм (избыточное оволосение у женщин по мужскому типу), олигоменорея (нерегулярные или неустойчивые менструации), аменорея (отсутствие менструаций), часто – уменьшение размеров молочных желез, матки и яичников, гипертрофия клитора. Врожденная гиперплазия коры надпочечников является одной из причин развития бесплодия.
Чрезмерная гиперкалиемия (повышенное содержание калия), развивающаяся при адреногенитальном синдроме, ведет к возникновению мышечного паралича. Более опасны нарушения сердечного ритма (вплоть до остановки сердца). Нарушение водно-солевого баланса ведет к развитию коллапса (критическому состоянию, угрожающему жизни), не исключен летальный исход.
Гиперальдостеронизм
 Гиперальдостеронизм – эндокринная патология, характеризующаяся чрезмерной секрецией гормона альдостерона. Гиперальдостеронизм возникает в случае наличия аденомы – опухоли, продуцирующей альдостерон, а также в случае нарушений в других тканях (гипонатриемия, гиперкалиемия, гиперсекреция АКТГ и др.)
Гиперальдостеронизм – эндокринная патология, характеризующаяся чрезмерной секрецией гормона альдостерона. Гиперальдостеронизм возникает в случае наличия аденомы – опухоли, продуцирующей альдостерон, а также в случае нарушений в других тканях (гипонатриемия, гиперкалиемия, гиперсекреция АКТГ и др.)
Симптомы гиперальдостеронизма: артериальная гипертензия (повышение артериального давления), гиперволемия (увеличение объема циркулирующей крови и плазмы), отеки, мышечная слабость, запоры, тетания (судорожные приступы).
Феохромоцитома (хромаффинома)
Феохромоцитома – опухоль (доброкачественная или злокачественная) ткани надпочечников. Феохромоцитомой страдают люди любого возраста, но чаще – женщины в возрасте 25-50 лет. В детском возрасте чаще встречается у мальчиков. Может иметь наследственный характер, однако чаще всего причины остаются неизвестными. Феохромоцитома может сочетаться с другими опухолями – раком щитовидной железы, аденомой околощитовидных желез или опухолями слизистых, кишечника. Феохромоцитома озлокачествляется в 10% случаев, практически не дает метастазирования.
Симптомы феохромоцитомы: кризы с резким повышением артериального давления, ощущение страха, беспокойство, дрожь, озноб, бледность кожных покровов, боль за грудиной, боль в области сердца, головная боль, тошнота и рвота, тахикардия и экстрасистолия, потливость, сухость во рту. Осложнениями криза являются кровоизлияние в сетчатку глаза, отек легких, нарушение мозгового кровообращения.
Диагностика и лечение заболеваний надпочечников в ГУТА КЛИНИК
 В ГУТА КЛИНИК используются самые современные методы диагностики и лечения заболеваний надпочечников. Мы специализируемся не только на лечении заболеваний надпочечников, но также на диагностике и лечении других эндокринных патологий – при заболеваниях щитовидной железы, при нарушениях обмена веществ, ожирении, климактерическом синдроме, сахарном диабете.
В ГУТА КЛИНИК используются самые современные методы диагностики и лечения заболеваний надпочечников. Мы специализируемся не только на лечении заболеваний надпочечников, но также на диагностике и лечении других эндокринных патологий – при заболеваниях щитовидной железы, при нарушениях обмена веществ, ожирении, климактерическом синдроме, сахарном диабете.
Проводится лабораторная диагностика уровня гормонов в крови и моче, специальные тесты и инструментальные исследования (УЗИ, компьютерная томография и др.)
Поскольку заболевания надпочечников в основном связаны со сниженным или, наоборот, повышенным уровнем гормонов надпочечников, основным методом лечения заболевания надпочечников является гормонокорригирующая терапия с динамическим наблюдением за общим состоянием здоровья пациента.
Гормональная терапия назначается строго по показаниям после проведения тщательной диагностики. Учитываются пол, возраст, характер, степень тяжести, течение и форма заболевания, а также другие факторы.
В некоторых случаях по показаниям назначается адреналэктомия (удаление надпочечников). Хирургическое лечение заболеваний проводится на уровне мировых стандартов, позволяя пациенту сохранить высокое качество жизни.
Доверьте свое здоровье опытным эндокринологам ГУТА КЛИНИК!
Источник

