Воспаление надкостницы реберной дуги


Периостит – это острое или хроническое воспаление надкостницы. Обычно провоцируется другими заболеваниями. Сопровождается болями и отечностью окружающих мягких тканей. При нагноении возникают симптомы общей интоксикации. Особенности течения и выраженность симптоматики в значительной степени определяются этиологией процесса. Диагноз выставляется на основании клинических признаков и данных рентгенологического исследования. Лечение обычно консервативное: анальгетики, антибиотики, физиотерапия. При свищевых формах показано иссечение пораженной надкостницы и мягких тканей.
Общие сведения
Периостит (от лат. periosteum – надкостница) – воспалительный процесс в области надкостницы. Воспаление обычно возникает в одном слое надкостницы (наружном или внутреннем), а затем распространяется на остальные слои. Кость и надкостница тесно связаны между собой, поэтому периостит часто переходит в остеопериостит. В зависимости от причины возникновения болезни лечение периостита могут осуществлять травматологи-ортопеды, онкологи, ревматологи, фтизиатры, венерологи и другие специалисты. Наряду с мероприятиями по устранению воспаления лечение большинства форм периостита включает в себя терапию основного заболевания.
Периостит
Причины периостита
По наблюдениям специалистов в сфере травматологии и ортопедии, ревматологии, онкологии и других областей медицины, причиной развития данной патологии может стать травма, воспалительное поражение кости или мягких тканей, ревматические заболевания, аллергия, ряд специфических инфекций, реже – опухоли костей, а также хронические болезни вен и внутренних органов.
Классификация
Периостит может быть острым или хроническим, асептическим или инфекционным. В зависимости от характера патологоанатомических изменений выделяют простой, серозный, гнойный, фиброзный, оссифицирующий, сифилитический и туберкулезный периостит. Болезнь может поражать любые кости, однако, чаще локализуется в области нижней челюсти и диафизов трубчатых костей.
Симптомы периостита
Простой периостит является асептическим процессом и возникает вследствие травм (переломов, ушибов) или воспалительных очагов, локализующихся рядом с надкостницей (в мышцах, в кости). Чаще поражаются участки надкостницы, покрытые незначительным слоем мягких тканей, например, локтевой отросток или передневнутренняя поверхность большеберцовой кости. Пациент с периоститом предъявляет жалобы на умеренную боль. При исследовании пораженной области выявляется незначительная отечность мягких тканей, локальное возвышение и болезненность при пальпации. Простой периостит обычно хорошо поддается лечению. В большинстве случаев воспалительный процесс купируется в течение 5-6 дней. Реже простая форма периостита переходит в хронический оссифицирующий периостит.
Фиброзный периостит возникает при длительном раздражении надкостницы, например, в результате хронического артрита, некроза кости или хронической трофической язвы голени. Характерно постепенное начало и хроническое течение. Жалобы пациента, как правило, обусловлены основным заболеванием. В области поражения выявляется незначительный или умеренный отек мягких тканей, при пальпации определяется плотное безболезненное утолщение кости. При успешном лечении основного заболевания процесс регрессирует. При длительном течении периостита возможно поверхностное разрушение костной ткани, есть данные об отдельных случаях озлокачествления пораженного участка.
Гнойный периостит развивается при проникновении инфекции из внешней среды (при ранениях с повреждением надкостницы), при распространении микробов из соседнего гнойного очага (при гнойной ране, флегмоне, абсцессе, рожистом воспалении, гнойном артрите, остеомиелите) либо при пиемии. Обычно в качестве возбудителя выступают стафилококки или стрептококки. Чаще страдает надкостница длинных трубчатых костей – плечевой, большеберцовой или бедренной. При пиемии возможны множественные поражения.
На начальном этапе надкостница воспаляется, в ней появляется серозный или фибринозный экссудат, который в последующем превращается в гной. Внутренний слой периоста пропитывается гноем и отделяется от кости, иногда – на значительном протяжении. Между надкостницей и костью образуется субпериостальный абсцесс. В последующем возможно несколько вариантов течения. В первом варианте гной разрушает участок надкостницы и прорывается в мягкие ткани, образуя параоссальную флегмону, которая в последующем может либо распространиться на окружающие мягкие ткани, либо вскрыться наружу через кожу. Во втором варианте гной отслаивает значительный участок периоста, вследствие чего кость лишается питания, и образуется участок поверхностного некроза. При неблагоприятном развитии событий некроз распространяется в глубокие слои кости, гной проникает в костномозговую полость, возникает остеомиелит.
Для гнойного периостита характерно острое начало. Пациент предъявляет жалобы на интенсивные боли. Температура тела повышена до фебрильных цифр, отмечаются ознобы, слабость, разбитость и головная боль. При исследовании пораженной области выявляется отек, гиперемия и резкая болезненность при пальпации. В последующем формируется очаг флюктуации. В отдельных случаях возможна стертая симптоматика или первично хроническое течение гнойного периостита. Кроме того, выделяют острейший или злокачественный периостит, характеризующийся преобладанием гнилостных процессов. При этой форме надкостница набухает, легко разрушается и распадается, лишенная периоста кость оказывается окутанной слоем гноя. Гной распространяется на мягкие ткани, вызывая флегмону. Возможно развитие септикопиемии.
Серозный альбуминозный периостит обычно развивается после травмы, чаще поражает метадиафизы длинных трубчатых костей (бедро, плечо, малоберцовую и большеберцовую кости) и ребра. Характеризуется образованием значительного количества тягучей серозно-слизистой жидкости, содержащей большое количество альбуминов. Экссудат может скапливаться поднадкостнично, образовывать кистовидный мешок в толще надкостницы или располагаться по наружной поверхности периоста. Зона скопления экссудата окружена красно-коричневой грануляционной тканью и покрыта плотной оболочкой. В отдельных случаях количество жидкости может достигать 2 литров. При поднадкостничной локализации воспалительного очага возможна отслойка надкостницы с образованием участка некроза кости.
Течение периостита обычно подострое или хроническое. Больной жалуется на боли в пораженной области. На начальном этапе возможно незначительное повышение температуры. Если очаг расположен поблизости от сустава, может возникать ограничение движений. При осмотре выявляется отечность мягких тканей и болезненность при пальпации. Область поражения на начальных стадиях уплотнена, в последующем формируется участок размягчения, определяется флюктуация.
Оссифицирующий периостит – распространенная форма периостита, возникающая при продолжительном раздражении надкостницы. Развивается самостоятельно или является следствием длительно текущего воспалительного процесса в окружающих тканях. Наблюдается при хроническом остеомиелите, хронических варикозных язвах голени, артрите, костно-суставном туберкулезе, врожденном и третичном сифилисе, рахите, костных опухолях и периостозе Бамбергера-Мари (симптомокомплексе, который возникает при некоторых заболеваниях внутренних органов, сопровождается утолщением ногтевых фаланг в виде барабанных палочек и деформацией ногтей в виде часовых стекол). Оссифицирующий периостит проявляется разрастанием костной ткани в зоне воспаления. Перестает прогрессировать при успешном лечении основного заболевания. При длительном существовании в отдельных случаях может становиться причиной синостозов (сращения костей) между костями предплюсны и запястья, берцовыми костями или телами позвонков.
Туберкулезный периостит, как правило, является первичным, чаще возникает у детей и локализуется в области ребер или черепа. Течение такого периостита хроническое. Возможно образование свищей с гноевидным отделяемым.
Сифилитический периостит может наблюдаться при врожденном и третичном сифилисе. При этом начальные признаки поражения надкостницы в ряде случаев выявляются уже во вторичном периоде. На этом этапе в области периоста появляются небольшие набухания, возникают резкие летучие боли. В третичном периоде, как правило, поражаются кости черепа или длинные трубчатые кости (чаще большеберцовая). Наблюдается комбинация гуммозных поражений и оссифицирующего периостита, процесс может быть как ограниченным, так и диффузным. Для врожденного сифилитического периостита характерно оссифицирующее поражение диафизов трубчатых костей.
Пациенты с сифилитическим периоститом жалуются на интенсивные боли, усиливающиеся в ночное время. При пальпации выявляется круглая или веретенообразная ограниченная припухлость плотноэластической консистенции. Кожа над ней не изменена, пальпация болезненна. Исходом может стать самопроизвольное рассасывание инфильтрата, разрастание костной ткани либо нагноение с распространением на близлежащие мягкие ткани и образованием свищей.
Кроме перечисленных случаев, периостит может наблюдаться и при некоторых других заболеваниях. Так, при гонорее в области надкостницы формируются воспалительные инфильтраты, которые иногда нагнаиваются. Хронический периостит может возникать при сапе, сыпном тифе (характерно поражение ребер) и бластомикозе длинных трубчатых костей. Локальные хронические поражения надкостницы встречаются при ревматизме (обычно поражаются основные фаланги пальцев, плюсневые и пястные кости), варикозном расширении глубоких вен, болезни Гоше (поражается дистальная часть бедренной кости) и болезнях органов кроветворения. При чрезмерной нагрузке на нижние конечности иногда наблюдается периостит большеберцовой кости, сопровождающийся выраженным болевым синдромом, незначительным или умеренным отеком и резкой болезненностью пораженной области при пальпации.
Диагностика
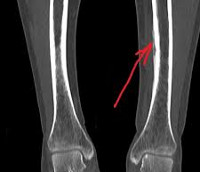
Диагноз острого периостита выставляется на основании анамнеза и клинических признаков, поскольку рентгенологические изменения надкостницы становятся видимыми не ранее, чем через 2 недели от начала заболевания. Основным инструментальным методом диагностики хронического периостита является рентгенография, позволяющая оценить форму, структуру, очертания, размеры и распространенность периостальных наслоений, а также состояние подлежащей кости и, в какой-то степени, окружающих тканей. В зависимости от вида, причины и стадии периостита могут выявляться игольчатые, слоистые, кружевные, гребневидные, бахромчатые, линейные и другие периостальные наслоения.
Для длительно текущих процессов характерно значительное утолщение надкостницы и ее слияние с костью, вследствие чего кортикальный слой утолщается, а объем кости увеличивается. При гнойных и серозных периоститах выявляется отслоение надкостницы с образованием полости. При разрывах надкостницы вследствие гнойного расплавления на рентгенограммах определяется «рваная бахрома». При злокачественных новообразованиях периостальные наслоения имеют вид козырьков.
Рентгенологическое исследование позволяет составить представление о характере, но не о причине периостита. Предварительный диагноз основного заболевания выставляется на основании клинических признаков, для окончательной диагностики, в зависимости от тех или иных проявлений могут использоваться самые разные исследования. Так, при подозрении на варикозное расширение глубоких вен назначается ультразвуковое дуплексное сканирование, при подозрении на ревматоидные заболевания – определение ревматоидного фактора, С-реактивного белка и уровня иммуноглобулинов, при подозрении на гонорею и сифилис – ПЦР-исследования и т. д.
Лечение периостита
Тактика лечения зависит от основного заболевания и формы поражения надкостницы. При простом периостите рекомендуют покой, обезболивающие и противовоспалительные средства. При гнойных процессах назначают анальгетики и антибиотики, осуществляют вскрытие и дренирование гнойника. При хроническом периостите проводят терапию основного заболевания, иногда назначают лазерную терапию, ионофорез диметилсульфоксида и хлорида кальция. В отдельных случаях (например, при сифилитическом или туберкулезном периостите с образованием свищей) показано оперативное лечение.
Источник
Перихондрит (от лат. peri- около, hondralis хрящевой) – воспаление надхрящницы. Наблюдается достаточно редко.
Поражение реберных хрящей, как правило, развивается после травм. Поражение ушной раковины может наблюдаться при травмах и гнойных процессах в области наружного и среднего уха. Перихондрит хрящей гортани обычно является осложнением интубации или лучевой терапии при раке гортани. Кроме того, поражение хрящей может развиваться вследствие общего инфекционного заболевания (малярии, гриппа). Очень редко возникают специфические туберкулезные и сифилитические перихондриты.
Выделяют две основных формы перихондрита: асептический и гнойный. При асептическом перихондрите, как правило, наблюдается постепенный регресс симптомов, при гнойном – деструкция хряща и образование свищей. При асептическом перихондрите проводится консервативная терапия, при гнойном выполняются хирургические операции. Лечение перихондритов в зависимости от этиологии и локализации могут осуществлять травматологи-ортопеды, отоларингологи или онкологи.
Гнойный перихондрит ребер
Гнойный перихондрит ребер обычно возникает в результате открытой травмы с повреждением реберных хрящей и/или размозжением окружающих мягких тканей либо вследствие контактного распространения инфекции (при медиастините, эмпиеме плевры, остеомиелите грудины и ребер). Реже причиной перихондрита становятся осложнения после операций на грудной клетке. В качестве возбудителей, как правило, выступают стрептококки или стафилококки, реже – кишечная палочка, протей, синегнойная палочка и другие бактерии.
Реберный перихондрит проявляется болями по ходу ребер, усиливающимися при движениях и глубоком дыхании. Общее состояние при отсутствии других гнойных процессов обычно остается удовлетворительным. В области поражения образуется инфильтрат. Через некоторое время очаг уплотнения размягчается, появляется флюктуация. Если в процесс вовлекается реберная дуга, воспаление может распространяться на всю нижнюю часть грудной клетки и верхнюю часть передней брюшной стенки. Сформировавшийся гнойник прорывается через кожу либо через заднюю надхрящницу. В первом случае образуется свищ, во втором – затеки в мягких тканях.
Период острого воспаления при перихондрите ребер может длиться до 3 месяцев. В это время в области надхрящницы образуются очаги деструкции, из которых микробы проникают в центральную зону хряща. Развивается хондрит, распространяющийся за пределы первичного гнойного очага. Из центральных участков хряща инфекция попадает на неизмененную надхрящницу. Особенности распространения гнойного процесса обуславливают поражение хряща на значительном протяжении. По прошествии 3-х месяцев явления перихондрита стихают, при этом регенеративные процессы сочетаются с продолжающимся некрозом хрящевой ткани. Обычно разрушенный хрящ постепенно замещается рубцовой, реже – костной тканью. Восстановление хряща наблюдается очень редко.
Диагноз перихондрита выставляют на основании клинической картины, данных КТ и МРТ. При свищах выполняют фистулографию. Наиболее эффективным методом лечения является полное удаление пораженного хряща. При распространении процесса на кость (остеомиелите ребра) дополнительно удаляют 2-3 см костной ткани. В послеоперационном периоде назначают антибиотики и обезболивающие препараты. Исход перихондрита ребер, как правило, благоприятный.
Синдром Титце
Синдром Титце – асептический перихондрит в области прикрепления реберных хрящей к грудине. Этиология до конца не выяснена, существуют теории о связи заболевания с предшествующими травмами, обменными нарушениями и снижением иммунитета. Пациент предъявляет жалобы на боль сбоку от грудины (как правило, с одной стороны, чаще – слева). Боль усиливается при чихании, кашле, движениях и поворотах корпуса. При пальпации определяется опухолевидное образование размером 2-5 см. Кожа над ним обычно не изменена, у 10% пациентов наблюдается незначительный отек, местная гипертермия и гиперемия.
На ранних стадиях диагноз перихондрита уточняют при помощи КТ или биопсии хряща. Через 2-3 месяца на рентгенограммах ребер появляются соответствующие изменения: обызвествление хряща, сужение межреберного пространства и утолщение передней части костного ребра. Консервативная терапия включает в себя прием НПВС (ибупрофен, диклофенак, вольтарен) и мягкое мануальное воздействие. При выраженных болях выполняют блокады с гидрокортизоном. Хирургическое лечение заключается в резекции пораженного хряща.
Перихондрит гортани
Причиной развития перихондрита гортани чаще всего становятся коревые некрозы, лучевая терапия при раке гортани и пролежни, вызванные интубацией. Реже хрящи гортани поражаются при туберкулезе и сифилисе. Воспаление всегда носит гнойный характер вследствие обсеменения пораженного участка возбудителями, проникающими из верхних дыхательных путей. Как правило, перихондрит начинается в глубоких слоях надхрящницы. Гной отслаивает перихондр от хряща, соответствующий участок хрящевой ткани некротизируется и постепенно расплавляется. Через некоторое время гнойник вскрывается в гортань, пищевод или глотку, реже – наружу через кожу.
Диагноз перихондрита выставляется на основании клинических признаков и данных ларингоскопии. Течение заболевания длительное, прогноз неблагоприятный. Из-за слабой восстановительной способности хряща образовавшийся дефект заполняется плохо, грануляции образуются слабо и вяло. Многие пациенты с перихондритом гортани погибают от пневмонии или сепсиса. Даже при благоприятном исходе в области поражения формируется деформирующий рубец, который влияет на голос, затрудняет дыхание или (при образовании крупных рубцовых узур в области входа в гортань) становится причиной частого попадания пищи в дыхательные пути.
Перихондрит ушной раковины
Причиной развития перихондрита ушной раковины может стать любая, даже незначительная травма уха. Иногда инфекция проникает в надхрящницу через малозаметные ссадины уха либо наружного слухового прохода. Кроме того, перихондрит может возникать при отморожениях, ожогах, экземе, воспалении наружного (наружный отит) и среднего (средний отит) уха. В качестве возбудителя перихондрита ушной раковины чаще всего выступает синегнойная палочка.
Характерным признаком перихондрита является диффузное воспаление. Ушная раковина отечная, напряженная, синевато-красная. Ее поверхность неровная, бугристая. После образования гнойников в разных местах ушной раковины прощупываются участки флюктуации. Температура тела повышена. Как и другие формы воспаления надхрящницы, перихондрит ушной раковины имеет склонность к длительному, упорному течению. Длительность заболевания составляет от нескольких недель до нескольких месяцев. За это время лишенный надхрящницы хрящ постепенно расплавляется, ушная раковина сморщивается и деформируется, в тяжелых случаях превращаясь в мягкое бесформенное образование. Слуховой проход сужается.
Для уточнения диагноза перихондрита используют диафаноскопию. Лечение включает в себя компрессы с борной кислотой, анальгетики и антибиотики. При появлении очагов флюктуации показано хирургическое вмешательство. Гнойные полости широко вскрывают, секвестры удаляют, грануляции выскабливают, после чего выполняют тампонаду йодоформной марлей. Для предупреждения сужения слухового прохода используют тугие тампоны. Пациента с перихондритом направляют на УВЧ, УФ-облучение или СВЧ. Прогноз при перихондрите ушной раковины благоприятный для жизни, однако, исходом практически всегда становится более или менее выраженный косметический дефект.
Источник
