Воспаление мышц на попе

Миозит ягодичной мышцы – это воспалительный процесс, который возникает под воздействием неблагоприятных факторов в ягодичной области и носит обширный диффузный характер. При изолированном варианте миофасцикулярного воспалительного процесса необходимо незамедлительно обратиться к врачу – угрожающее состояние локального омертвения мышечно-тканных структур. Лечение воспалений грушевидной мышцы комплексное, требует грамотного подхода к индивидуальному подбору схемы терапии.

Причины миозита ягодицы
Среди провоцирующих факторов, которые вызывают воспаление грушевидной мышцы, выделяют:
- Дистрофически-дегенеративные процессы в области крестца, поясничного отдела позвоночного столба: спондилез, остеохондроз, спондилоартроз, паховые грыжи, стеноз поясницы, плоскостопие, проседания позвоночных дисков с разрушением костного компонента , протрузии, грыжи Шморля.
- Воспалительные процессы в тазовой области – коксартроз, сакроилеит, люмбаго, спазматический грушевидный синдром при защемлении седалищного нерва, вертельный бурсит, ягодичный тендомиозит и тендинит, остеомиелит.
- Заболевания репродуктивных органов (миомы, простатит, аденомы, аднексит) и прямой кишки (геморрой, парапроктит, абсцессы, флегмоны ануса).
- Травматический фактор с зоной приложения на тазовые кости, грушевидные мускулы – переломы шейки бедра с остеонекрозом, кистозными перерождениями соединительной ткани.
- Ведущий симптом острого воспаления мышцы ягодицы , болевой, часто проявляется при переохлаждении – сквозняки, сидение на холодной поверхности (бетон, плитка, сырая земля).
- Онкологические процессы с риском метастазирования , лимфосаркомы, забрюшинные неоплазии, миеломы, туберкулез костей.
- Искривление позвоночника – кифоз, сколиоз, лордоз, веерообразные деформации позвонков.
Симптомы воспаления
Клиническая картина при миофасцикулите ягодиц разнится проявлением болевого синдрома, его многообразием:
- боль возникает внезапно без предварительных нагрузок или в состоянии полного покоя. Иррадиирует вверх с прострелом в поясничном отделе, а затем распространяется вниз по бедру до кончиков пальцев ног. Усиление болезненности наступает при ходьбе по лестнице, попытках встать после длительного сидения на стуле или кресле,
- возникает онемение или покалывание в мышцах, ощущение «ползания мурашек», пациент не может встать на пораженную конечность вследствие сильной боли,
- при поражениях магистральных сосудов болевой синдром резкий, с пораженной стороны нога перестает функционировать, возникает хромота, бледность кожного покрова вследствие временного нарушения кровоснабжения. Купируется самостоятельно в течение нескольких часов. Часто рецидивирует в ночное время или во время дневного сна, что обусловлено горизонтальным положением и возможностью сдавливания сосудов.

Методы лечения миозита грушевидной мышцы
Терапевтическое воздействие направлено на устранение этиологического фактора заболевания, снятия симптомов патологии.
Изначально для пациента обеспечивают общий уход, сбалансированное питание с витаминно-минеральными комплексами, покой, иммобилизацию позвоночника. Хорошо влияют разогревающие процедуры, согревающие компрессы, примочки, активный лечебный массаж, мануальные методики воздействия, физиотерапевтические процедуры. В восстановительном периоде применяются лечебная гимнастика, дозированные физические нагрузки под контролем врача.
Медикаментозная поддержка обеспечивается приемом таблеток, растираниями мазями, при необходимости новокаиновыми блокадами, инъекциями миелорелаксантов. Хирургическое вмешательство практически не применяется.
Препараты
Традиционное лечение нужно проводить только под контролем лечащего врача и пациент должен придерживаться схемы лечения, рекомендаций. Это касается миофасцикулита ягодичной мышцы у детей, при беременности, подбор средств должен учитывать индивидуальные особенности организма.
- Мазь при воспалении мышц спины для быстрого восстановления
- Лечение воспаления мышц руки
- Как расслабить мышцы шеи при остеохондрозе
Медикаментозное лечение применяется следующими фармакологическими группами:
- нестероидные противовоспалительные препараты. Группа является первым рядом помощи при миофасцикулитах различной локализации. Применяются зависимо от степени тяжести и локализации очага воспалительного процесса местное воздействие в виде мазей гелей, пластырей, кремов, примочек, линиментов. Пероральный прием драже, таблетки, инъекционные растворы для внутримышечных уколов и внутривенных вливаний. Часто используют: диклофенак, олфен, долорене, диклоберл, мовалис, кетопрофен, ибупрофен, парацетамол, кетолонг,
- кортикостероидные противовоспалительные медикаменты. Применяют при обширном воспалении, которое не поддается коррекции с помощью НПВП. Вводят путем физиопроцедур (электрофорез с гидрокортизоном). Пероральный прием с курсом стероидных препаратов назначается намного реже ввиду побочных эффектов, значительного ослабления иммунной защиты организма,
- при присоединении бактериальной патогенной микрофлоры с образованием гноя, пиогенных капсул внутри грушевидного мускула применяют антибактериальные препараты широкого спектра действия: цефалоспорины, офлоксацины, макролиды, пенициллины с клавулановой кислотой,
- при поражении тазовой области, а особенно седалищного нерва, люмбаго, болевой синдром весьма ярко выражен и доставляем мучительные боли человеку. Назначают комбинацию обезболивающих, спазмолитических препаратов. Применение спазмолитиков помогает снять напряжение с мышц, сосудистых стенок, усиливая скорость анальгезии. Применяют баралгин, седалгин, но-шпа, папаверин, пентоксифиллин,
- при признаке деформирующего спазма с торсией мускулов назначают более сильное лекарство – миорелаксанты. Применяют медикаменты для снятия спастического компонента, гипертонуса и возвращение мышц, сосудисто-нервных пучков в анатомические образования. Применяют при миофасцикулите зачастую мидокалм,
- при невыносимой боли применяют постановку новокаиновой блокады. Постановка блокады выполняется исключительно врачом в стерильных амбулаторных или стационарных условиях. Новокаин вводится в пространство между слоем мускула, крестцовым корешком.

Народные средства
При воспалительных реакциях мускулатуры, в частности миофаскцикулите ягодичных мышц, хорошо применять в комплексном лечении народные рецепты:
- растирания из смеси свиного жира, свежего протертого полевого хвоща. Такие процедуры хорошо применять после согревающего массажа или физиотерапевтических прогреваний, парафиновых аппликаций,
- прикладывание к попе пропаренных кипятком листьев лопуха или белокочанной капусты,
- протертые листья и почки плакучей ивы смешивают с растопленным сливочным маслом, на ночь прикладывают под стерильную теплую повязку, курс применения до 21 дня,
- втирание массы из желтка, яблочного уксуса, скипидара, что оказывает мощное рассасывающее действие, могут снимать боль,
- хорошо помогают растирания спиртовыми настойками (крапива, барбарис, полынь, клевер, сосна), которые оказывают раздражение кожи, разгоняют кровь, лимфу,
- втирания травяных кремов, органических мазей в мышцы, суставы (сабельник, витафон, золотой ус, конский каштан), но стоит основываться на инструкции мазей, учесть противопоказания,
- примочки из эфирных масел (чайного дерева, эвкалипта, пихты, облепихи). Пару капель масла разводят в теплой воде, смачивают ватно-марлевую салфетку и прикладывают на зону воспаления на 15-20 минут,
- компрессы под повязку или грелку на ночь готовят из отваров лекарственной ромашки, тысячелистника, зверобоя, бурачник огуречный, календулы, каланхоэ, аир болотный,
- медово-мучные компрессы, лепешки помогают заживлению, обладают антисептическим свойством.
Народный нетрадиционный способ лечения стоит обязательно согласовывать с лечащим врачом. Не занимайтесь самолечением, чтобы не допустить прогрессирования заболевания, распространения воспалительного процесса и развития нежелательных осложнений.
Упражнения
Комплекс ЛФК помогает восстановить функциональную, двигательную активность в процессе лечения патологического состояния. Не применяются физические упражнения в острой фазе болезни или при повышении температуры тела, увеличивается риск осложнений воспалительных реакций.
Упражнения просты, действенны, могут применяться пациентом дома самостоятельно. Не забывайте о предварительном растяжении мышц спины и конечностей, во избежание спортивных травм. При занятии с тренером нагрузка, выбор упражнений подбирается индивидуально. При возникновении дискомфорта или болезненности стоит прекратить зарядку и обратиться за консультацией к доктору.
- Как устранить мышечную боль от остеохондроза
- Мазь против воспаления мышц
Рекомендации Бубновского при заболевании
Существует авторская методика со специальным комплексом упражнений по оздоровлению профессора С. М. Бубновского. Суть методики в соединении кинезиотерапевтических методик ортопедии и неврологии, чтобы максимально эффективно, мягко скорректировать патологический процесс в грушевидных мышцах.
Применяются гимнастические упражнения с собственным весом, вспомогательным инвентарем, занятием на специально разработанных тренажерах-корректорах.
Изначально предполагается занятие под контролем врача, но основной комплекс рассчитан на ежедневную гимнастику в домашних условиях для излечения и поддержания физической формы пациента.
Возможные осложнения
При несвоевременной диагностике и длительном отсутствии терапии могут развиться осложнения миофасцикулита:
- Мускулатура склонна деформироваться, замещаться кальцинатами, оссифицировать под воздействием нарушенного метаболизма в области поражения.
- Присоединение инфекционных микроорганизмов, развитие гнойных поражений с расплавлением окружающих тканей, образованием долго заживающих свищей (в полость таза, на кожном покрове).
- Распространение воспаления на тазовые структуры с провокацией патологии репродуктивных органов, нарушением процессов мочеиспускания, дефекации.
- Нарушения двигательной активности, боль при ходьбе, невозможность находиться в положении сидя, нарушения в связи с изменениями в позвоночном столбе (поясница, грудной отдел).
Для предотвращения и профилактики осложнений следует следить за осанкой, вести здоровый образ жизни, проходить профилактические медицинские осмотры и своевременно обращаться за квалифицированной медицинской помощью.
Статья проверена редакцией
Источник
Немного анатомии возникновения cиндрома грушевидной мышцы.
Грушевидная мышца расположена под ягодичной мышцей. Место ее расположения знакомо всем, кому хоть раз делали инъекцию в ягодицу. Рядом с грушевидной мышцей расположены связка, ягодичная артерия (кровеносный сосуд) и седалищный нерв. При возникновении в мышце воспалительного процесса появляется отек тканей (это характерно для любого воспаления), то есть грушевидная мышца увеличивается в размерах. Естественно, появляется давление на ягодичную артерию и седалищный нерв.
Следовательно мышца уже не так хорошо снабжается кислородом как раньше и наступает кисло годное голодание – ишемия. Ишемия всегда сопровождается болевыми ощущениями – сигналом о появлении проблем. С другой стороны сдавливание седалищного нерва также сопровождается болевым синдромом.
Какие же симптомы характерны для синдрома грушевидной мышцы:
1. сильные болевые ощущения в области ягодиц, которые могут отдавать в область паха, бедра и голени;
2. тупая ноющая боль в области ягодицы, усиливающаяся при движении, попытке сделать приседание;
3. если свести ноги вместе, то боль усиливается;
4. кажется, что ноги мерзнут;
5. наблюдается слабость в голени или стопе;
6. наблюдается реакция на перемену погоды;
7. онемение наружного края голени или стопы;
8. резкая боль при ходьбе, поэтому приходиться остановиться и постоять немного, а еще лучше присесть. После отдыха можно возобновить движение, но приступы боли могут повторяться;
9. при ощупывании ягодиц можно почувствовать уплотненную и болезненную грушевидную мышцу.
Каковы же причины заболевания?
Причины возникновения синдрома грушевидной мышцы могут быть как самыми простыми так и иметь сложную природу. Даже резкое усиление нагрузки на поясничную или ягодичную область может вызвать возникновение синдрома грушевидной мышцы. Вы можете поднять что-то тяжелое, или длительное время находится в неудобной позе и потом не вспомнить о таком пустяке и гадать, откуда же взялись боли в ягодичной области.
Итак, все причины возникновения синдрома делятся на две основные группы:
1. Непосредственное воздействие на грушевидную мышцу: растяжение, травма ягодичной области, последствия инъекции, переохлаждение.
2. Осложнения основного заболевания: пояснично-крестцового радикулита, опухоли или травмы позвоночника, поясничного стеноза, гинекологические заболевания.
Методы лечения синдрома грушевидной мышцы
Первостепенной задачей при лечении синдрома грушевидной мышцы является уменьшение воспалительного процесса в мышце. Так как при уменьшении воспаления уменьшается и отек, следовательно, уменьшается давление на ягодичную артерию и седалищный нерв. Таким образом улучшается кровоснабжение мышцы, уменьшаются ишемия (кислородное голодание) мышцы. Естественно параллельно применяются обезболивающие и спазмолитические средства. Из рефлекторных методов используются:
Иглоукалывание (раздражение при помощи специальных игл биологически активных точек на теле человека).
Мокса-терапия (тепловое воздействие на биологически-активные точки моксами, крошечными сигаретами из полыни).
Вакуум-терапия ( лечение с использованием вакуумных баночек, позволяющее быстро облегчить боль, улучшить кровоснабжение мышц).
Лазеропунктура (снимает воспаление, улучшает кровоснабжение, снимает спазм, повышает регенерацию).
Самое главное не затягивать с визитом к врачу при возникновении перечисленных выше симптомов. При своевременно проведенном обследовании, для установления причины возникновения синдрома, и назначенном лечении положительная динамика заметна уже в первые дни.
Хотите читать полезные статьи о здоровье?
Ставьте лайк и подписывайтесь на мой канал
Всегда на связи Ваш доктор Евдокимов www.gyga.ru
Источник
Болевой синдром в ягодицах зачастую затрагивает большую и грушевидную мышцу. Причины такого состояния разнообразны, и сигнализируют как о серьезных патологиях опорно-двигательного аппарата, так и о мышечном перенапряжении. Об особенностях функционирования ягодичных мышц, причинах болей, сопутствующих заболеваниях, методах диагностики и лечения узнаете из этой статьи.
Анатомия и функции ягодичной мышцы
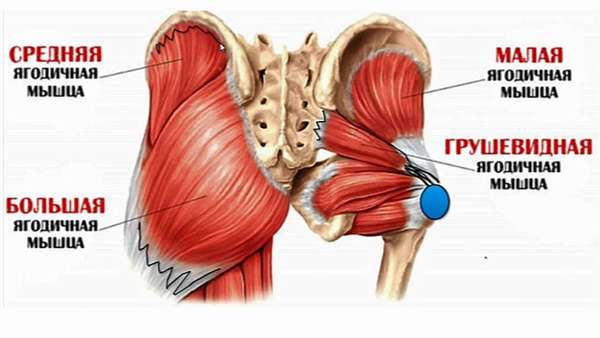
Ягодичная область состоит из множества пластов, которые разделяют тонкие прослойки соединительной ткани:
- Верхний слой составляет малоподвижная и толстая кожа, очень чувствительна к боли. В ней расположены сальные и потовые железы, волосяные фолликулы.
- Подкожный слой состоит из клетчатки ячеистой структуры, которая формируется благодаря перемычкам соединительной ткани. В этом слое находятся поясничные и крестцовые нервы, верхние части ягодичных артерий.
- Мембрана из соединительной ткани от крестца и костей таза обходит большую ягодичную мышцу и переходит в широкую часть бедра.
- Большая ягодичная мышца, которая формирует ягодичную выпуклость. Ее функция заключается в сгибании и разгибании бедра, повороте в сторону, движению ноги от центра и к центру.
- Клетчаточное пространство под ягодицей занимает большую площадь. В передней части находится фасция, которая укрывает мышцы среднего слоя. Сзади расположен глубокий лист фасции большой ягодичной мышцы. В верхней части – две упомянутые фасции, которым отведена роль стенок этого пространства, крепятся к подвздошной кости.
- Средний пласт формируется из средней ягодичной, квадратной, грушевидной, запирательных и близнецовых мышц. Их главная задача – вращать бедро внутрь и наружу.
- Глубокий слой формирует малая ягодичная и наружная запирательная мышца. Они отвечают за отведение ног в стороны, удержание тела в вертикальном положении, поворот бедра наружу и внутрь.
- Под мышечным пластом расположены тазовые кости, шейка бедренной кости, связки.
Питание глубоких тканей обеспечивают верхние ягодичные, поясничные и подвздошно-поясничные артерии. Вены обеспечивают отток крови. Они расположены рядом с артериями, соединяются с глубокой общей сетью сосудов. Отток лимфы осуществляется в лимфоузлы, размещенные в паху.
Ягодичная область – большая слаженная система. Поэтому нарушение функций одной части влечет за собой негативные изменение в других участках.
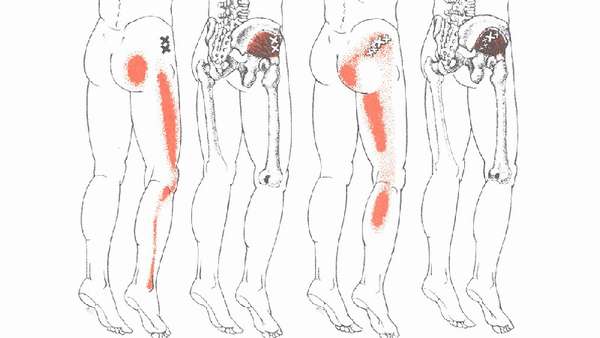
Причины болей в ягодице
Болеть мышцы бедра и ягодиц без причины не могут. Болевой синдром развивается в результате патологических изменений в позвоночнике и пояснично-крестцовом отделе. Установить характер боли и точную локализацию самостоятельно не представляется возможным. Часто пациенты жалуются на болезненность в конкретном месте, но часто истинная причина —, совершенно в ином.
Причинами болей в ягодичных мышцах могут быть следующие патологии:
- остеохондроз поясницы, межпозвоночная грыжа,
- остеоартроз тазобедренных суставов,
- остеомиелит подвздошной или бедренной кости,
- флегмона, абсцесс,
- травмы крестца, хребта, копчика,
- растяжение, гематомы, переломы,
- защемление седалищного нерва в области грушевидной мышцы,
- люмбаго (повышенный тонус мускулатуры поясницы, ягодиц бедер),
- заболевания органов малого таза (аднексит),
- патологические процессы в прямой кишке (проктит, геморрой, парапроктит),
- миалгия на фоне инфекционных поражений и переохлаждения,
- миозит – воспаление в мышцах,
- артриты,
- поясничный стеноз,
- нарушение кровотока в артериях или аорте,
- новообразования в забрюшинной области,
- синдром хронического сдавливания мышц ягодичной области,
- онкология (лимфосаркома, миелома, метастазы подвздошных костей),
- туберкулез костной ткани,
- перелом шейки бедра,
- паховая грыжа.
- бурсит,
- тендинит сухожилия, соединяющегося со средней ягодичной мышцей,
- введение лекарственных препаратов внутримышечно.
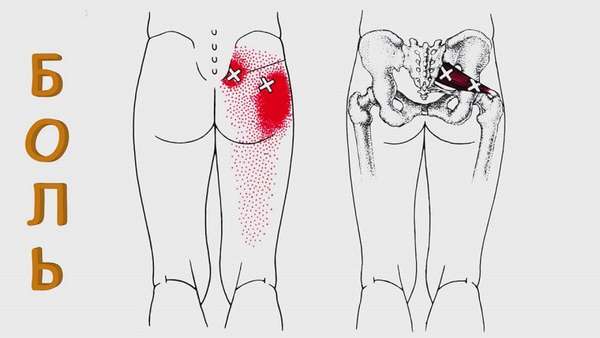
Почему болят ягодицы при беременности
В период вынашивания ребенка женщины жалуются на то, что болят мышцы попы. Подобные состояния связаны с избыточной нагрузкой на позвоночник. С ростом плода увеличивается и нагрузка на организм, смещается центр тяжести, искривляется хребет.
В третьем триместре боль только усиливается, ведь ребенок к этому времени достигает больших размеров, а головка оказывает значительное давление на дно таза. Увеличенная матка сдавливает нервные корешки и сосуды. Характер болей напоминает клиническую картину при остеохондрозе. Для облегчения состояния специалисты советуют выполнять несложные упражнения, носить специальное белье и бандаж.
Особенности болей в ягодице
Боли в ягодичных мышцах отличаются у каждого отдельно взятого пациента. Только врач может поставить правильный диагноз, основываясь на описании ощущения и локализации неприятных ощущений.
Виды болевого синдрома:
- спонтанная боль, отдающая в спину, нижние конечности, усиливается при ходьбе,
- сильная боль, вплоть до онемения ноги,
- болезненные ощущения в середине ягодицы, растекающиеся по конечности вниз и сопровождающиеся прострелом в поясничной области,
- постоянная неутихающая боль, усиливается при физических нагрузках,
- тянущая боль, сменяющаяся спазмами, усиливается при перегреве организма.
Неприятные ощущения в ягодичной области напрямую зависят от причин, времени появления и наличия сопутствующих болезней. На примере часто встречающихся патологий костно-мышечной системы рассмотрим виды боли:
- При остеохондрозе болезненность проявляется на поверхности ягодиц и распространяется по тыльной зоне бедра. Признаки усиливаются при неуклюжих движениях, физических нагрузках и стихают в состоянии покоя, после массажа и прогревания.
- При стенозе, закупорке аорты или артерий пациенты жалуются на интенсивную боль, которая не отпускает продолжительное время. Дискомфорт уменьшается сам по себе, но часто нарастает ночью. Кроме того, заболевание сопровождается вялостью, болями в нижних конечностях, онемением, хромотой и «бегающими мурашками».
- Синдром грушевидной мышцы развивается в результате поражения одноименных мышц. Характер боли в ягодицах, копчике и тазобедренном участке – тянущий, жгучий. Симптомы воспаления ягодичных мышц исчезают в положении лежа и нарастают при ходьбе. Часто боль в ягодичной мышце отдает в ногу, колени, пальцы.
- Люмбалгия характеризуется пульсирующей и сильной болью, отдающей в ноги. Пациенты ощущают прострелы в спине, бедрах, ягодицах.
- Остеомиелит развивается в результате воспалительных процессов в тканях бедра и накопления гнойного экссудата. Характер болевого синдрома – резкий, острый, постоянный. Человек теряет способность передвигаться. Дискомфорт не покидает даже в состоянии покоя. Болезнь сопровождается лихорадкой, головокружением, тошнотой.
- При флегмоне и абсцессе больной испытывает невыносимую боль, которая усиливается при сидении на твердой поверхности. Такие состояния сопровождаются лихорадкой и отечностью в участке воспаления.
- Межпозвонковая грыжа сопровождается острой болью в ягодицах, которой предшествует дискомфорт в поясничной области. Пациенты жалуются на болевые ощущения с левой и правой стороны.
Болезненные ощущения в месте инъекции – абсолютно нормальное явление, которое проходит самостоятельно. Усиление дискомфорта свидетельствует о том, что игла попала в маленький сосуд, нерв, жировую ткань. Ягодичные мышцы часто болят после тренировки, особенно у новичков. Когда организм привыкнет к нагрузкам, эти ощущения больше не будут тревожить.
Важно! Гематогенная форма остеомиелита острого течения приводит к коме.

Диагностика
Болевой синдром, имеющий постоянный характер, требует консультации специалиста. Основная цель диагностики – исключение состояний, несущих угрозу жизни человека. Задача врача – собрать данные для анамнеза. Для этой цели назначают ряд процедур:
- Визуальный осмотр. Определение особенностей боли, тонуса мышц, чувствительности, биомеханические тесты помогают определиться с диагнозом наполовину.
- Рентген. Исследование направлено на выявление травм позвоночного столба, смещения дисков, врожденных аномалий развития, опухолей, остеохондроза и остеопороза.
- Компьютерная и магнитно-резонансная томография. Визуализация среза позвоночника, выявление патологий в мягких тканях, суставах.
- Изотопная контрастная сцинтиграфия. Определяет возможные метастазы, остеомиелит, абсцессы, дефекты позвоночных дужек.
- Электронейромиография. Метод используют с целью определения тонуса мышц.
- Пункция, УЗИ тазобедренных суставов. Назначают при выявлении злокачественных и доброкачественных опухолей.
- Общий анализ мочи и крови. Позволяет определить наличие или отсутствие воспалительных процессов в организме.
Лечение
Как лечить боль от ягодицы до колена и ниже? Терапия болезненных ощущений в ягодичной зоне направлена на устранение первопричин. Блокирование источника болевых импульсов приводит к уменьшению боли и дискомфорта. Если боль в мышцах – самостоятельный симптом и источник неприятных ощущений, терапию проводят при помощи местного воздействия общего характера:
- обеспечение покоя, обездвиживание хребта,
- растяжение мышц,
- массаж,
- согревающие компресс и физиопроцедуры,
- мануальная терапия,
- применение местных нестероидных противовоспалительных средств («Вольтарен»),
- прием пероральных миорелаксантов («Мидокалм»),
- постизометрическая релаксация,
- снижение массы тела,
- ЛФК.
Что делать, если при уколе в ягодицу задели нерв? В таком случае для лечения назначают противовоспалительные обезболивающие препараты и физиотерапевтические процедуры. При обнаружении серьезных патологий позвоночного столба, корешкового синдрома назначают новокаиновые блокады.
Тактика терапии зависит от характера боли, скорости развития воспаления. Специалисты направляют силы на купирование болевого синдрома и предотвращение повторного развития патологии. Для лечения назначают не только анальгетики из нестероидной группы («Мелоксикам»), но и глюкокортикоиды («Дексаметазон»), антиоксиданты («Эмицидин»).
Массаж, мануальная терапия с целью растяжения мускул и физиотерапия дают положительные результаты. Именно благодаря комплексному подходу удается скорректировать состояние больного. Хирургические методы лечения практически не используют. Лишь при безрезультатной терапии и острых состояниях за дело берутся хирурги.
Профилактика
Профилактика болей в ягодичной мышце направлена на предотвращение развития неприятных ощущений. Она практически не отличается от действий по предупреждению болезней ОДА и мягких тканей, окружающих позвоночник.
Общие рекомендации по оздоровлению:
- регулярные занятия спортом помогут укрепить мышцы и скелет,
- разминка каждые 20-40 минут при сидячей работе восстанавливает питание тканей, снижает риск застоя венозной крови,
- комплексный подход к лечению патологий опорно-двигательного аппарата,
- предупреждение переохлаждения,
- своевременное обращение за медицинской помощью.
Справка. Самолечение приводит к усилению болезненных ощущений, заболевание перерастает в хроническую форму.
Заключение
Боль в ягодицах – это не болезнь, а признак, который указывает на развитие дегенеративных, дистрофических изменений в костно-мышечной системе. Одни состояния проходят сами по себе, другие требуют длительного лечения. Тяжесть повреждения мышц определяет специалист. Следование рекомендациям по профилактике, своевременное обращение за помощью, тщательная диагностика – залог благополучного исхода.
Источник
