Воспаление мягкой ткани на большом пальце ноги

Пальцы рук и ног обязательно нужно беречь, ведь ногтевые пластины и кожа в этих местах подвержены многим болезням. Одну из таких – панариций – относят к инфекционным поражениям. Всё проходит в гнойной, острой форме, из-за чего возникает воспаление.
Поражая кожу стопы вблизи ногтя, можно запросто подхватить заболевание, если вовремя не обработать антисептиками. Без них велик шанс гнойного процесса, что и является болезнью. Захватывать может также суставы, кости, сухожилия. Всё зависит от того, насколько запущен панариций на ноге.
Теперь вы узнали о таком заболевании, как панарица, что это такое на пальце ноги и какие особенности бывают. Но ключевое – это понять причину возникновения, моментально начать лечение.
Причины панариции на пальцах ног
Основные способы получения инфекции – травмы, микротравмы, повреждения. Со временем под кожу попадают бактерии (стафилококк или стрептококк). Гноение возникает из-за отсутствия должной обработки.
Согласно статистике, 10 – 20 % больных в хирургических кабинетах обращаются к врачам с тем, что у них появился панариций большого пальца ноги. Из-за сложности структуры пальца часто возникает инфекция. Поэтому ногам требует бережный ежедневный уход.
Травмы на стопах возникают и из-за других заболеваний:
- Сахарный диабет;
- Аллергическая реакция;
- Сосудистые болезни;
- Сбои на гормональном уровне;
- Понижение иммунитета;
- Грибок.

Кроме того, фактором развития инфекции может послужить некачественный педикюр. Если маникюрные инструменты не обработать, то велик шанс заражения кожи. Всё это вызывает панариций большого пальца ноги.
У детей панариций проходит серьёзнее. Из-за тонкой кожи ребёнка любые механические травмы могут послужить толчком к развитию заболевания. Поэтому нужно обрабатывать любую мелкую ранку.
8 видов панариция на ноге
1. Кожный. В этом случае страдает эпидермис и подкожная клетчатка на тыльной части. В месте повреждения скапливается гной, появляется гнойный пузырь. Иногда в нем содержится кровь, которая периодически вытекает.
2. Околоногтевой. Начинается с ногтевой пластинки, которая меняет цвет. Затем изменяется околоногтевой валик (темнеет, ноготок врастает в кожу). Частая причина возникновения воспалительного процесса – неаккуратный педикюр.
3. Подногтевой. В этом случае воспаляются мягкие ткани под пластинкой. Они начинают темнеть, болеть при надавливании. Укол или заноза провоцируют появление подногтевой инфекции.
4. Подкожный. Схож с подногтевым, но при этом воспаление появляется на подушечке пальца. Это ощущается сразу, болевые ощущения возникают при ходьбе, беге. Возможны осложнения в виде перехода заболевания на кость и сустав, после чего будет страдать вся стопа.
 5. Костный. Провоцируют его открытые переломы. Кость разрушается, возникают сильные боли, изменение формы и цвета места, где произошёл перелом.
5. Костный. Провоцируют его открытые переломы. Кость разрушается, возникают сильные боли, изменение формы и цвета места, где произошёл перелом.
6. Суставной или артрит межфалангового сустава, подвергшегося ранению. Сустав растягивается, из-за чего появляется ноющая боль. Плюс ко всему, может развиться на фоне других видов инфекции.
7. Костно-суставной. Это сочетание дух предыдущих форм. Возникает как следствие появления костного панариция на большом пальце ноги и осложнений после него.
8. Сухожильный. Одна из самых тяжелых форм, когда нарушаются функции пальца. Если лечение отсутствует, то болезнь распространяется на соседние пальцы и стопу.
Симптомы
Вначале появляется сильная, постоянная боль. Иногда носит пульсирующий характер, а при движении усиливается. Кожная форма наименее болезненная.
Отёчность, покраснения видны на тыльной поверхности. При воспалении мягкие ткани сдавливают сосуды, из-за чего изменяется цвет.

Нарушение двигательной функции (при сухожильной, костной, суставной форме). При попытке согнуть, разогнуть палец усиливаются болевые ощущения.
Ухудшается самочувствие больного – слабость, боли в голове, температура от 37.5. При костной форме градусник показывает больше 39 градусов.
Как лечить панариций на пальце ноги
Всё зависит от стадии, на которой находится болезнь. Ранние этапы кожной, ногтевой, околоногтевой инфекций возможно лечить самостоятельно, без вмешательства хирурга.
Если инфекция прогрессирует внутри, под мягкими тканями, то консервативное лечение тут не поможет. Операция требуется, когда больной не может справиться в домашних условиях или процесс гниения запущен до серьёзных форм.
Обязательно проконсультируйтесь с хирургом даже при минимальном количестве симптомов, чтобы решить, чем лечить околоногтевой панариций на ногах.
Самостоятельно
Начальная стадия лечится либо народными средствами, либо специальными медицинскими препаратами.
Воспаление помогает снять ванночка с марганцовкой и фурацилином. В 1 л. тёплой воды добавляют 2 ст. л. соли и соды. Опускают на 5 – 10 минут.
Также в виде антисептического средства применяют примочку с хлоргексидином, мирамистином, накладывая по четыре раза за день.
Важно использовать только тёплую воду. Высокая температура способствует развитию болезни.

Убирает гнойное содержимое разрезанный листок алоэ. Его прикладывают на воспалённую часть, заматывают на ночь.
Часто врач назначает противовоспалительные мази от панариция пальца на ноге. Они снимают боль и отёчность.
Применяются они на участок, где началось воспаление. Лучше наносить перед сном, когда стопы не напряжены. Разрешается использовать мази совместно с ванночками или примочками.
Также при панариции пальца ноги помогают антибиотики. Но самостоятельно их лучше не применять, а только после консультации с врачом.
Врачебным методом
Когда лечить панариций на пальце ноги в домашних условиях не получается, врачи назначают операцию по удалению воспаления. Делается всё под местным или общим наркозом.
Если повреждение поверхностное, врач делает надрез, удаляется гной, участки ткани. Далее вводят антибиотики, накладывают стерилизованную повязку.

Иногда приходиться проводить операцию под местным наркозом с дренированием гноя. Вторым этапом является удаление омертвевших частиц и наложение швов на рану.
В виде профилактики рекомендуется использовать витамины, соблюдать гигиену, правильно обрабатывать раны, подбирать подходящую обувь. Соблюдая эти правила, можно избежать серьёзных дефектов ваших стоп.
Источник
Воспалительные процессы в суставах пальцев ног появляются по разным причинам. Такие патологии чаще встречаются у пожилых людей, хотя в последние годы увеличивается количество молодежи с подобными проблемами. Такие расстройства опорно-двигательного аппарата пагубно влияют на здоровье, приводят к неприятному ограничению подвижности человека, а порой и к полной инвалидности.
Причины воспаления сустава
Припухлость и болезненность в зоне воспаления не дают полноценно передвигаться. К таким симптомам приводят многие факторы:
- Нарушения обменных реакций. В конечностях в результате патологических изменений в органах начинает скапливаться мочевая кислота. Она и вызывает воспалительный очаг в хрящевой ткани.
- Болезни костей: подагра, бурсит, артроз, ревматоидный артрит.
- Травмы пальцев. Воспалительный очаг разрастается в результате перенесенного сильного ушиба или даже перелома большого пальца ноги, если сращение произошло неправильно или было проведено неграмотное лечение.
- Переохлаждение. Долгое пребывание в ледяной воде нередко становится причиной начала суставного воспаления.
- Ношение неудобной обуви. Нередко большие пальцы на ногах подвергаются сильному перенапряжению у женщин, которые носят узкие туфли на высоком каблуке. Некоторые части на стопе начинают недополучать кислород, что приводит к отечности, и как результат – воспаление.
- Наследственность. Если кто-то из родных мучился таким недугом, то есть риск суставного воспаления и у самого человека.
- Инфекции. Тяжелые формы пневмонии, ОРВИ, гриппа, последствия сифилиса, застарелого туберкулеза и гонореи приводят к осложнениям на кости ног. Подробнее об инфекционном артрите читайте здесь.
В результате таких негативных явлений в суставной ткани начинается воспаление, которое охватывает нередко и соседние области. Вначале деформируется сустав большого пальца. Сбоку разрастается характерная плотная шишка. Она безболезненна, но может мешать свободно ходить.
Нередко под влиянием воспаления вырост на пальце начинает активно увеличиваться. Кожа на нем и вокруг воспаляется, краснеет, при пальпации становится горячей. Периодически появляется болезненность, которая распространяется со временем полностью на всю стопу, особенно при усиленной физической нагрузке. Патология прогрессирует, если в пораженные ткани попадают различные бактерии, и в результате приходится проводить оперативное вмешательство.
Основные принципы лечения воспаленного сустава
При первых явных признаках начала воспаления важно обратиться к терапевту. Он назначит УЗИ, рентген, необходимые анализы. Самый информативный метод исследования – рентгенография. В некоторых запущенных случаях может понадобиться консультация ревматолога или иммунолога.
На ранних этапах воспаление суставов пальцев нижних конечностей можно купировать быстро и без последствий. Достаточно будет пройти только физиотерапевтические процедуры и курс лечебных компрессов. Помогает и мануальная терапия, и электрофорез. В любом случае при подобных суставных патологиях необходим комплексный подход, чтобы устранить очаг воспаления, снять отечность, уменьшить или полностью устранить болезненность, укрепить хрящевую ткань.
Медикаментозное лечение
Вместе с физиотерапией врачи назначают медикаментозное лечение, которое включает:
- стероидные препараты (таблетки и уколы);
- нестероидные лекарства («Кетопрофен», «Пироксикам», «Диклофенак»);
- противовоспалительные средства;
- особые препараты для укрепления суставов («Метотрексат»);
- активные биодобавки (коллаген);
- витамины и минеральные комплексы.
Такая терапия воспаления суставной сумки большого пальца ступни направлена на максимальное восстановление поврежденных участков хряща, обезболивание, снятие воспаления и отечности.
Пациенту с острым заболеванием хрящевой ткани рекомендовано носить фиксирующую повязку, снимающую раздражение, ограничивающую движение поврежденного пальца и снимающую с него основную нагрузку.
На ранних стадиях артрита и бурсита пациентам выписывают хондропротекторы, например:
- «Хондроксид»
- «Артрон»
- «Структум»
- «Терафлекс»
Такие препараты включают активные вещества хондроитин сульфат, глюкозамин, которые укрепляют хрящевую структуру, восстанавливают ее, снимают дальнейшее распространение воспаления и замедляют разрушение сустава.
Выпускают такие полезные средства в форме капсул, инъекций, порошков, растворов, мазей. Они подпитывают больные суставы не только на ногах, но и по всему телу, что немаловажно в пожилом возрасте и у женщин в период менопаузы. Принимать их лучше длительными курсами, порой врачи рекомендуют до нескольких лет.
Хирургическое вмешательство
Запущенные случаи суставных воспалений пальцев порой не излечиваются медикаментозно, не уходит боль. Шишка на суставе продолжает расти в объемах. В этих случаях хрящ большого пальца уже сильно деформирован и поврежден. Не может выполнять правильно свои опорные функции и приводит к невозможности нормально двигаться. Нагрузка при движении начинает распространяться неравномерно, делается упор на здоровые суставы, что нередко вызывает грыжу межпозвоночных дисков позвоночника.
Оперативные вмешательства по поводу воспаления сустава пальца ног и бурсита в России проводятся давно и успешно. Разработана схема частичной или локальной замены сустава протезом. Иногда это единственный способ вернуть человеку здоровье и нормальную подвижность для активной жизни без боли.
Обычно косточку на ноге просто спиливают и фиксируют сустав в правильном положении при помощи металлической конструкции. Для удаления фиксаторов придется делать повторную операцию, но эффект от процедуры длительный и стабильный.
Протезирование полное проводят, если деформацию сустава нельзя исправить хирургически, и необходимо его полностью заменить. Не исключена возможность рецидива. После операции потребуется длительная реабилитация.
Народные рецепты
Предотвратить распространение суставного воспаления и устранить начальные признаки болезни помогают эффективные народные средства:
- Мел. Измельченный мел смешивают с кефиром. Такую смесь наносят на воспаленное место сустава и накрывают пленкой, делая повязку. Компресс делают на ночь, чтобы укрепить суставные ткани.
- Лист капусты имеет противовоспалительное свойство. Его разминают, чтобы появился сок, и наматывают вокруг больного пальца, фиксируют бинтиком, и закутывают ступню пуховым платком.
- Ванны из травяных отваров крапивы, зверобоя, календулы. Они обладают противовоспалительным и успокаивающим свойством.
- Ванны с растительными маслами, например, эвкалиптовым, сандаловым, облепиховым помогают побороть суставные проблемы.
- Луковая кашица. Ее заворачивают в марлю и делают компресс на палец. Такое средство снимает припухлость и отечность.
- Масло пихты. Им смазывают поврежденный сустав, чтобы снять воспаление и красноту.
- Противовоспалительные отвары зверобоя, тимьяна, крапивы, календулы. Принимают их в течение нескольких недель ежедневно вовнутрь.
При артрозном поражении противопоказаны чрезмерные нагрузки на ноги. Физические упражнения, конечно, полезны, но без особого нажима на нижние конечности. Это могут быть занятия на тренажерах, растяжки, благотворно влияющие на мышцы, умеренная ходьба и плавание. Противопоказаны прыжки и бег.
Правильное питание – залог успеха
В период лечения суставов ног особое внимание стоит уделять правильной диете. При подагре, артритах сбалансированное питание способно значительно облегчить состояние и укрепить хрящевые ткани. Больным рекомендовано включать в дневной рацион:
- рыбу и птицу;
- желе из натурального желатина;
- нежирное мясо;
- молочные продукты;
- зерновые;
- крупы;
- фрукты и овощи;
- холодец.
При подагре противопоказаны субпродукты – потроха, почки, печень, моллюски, алкоголь и бобовые. Нельзя злоупотреблять жирным молоком и жареным мясом. Рекомендуется обезжиренный творог, брынза, кефир, сыр и другие продукты, богатые фосфором и кальцием. Полезен зеленый чай и простая чистая вода. Питьевой ежедневный режим должен включать не менее 1,5-2 литров воды.
Физиотерапевтические способы лечения
Остановить и устранить воспаление, укрепить хрящевую ткань помогает физиотерапия:
- растяжение суставов;
- гирудотерапия;
- лечение пчелами;
- магнитотерапия;
- скипидарные ванны;
- грязевые аппликации;
- ЛФК;
- самомассаж;
- лазер;
- электрофорез.
Перед началом физиотерапии необходима консультация врача. Согревающие мази с противовоспалительным эффектом помогают снизить отечность и раздражение мышечной ткани. Они в комплексе с вышеперечисленными способами терапии дают более стойкие результаты.
Массаж стоп и лечебная гимнастика улучшают кровообращение в мышцах и тканях, куда поступает больше кислорода и микроэлементов. Они способствуют выведения токсинов, снимают напряжение и болезненность.
Самомассаж противопоказан при сильном отеке и обострении заболевания.
Грязелечение и гирудотерапия – эффективные способы снятия воспаления в суставах конечностей. Они улучшают трофику тканей, укрепляют суставные ткани, питают их необходимыми микроэлементами.
При костных и хрящевых воспалительных процессах необходимо избегать переохлаждения, носить удобную, не стесняющую движения обувь, чаще ходить просто босиком. Нередко пациенты покупают себе специальные ортопедические стельки и на время откладывают любимый активный спорт, пока сустав пальца ноги не восстановится полностью.
Болит сустав большого пальца ноги: как лечить (видео)
Сустав большого пальца ноги нередко воспаляется и появляется характерная объемная шишка. Как избежать заболевания, и если оно появилось, без последствий излечить его, узнаем из видеоролика.
В следующей статье мы подробнее расскажем о причинах и лечении боли в большем пальце ноги.
Воспаление сустава большого пальца стопы – серьезная патология, требующая незамедлительного лечения по схеме, разработанной опытным врачом. Самолечение порой вызывает негативные последствия, вплоть до полной потери подвижности в конечности.
Источник
Общие сведения
Панариций (лат. Panaricium; народное — волосень/волос), представляет собой острое гнойное воспаление тканей пальца кисти или стопы. В современном понимании термин «панариций» обозначает не какую-либо отдельную нозологическую форму, а целую группу острых/хронических воспалительных заболеваний, развивающихся в различных анатомических структурах пальца. Панариций на пальце руки относится к одной из наиболее часто встречаемых в практике лечения гнойных патологий кисти, а удельный вес панарициев в структуре всех гнойно-воспалительных заболеваний кисти составляет около 40%. Код панариция по МКБ-10: L03.0. Флегмона пальцев кисти и стопы.
Особенности и развитие течения панариция в отличие от гнойных заболеваний кисти других локализаций, в значительной мере обусловлены особенностями анатомии пальца. Наличие большого количество важных анатомических образований, расположенных на относительно небольшом протяжении: суставы межфаланговые, фиброзные влагалища, синовиальные оболочки, сухожилия, ячеистость подкожной клетчатки, пронизанной фиброзными перемычками, обилие кровеносно-лимфатических сосудов, а также нервных окончаний, способствуют чрезвычайно быстрому распространению гнойно-воспалительного местного процесса.
В большинстве случаев воспалительно-гнойный процесс локализуется на указательном/среднем пальце правой руки, а на ноге — поражается большой палец ноги. Ниже приведено фото панариция пальца на руке и на ноге.
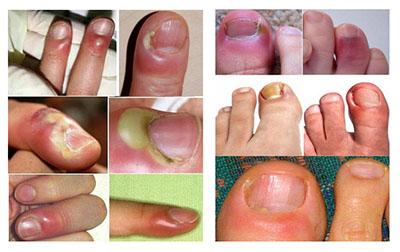 Инфицирование происходит преимущественно вследствие различных микротравм пальцев, как в быту, так и на производстве и несоблюдения правил санитарии при обработке мелких ссадин, «заусениц», «заноз» и др.
Инфицирование происходит преимущественно вследствие различных микротравм пальцев, как в быту, так и на производстве и несоблюдения правил санитарии при обработке мелких ссадин, «заусениц», «заноз» и др.
Развитие панариция на пальце руки или пальце ноги является одной из частых причин нетрудоспособности пациента, а позднее обращение к врачу/неадекватное лечение панариция сопровождаются риском генерализации воспалительного процесса.
Патогенез
Этапы развития острого панариция соответствуют стадиям классического гнойного воспаления. После проникновения патогенного агента и его последующего размножения отмечается реакция прилегающих тканей на него, проявляющаяся нарушением микроциркуляции, отеком и миграцией клеток иммунной системы к очагу воспаления с выработкой различных медиаторов воспаления. Скопление массы погибших микробных и иммунных клеток и экссудата на фоне сохраняющейся активности патогенных микроорганизмов способствует быстрому переходу катарального воспалительного процесса в гнойное. Фаза серозного пропитывания тканей обычно короткая и сразу сменяется фазой гнойно-некротического воспалительного процесса, поскольку скопление экссудата в замкнутых пространствах фасций в короткие сроки приводит к нарушению кровообращения тканей, некрозу и гнойному их расплавлению.
Анатомические особенности строения подкожной клетчатки пальцев способствуют распространению патологического процесса преимущественно вглубь, что и обуславливает выраженность болевого синдрома при локальном гнойно-воспалительном процессе.
Последующее гнойно-некротическое расплавление соединительнотканных тяжей способствует переходу патологического процесса на сухожилия, их влагалища, суставы и кость, что сопровождается быстро протекающим горизонтальным распространением гнойного воспаления. При отсутствии своевременного лечения существует высокий риск перехода панариция во флегмону кисти, а при наличии отягощающих факторов (низкая иммунная реактивность организма, отказ от лечения/позднее обращение к врачу) — развития общего септического состояния.
Классификация
В основе классификационного признака лежит анатомическая локализация и вовлеченность различных структур пальца в патологический процесс, в соответствии с чем выделяют. Поверхностные формы:
- Кожный панариций, при котором воспалительный очаг локализуется в коже (между эпидермисом и сосочковым слоем кожи);
- Ногтевой (подногтевой) панариций. Локализация патологического очага под пластиной ногтя.
- Околоногтевой панариций (паронихия пальца). Локализация патологического очага в валиках ногтевой пластины, окружающего основание ногтя.
- Подкожный панариций. Локализация в подкожной жировой клетчатке пальца (его ладонной поверхности).
Глубокие формы:
- Сухожильный панариций. В процесс вовлекаются сухожилия и сухожильные влагалища пальца.
- Суставной панариций. Локализация очага в суставной щели с вовлечением в патологический процесс хрящевого/связочного аппарата пальца.
- Костный панариций. Локализация в костной ткани пальца.
- Пандактилит. Гнойно-некротическое воспаление всех тканей пальца.
Причины
В качестве этиологического фактора панариция чаще всего выступает стафилококк (St. Aureus), как в качестве моно-агента, так и в ассоциации с другими патогенными микроорганизмами. Реже воспаление вызывается стрептококком, кишечной палочкой, протеем, грибковой инфекцией. Инфицирование происходит в результате повреждения кожного покрова пальца (микротравм) и попадания инфекции вглубь тканей пальца при отсутствии должной их санитарной обработки (мелких ссадин, порезов, «заноз», «заусениц»). Реже панариций развивается без предшествующих травм на фоне условий, способствующие его развитию:
- вросший ноготь (врастание в кожный валик ногтевой пластины);
- при склонности сосать пальцы/грызть ногти (преимущественно у детей);
- грибковые поражения ногтей;
- нарушения кровообращения в нижних конечностях (тромбофлебит), сахарный диабет.
Симптомы
Симптоматика проявления панариция варьирует в зависимости от формы и стадии заболевания, однако существуют и ряд общих проявлений для всех форм. На начальных стадиях отмечается незначительный отек, покраснение и слабый/умеренный болевой синдром, реже — жжение. По мере развития патологического процесса отек нарастает, усиливаются боли, которые становятся интенсивными, дергающими/распирающими. Формируется гнойный очаг, который при поверхностных формах панариция хорошо определяется визуально. Формирование гнойного очага часто сопровождаться утомляемостью, слабостью, повышением температуры тела до субфебрильных цифр, головной болью. При тяжелых, глубоких формах панариция интоксикация более выражена.
Кожный панариций
Кожа в области ногтевой фаланги краснеет, затем в зоне покраснения наблюдается отслоение ограниченного участка эпидермиса и образование пузыря с мутным, кровянистым содержимым, просвечивающимся через кожу. Болевой синдром вначале нерезко выражен, затем постепенно усиливается, приобретая пульсирующий характер. Зачастую сопровождается стволовым лимфангитом с образованием видимых красных полос, расположенных по ходу воспаленных лимфатических узлов на кисти/предплечье. При неосложненном течении общее состояние, как правило, не страдает, однако при развитии лимфангита возможны слабость, разбитость, повышение температуры.
Околоногтевой панариций (паронихия, народ. волосень)
Паронихия (воспаление ногтевого валика) развивается часто после нарушений правил асептики/антисептики при выполнении маникюра, а также паронихий пальца зачастую образуется при инфицировании трещин околоногтевого валика или заусенцев у людей физического труда. Паронихия околоногтевых валиков начинается с локального отека и покраснения ногтевого ложа, а затем патологический процесс быстро распространяется, вовлекая в него весь ногтевой валик. Характерно быстрое формирование просвечивающегося через кожу гнойника. В области воспаления практически сразу появляются сильные боли, нарушающие сон.
Общее состояние практически не страдает. При этой форме панариция лимфангит наблюдается крайне редко. В случаях самопроизвольного вскрытия гнойника при его неполном опорожнении процесс из острой формы панариция может перейти в хроническую. При отсутствии лечения и прогрессировании процесса существует риск прорыва гноя под основание ногтя и в подкожную клетчатку ладонной области, а также с переходом процесса на дистальный межфаланговый сустав кисти.
Подногтевой панариций
Чаще подногтевой панариций является осложнением паронихии, реже развивается первично – в результате колотой ранки/занозы в области свободного края ногтя, а также в случаях нагноения подногтевой гематомы. Характерны чрезвычайно интенсивные боли, что обусловлено сдавливанием формирующегося гнойника плотной ногтевой пластиной. Ногтевая фаланга резко отечна, под ногтем хорошо просвечивает гной. Страдает общее состояние: общее недомогание и повышение температуры до 38 С.
Подкожный панариций
Наиболее распространенный вид панарициев. Подкожный панариций развивается обычно при инфицировании глубоких колотых ранок (при уколе рыбьей костью, шипом растения, иглой и т. д.). Проявляется вначале незначительным покраснением и локальной невыраженной болью, которая через нескольких часов усиливается, приобретая пульсирующий характер. Палец отекает. Проявления со стороны общего состояние пациента варьируют от удовлетворительного состояния до его существенного ухудшения. При гнойниках, которые находятся под большим давлением, могут быть ознобы с резким повышением температуры до 38 градусов. При отсутствии (недостаточном/позднем лечении), существует риск распространения гнойного процесса на более глубокие анатомические образования (сухожилия, суставы, кости) пальца.
Костный панариций
Костный панариций развивается чаще при инфицировании открытого перелома или является следствием распространении инфекции с мягких тканей (подкожный панариций) на кость. Для него характерным является преобладание процессов расплавления кости над ее восстановлением (остеомиелит) с полным/частичным разрушением фаланги. Симптомы ранней стадии аналогичны симптоматике подкожного панариция, но гораздо более ярко выражены. Присутствуют пульсирующие, чрезвычайно интенсивные боли разлитого характера. Пораженная фаланга постепенно увеличивается в объеме, палец слегка согнут, имеет колбообразный вид, движения из-за боли ограничены. Кожа в месте поражения блестящая, гладкая, красная с цианотичным оттенком. Страдает общее состояние: озноб и лихорадка.
Суставной панариций
Развивается преимущественно в результате непосредственного инфицирования сустава (при открытых внутрисуставных переломах/проникающих ранах) или при распространения гнойного процесса при других видах панариция. Характерным является появление вначале незначительного отека и болезненности в суставе при движениях, которая затем усиливается, а любые движения пальцем становятся невозможными. Также нарастает и отек, который особенно выражен на тыльной поверхности пальца. В последующем в этой области образуется свищ. При пальпации — напряжение капсулы сустава.
Сухожильный панариций (гнойный тендовагинит)
Может развиться как при распространении патологического процесса из других отделов пальца или при ее прямом проникновении. Палец слегка согнут и равномерно отечен, характерны интенсивные боли, усиливающиеся резко при попытке осуществления пассивных движений, покраснение не выражено. При надавливании на сухожилия отмечается резкая болезненность.
Страдает общее состояние: слабость, плохой аппетит, повышение температуры до значительных цифр, реже — спутанность сознания. Этот вид панариция является чрезвычайно опасным, что обусловлено быстрым распространением гноя по сухожильным влагалищам с переходом на мышцы, кости пальца, а также мягкие ткани ладони, реже — предплечья. При отсутствии адекватного своевременного лечения сухожилие расплавляется полностью, а палец теряет функцию.
Анализы и диагностика
Диагноз ставится на основании клинических симптомов и жалоб пациента. Для уточнения локализации гнойника и установления формы панариция проводится пальпация специальным пуговчатым зондом. При необходимости (для исключения суставного/костного панариция проводят сравнительную рентгенографию пораженного и одноименного здорового пальца на другой руке).
Лечение панариция
Тактика лечения панариция пальца на руке, также как и лечение панариция на пальце ноги зависит от стадии заболевания. На ранних стадиях развития процесса (в серозно-инфильтративной стадии) может назначаться консервативное лечение антибактериальными препаратами. Для лечения острого процесса рекомендуется назначать антибиотики: Амоксициллин/Клавуланат или Эритромицин с Метронидазолом. При псевдомонадной инфекции (синегнойная палочка) — Цефоперазон, Ципрофлоксацин, Цефтазидим, Цефтриаксон. При панарициях кандидозной этиологии: внутрь — Флуконазол; местно Клотримазол, Натамицин, Нистатин.
Наиболее часто консервативно лечится воспаление ногтевого валика на руках и на пальце ноги, а также другие поверхностные панариции. В начальных стадиях лечение паронихии пальца допустимы компрессы/ванночки с спиртовым раствором Димексида, после чего на околоногтевой валик на пальце руки или на ноге наносится мазь/крем Левомеколь. Следует подчеркнуть, что если воспаление ногтевого валика не удается купировать в течение 2-3 суток необходимо обращаться к врачу, поскольку околоногтевой панариций может перейти в подногтевой панариций или прорыв гноя в дистальный межфаланговый сустав. При формировании гнойной полости — срочное хирургическое лечение.
Лечение панариция в домашних условиях
Лечение панариция на руке в домашних условиях можно проводить исключительно на ранней стадии заболевания. Наиболее часто народными средствами лечится паронихия на пальцах руки и поверхностный панариций на ноге. Для этой цели могут использоваться печеный лук, который прикладывается к месту поражения и меняется каждые 4-5 часов; теплые ванночки с солью и содой с добавлением нескольких капель йода или ванночки с марганцовкой; кашица подсоленного черного хлеба.
Вылечить паронихию пальца на ноге или на пальце руки поможет и лист алоэ; сок чистотела, ихтиоловая мазь, а также мазь Вишневского при прорыве гнойного содержимого. Однако следует не забывать, что лечение панариция пальца в домашних условиях является основной причиной позднего обращения в медицинское учреждение и причиной серьёзных осложнений. Нельзя пытаться самостоятельно прокалывать стенку гнойника на пальце, поскольку это не приведет к его ликвидации, а наоборот, утяжелит его течение. Также следует знать, что при глубоком панариции недопустимы согревающие компрессы и лечение мазями.
Доктора
Лекарства
- Димексид.
- Левомеколь (мазь).
- Амоксициллин/клавуланат.
- Цефоперазон.
- Цефтазидим.
- Ципрофлоксацин.
- Цефтриаксон.
- Эритромицин.
Процедуры и операции
В начальной стадии могут назначаться методы местной гипотермии, сеансы ультразвука, электрофореза, УВЧ-терапии, ванночки с солью/содой, повязки на палец на основе спирта и лекарственных препаратов. При глубоком/запущенном поверхностном панариции проводится вскрытие с применением местной анестезии. В пораженной области делаются соответствующие разрезы тканей, удаляется гной и омертвевшие участки ткани, вводит местного антибиотик. Разрезы дезинфицируют, жизнеспособные ткани дренируют и перевязывают. Для профилактики нагноения назначают лекарственные препараты местной и общей антибактериальной терапии.
Панариций у детей
Панариций у ребенка достаточно частое явление, что обусловлено частыми травмами пальца на руке, получаемых преимущественно при порезах, уколах, ущемлении дистальных фаланг ящиками/дверями, уколах, а также несовершенством иммунной системы у ребенка. Встречается у детей всех возрастов в том числе и у новорожденного. Клинические проявления аналогичны симптоматике панариция у взрослых, однако при этом значительно страдает общее состояние ребенка, что проявляется лихорадкой и высокой температурой. Принципы диагностики/лечения аналогичные.
Диета
Отсутствует.
Профилактика
Профилактика развития панариция сводится к:
- Предупреждению травматизации пальцев как в быту, так и на производстве.
- Тщательной обработке раневой поверхности пальцев с наложением стерильной повязки.
- Поддержанию чистоты рук.
Последствия и осложнения
В запущенных случаях панариций может осложниться остеомиелитом, флегмоной кисти/предплечья, общим заражением крови и стойкой деформацией пальца.
Прогноз
При адекватном/своевременном лечении первичные суставные панариции заканчиваются полным выздоровлением с сохранением функций поражённого пальца. При неадекватном/несвоевременном лечении прогноз менее благополучный, особенно при вторичных панарициях (при распространении нагноения с соседних тканей) в виде формирования деформаций фаланг/пальцев, анкилозов с нарушением их функций, а в ряде случаев ампутация фаланг и пальцев.
Список источников
- Петров C.B. Гнойные заболевания пальцев и кисти / C.B. Петров, H.A. Бубнова // Общая хирургия / C.B. Петров. М, 2007. — С. 592-708.
- Любский А.С., Алексеев М.С., Любский А.А., Бровкин А.Е. и др. Ошибки и осложнения при оказании медицинской помощи больным с гнойно-воспалительными заболеваниями пальцев и кисти на амбулаторном и стационарном этапах // Лечащий врач. — 2000. — № 3.
- Чадаев А.П. Гнойные заболевания пальцев и кисти / А.П. Чадаев, А.Ц. Буткевич, Г.Г. Савзян. — М.: Геликон, 1996. — 148 с.
- Мелешевич А.?
