Воспаление мягких тканей у детей
Гнойные поражения кожи и мягких тканей у детей – это различные виды хирургической патологии, которые включают в себя как локализованные варианты (фурункул, карбункул, абсцесс, гидраденит), так и процессы, склонные к генерализации (флегмона, тотальный панариций).
Гнойные поражения в большинстве случаев не представляют особой сложности в диагностике и лечении. Однако учитывая особенности детского иммунитета и высокий риск генерализации инфекции, необходимо уделять им особое внимание и не откладывать визит к врачу, чтобы предупредить развитие осложнений.
Причины возникновения поражений кожи и мягких тканей
Детский организм достаточно чувствителен к бактериальному поражению. Кожа новорожденных тонкая и недостаточно ороговевшая, что приводит к повышению риска проникновения инфекции. Подкожно-жировая клетчатка рыхлая, хорошо снабжена сосудами, а мембрана между ней и кожей недостаточно сформированная. Именно поэтому около 15% обращений в медицинские учреждения с гнойными поражениями кожи приходится на детей до 2 месяцев.
Основной причиной данных поражений является бактерия стафилококк. Другие возбудители также могут играть роль в воспалении, но намного реже.
Факторами, провоцирующими развитие кожной патологии, являются:
- Загрязнения и микротравмы. Обычно ребенок исследует внешний мир, не особо беспокоясь о гигиеническом аспекте. Поэтому во время игр он может поцарапаться и занести инфекцию.
- Снижение иммунитета. Недостаточный уровень защитных сил организма также становится причиной гнойных поражений кожи.
- Гиповитаминозы.
- Нарушение углеводного обмена. Плохо поддающиеся лечению фурункулы, карбункулы и флегмоны могут быть связаны с постоянным повышенным содержанием глюкозы в крови.
- Анемия и алиментарная недостаточность микроэлементов. Нерациональное питание и низкое количество гемоглобина ведут к снижению общей сопротивляемости организма.
- Аллергия также является предрасполагающим фактором. Крапивница, различные экземы и прочие патологии, сопровождающиеся зудом, приводят к постоянному расчесыванию кожных покровов и проникновению инфекции.
- Гормональная перестройка. Характерно для мальчиков пубертатного возраста, у которых повышается уровень тестостерона.
Виды поражений кожи и мягких тканей
Данная кожная патология у детей имеет следующие разновидности:
- Фурункул – воспаление волосяного фолликула и сальной железы. Фурункулы на лице могут стать причиной занесения инфекции в кавернозный синус головного мозга.
- Карбункул – поражение нескольких фолликулов, сальных желез и участка мягкой ткани вокруг них.
- Флегмоны – разлитое гнойное воспаление, склонное распространяться в подкожно-жировой клетчатке и между фасциями мышц.
- Гидраденит – воспаление потовой железы. Как правило, появляется в подмышечной области.
- Панариций – гнойное поражение тканей пальца (кожи, мышц и даже кости). Возникает после мелких царапин, уколов области фаланг.
- Паронихий – разновидность панариция, при которой воспалительный процесс локализован в околоногтевом валике.
Симптомы поражений кожи и мягких тканей
Симптомы при данном заболевании у ребенка довольно характерные, а изменения можно увидеть невооруженным глазом. Возникает очаг инфильтрации, посередине которого формируется один гнойный стержень (фурункул) или несколько (карбункул). Ребенка беспокоит боль, незначительный зуд. На стороне поражения могут увеличиваться лимфоузлы.
При панариции боль очень резкая и не дает спать ночью. Во время касания к фаланге пальца болезненные ощущения усиливаются. Если гной располагается под кожей, как в случае с флегмоной, над зоной воспаления будет наблюдаться покраснение. При большом количестве гноя определяется флюктуация – ощущение колебания жидкости при постукивании по патологическому участку.
При распространении инфекции по организму нарастают общие симптомы: лихорадка, слабость, нарушение сна. Такое состояние требует немедленной госпитализации, поскольку существует риск развития сепсиса (заражения крови).
Диагностика поражений кожи и мягких тканей
Главный элемент диагностики – это осмотр. Педиатр или детский хирург визуально определяет патологический очаг, проводит пальпацию и оценивает распространенность процесса. Чтобы правильно назначить лечение, применяются дополнительные лабораторные методы:
- Общеклинический анализ крови. Может повышаться уровень лейкоцитов и СОЭ.
- Определение уровня глюкозы крови.
Лечение поражений кожи и мягких тканей
Данная патология кожи лечатся хирургически, за исключением фурункула, который можно вести консервативно.
Для лечения фурункула на очаг поражения наносят растворы антисептических препаратов. По рекомендации врача, локально воздействуют при помощи УВЧ-терапии и ультрафиолета. Эти физиотерапевтические методы обладают бактерицидным действием и ускоряют заживление патологического очага.
В ряде случаев применяют антибиотики, также рекомендована витаминотерапия. Если фурункул увеличивается в размерах и в процесс вовлекаются окружающие ткани, нужно делать вскрытие и санацию очага.
Карбункул лечат исключительно хирургически – выполняют крестообразный разрез и очищают зону от гнойно-некротических масс. После операции накладывают повязку, чтобы уберечь кожу от вторичного заражения. Принцип санации гнойного очага и общей антибактериальной терапии применим и к другим видам поражений: панарициям, флегмоне, гидрадениту.
Последствия поражений кожи и мягких тканей
При отсутствии лечения гнойные поражения кожи могут иметь такие последствия:
- абсцесс – инкапсулированный очаг гнойного расплавления;
- тромбофлебит – занесение инфекции в венозное русло с развитием реактивного воспаления сосуда;
- сепсис.
Чтобы уберечь ребенка от данных осложнений, не занимайтесь самолечением. Обращайтесь за специализированной медицинской помощью.
Источник
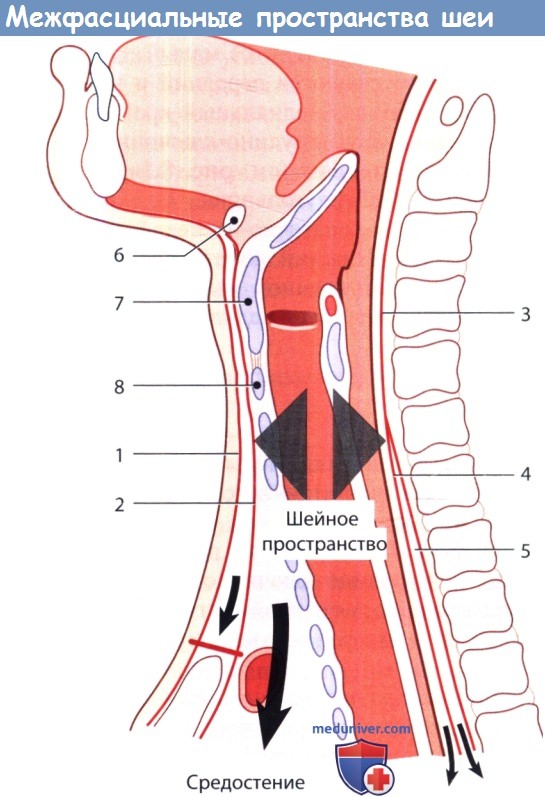
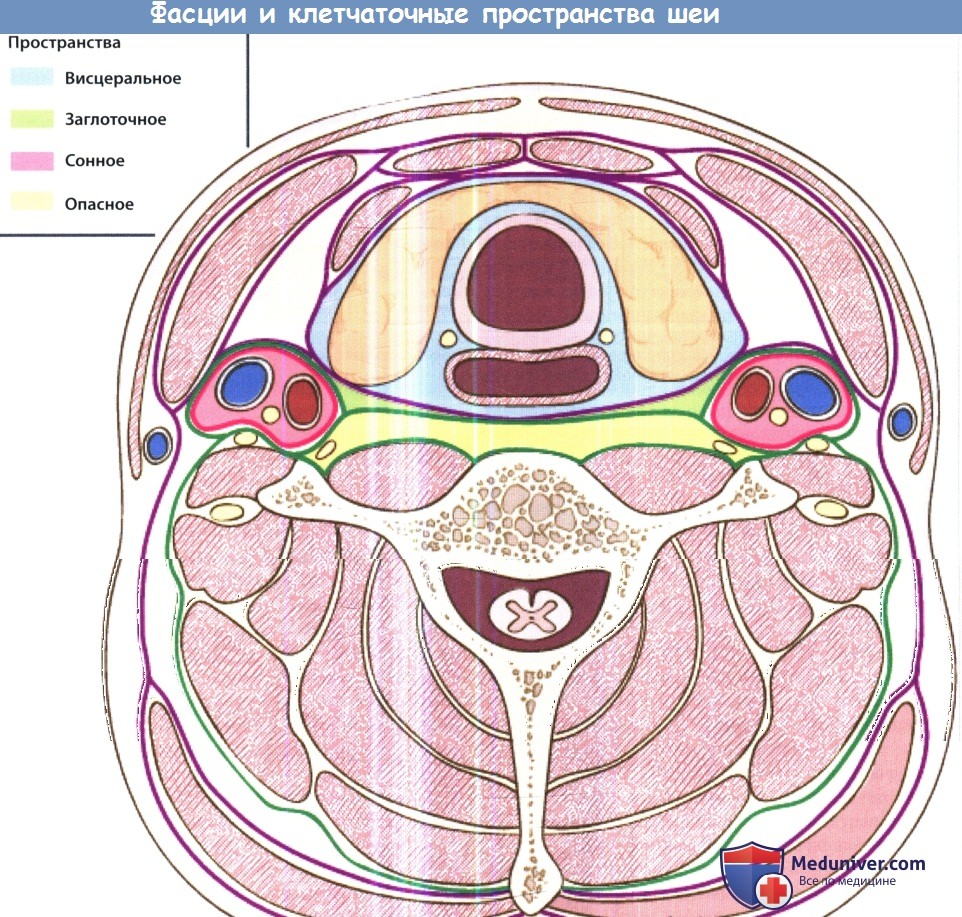
Причины воспаления мягких тканей шеи у ребенкаПосле первого подробного описания инфекций глубоких фасциальных пространств шеи в 1930-х смертность от них значительно снизилась. Тем не менее, они до сих пор регулярно встречаются, а оториноларингологу часто приходится определять источник инфекции, дифференцировать целлюлит от абсцесса, в необходимых случаях проводить хирургическое лечение. Выше уже было дано описание фасций шеи. В этой статье будут более подробно описаны клетчаточные пространства, которые ограничиваются данными фасциями. Также будут рассмотрены вопросы этиологии, патогенеза, клинических проявлений и лечения инфекций глубоких фасциальных пространств шеи. Обычно инфекции фасциальных пространств шеи вызываются полимикробной флорой,чаще всего — анаэробными и аэробными бактериями полости рта, реже патогенами, населяющими органы дыхания и кожу. Наиболее часто высеиваются следующие микроорганизмы: стафилококки (в том числе метициллин-резистентный золотистый стафилококк, MRSA), стрептококки (в том числе пневмококк), Fusobacterium necrophorum, бактероиды (в том числе В. fragilis), гемофильные бактерии, Escherichia coli, Enterobacter, Enterococcus, Neisseria, Klebsiella, Eikenella corrodens, Prevotella (Bacteroides melaninogenicus). Препаратами выбора при эмпирической терапии являются клиндамицин, защищенные пенициллины, цефалоспорины третьего поколения. У детей предпочтительной альтернативой является сочетание ванкомицина и метронидазола. Всегда следует помнить, что физиологические резервы у детей крайне ограничены, поэтому декомпенсация может наступить крайне быстро. Другими словами, ребенок, находящийся при смерти, на первый взгляд может выглядеть лишь слегка больным. Сепсис или дыхательная недостаточность могут развиться в любую минуту. В основу описания инфекций глубоких пространств шеи положена их анатомическая локализация по отношению к конкретному фасциальному пространству; определить локализацию процесса возможно сочетанием данных клинического осмотра с результатами лучевых методов диагностики. Далее рассматриваются вопросы анатомии, путей распространения инфекции, клинических данных, возможных осложнений и рекомендуемого лечения.
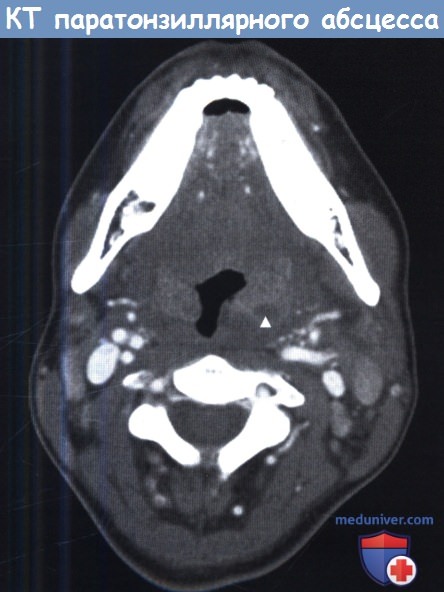
Часто инфекции глубоких пространств шеи сопровождаются такими общими проявлениями, как лихорадка или лейкоцитоз. Насторожить врача должны также следующие признаки: боль при глотании, дисфагия, тризм, голос «будто с горячей картошкой во рту», асимметрия или отечность шеи. В тяжелых случаях наблюдается неспособность глотания слюны, затруднение дыхания. В отличие от взрослых, дети часто не могут рассказать об имеющихся у них жалобах, врач должен опираться лишь на данные анамнеза, собранного у родителей, и клинического осмотра. Как правило, при подозрении на наличие абсцесса глубоких фасциальных пространств шеи, для уточнения его размеров, локализации и планирования хирургического лечения используются лучевые методы диагностики. Если абсцесс расположен поверхностно, ограничен лишь паратонзиллярным пространством, не угрожает жизни больного, то постановка диагноза и лечение основываются лишь на данных анамнеза и осмотра, дополнительных методов диагностики не требуется. При наличии показаний, предпочтительным методом лучевой диагностики является КТ с внутривенным контрастированием, область исследования — от основания черепа до ключиц. В большинстве случаев, лечение инфекций глубоких фасциальных пространств шеи у детей аналогично таковому у взрослых. Оно включает в себя антибактериальную терапию, обеспечение проходимости дыхательных путей, и, при необходимости, хирургическое лечение. При наличии стеноза дыхательных путей часто используются кортикостероиды (дексаметазон 0,6 мг/кг/день внутривенно в 2-4 приема каждые 6-12 часов). Если есть риск того, что в ближайшее время произойдет обструкция дыхательных путей, возможно выполнение профилактической интубации легких. В некоторых случаях, когда интубация трахеи невозможна, единственным методом восстановления дыхания является срочная трахеотомия. Возле таких пациентов всегда должны находиться наборы для интубации и трахеотомии. Выбор начального антибиотика осуществляется эмпирически, при этом следует учитывать полимикробный характер флоры. При возможности также необходимо отправлять содержимое абсцесса на флору и чувствительность к антибиотикам. При отсутствии достоверного подтверждения абсцесса или небольшом размере, возможно проведение пробной антибактериальной терапии. В течение следующих 24-36 часов оценивается динамика состояния пациента (выраженность симптомов, температура и другие клинически данные). При больших или быстро увеличивающихся абсцессах показано хирургическое лечение. Выбор хирургического доступа зависит от локализации инфекции. а) Воспаление паратонзиллярного пространства шеи. Всех чаще в клинической практике встречаются абсцессы паратонзиллярного пространства. Подозрение на паратонзиллярный абсцесс является одним из самых частых поводов, по которым за консультацией к оториноларингологу обращаются врачи по оказанию неотложной помощи и врачи общей практики. Для успешной диагностики и лечения важно уметь отличить паратонзиллярный абсцесс от банального тонзиллита или целлюлита околоминдаликовой клетчатки. Паратонзиллярное пространство с медиальной стороны ограничено капсулой небной миндалины, с латеральной — верхним констриктором глотки. Инфекции распространяются из небной миндалины или глотки. Основными клиническими проявлениями является боль при глотании, дисфагия, приглушение голоса, тризм. Особенно характерны смещение язычка в сторону от средней линии. Небная миндалина увеличена, смещена в медиальном направлении и книзу. Абсцесс можно либо вскрыть, либо аспирировать иглой, далее следует курс пероральных или внутривенных антибиотиков. Перед выпиской следует убедиться в том, что пациент способен самостоятельно принимать жидкости. К осложнениям относится повторное формирование абсцесса и распространение его в окологлоточное пространство.
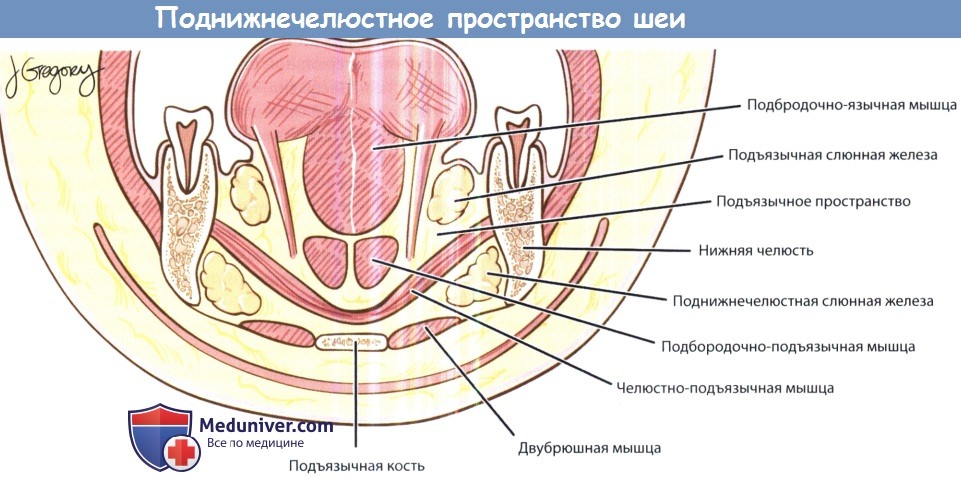
б) Воспаление окологлоточного пространства шеи. Окологлоточное пространство также называется боковым глоточным или глоточно-челюстным пространством. Оно расположено от основания черепа сверху до подъязычной кости снизу, по форме напоминает конус. Шиловидный отросток разделяет его на прешиловидный и позадишиловидный отделы. Прешиловидный отдел (мышечный) расположен кпереди от шиловидного отростка, в нем расположены жировая клетчатка, лимфатические узлы, верхнечелюстная артерия, некоторые нервы (нижний альвеолярный, язычный, ушно-височный). Позадишиловидный отдел (нервно-сосудистый) расположен кзади от шиловидного отростка, содержит внутреннюю сонную артерию, внутреннюю яремную вену, симпатический ствол, IX, X, XI, XII пары черепных нервов. В окологлоточное пространство инфекционный процесс может распространяться от небных миндалин, глотки, зубов (особенно третьих моляров), каменистой части височной кости, глубокой доли околоушной слюнной железы, а также лимфатических узлов, дренирующих глотку и нос. Распространение инфекции возможно либо путем непосредственного проникновения через сообщающиеся фасциальные пространства, либо путем распространения паратонзиллярного абсцесса. Типичными клиническими проявлениями являются выбухание латеральной стенки глотки и небной миндалины, тризм, дисфагия, отечность мягких тканей в области околоушной слюнной железы и возле угла нижней челюсти. Лечение может включать выполнение трахеотомии (для обеспечения проходимости дыхательных путей), а также вскрытие абсцесса в области поднижнечелюстной ямки. Внутриротовой доступ не рекомендуется, т.к. при этой локализации абсцесса (между глоткой и крупными кровеносными сосудами) повышен риск повреждения внутренней сонной артерии и внутренней яремной вены. Возможно развитие тяжелых осложнений, наиболее частым из которых является септический тромбоз внутренней яремной вены. Самым частым осложнением, ведущим к летальному исходу, является эрозия внутренней сонной артерии. Поражение черепных нервов наблюдается при распространении инфекции в позадишиловидный отдел окологлоточного пространства. Распространение инфекции вдоль сонного влагалища может вести к развитию медиастинита. в) Воспаление в крылонебной ямке. Крылонебная ямка сообщается с подвисочной ямкой посредством клиновидно-верхнечелюстного шва. Она содержит верхнечелюстной нерв, клиновидно-небный ганглий и верхнечелюстную артерию. Инфекционный процесс может распространяться сюда от зубов верхней челюсти (особенно третьего моляра) или при остеомиелите верхней челюсти (чаще у младенцев). Распространение происходит простым контактным путем. Клинически инфекционный процесс в крылонебной ямке проявляется болью и отеком верхних десен, отеком мягких тканей лица, шеи, височной области с пораженной стороны, симптомами со стороны глаз (отеком век, проптозом, нарушением подвижности глазного яблока, параличом отводящей мышцы глаза), выраженным тризмом, вторичным гнойным верхнечелюстным синуситом. Для лечения используются либо внутриротовой доступ через деснево-щечную борозду, либо доступ по Колдуэлла-Люку. г) Воспаление в жевательном пространстве. Жевательное пространство расположено между костью нижней челюсти и периостом. В нем расположены нижняя челюсть, жевательная и крыловидные мышцы, сухожилие височной мышцы, нижний альвеолярный нерв и внутренняя верхнечелюстная артерия. Инфекционный процесс чаще всего имеет одонтогенную природу (нижний третий моляр). Клинически проявляется тризмом и отеком тканей у ветви нижней челюсти. Используется наружный хирургический доступ. д) Воспаление в околоушном пространстве. Содержит околоушную слюнную железу, лицевой нерв, наружную сонную артерию, заднюю лицевую вену. Инфекционный процесс берет начало от околоушной слюнной железы. Клинически проявляется болезненной припухлостью в области угла нижней челюсти. Вскрытие производится наружным доступом через разрез для паротидэктомии. К осложнениям относится распространение инфекции в окологлоточное пространство и затем в средостение. е) Воспаление в поднижнечелюстном пространстве. Челюстно-подъязычной мышцей подразделяется на подъязычное (над мышцей) и собственно поднижнечелюстное (под мышцей) пространства. В подъязычном пространстве расположена подъязычная слюнная железа, в поднижнечелюстном — поднижнечелюстная железа и лимфатические узлы. Инфекционный процесс чаще всего распространяется сюда от третьего моляра, а также от слюнных желез, глотки, небных миндалин и околоносовых пазух. Клинически проявляется дисфагией и болью при глотании. Выбор хирургического доступа зависит от локализации. При локализации абсцесса в подъязычном пространстве используется внутриротовой доступ, при локализации в поднижнечелюстном — наружный доступ через разрез под нижней челюстью. Возможно развитие тяжелых осложнений. Флегмона дна полости рта, подъязычного, подподбородочного и поднижнечелюстного пространств, известная подназванием ангины Людвига, является смертельно опасным заболеванием. Характерен плотный, «деревянный» отек передней поверхности шеи. В первую очередь необходимо убедиться в проходимости дыхательных путей, т.к. наиболее частой причиной смерти при ангине Людвига является асфиксия вследствие смещения корня языка кзади. В большинстве случав необходимо проведение трахеотомии и вскрытия наружным доступом, при необходимости удаляется причинный зуб.
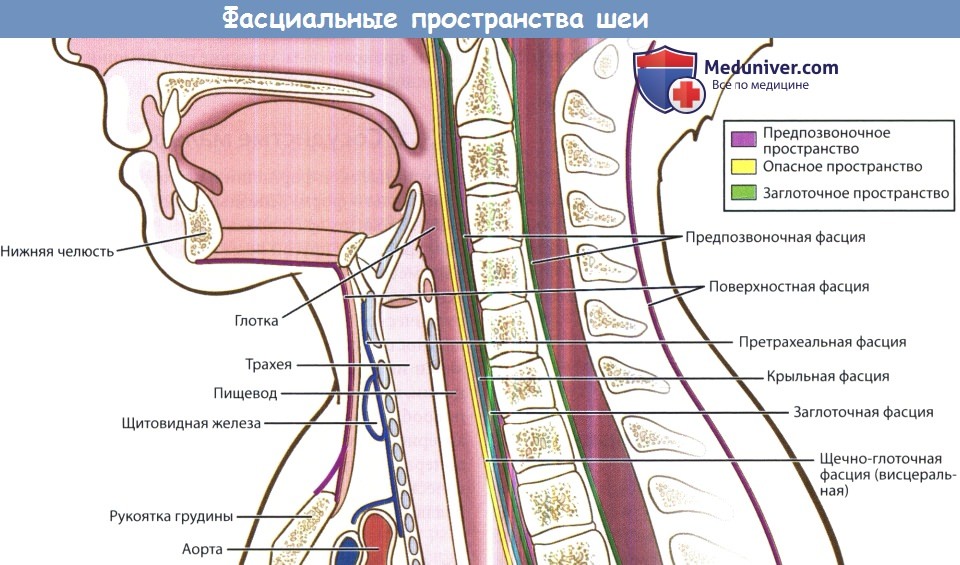
е) Воспаление в сонном пространстве шеи. Сонное пространство содержит сонную артерию, внутреннюю яремную вену и блуждающий нерв. Инфекционный процесс распространяется сюда из окологлоточного, поднижнечелюстного и висцерального пространств. Клинически проявляется кривошеей и отеком мягких тканей вдоль грудинно-ключично-сосцевидной мышцы. Метод лечения хирургический. Возможно развитие опасных осложнений: септического шока, эрозии сонной артерии, эндокардита, тромбоза кавернозного синуса. ж) Воспаление в висцеральном пространстве шеи. Содержит глотку, пищевод, гортань, трахею и щитовидную железу. Инфекционный процесс данной локализации может развиваться вследствие воспаления небных миндалин, перфорации пищевода, травмы гортани с повреждением слизистой оболочки, острого тиреои-дита; также инфекция может происходить из грудной клетки. Клинически инфекционный процесс в данной области проявляется дисфагией, болью при глотании, охриплостью и одышкой. Для лечения используется наружный доступ, разрез выполняется вдоль переднего края грудинно-ключично-сосцевидной мышцы. Возможно распространение инфекции в средостение. В непосредственной близости друг от друга также расположены по направлению спереди назад заглоточное, опасное и предпозвоночное пространства. Они отделены друг от друга тремя фасциальными оболочками: средним листком глубокой шейной фасции (щечно-глоточная фасция, расположенная наиболее кпереди), крыльной фасцией, предпозвоночной фасцией (расположенная наиболее кзади). з) Воспаление в заглоточном пространстве шеи. Воспалительные процессы в заглоточном пространстве чаще всего возникают у маленьких детей как осложнение инфекций верхних дыхательных путей, т. к. в возрасте до четырех лет в заглоточном пространстве обнаруживается достаточно большое количество лимфатических узлов. Заглоточное пространство распространяется от основания черепа сверху до средостения снизу. Спереди оно ограничено средним листком глубокой шейной фасции, который также покрывает глотку и пищевод, а задней границей является крыльная фасция. Источником инфекции чаще всего служат нос, околоносовые пазухи, аденоиды, носоглотка. Клинически воспаление в заглоточном пространстве проявляется дисфагией, болью при глотании, ригидностью мышц шеи, изменением голоса, односторонним выбуханием задней стенки глотки. Используется либо чрезротовой доступ (при ранней диагностике), либо наружный доступ. Наиболее опасным осложнением заглоточного абсцесса является медиастинит. и) Воспаление опасного пространства шеи. Сразу за заглоточным пространством находится т. н. «опасное пространство». Оно расположено между крыльной фасцией и предпозвоночной фасцией и содержит лишь рыхлую соединительную ткань. Инфекционный процесс распространяется сюда из смежных фасциальных пространств. Поскольку данное пространство распространяется от основания черепа до диафрагмы, инфекционный процесс, локализующийся здесь, может легко распространяться в нижнее средостение, что и определяется эпитетом «опасное». к) Воспаление в предпозвоночном пространстве. Предпозвоночное пространство спереди ограничено предпозвоночной фасцией, сзади — телами позвонков. Содержит рыхлую соединительную ткань. В наши дни инфекции данного пространства возникают крайне редко. Чаще всего их причиной является остеомиелит позвоночного столба.
— Вернуться в оглавление раздела «отоларингология» Оглавление темы «Болезни гортани у детей»:
|
Источник