Воспаление лимфоузлов при стафилококке

Елена
, Электроугли
1532 просмотра
24 апреля 2019
Сыну 2 года. Имеются увеличенные лимфоузлы в брюшной полости и два справа на шее. Подвижные. Не причиняют дискомфорта. В кале обнаружен золотистый стафилококк 10 в 3 степени. Инфекционных проявлений нет. Стул 2-3 раза в день с частичками пищи. В анализе крови постоянно наблюдается увеличение числа лимфоцитов и снижение сегментоядерных нейтрофилов. Скажите, в чем причина? Может ли так влиять стафилококк? Как его вылечить без ущерба для здоровья? Слышала про бактериофаги. Какого Ваше мнение?
На сервисе СпросиВрача доступна консультация гематолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Педиатр
Здравствуйте!лимфоциты по возрасту должны быть в преобладании у детей в таком возрасте.
Надо видеть копрограмму. УЗИ обп. Билд
Химию( не исключена ферментативная недостаточность,)- альфа амилаза липаза крови или биохим анализы.

Педиатр
Должен также посмотреть лор по по поводу лимфоузлов и стаыилокока- + мазок из зева и носа с чувствительностью к антибиотика. И фагам. То же относительно кала посев с чувствительностью к фагам и антибиотикам.

Педиатр, Терапевт
Здравствуйте да конечно из за стафилакокка могут увеличиваются лимфоузлы, ну лечение желательно антибактериальное при помощи антибиотиков, можно взять Сумамед суспензия 125 мг по 5 мл 1 раз три дня, и для кишечника Хилак форте по 20 капель 3 раза в день
Ветеринар
Здравствуйте! Влияние стафилококка не исключено, сделайте мазок на чувствительность к антибиотикам

Гематолог, Терапевт
Здравствуйте , вам не о чем переживать. Можно сейчас дать ребенку курс пробиотиками и просто наблюдать за самочувствием. Лимфоцитоз это возрастная норма в дошкольном возрасте
Елена, 24 апреля 2019
Клиент
Анастасия, скажите, не может ли это быть скрытый вирус? Почему понижены сегментоядерные нейтрофилы?

Педиатр
Здравствуйте применять бактериофаг поливалентный 10 дней
Сдайте кровь на вэб ЦМВ Впг токсоплазму методом ИФА igg м

Офтальмолог, Окулист
Сделайте мазок из зева и носа, узи брюшной полости

Педиатр, Терапевт, Массажист
Во-первых стафилококк в очень низкой концентрации. А во-вторых увеличение лимфоцитов при бактериальных инфекций не характерно. Если бы это шалил стафилококк, у вас был бы анализ со сниженными лимфоцитамии повышенными Лимфоцитоз это скрытые, персистирующие вирусные инфекции. Сдайте кровь на ВЭБ, ЦМВ, впг 6 типа. ИФА иммуноглобулины G и М

Гинеколог, Кардиолог, Венеролог
В данном возрасте лимфоциты могут быть увеличены это особенность данного возраста. Что касается стафилококка, можно просто пробиотики пропить( так как симптомов нет), организм сам может споавиться

Педиатр
Здравствуйте! Как самочувствие у ребенка? Болеет часто? Какие размеры лимфоузлов? Лимфоцитоз- какое количество(загрузите последний ОАК)? Исключайте ЛОР- патологии и персистирующие вирусы(СМВ, ВПГ, ВЭБ).
По поводу стула с частичками пищи: причиной может быть не только стафилоккок(я бы лечила не фагом, из безопасных можно Энтерофурил курсом на 7 дней+ пробиотик Бификол на 2- 3 недели), но и ферментативная недостаточность подделудочной железы(нужно смотреть, что в биохимическом анализе крови: амилазу панкреатическую); паразитозы(сдайте кал методом обогащения или ПЦР трехкрантно на аскариды, острицы, лямблии, описторхи и токсокары). Я больше склоняюсь в сторону последнего варианта.

Гематолог, Терапевт
Потомучто у деток преобладает естественный лимфоцитоз на нейтрофилами. У них активно работает иммунная система .О вирусе без клиники не стоит думать вообще
Оцените, насколько были полезны ответы врачей
Проголосовал 1 человек,
средняя оценка 5
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ — задайте свой вопрос врачу онлайн.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально — задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
Последнее обновление — 15 января 2020 в 15:44
Время на чтение: 6 мин
Стафилококк — бактерия, чьи клетки (сферической формы) поражают различные органы, в том числе внутренние, а также сердце. Название стафилококк произошло от греческого — “staphilè” что означает “группы”. Это окрашенные, объединенные между собой ярко-фиолетовые цвета бактерии.
Если человек чувствует недомогание, возможно, это симптомы стафилококка. Они могут быть самыми разнообразными. Все зависит от тяжести заражения. Проявляется в зависимости от места, в котором имеет место болезненный процесс, наличие бактериального штамма.
Причины и симптомы: как происходит заражение стафилококком
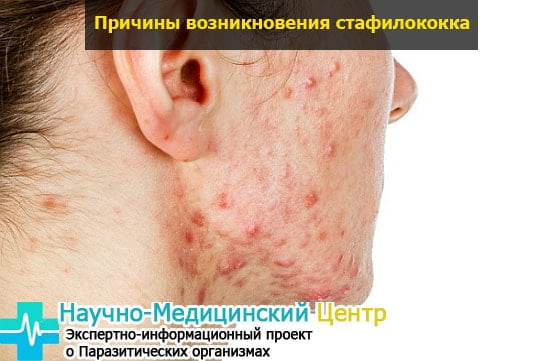
Для того чтобы понять, как появляется стафилококк, его признаки и что это такое, необходимо во всем разобраться по порядку. Инфекция достаточно распространена из-за микробов, постоянно присутствующих не только в окружающей среде, но и в нашем теле.
Стафилококки колонизируют нас — 80-90 % здоровых людей являются носителями штаммов.
Находятся на коже, на слизистых оболочках (слизистая полости рта, слизистой носа, слизистой оболочке кишечника и слизистой оболочки половых органов) и в ушах.
Микроорганизмы имеются в изобилии повсюду. Особенно распространены в бытовых условиях. Это может быть зараза, переданная прямо или косвенно от больного человека к здоровому.
Воспалению подвержены люди любого возраста. Чаще всего возникает у людей с ослабленным иммунитетом, у новорожденных; у людей, подвергаемых лучевой терапии, химиотерапии или лекарственным препаратам.
Серьезный риск заразится этим недугом людям с особо тяжелыми заболеваниями, как рак, диабет и болезни легких.
Поэтому особенно бдительным и осторожным необходимо быть, когда вы имеете дело с больным человеком, особенно с ослабленным иммунитетом, с тем, у кого она в какой-то степени истощена.
Бактерии могут распространяться через воздух, но воспаление возникает почти всегда в результате прямого контакта с открытыми ранами или жидкостями через зараженный организм.
Стафилококковые штаммы часто проникают в организм через воспаленные волосяные фолликулы или сальные железы, по-другому – попадают в кожу через ожоги, порезы и царапины, инфекции, укусы насекомых или раны.
Стафилококковая инфекция в крови (бактериемия) развивается, когда штаммы из локальной инфекции проникают в лимфатические узлы и кровоток. Все это может стать причиной высокой температуры. Могут стать причиной шока. В тяжелых случаях приводят к внезапному летальному исходу.
Разновидности штаммов стафилококковой инфекции
Эпидермальный. Основная причина возникновения — бактериальная инфекция у пациента. В основном этому штамму подвержены онко-больные люди, чья иммунная система ослаблена, а также при заражении крови, при операциях. Недуг может напомнить о себе спустя год после операции.
Второй вид — сапрофитный стафилококк становится причиной заболеваний мочеполовой системы у женщин, например, вызывая цистит. Бактерии локализуются в мочеиспускательном канале, поражая его.
Стафилококковое заражение, преимущественно гнойное в большинстве случаев происходит через кожу в виде наростов, фурункулов, сот, прыщеобразных красных пятен.
Золотистый стафилококк сопровождается болью внутри уха. Возникают пятна и гнойные образования на волосистой части головы. Особенно не редки такие проявления, когда зараза возникает из-за одного штамма бактерий. Локализация может быть глубокой, — в дыхательной системе, в костях, сердце.
Золотистый стафилококк (saprophyticus) оказывается частой причиной возникновения заболеваний у женщин, возбудителем вагинита и цистита. Он может вызвать, если штамм находится в желудочно-кишечном тракте, инфекцию мочевыводящих путей.
Золотистый стафилококк становится причиной появления следующих заболеваний:
- артрит;
- развитие бактерий в крови (бактериемии);
- возникновение очагов заразы и гноя под кожей (карбункулов);
- воспаление тканей, которая растекается под кожей, вызывая боль и отеки (флегмоны);
- воспаления клапанов, стенок сердца (эндокардит), ткани, которая окружает и защищает спинной мозг и мозг (менингит);
- на костной ткани и костного мозга (остеомиелит);
- пневмония.
Сопровождается зеленый опасный и ярко-выраженный стафилококк лихорадкой, рвотой, интоксикацией организма, общим недомоганием, слабостью. Проявляется в виде поражения носоглотки, легких.
Часто локализируется — на уровне центральной нервной и мочевыделительной систем. В разных ситуациях проявления болезни могут быть выявлены, если заражение на уровне эпидермиса, как и в случае с прыщами, или небольшими повреждениями на коже.
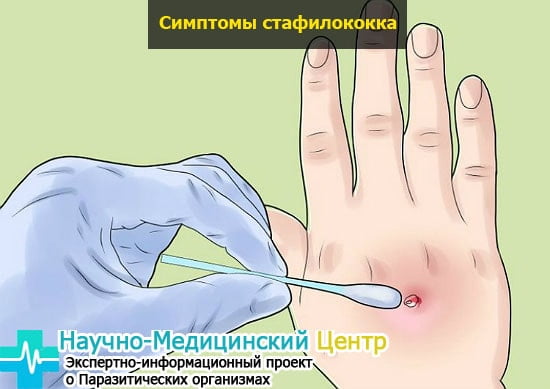
Симптомы стафилококковой инфекции
Если заражение переходит в органический характер, то признаки болезни, могут быть и другого типа.
Как проявляется стафилококк:
- фурункулы вокруг рта;
- пустулы (прыщи) на уровне носа, губ;
- наличие ран, разрывов на коже;
- гной в горле;
- инфекции в ухе;
- увеличение лимфатических узлов на уровне шеи, подмышках, паха с прогрессирующим отеком;
- шелушение на коже;
- появление в области лица красноватых, зудящих пятен;
- озноб и лихорадка;
- пневмония;
- абсцессы в почках и печени;
- заражение в нижних мочевых путях;
- проблемы с желудочно-кишечным трактом
При появлении первых признаков не нужно думать, что недуг возник недавно. Часто в таких ситуациях хворь уже была, но в неактивной фазе. Как правило, болезнь проходит бессимптомно. Чтобы избежать различных осложнений – необходимо сразу же, как можно скорее, обратиться к доктору.
Осложнения заболевания могут быть самыми разными. Так же штаммы могут проникнуть в процессы кровообращения и добраться до важных органов, таких как печень, почки, сердце и мозг.
Правильная терапия иногда может оказаться трудной и сложной. Зачастую врачи ставят диагноз золотистого стафилококка тогда, когда бактерии уже проникли в здоровые органы. Больному и его родным следует знать — инфекция поддается лечению.
Только 80% людей (зарегистрированных в течение последних лет) чувствительны к некоторым антибиотикам и проводимой терапии.
Серьезная форма стафилококковой инфекции

Такой недуг, как стафилококк может появиться внезапно, симптомы могут проявляться следующим образом:
- Появление фурункул или пустул на коже. Заполнение гноем или воспаленная кожа являются на сегодня одним из наиболее распространенных признаков заболевания и наличия опасной формы заражения. Допустим, у вас есть комариный укус на руке, а на пальце — стафилококк. В таком случае, если вы почешите этот укус, бактерии на пальце могут проникнуть дальше в рану и вызвать большие, красные и болезненные, заполненные гноем пятна. У больного могут появляться сыпь или волдыри, которые чаще называют «импетиго».
- Пищевое отравление. Когда пища подвергается воздействию стафилококковой инфекции, бактерии размножаются и выделяют токсины, которые могут превратить вас в больного человека. В результате заражения возникают следующие симптомы: рвота, диарея и боль в животе. Эти признаки заразы обычно проявляются в течение 6 часов. Необходимо помнить главное — приготовление пищи убивает бактерии, но не токсины, которые делают вас больным. Поэтому очень важно, обрабатывать пищу, а также овощи, фрукты или мясо чистыми руками.
- Лихорадка может проявиться в условиях больницы. Например, когда вы ложились на операцию, стафилококковые бактерии могли попасть в кровоток. Это может быть вызвано заражением крови, известное как «бактериемия», которая изначально может привести к лихорадке и низкому кровяному давлению. Как только в вашей крови окажутся опасные бактерии, она может распространиться на сердце, кости и другие органы и привести даже смертельному исходу. К ним относят пневмонию, а также тип костной инфекции под названием «остеомиелит», который приводит к отеку в зоне заражения. Также опасные формы штаммов вызывают заражения сердца. Симптомы могут проявляться по-разному: боли в мышцах и суставах, ночная потливость, лихорадка, бледность кожи, тошнота и другие симптомы. Очень важно своевременно обратится к доктору.
- Синдром токсического шока. В результате появления стафилококка происходит накапливание токсин. Они в свою очередь могут привести к определенному типу заражения крови. Это может привести к внезапной лихорадке, рвоте, диареи, боли в мышцах, сыпи, напоминающей ожоги на ладонях и подошве ваших ног.
- Признаки ошпаренной кожи – возникают чаще всего у новорожденных и других детей в возрасте до пяти лет. Начинается локализованное заражение на коже, повышается температура, проявилась неожиданно ярко-красная сыпь, которая распространяется от лица к другим частям тела, после этого образуются чешуйки. Большие волдыри развиваются на месте очага заражения. Когда они лопаются — кожа сильнее воспаляется и выглядит так, как будто она была выжжена.
Диагноз, лечение и профилактика заболевания

После того, как у человека проявились симптомы. Например, такие как, различные фурункулы на коже, лимфоузлы на подмышках, в паху, боли, отеки на участках кожи, необходимо как можно скорее обратиться к доктору.
Врачи сразу же назначат анализы крови, которые покажут, в случае наличия болезни, необычно высокую концентрацию белых кровяных клеток. Диагноз можно будет поставить только на основании лабораторного анализа — крови и мочи.
Кроме того, может быть назначено дополнительно и другое обследование, чтобы оценить тяжесть заболевания. Например, пункционная биопсия (удаление ткани с помощью иглы, затем проверка его под микроскопом) могут быть использованы для оценки того, какие кости заражены.
Большинство здоровых людей, которые подвергаются этому недугу, полностью восстанавливаются в течение короткого времени. У других — развиваются повторные заражения. Некоторые серьезно болеют. В последнем случае требуется более длительная терапия и неотложная помощь.
Поверхностные стафилококковые инфекции могут быть вылечены с помощью лечения компрессами, которые накладываются на пораженный участок в течение двадцати — тридцати минут три или четыре раза в день.
Тяжелые или рецидивирующие заражения требуют более длительного лечения — от семи до десяти дней лечения курсом. Так же может быть назначено лечение антибиотиками.
В случае более серьезной инфекции, антибиотики могут назначаться внутривенно в течение шести недель. Аналогичное лечение так же используется медиками для лечения стафилококка вокруг глаз или на других частях лица. Операция может потребоваться, чтобы удалить абсцессы, которые образуются на внутренних органах.
Профилактика проводится следующим образом: доктора и пациенты должны всегда мыть руки тщательно с теплой водой и мылом после лечения стафилококковой инфекции или касаясь открытой раны или гноя.
Гной, который сочится на месте заражения, должен быть немедленно удален. После этого пораженный участок нужно очистить антисептиком или антибактериальным мылом. Чтобы предотвратить передачу заразы от одной части тела к другой, важно принимать душ, чаще мыться.
Поскольку заразиться этим коварным заболеванием легко, оно быстро передается от одного члена семьи другому, в бытовых условиях следует чаще следить за гигиеной. Пользоваться отдельными мочалками, полотенцами, постельное белье. Чаще стирать предметы личной гигиены и менять их.
Врачи и ученые все чаще обеспокоены стафилококковой инфекцией из-за ее устойчивости к антибиотикам.
По данным медицинских центров по всему миру сегодня работает достаточно серьезный контроль за этой болезнью. Однако ежегодно происходят локальные вспышки этой заразы.
Поэтому очень важно каждому человеку серьезно относится к своему здоровью и самочувствию, соблюдать меры личной гигиены. Как известно, заболевание легче предотвратить, нежели потом лечить. В таком случае, важно обратиться к опытным докторам.
Похожие статьи
Загрузка…
Источник
Содержание:
Лишь в редких случаях лимфаденит представляет собой самостоятельное заболевание. Чаще всего это не что иное, как симптом, сигнализирующий о каких-то неполадках в организме. Обнаружив первые признаки лимфаденита, необходимо срочно обратиться к врачу – иногда причиной его возникновения являются весьма опасные состояния, способные привести к инвалидизации и даже летальному исходу.
Лимфаденит: что это такое?
Лимфаденит – воспалительный процесс в лимфатических узлах, часто сопровождающийся нагноением. Проявляется он через увеличение одного или нескольких лимфоузлов и может возникать сразу в нескольких регионах тела. Его симптомы могут быть различны – они определяются видом лимфаденита. К общим его признакам относятся местное повышение температуры и подъем температуры тела, сильные боли, покраснение (гиперемия) кожи, отек, зуд, озноб.
Как правило, лимфаденит – это ответная реакция на снижение иммунитета в результате прогрессирования какого-либо заболевания. Вот почему так важно найти и устранить причину возникновения опасного состояния.
Причины возникновения лимфаденита
Все причины, приводящие к возникновению лимфаденита, можно условно разделить на инфекционные и неинфекционные.
Инфекционные причины встречаются достаточно часто – инфекция из своих очагов распространяется по лимфатическим и кровеносным сосудам, вызывая воспалительный процесс. Наиболее типичными «виновниками» возникновения лимфаденита являются такие бактериальные и вирусные инфекции, как:
- стрептококк;
- стафилококк;
- ВИЧ;
- паразитарные и грибковые инфекции;
- туберкулез и т.д.
Среди обычно встречающихся неинфекционных причин лимфаденита можно выделить следующие:
- онкология лимфатических узлов (лимфома);
- метастатический (вторичный) рак, распространившийся из других зон тела;
- воспаление как ответ на внедрение инородного тела.
Лимфаденит: виды
Существует несколько критериев классификации лимфаденита.
- В зависимости от длительности и интенсивности воспалительного процесса выделяют:
- острый лимфаденит, который характеризуется внезапным началом и возникает вследствие инфицирования раны, развития острого инфекционного заболевания или после хирургического вмешательства;
- хронический лимфаденит, являющийся результатом длительного инфекционного процесса либо прогрессирования онкологического заболевания (иногда этот вид лимфаденита представляет собой отдаленное последствие хирургической операции);
- рецидивирующий лимфаденит, возникающий в результате хронической инфекции.
- По этиологии лимфаденит бывает:
- неспецифическим, причиной которого является грибковая и бактериальная флора, обычно присутствующая на коже и слизистых оболочках (если воспаление носит локальный характер, то этот вид лимфаденита очень хорошо поддается лечению);
- специфическим – в этом случае лимфаденит сигнализирует о распространении за пределы очага таких опасных специфических инфекций, как чума, туберкулез, токсоплазмоз, сифилис, туляремия, бруцеллез.
- Лимфаденит в зависимости от характера воспалительного процесса бывает:
- гнойным – сопровождающимся сильными болями, ухудшением самочувствия и грозящим при отсутствии своевременной помощи сепсисом;
- серозным – обычно возникает как следствие вирусной инфекции, раковых метастаз или лимфомы, протекает с неярко выраженной симптоматикой и часто является стадией, предшествующей гнойному лимфадениту.
- Наконец, виды лимфаденита выделяются и по месту локализации заболевания:
- подчелюстной лимфаденит – не слишком частое явление, вызываемое различными заболеваниями полости рта: тонзиллит, кариес и т.д.;
- шейный тип лимфаденита особенно распространен среди детей и людей, часто страдающих простудными и инфекционными заболеваниями, такими как гнойная ангина, тонзиллит, пневмония, грипп;
- паховый лимфаденит – этому состоянию всегда сопутствует первичное инфекционное заболевание, характеризующееся наличием воспалительного процесса – как правило, речь в этом случае идет именно о венерических болезнях, намного реже все дело в инфицировании раны в районе паховой области на фоне сниженного иммунитета;
- лимфаденит в подмышечных впадинах – в эти зоны лимфа поступает из шеи, лица, плечевого пояса, грудной клетки, соответственно, вместе с ее током «виновники» воспалительного процесса могут поступить из этих районов, пораженных такими заболеваниями, как, например, хроническое воспаление миндалин или кариес;
- околоушной лимфаденит является следствием воспалительных заболеваний ушной раковины, внутреннего уха либо прилежащих тканей, а так же гнойных травм – например, «неудачного» прокола уха или даже выдавливанием угрей.
Симптомы лимфаденита
Признаки лимфаденита в большой степени зависят от его вида и стадии. Так, например, если симптомы острого лимфаденита не заметить невозможно, то так называемый простой лимфаденит вообще часто протекает безболезненно и до поры до времени не вызывать беспокойства.
Как правило, все же лимфаденит сопровождается отеками и болезненностью кожи вокруг воспаленных лимфоузлов. Иногда даже наблюдается ее покраснение. В некоторых случаях увеличение лимфатических узлов (лимфаденопатия) заметно невооруженным взглядом без пальпации.
Если речь идет об острой форме заболевания, особенно сопровождающейся нагноением, то симптомы проявляются резко и внезапно: боль, уплотнение лимфоузлов и потеря ими подвижности, а так же явления общего плана в виде тошноты, лихорадки, сильной головной боли. При этом контуры узла размываются и теряют очертания, он будто бы сливается с окружающими тканями. Отмечается так же движение гноя внутри узла. В случае отсутствия своевременного лечения высока вероятность прорыва абсцесса в глубину тканей.
Когда же имеет место хронический лимфаденит, то отмечается достаточно вялое течение заболевания: лимфоузлы увеличены, но практически безболезненны, они уплотнены, однако достаточно подвижны при пальпации. В некоторых случаях возможен отек близлежащих тканей или конечностей из-за застоя лимфы вследствие нарушения функций узлов.
Отдельные симптомы лимфаденита свидетельствуют о развитии серьезных состояний, потенциально опасных для жизни. При их наличии необходимо как можно скорее обратиться за квалифицированной помощью, иногда счет идет буквально на часы и минуты. Речь идет о таких признаках, как:
- повышенная температура тела (выше 38,5С);
- затрудненное либо учащенное дыхание;
- сильная боль, отек, ярко выраженное покраснение;
- учащенное сердцебиение.
Диагностика лимфаденита
Первым делом специалист осмотрит лимфоузлы методом пальпации. У здоровых людей они достаточно мягкие, легко смещаемы относительно соседних тканей, абсолютно безболезненны и не увеличены – у пациентов нормального телосложения лимфоузлы вообще трудно прощупать, другое дело – худощавые пациенты, особенно дети и подростки. Далее в зависимости от результатов обследования будет принято решение о применении других диагностических мероприятий, в частности, может потребоваться:
- общий анализ крови, показывающий изменения ее состава. При этом может быть заподозрено наличие опухолевых процессов – и тогда придется провести биопсию узла, т.е. забор его ткани для гистологического исследования;
- анализ на ВИЧ;
- УЗИ периферических лимфоузлов и органов брюшной полости (особенно селезенки и печени);
- компьютерная томография;
- осмотр ЛОР-врача;
- диагностически-лечебная операция проводится в случае наличия хирургической патологии: вскрытие и дренирование получившейся полости, а так же осмотр прилежащих органов и тканей на предмет наличий гнойных рани абсцессов;
- у пациентов детского возраста первым делом исключается (либо подтверждается) отек Квинке – аллергическая реакция, угрожающая жизни, а так же весьма похожие на увеличенные лимфоузлы врожденные кисты и опухоли в районе шеи;
- кожно-аллергические пробы, микроскопические исследования мокроты и крови, рентген, учет контакта с больными туберкулезом – все эти манипуляции проводятся в случае обнаружения специфического лимфаденита;
- лимфаденит в паховой области требует исключения наличия паховой грыжи, а так же проведения ряда исследований для того, чтобы подтвердить (исключить) наличие венерических заболеваний.
Лечение лимфаденита
Так как лимфаденит чаще всего является сигналом о каких-то неполадках в организме, то его лечение сопровождается борьбой с заболеванием органа или системы, вызвавшего воспаление лимфоузлов. Так, в случае подчелюстного лимфаденита необходимо санирование полости рта и лечение хронического тонзиллита, а лечение шейного лимфаденита невозможно без устранения гнойной ангины или других ставших его причиной заболеваний. К тому же, стратегия действий медицинских работников зависит и от стадии развития лимфаденита.
Так, если имеют место начальные стадии лимфаденита, то лечение достаточно консервативно:
- создание условий покоя для пораженного участка;
- физиологическое лечение: электрофорез, ультразвуковая терапия, гальванизация;
- противовоспалительные мази и препараты.
В любом случае, если подтверждено наличие инфекционной причины лимфаденита, необходим прием антибиотиков той группы, к которой чувствителен возбудитель.
При подтверждении туберкулезной инфекции лечение возможно только в условиях стационара посредством специфической туберкулезной терапии.
В случае гнойного лимфаденита необходимо как можно скорее провести вскрытие и дренирование подвергшейся нагноению полости. После процедуры пациенту требуется регулярная обработка раны и перевязка.
Бывает, что вследствие биопсии подтверждается наличие опухолевого процесса – доброкачественного либо злокачественного. Лечение при этом может включать облучение и химиотерапию.
В частности, при лечении лимфаденита могут быть назначены следующие виды препаратов:
- антибиотики, ликвидирующие инфекцию;
- анальгетики, снижающие силу и интенсивность болевых ощущений;
- противовоспалительные препараты, уменьшающие отеки и воспаления.
В случае лимфаденита, как и при наличии любых других заболеваний, крайне опасно заниматься самолечением. Например, когда имеет место воспаление лимфатических узлов наше, сопровождающееся симптомами ОРВИ, многие пытаются справиться с проблемой посредством прикладывания к пораженным участкам сухого тепла. Однако в случае нагноения эта мера категорически запрещена – нагревание может вызвать серьезные осложнения.
Лимфаденит: возможные осложнения
В отдельных случаях лимфаденит может пройти и самостоятельно. Однако при первых же признаках заболевания гораздо правильнее будет перестраховаться и сразу обратиться к врачу. Ведь в отсутствии своевременной помощи лимфаденит может дать серьезные осложнения, такие как:
- кожный абсцесс;
- сепсис;
- энцефалит;
- остеомиелит;
- обширное распространение инфекции или онкологического заболевания;
- тромбофлебит;
- развитие слоновости конечностей.
Многие из перечисленных состояний способны сделать человека инвалидом или вообще явиться причиной летального исхода.
Лимфаденит: профилактика
Существует небольшой перечень профилактических мер, способных во много раз снизить риск возникновения лимфаденита:
- предупреждение микротравмирования кожи;
- предупреждение инфицирования полученных открытых ран: достаточно лишь вовремя обработать их антисептиком;
- своевременное и грамотное лечение ангины, синусита и ринита (исключает возникновение подчелюстного, околоушного и шейного лимфаденита);
- своевременное устранение очагов инфекций (лечение кариеса, вскрытие фурункулов и т.д.);
- диагностика и лечение заболеваний, вызывающих специфический лимфаденит: туберкулез, сифилис, гонорея и др.
Источник

