Воспаление лимфатических узлов на руке
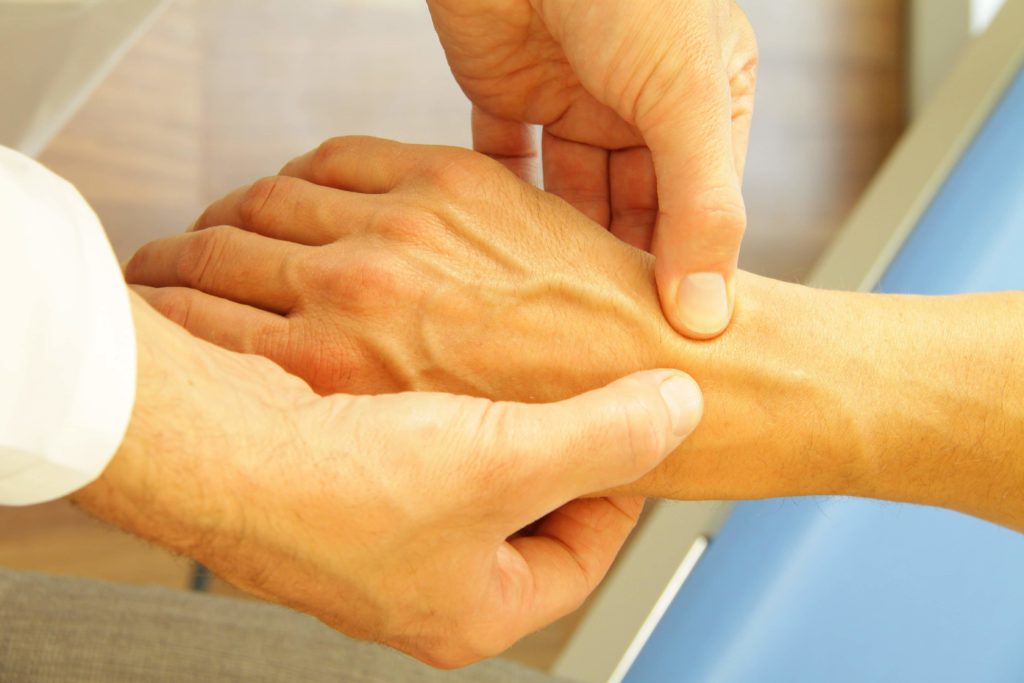
Роль лимфатической системы в человеческом организме сложно переоценить. Именно лимфоузлы не только не дают размножаться патогенной микрофлоре, но и участвуют в синтезе лейкоцитов. Благодаря этим образованиям обеспечивается иммунный ответ организма. Однако они далеко не во всех случаях способны справиться с инфекционными агентами, и в случае проникновения бактерий или вирусов в организм лимфоузлы на руках и в других частях тела могут воспаляться. Увеличение лимфатических узлов является тревожным симптомом, требующим незамедлительного обращения к специалисту. Причиной подобного состояния может быть целый ряд патологий.
Особенности лимфоузлов на руках

Лимфоузлы увеличиваются чаще всего при онкологии или воспалительных заболеваниях, но ещё одной из возможных причин является ожирение
В отличие от кровеносной системы, лимфатическая система является линейной. Лимфа транспортируется в одном направлении, от периферии к центру, представляя собой барьер для проникновения в организм вирусов, бактерий и раковых клеток.
К лимфоузлам на руках относятся следующие группы лимфоидных образований:
- Латеральные. Находятся посередине запястья.
- Срединные. Располагаются на ладони руки. Являются крайними узлами верхних конечностей, поскольку на пальцах рук отсутствуют лимфоузлы. Тем не менее, в пальцах находятся лимфатические сосуды, посредством которых происходит транспортировка лимфы в локтевые узлы, а далее – вверх по руке.
- Локтевые. Их делят на поверхностные кубитальные и медиальные. Первые залегают непосредственно в локтевом суставе, а именно – в передней его части. Медиальные лимфоузлы находятся чуть выше локтевого сустава, на внутренней стороне руки. Через них лимфа доставляется в узлы предплечья, после чего направляется в подмышечные впадины.
- Подмышечные. Эти лимфоузлы располагаются непосредственно в подмышечных впадинах, под руками, примыкая к внутренней стороне мышц грудины.
- Подключичные и надключичные. Они находятся между грудиной и подмышечными впадинами. Сюда лимфа попадает из подмышечных узлов. Данный отдел лимфатической системы непосредственно связан со щитовидной железой. Эти лимфоузлы отличаются очень маленькими размерами, а потому прощупать их у здорового человека не удастся. Для них характерно парное размещение, когда один узел находится над ключицей, а второй – под ней.
Анатомия и физиология
Строение лимфоузлов включает в себя два структурных элемента корковое и мозговое вещество. Кора делится на 2 зоны:
- Поверхностная зона, которая состоит из лимфатических фолликулов.
- Зона глубокой коры, расположенная на стыке мозгового и коркового слоев.
Основу узла составляют пучки соединительной ткани. Посредством них обеспечивается транспортировка лимфы с ее последующим очищением от патогенной микрофлоры.
К основным функциям лимфоузлов относятся:
- Очистка крови и лимфы от вредоносных агентов.
- Стимуляция работы иммунной системы. При проникновении в организм патогенной микрофлоры лимфоузлы способствуют увеличению выработки лимфоцитов, препятствующих развитию воспалительного процесса.
- При ряде заболеваний именно лимфоузлы на руках способствуют формированию макрофагов и антител.
- Лимфатические узлы, расположенные на руках, принимают участие в регулировании объема межтканевой жидкости.
- Контроль обменных процессов в организме.
Нормальные размеры

Здоровые лимфоузлы гладкие, упругие, перекатываются под кожей, пальпация не вызывает болезненных ощущений, а на близлежащих участках кожи отсутствуют признаки покраснения
В норме размеры лимфоузлов на руках не превышают 0,5 см. Поэтому прощупать их оказывается довольно сложно. Они не должны выступать под кожей. Даже при успешной пальпации нажатие на узел не вызывает болезненности. Сам же лимфоузел является мягким и эластичным. Узел должен свободно двигаться под кожей, перекатываясь, и не быть спаянным с окружающими тканями.
Лучше всего пальпации поддаются лимфоузлы, расположенные в подмышечных впадинах. Но и их обнаружение – довольно сложная задача. При наличии увеличения и болезненности необходимо обратиться к врачу.
Повод для визита к специалисту
Любые отклонения от вышеописанных параметров лимфоузлов требуют немедленного обращения к терапевту, который направит пациента на комплексное обследование.
Увеличение лимфоузлов может свидетельствовать о развитии в организме пациента следующих заболеваний:
- Лимфома. Наиболее опасной в данном случае является лимфома Ходжкина. Она может проявляться воспалением лимфоузлов на руке выше локтя и выраженной болезненностью при прикосновении к ним. Недуг сопровождается следующими симптомами: озноб, ломота в теле, потливость, повышенная температура, общая слабость, отсутствие аппетита.
Важно! Симптоматику данного заболевания нередко путают с гриппом, симптомы которого проходят значительно быстрее. Лимфома Ходжкина имеет длительное развитие.
- Лимфостаз. Существует две формы недуга: врожденная и приобретенная. Обе они вызывают воспаление лимфоузлов под мышками, которое сопровождается болезненностью при прикосновении. У больного наблюдается повышение температуры и отекает рука.
- Травмы лимфатической системы.
- Онкологические процессы или последствия операций, связанных с удалением опухолей. Чаще всего подобные последствия возникают при хирургических вмешательствах по поводу новообразований молочных желез.
- Ожирение.
Если лимфоузлы увеличились и болят
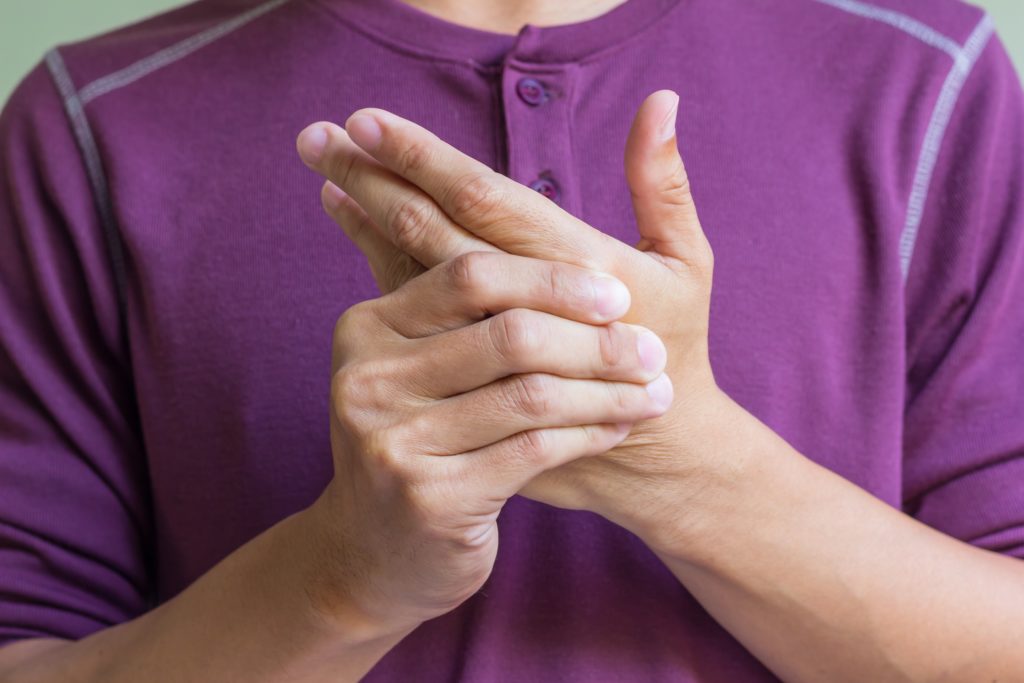
Боль в области лимфатического узла часто списывают на патологии в суставах или перенапряжение руки – это неправильно, следует незамедлительно обратиться к врачу
Увеличение узлов может достигать значительных размеров. К примеру, подмышечные лимфоузлы способны увеличиваться до размеров куриного яйца. При отсутствии своевременной терапии воспалительный процесс будет усугубляться, провоцируя развитие всевозможных осложнений. В результате может потребоваться операция по удалению лимфоузлов.
Чтобы предотвратить неблагоприятные последствия, необходимо обратиться к врачу, если:
- Лимфоузлы увеличились настолько, что стали проглядывать через кожу.
- При пальпации ощущаются плотные шарики диаметром более 0,5 см.
- Возникает болезненность при пальпации или же постоянная боль в пораженной зоне.
- Лимфоузел спаян с окружающими тканями.
- Кожа вокруг узла изменила свой цвет (покраснела или посинела).
Лимфоузлы могут незначительно увеличиваться в размерах даже при обычной простуде. Это нормальный процесс, который свидетельствует о том, что организм борется с возбудителем инфекции. После стабилизации состояния пациента лимфоузлы уменьшаются сами собой.
Как правило, увеличение лимфоузлов не является единственным симптомом развития воспалительного процесса. Параллельно с ним у пациента присутствует общее недомогание, снижение трудоспособности и, нередко, повышение температуры тела.
Диагностика
Поскольку увеличение лимфоузлов на руках может быть спровоцировано целым рядом недугов, то для определения первопричины необходимо провести комплексную диагностику. Она состоит из следующих этапов:
- Изучение симптоматики и сбор анамнеза. Специалист выслушивает жалобы пациента, осматривает его и проводит пальпацию пораженных мест. В ходе осмотра врач обращает внимание на размеры лимфоузлов, их локализацию и выраженность возникающих болевых ощущений.
- Лабораторные исследования. Позволяют определить наличие воспалительного процесса в организме. Для этого пациент сдает кровь на сахар, общий и биохимический анализы. Если у врача имеются подозрения на развитие онкологического процесса, то также необходимо взять кровь на онкомаркеры. В качестве дополнительных процедур могут проводиться анализы на венерические заболевания.
- Если у врача присутствуют подозрения на развитие злокачественного процесса, то пациенту проводится тонкоигольная биопсия. Она позволяет сделать анализ клеточного состава пораженного лимфоузла.
- Аппаратная диагностика. Предполагает прохождение таких процедур, как УЗИ, рентгенография, МРТ и КТ. По результатам подобной диагностики удается установить не только факт наличия воспаления, но и выявить его причину и локализацию патогенного очага.
Как лечить лимфоузлы?

Самое первое – нужно отправиться к терапевту, который выпишет направление для сдачи необходимых анализов на предмет выявления воспаления или инфекции
Поскольку увеличение лимфоузлов не является отдельным заболеванием, а представляет собой лишь симптом другого недуга, то лечение должно быть направлено на первопричину лимфаденита.
В зависимости от основной болезни могут быть выбраны следующие лечебные тактики:
- Для лечения заболеваний инфекционного характера применяются противовирусные и противогрибковые средства, а также антибиотики. Конкретная тактика лечения зависит от типа возбудителя.
- Если у пациента выявлено ожирение, то в первую очередь необходимо снизить его вес. Для этого в ряде случаев необходимо провести коррекцию гормонального фона.
- При наличии онкологического заболевания требуется проведение химиотерапии и лучевой терапии. Нередко при этом необходимо оперативное вмешательство.
- Лечение лимфостаза осуществляется с применением физиотерапевтических методик.
Первые же признаки лимфаденита являются тревожным симптомом и могут свидетельствовать о развитии в организме тяжелых заболеваний. Поэтому не следует медлить с посещением врача при наличии таких признаков. Категорически не рекомендуется прикладывать к воспаленным узлам компрессы, прогревать их и применять другие методы самолечения.
Источник
Частью лимфатической системы организма, служащей защитой органов тела, очищая, протекающую через неё лимфу от мусора, бактерий, инфекции, коллоидных образований, нуклидов, являются лимфатические узлы верхней конечности.
Лимфатические узлы (железы) состоят из мышечных волокон и соединительной тканевой капсулы, благодаря чему они имеют возможность сокращаться, чтобы перемещать прозрачную жидкость, называемую лимфой. Железы маленькие по размеру, розоватого цвета, в здоровом состоянии мягкие на ощупь. Лимфоузлы на руках выполняют важную роль, очищая лимфу, протекающую через них из всех областей организма.

Лимфа — чистая, живая вода (лимфа — греческое название) является частью микроциркуляционной системы. Протекая по организму, на пути следования захватывает из тканей органов, крови, соединительной ткани нерастворимые частицы, коллоидные растворы, нуклиды, бактерии и другие посторонние вещества. В теле человека имеются свыше 500 желёз – фильтров, очищающих лимфу. Расположены они обычно в подвижных местах (например, локтевые). Существуют участки тела, по которым лимфа течёт в противоположном направлении силы тяжести. Подвижные части увеличивают скорость течения потока.
Назначение, функции
Исследования показывают, что железы объединены в группы. Групп найдено несколько сотен, расположение по телу симметрично, но на правой стороне большее количество. Располагаются скопления рядом с кровеносными сосудами, их разветвлениями и внутренними органами. По кровеносной и лимфатической системе из желёз происходит распространение белых кровяных телец, становящихся на пути инфекций. Владея информацией о месте, где находятся лимфоузлы, можно определить размер, состояние, своевременно обратиться в поликлинику при обнаружении патологии.
Узлы внутри представляют собой лабиринт, называемый лимфатическими синусами, по которым течёт лимфа, а вместе с ней в железу попадают бактерии и различные чужеродные частицы. В состав лимфатической системы входят сосуды, капилляры, узлы.
Лимфа, протекающая через железы и сосуды, представляет собой прозрачную жидкость, состоящую из воды, белков, ферментов, витаминов и органических продуктов распада. Она очищается фильтрами, на руках это железы верхних конечностей. В процессе очищения и уничтожения инфекции случается, что узел набух, но через некоторое время приходит в нормальное состояние. Железы в составе лимфатической системы отвечают за иммунитет организма.
Кроме иммуннозащитной функции и фильтрации лимфы, железами выполняется формирование антител, лимфоцитов, макрофагов, поддержание в норме объёма межтканевой жидкости и крови; участие в обмене веществ таких, как белки, жиры, углеводы. Регулирование работы лимфатической системы происходит за счёт гормонов и нервной системы.
Расположение
На руках имеются надключичные и подключичные лимфоузлы, находящиеся выше подмышек и переходящие в подмышечные. Они располагаются по парам: один находится над ключицами, напарник, соответственно, под ключицей. По размеру они маленькие и не прощупываются.
Расположение следующей группы – это лимфоузлы на локтях. К локтевым и подмышечным лимфатическим узлам от предплечья лимфа течёт по поверхностным и глубоким сосудам, имеющимся на руке.
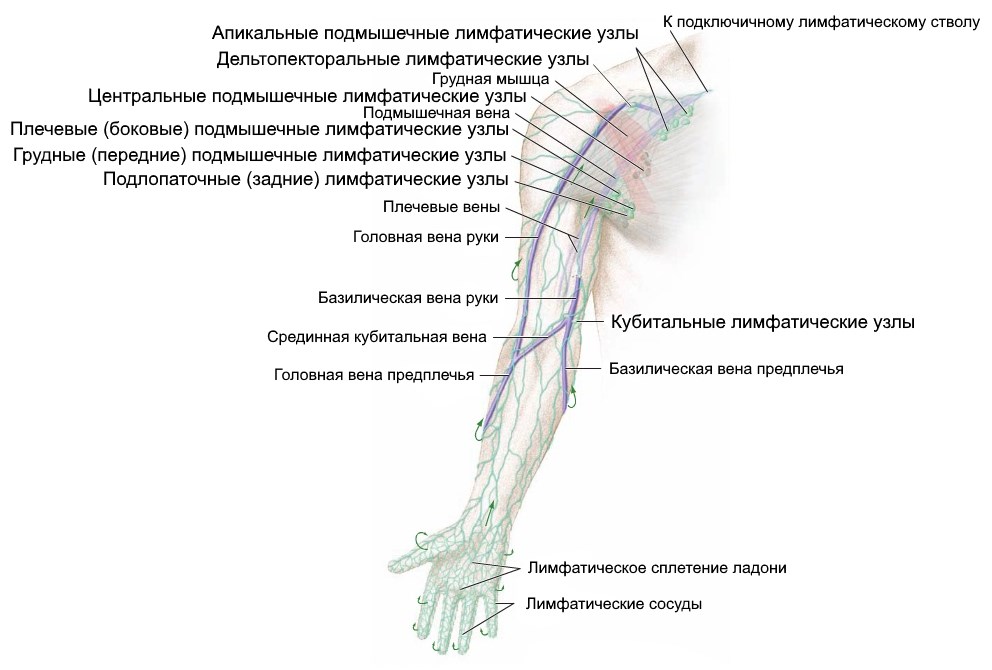
Расположение узлов на руке следующее:
- Медиальные, ниже локтя с внутренней стороны, в них лимфа приходит из предплечья и медиальной половины кисти; направляются в подмышечные и локтевые железы.
- Срединные, около кисти со стороны ладони.
- Латеральные – запястье, расположение посреди. Сосуды от 3, 4 и 5-го пальцев входят в локтевой лимфоузел, сосуды пальцев 1 и 2 входят в середину запястья.
- Поверхностные кубитальные, передняя поверхность локтевого сустава в локтевой ямке. Лимфатический узел принимает глубокие лимфатические сосуды, состоящие из капилляров мышц, надкостницы, сухожилий, капсул суставов и входящие в вены и глубокие артерии верхних конечностей в области сустава локтя.
- На плече находятся лимфоузлы надключичные и подключичные.
На пальцах узлов нет. Лимфа, протекающая по сосудам пальцев, как сказано выше, поступает в лимфоузел на локтях. Сосуды выходят из сплетений в коже ладони, пальцев, поднимаются вверх по руке.
Возможные болезни на руках, причины воспаления
Лимфатические узлы на руках подлежат обязательному обследованию в связи с тем, что в случае заболевания, их легко прощупать и определить степень набухания на ранней стадии. С возрастом происходят изменения в состоянии желёз: расположение и форма становятся другими. Вместо круглого шарика оказывается образование сегментного или ленточного вида в результате слипания узлов.
Лимфома
Существует высокая степень возможности заболевания некоторыми опасными болезнями как лимфома Ходжикина. Тогда узлы увеличиваются в размере, становятся болезненными при прикосновении. У человека появляются следующие симптомы:
- ломота
- озноб
- повышается температура
- потливость
- слабость
- отсутствует аппетит
Эти симптомы можно спутать с симптомами гриппа, но грипп, как вирусная инфекция, проходит быстро. Симптомы болезни Ходжикина сохраняются долго, поэтому рекомендуется срочное обращение к врачу.
Лимфостаз
Заболевание лимфатической системы может проявиться на верхних конечностях в опасной болезни Лимфостаз. Эта болезнь бывает врожденной и приобретённой. Предрасположенность к этой болезни высокая у женщин после операции молочной железы, железы на руках воспаляются:
- Часто опухание желёз на руках происходит в подмышечной области.
- Сопровождается болью при прикосновении, повышается температура.
- Отекает вся рука.
При болезни Лимфостаз рук следует носить бандаж из компрессионного трикотажа; можно сделать пневмокомпрессию аппаратом ЛфК или пройти курс лимфодренирующего массажа (ручной). Для профилактики есть комплекс упражнений, выполняется в домашних условиях. Для замедления процесса можно принимать антибиотики в первые дни болезни (до четырнадцати дней). Это будет способствовать уменьшению опухоли, приостановки процесса воспаления.
Другие причины
Причинами воспаления лимфатических узлов на руках становятся также:
- Повреждения и травмы лимфатической системы такие, как, вывихи, переломы, растяжения, ушибы.
- Онкология, инфекционное заболевание организма, последствия после операции, в частности, операции на молочных железах, ожирение.
- Увеличение веса может спровоцировать воспаление лимфатических узлов на руках. Важное условие, чтобы вес не увеличивался.
- Продвижение лимфы по сосудам осуществляется мышечными сокращениями. Узлы могут опухнуть вследствие бездеятельности верхних конечностей в течение длительного времени. Активное действие вызовет сокращение мышц, что ускорит течение лимфы по сосудам, опухоль исчезнет.
Если воспалилась железа около большого пальца, это гигрома. Лечение только хирургическое. Нельзя давить, может разорваться оболочка, жидкость попадёт в сустав или ткань, что грозит нагноением.
Руки отражают систему органов человека. Повреждение суставов рук повлечёт за собой воспаление паховых и подмышечных лимфатических узлов. Увеличение паховых желёз приведёт к болезни горла. Существует и обратная связь. Болезнь какого-нибудь органа отражается на увеличении размера и набухании лимфоузла на верхних конечностях.
Нередко случается, что воспаляются лимфатичесие сосуды, приводящие к гнойным заболеваниям верхних конечностей и возникновению гнойных лимфаденитов на лимфатических узлах.
Источник
Содержание:
Лишь в редких случаях лимфаденит представляет собой самостоятельное заболевание. Чаще всего это не что иное, как симптом, сигнализирующий о каких-то неполадках в организме. Обнаружив первые признаки лимфаденита, необходимо срочно обратиться к врачу – иногда причиной его возникновения являются весьма опасные состояния, способные привести к инвалидизации и даже летальному исходу.
Лимфаденит: что это такое?
Лимфаденит – воспалительный процесс в лимфатических узлах, часто сопровождающийся нагноением. Проявляется он через увеличение одного или нескольких лимфоузлов и может возникать сразу в нескольких регионах тела. Его симптомы могут быть различны – они определяются видом лимфаденита. К общим его признакам относятся местное повышение температуры и подъем температуры тела, сильные боли, покраснение (гиперемия) кожи, отек, зуд, озноб.
Как правило, лимфаденит – это ответная реакция на снижение иммунитета в результате прогрессирования какого-либо заболевания. Вот почему так важно найти и устранить причину возникновения опасного состояния.
Причины возникновения лимфаденита
Все причины, приводящие к возникновению лимфаденита, можно условно разделить на инфекционные и неинфекционные.
Инфекционные причины встречаются достаточно часто – инфекция из своих очагов распространяется по лимфатическим и кровеносным сосудам, вызывая воспалительный процесс. Наиболее типичными «виновниками» возникновения лимфаденита являются такие бактериальные и вирусные инфекции, как:
- стрептококк;
- стафилококк;
- ВИЧ;
- паразитарные и грибковые инфекции;
- туберкулез и т.д.
Среди обычно встречающихся неинфекционных причин лимфаденита можно выделить следующие:
- онкология лимфатических узлов (лимфома);
- метастатический (вторичный) рак, распространившийся из других зон тела;
- воспаление как ответ на внедрение инородного тела.
Лимфаденит: виды
Существует несколько критериев классификации лимфаденита.
- В зависимости от длительности и интенсивности воспалительного процесса выделяют:
- острый лимфаденит, который характеризуется внезапным началом и возникает вследствие инфицирования раны, развития острого инфекционного заболевания или после хирургического вмешательства;
- хронический лимфаденит, являющийся результатом длительного инфекционного процесса либо прогрессирования онкологического заболевания (иногда этот вид лимфаденита представляет собой отдаленное последствие хирургической операции);
- рецидивирующий лимфаденит, возникающий в результате хронической инфекции.
- По этиологии лимфаденит бывает:
- неспецифическим, причиной которого является грибковая и бактериальная флора, обычно присутствующая на коже и слизистых оболочках (если воспаление носит локальный характер, то этот вид лимфаденита очень хорошо поддается лечению);
- специфическим – в этом случае лимфаденит сигнализирует о распространении за пределы очага таких опасных специфических инфекций, как чума, туберкулез, токсоплазмоз, сифилис, туляремия, бруцеллез.
- Лимфаденит в зависимости от характера воспалительного процесса бывает:
- гнойным – сопровождающимся сильными болями, ухудшением самочувствия и грозящим при отсутствии своевременной помощи сепсисом;
- серозным – обычно возникает как следствие вирусной инфекции, раковых метастаз или лимфомы, протекает с неярко выраженной симптоматикой и часто является стадией, предшествующей гнойному лимфадениту.
- Наконец, виды лимфаденита выделяются и по месту локализации заболевания:
- подчелюстной лимфаденит – не слишком частое явление, вызываемое различными заболеваниями полости рта: тонзиллит, кариес и т.д.;
- шейный тип лимфаденита особенно распространен среди детей и людей, часто страдающих простудными и инфекционными заболеваниями, такими как гнойная ангина, тонзиллит, пневмония, грипп;
- паховый лимфаденит – этому состоянию всегда сопутствует первичное инфекционное заболевание, характеризующееся наличием воспалительного процесса – как правило, речь в этом случае идет именно о венерических болезнях, намного реже все дело в инфицировании раны в районе паховой области на фоне сниженного иммунитета;
- лимфаденит в подмышечных впадинах – в эти зоны лимфа поступает из шеи, лица, плечевого пояса, грудной клетки, соответственно, вместе с ее током «виновники» воспалительного процесса могут поступить из этих районов, пораженных такими заболеваниями, как, например, хроническое воспаление миндалин или кариес;
- околоушной лимфаденит является следствием воспалительных заболеваний ушной раковины, внутреннего уха либо прилежащих тканей, а так же гнойных травм – например, «неудачного» прокола уха или даже выдавливанием угрей.
Симптомы лимфаденита
Признаки лимфаденита в большой степени зависят от его вида и стадии. Так, например, если симптомы острого лимфаденита не заметить невозможно, то так называемый простой лимфаденит вообще часто протекает безболезненно и до поры до времени не вызывать беспокойства.
Как правило, все же лимфаденит сопровождается отеками и болезненностью кожи вокруг воспаленных лимфоузлов. Иногда даже наблюдается ее покраснение. В некоторых случаях увеличение лимфатических узлов (лимфаденопатия) заметно невооруженным взглядом без пальпации.
Если речь идет об острой форме заболевания, особенно сопровождающейся нагноением, то симптомы проявляются резко и внезапно: боль, уплотнение лимфоузлов и потеря ими подвижности, а так же явления общего плана в виде тошноты, лихорадки, сильной головной боли. При этом контуры узла размываются и теряют очертания, он будто бы сливается с окружающими тканями. Отмечается так же движение гноя внутри узла. В случае отсутствия своевременного лечения высока вероятность прорыва абсцесса в глубину тканей.
Когда же имеет место хронический лимфаденит, то отмечается достаточно вялое течение заболевания: лимфоузлы увеличены, но практически безболезненны, они уплотнены, однако достаточно подвижны при пальпации. В некоторых случаях возможен отек близлежащих тканей или конечностей из-за застоя лимфы вследствие нарушения функций узлов.
Отдельные симптомы лимфаденита свидетельствуют о развитии серьезных состояний, потенциально опасных для жизни. При их наличии необходимо как можно скорее обратиться за квалифицированной помощью, иногда счет идет буквально на часы и минуты. Речь идет о таких признаках, как:
- повышенная температура тела (выше 38,5С);
- затрудненное либо учащенное дыхание;
- сильная боль, отек, ярко выраженное покраснение;
- учащенное сердцебиение.
Диагностика лимфаденита
Первым делом специалист осмотрит лимфоузлы методом пальпации. У здоровых людей они достаточно мягкие, легко смещаемы относительно соседних тканей, абсолютно безболезненны и не увеличены – у пациентов нормального телосложения лимфоузлы вообще трудно прощупать, другое дело – худощавые пациенты, особенно дети и подростки. Далее в зависимости от результатов обследования будет принято решение о применении других диагностических мероприятий, в частности, может потребоваться:
- общий анализ крови, показывающий изменения ее состава. При этом может быть заподозрено наличие опухолевых процессов – и тогда придется провести биопсию узла, т.е. забор его ткани для гистологического исследования;
- анализ на ВИЧ;
- УЗИ периферических лимфоузлов и органов брюшной полости (особенно селезенки и печени);
- компьютерная томография;
- осмотр ЛОР-врача;
- диагностически-лечебная операция проводится в случае наличия хирургической патологии: вскрытие и дренирование получившейся полости, а так же осмотр прилежащих органов и тканей на предмет наличий гнойных рани абсцессов;
- у пациентов детского возраста первым делом исключается (либо подтверждается) отек Квинке – аллергическая реакция, угрожающая жизни, а так же весьма похожие на увеличенные лимфоузлы врожденные кисты и опухоли в районе шеи;
- кожно-аллергические пробы, микроскопические исследования мокроты и крови, рентген, учет контакта с больными туберкулезом – все эти манипуляции проводятся в случае обнаружения специфического лимфаденита;
- лимфаденит в паховой области требует исключения наличия паховой грыжи, а так же проведения ряда исследований для того, чтобы подтвердить (исключить) наличие венерических заболеваний.
Лечение лимфаденита
Так как лимфаденит чаще всего является сигналом о каких-то неполадках в организме, то его лечение сопровождается борьбой с заболеванием органа или системы, вызвавшего воспаление лимфоузлов. Так, в случае подчелюстного лимфаденита необходимо санирование полости рта и лечение хронического тонзиллита, а лечение шейного лимфаденита невозможно без устранения гнойной ангины или других ставших его причиной заболеваний. К тому же, стратегия действий медицинских работников зависит и от стадии развития лимфаденита.
Так, если имеют место начальные стадии лимфаденита, то лечение достаточно консервативно:
- создание условий покоя для пораженного участка;
- физиологическое лечение: электрофорез, ультразвуковая терапия, гальванизация;
- противовоспалительные мази и препараты.
В любом случае, если подтверждено наличие инфекционной причины лимфаденита, необходим прием антибиотиков той группы, к которой чувствителен возбудитель.
При подтверждении туберкулезной инфекции лечение возможно только в условиях стационара посредством специфической туберкулезной терапии.
В случае гнойного лимфаденита необходимо как можно скорее провести вскрытие и дренирование подвергшейся нагноению полости. После процедуры пациенту требуется регулярная обработка раны и перевязка.
Бывает, что вследствие биопсии подтверждается наличие опухолевого процесса – доброкачественного либо злокачественного. Лечение при этом может включать облучение и химиотерапию.
В частности, при лечении лимфаденита могут быть назначены следующие виды препаратов:
- антибиотики, ликвидирующие инфекцию;
- анальгетики, снижающие силу и интенсивность болевых ощущений;
- противовоспалительные препараты, уменьшающие отеки и воспаления.
В случае лимфаденита, как и при наличии любых других заболеваний, крайне опасно заниматься самолечением. Например, когда имеет место воспаление лимфатических узлов наше, сопровождающееся симптомами ОРВИ, многие пытаются справиться с проблемой посредством прикладывания к пораженным участкам сухого тепла. Однако в случае нагноения эта мера категорически запрещена – нагревание может вызвать серьезные осложнения.
Лимфаденит: возможные осложнения
В отдельных случаях лимфаденит может пройти и самостоятельно. Однако при первых же признаках заболевания гораздо правильнее будет перестраховаться и сразу обратиться к врачу. Ведь в отсутствии своевременной помощи лимфаденит может дать серьезные осложнения, такие как:
- кожный абсцесс;
- сепсис;
- энцефалит;
- остеомиелит;
- обширное распространение инфекции или онкологического заболевания;
- тромбофлебит;
- развитие слоновости конечностей.
Многие из перечисленных состояний способны сделать человека инвалидом или вообще явиться причиной летального исхода.
Лимфаденит: профилактика
Существует небольшой перечень профилактических мер, способных во много раз снизить риск возникновения лимфаденита:
- предупреждение микротравмирования кожи;
- предупреждение инфицирования полученных открытых ран: достаточно лишь вовремя обработать их антисептиком;
- своевременное и грамотное лечение ангины, синусита и ринита (исключает возникновение подчелюстного, околоушного и шейного лимфаденита);
- своевременное устранение очагов инфекций (лечение кариеса, вскрытие фурункулов и т.д.);
- диагностика и лечение заболеваний, вызывающих специфический лимфаденит: туберкулез, сифилис, гонорея и др.
Источник
