Воспаление легких скопление жидкости

Воспаление легких – одно из опасных заболеваний, которое при несвоевременном обращении к врачу может привести к скоплению жидкости в органе. Данное явление возникает как результат плеврита и требует незамедлительной врачебной помощи. Данная статья расскажем о том, почему появляется эта патология, каковы ее симптомы, последствия и, как проходят терапевтические действия.
- Симптомы и опасность образования жидкости в легком
- Как проводят выкачку жидкости из легкого?
- Профилактические мероприятия
Что представляет процесс образования жидкости в легких и группы риска
Сначала необходимо понять, почему образуется жидкость, скапливающаяся в легких при пневмонии. Пневмония – это воспалительное заболевание, протекающее в легочной ткани, во время которого из-за патологического влияния микроорганизмов нарушается обменный процесс, плазмо и лимфооттока легкого. Данные явления приводят к нарушению естественной клеточной проницаемости, легочному уплотнению, развивается воспалительный процесс.
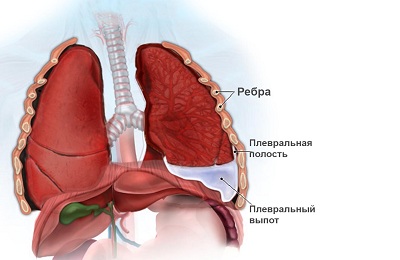 При несвоевременном обращении к врачу или неадекватном лечении развивается выпот, который может проявляться не только во время течения болезни, но и после него. Парапневмонический выпот протекает из-за повышенной активности стрептококка или стафилококка. Во время пневмонии развивается серозная жидкость, которая рассасывается до периода выздоровления. Данная патология не затрагивает легочную ткань, поскольку поражает лишь плевру и не выходит за границы ее карманов. В результате подобного явления может развиться спаечный процесс.
При несвоевременном обращении к врачу или неадекватном лечении развивается выпот, который может проявляться не только во время течения болезни, но и после него. Парапневмонический выпот протекает из-за повышенной активности стрептококка или стафилококка. Во время пневмонии развивается серозная жидкость, которая рассасывается до периода выздоровления. Данная патология не затрагивает легочную ткань, поскольку поражает лишь плевру и не выходит за границы ее карманов. В результате подобного явления может развиться спаечный процесс.
Жидкость, образовавшаяся в легком после пневмонии, является более сложным заболеванием. Данное состояние обусловлено негативным влиянием патогенных микроорганизмов в области плевры. Данное состояние может спровоцировать тяжелые последствия, приводящие к летальному исходу.
У некоторых людей даже несвоевременно начатое лечение дает молниеносный результат, у других же при тщательном лечении образуются разные осложнения, среди которых имеется и плеврит, приводящий к развитию легочного выпота. Ниже перечислены категории людей, имеющих склонность к осложнениям пневмонии:
- люди старческого возраста,
- дети первого года жизни. Особенно те, которые находятся на искусственном вскармливании,
- люди, имеющие врожденный дефект иммунитета,
-
 лица, страдающие ВИЧ-инфекцией,
лица, страдающие ВИЧ-инфекцией, - люди, имеющие хронические заболевания дыхательной системы,
- лежачие больные,
- лица, страдающие сахарным диабетом, сердечной недостаточностью,
- лица, получавшие неадекватное лечение,
- больные, необоснованно принимающие антибиотики,
- часто болеющие пневмонией,
- курильщики,
- лица, злоупотребляющие алкоголем.
Симптомы и опасность образования жидкости в легком
Вода, образовавшаяся в легких, считается довольно опасным состоянием, которое нуждается в скором лечении, поэтому необходимо знать симптомы данного явления. К ним относится:
- одышка, которая проявляется в результате недостатка кислорода и развивается по мере увеличения отечности легкого,
- учащенное дыхание,
- чувство сдавливания грудной клетки,
- недостаток воздуха, больной словно не может ни вдохнуть, ни выдохнуть,
-
 учащенное сердцебиение,
учащенное сердцебиение, - выделение холодного липкого пота,
- бледно-синий цвет кожного покрова,
- влажный кашель, с выделением мокроты розоватого цвета,
- в более тяжелых случаях мокрота выделяется через нос,
- клокочущее дыхание,
- паника, страх смерти,
- потеря сознания,
- ослабевание пульса,
- понижение артериального давления.
Образование жидкости в легком при пневмонии – это опасное состояние, которое может привести к отеку органа. В следствие чего происходят нарушения сердечно-сосудистой системы.
Сердце стает с большим трудом выполнять необходимые функции, не справляется со своими обязанностями и лимфатическая система.
Кровеносная система перегружается, что может привести к серьезным последствиям в результате малейшего скачка артериального давления, развивается гипоксия организма, наблюдаются изменения функционирования нервной системы. Как показывает медицинская статистка, что данное состояние в 50 % случаев приводит к неблагоприятному прогнозу.
Без оказания медицинской помощи у больного развивается поражения головного мозга и сердечно-сосудистой системы, которые в ряде случаев приводят к летальному исходу.
Лечение заболевания
Лечение плеврита должно проводиться в условиях стационара, больному прописывают постельный режим и проводят необходимую диагностику, которая состоит из:
-
 Клинического анализа крови.
Клинического анализа крови. - Анализа крови на газовый состав.
- Рентгенографии грудной клетки, которая позволяет оценить легочный рисунок.
- УЗИ плевральной области позволяет оценить количество жидкости, скопившейся в легком.
- Прослушивания хрипов, которые при скоплении жидкости проявляются по всему органу.
Из медикаментозного лечения обычно врач назначает,
- Антибиотики, помогающие снять воспалительный процесс, для этих целей используют Цифран, Таваник.
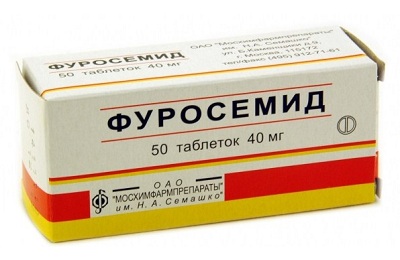
- Мочегонные препараты способствуют выведению жидкости из плевральной области, например, Торасемид, Фуросемид.
- Анальгетики помогают снять болевые ощущения, это такие средства, как Кетамин, Кеторол.
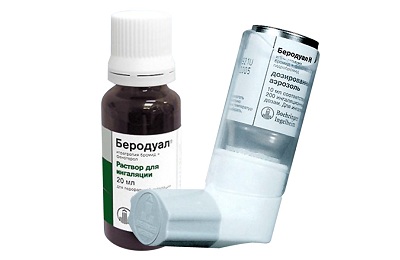
- Средства, расширяющие бронхиальную мускулатуру, например, Беродуал.
- Амброксол и Лазолван в больших дозах помогают вывести скопившуюся жидкость.
- Сосудорасширяющие препараты способствуют оттоку жидкости от легкого, например, Нитроминт.
- Нитроглицерин уменьшает сопротивляемость сосудов.
- При более тяжелых случаях используется препарат искусственной вентиляции легких.
- Кислородные ингаляции.
- Массаж, дыхательная гимнастика, лечебная физкультура способствуют выведению жидкости из органа.

Как проводят выкачку жидкости из легкого?
При ухудшении состояния, когда антибиотикотерапия не дает необходимого результата, выполняют пункционное лечение.
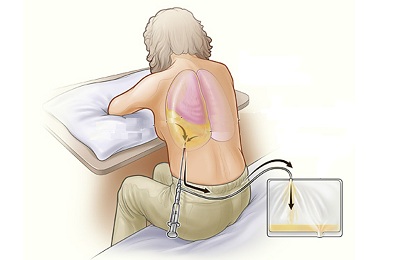 Во время данного метода пользуются Новокаином, раствором йода, Этиловым спиртом. Больной садится на стул, при этом оперившись на стол, наклонившись вперед. Основываясь на УЗИ диагностику, рентген грудной клетки в 2 проекциях врач находит необходимое место.
Во время данного метода пользуются Новокаином, раствором йода, Этиловым спиртом. Больной садится на стул, при этом оперившись на стол, наклонившись вперед. Основываясь на УЗИ диагностику, рентген грудной клетки в 2 проекциях врач находит необходимое место.
По верхнему краю легкого производится прокол, во время которого происходит выкачка накопившейся жидкости при помощи шприца. Если выделяется гнойный экссудат, то рекомендуется промывание полости плевры.
Профилактические мероприятия
Для того, чтобы не развилось столь опасное состояние, как скопление жидкости в легком, нужно выполнять следующие простые рекомендации:
- При развитии пневмонии нужно срочно обращаться к врачу, категорически запрещено заниматься самолечением.
-
 Необходимо точно соблюдать дозировку препарата, рекомендованную врачом, поскольку самостоятельное уменьшение дозы ведет к повторному появлению болезни и, как следствие, к развитию осложнений, одним из которых является плеврит.
Необходимо точно соблюдать дозировку препарата, рекомендованную врачом, поскольку самостоятельное уменьшение дозы ведет к повторному появлению болезни и, как следствие, к развитию осложнений, одним из которых является плеврит. - Рекомендуется отказаться от курения, поскольку по мед. статистике отечность легкого чаще всего развивается у курящих людей.
- Хронические заболевания сердца и дыхательной системы способствуют появлению данного осложнения, поэтому необходимо лечить основное заболевание.
- Регулярный прием витаминов поможет поддержать иммунную систему.
- Сбалансированное питание способствует нормализации работы органов.
- Ежедневные прогулки на свежем воздухе улучшают фильтрацию легких.
При обнаружении первых симптомов образования жидкости в легких, необходимо срочно обратиться к врачу и начать рекомендованное лечение, чтобы избежать серьезных осложнений.
Загрузка…
Источник
При воспалении в альвеолах скапливается жидкость.
Наиболее грозным осложнением пневмонии является отек легких. Состояние относится к угрожающим жизни, поэтому важно знать, как его выявить и лечить.
Пневмония – это довольно распространенное заболевание, как правило, встречаемое осенне-зимний период и характеризуемое значительным поражением легочной ткани. У этой патологии может развиться целый ряд осложнений, в их число входит абсцесс, эмпиема плевры, сепсис, инфекционный эндокардит и собственно отек легких. Данное осложнение носит особо опасный характер, т. к. при несвоевременно оказанной медицинской помощи приводит к летальному исходу.
Отек легких при пневмонии обусловлен выходом жидкой части крови из сосудистого русла в легочную ткань, что будет сопровождаться острой дыхательной недостаточностью, снижением содержания кислорода в крови, нарастающей одышкой и цианозом.
Патогенез
Стенка легочных альвеол обладает определенным уровнем проницаемости. При развитии воспалительных процессов в легочной ткани проницаемость альвеолярной стенки начинает повышать, что приводит к выходу жидкой части плазмы из кровяного русла.
На начальном этапе патологического процесса усиленное движение транссудата нивелируется обратным всасыванием жидкости стенками альвеол и поступлением её обратно в кровеносное русло. Данный этап описывается как интерстициальная фаза отека.
Альвеолярная стадия. Дальнейшее попадание коллоидной части плазмы в просвет альвеол и её контакт с воздухом приводит к формированию пены, которая мешает поглощению кислорода и приводит к нарушению газообмена.
Из-за снижения содержания кислорода в крови компенсаторно развивается одышка, из-за которой снижается внутригрудное давление, а это, в свою очередь, ведет к повышению притока крови в правые отделы сердца. Повышенное давление в малом круге кровообращения усиливает транссудацию в просвет альвеол, что замыкает порочный круг данного патологического процесса.
Причины
Пневмония – это полиэтиологическое заболевание, вызываемое целым рядом патогенных факторов (Подробней читайте тут). Чаще всего этот процесс развивается при пневмококковой инфекции. Пневмококк обладает высокой тропностью к легочной ткани и, как правило, при бактериальном анализе мокроты большинства пациентов больных высеивается именно эта бактерия.
Среди менее распространенных возбудителей необходимо отметить стафилококк, клебсиелу пневмонии, синегнойную палочку, легионеллу, хламидии или микоплазму.
Особую опасность для пациентов представляет аспирационная пневмония. Эта разновидность заболевания наблюдается у психически больных пациентов, алкоголиков и наркоманов.
Когда человек находится в бессознательном состоянии, вследствие наркотического и алкогольного опьянения существует высокая вероятность заброса желудочного сока в дыхательные пути. Соляная кислота крайне негативно воздействует на легочную ткань и способствует развитию тяжелой формы пневмонии, которая плохо поддается лечения.
Необходимо добавить, что иногда пневмония и отек легких меняются своими ролями. Например, при развитии кардиального отека легких может вторично присоединяется инфекция, поражающая легочную ткань и развивающаяся в пневмонию.
Симптомы
Отек легких при пневмонии развивается не сразу, ему могут предшествовать ряд других симптомов, которые характерны для острой легочной инфекции. Больные, страдающие от пневмонии, в основном, жалуются на повышение температуры, кашель с отхождением мокроты, чувство дискомфорта в груди. По мере прогрессирования инфекционного процесс добавляются признаки дыхательной недостаточности.
Затруднение дыхания обусловлено и сужением бронхов.
При острой пневмонии больной может не сразу заметить нарушения респираторной функции. Дыхательная недостаточность развивается постепенно, начинается с кашля, чувство удушья и дискомфортом в груди. Чтобы снизить нагрузку на дыхательные мышцы и обеспечить себе большое поступление кислорода, больной принимает сидячее положение с опорой руками на колени или спинку стула.
При физикальном обследовании можно зафиксировать повышение частоты дыхательных движений до 40 и более в минуту, учащенный сердечный ритм, повышение артериального давления. Аускультативно в легких в интерстициальной фазе отека выслушиваются сухие хрипы.
Когда патологический процесс переходит в альвеолярную стадию начинает нарастать одышка, визуально пациент начинает синеть, сначала губы, уши, кончик носа, а остальные участки кожных покровов. В связи с нарастанием давления в малом круге кровообращения можно увидеть пульсацию шейных вен.
Хрипы приобретают влажный характер, и их удается услышать на расстоянии от пациента. Во время акта дыхания или при кашле изо рта больного отходит розовая пена. Специфический оттенок обусловлен выходом эритроцитов из кровяного русла в альвеолярную полость.
Интоксикационный синдром, характерный для этого заболевания, проявляется резким повышением температуры до фебрильных цифр, ознобом, общей слабостью тошнотой и потливостью. При распространении инфекции могут наблюдаться симптомы менингита, энцефалита, миокардита и т. д.
При выраженной дыхательной недостаточности развивается общая гипоксия. Из-за сниженного поступления кислорода в ткани начинают страдать жизненно важные органы (головной мозг, сердце), что может приводить к необратимым осложнениям с их стороны. Резкое снижение мозгового кровообращения приводит к головокружению, потере сознания и летальному исходу.
Диагностика
Правильная диагностика отека легких возможна только при комбинированном подходе с использованием физикальных, инструментальных и лабораторных методов исследований. В зависимости от стадии прогрессирования отека характеристика газового состава крови будет меняться.
На начальном этапе в крови будет фиксироваться невыраженная гиперкапния, затем по мере нарастания дыхательной недостаточности парциальное давление углекислого газа в крови будет расти.
На фото рентгеновских снимок, на котором легкие с воспалением.
При оценке кислотно-основного состояния в крови отмечаются признаки респираторного алкалоза. При катетеризировании магистральных вен можно также зафиксировать повышение давления в венозном русле. При нарастающем отеке легких центральное венозное давление будет повышать более 11 см. вод .ст.
При общем анализе крови можно увидеть признаки характерные для острого инфекционного процесса. У таких больных будет повышение уровня лейкоцитов, СОЭ и сдвиг лейкоцитарной формулы влево.
При повышении давления в малом круге кровообращения рентгенологически будет отмечаться расширение размеров сердца, особенно. Также на рентгенограмме можно обнаружить участки затемнения, соответствующие очагу инфекции.
На видео в этой статье подробно рассказано про воспаление легких и про меры профилактики отека.
Лечение
Необходимо понимать, что отек легких – это тяжелое осложнение пневмонии, угрожающее жизни, поэтому цена промедления может стоить человеку жизни. Лечение данного состояния должно проводиться в условиях отделения интенсивной терапии.
Врач первым делом придает больному сидячее положение или приподнять головной конец кровати. В старых руководствах по лечению рекомендовалось надевать жгут на конечности, чтобы снизить поступление крови в легочную ткань, а также применять кровопускание. На сегодняшний день от этой тактики было решено отказать в пользу более современных методов лечения.
Поскольку при отеке легких наблюдается выраженная гипоксия, крайне важно обеспечить пациенту адекватное поступление кислорода. Для здорово человека дыхание чистым кислородом может неблагоприятно воздействовать на организм, однако, в условиях неотложной помощи с больным с выраженной гиперкапнией это жизненно необходимо.
Для снижения выраженности пенообразования использую этиловый спирт. Его можно добавлять в небулайзер или просто смочить вату, а затем положить её в дыхательную маску.
Наркотические анальгетики используют для снижения активности дыхательного центра и урежения частоты дыхания. Если цифры давления позволяют, то можно назначить пациенту диуретические препараты. Согласно инструкции, диуретики по типу фуросемида позволяют быстро снизить объем циркулирующей крови и уменьшить давление в венозном русле.
Нужно помнить, что при развитии первых симптомов отека легких следует сразу вызывать бригаду скорой помощи, так как пациент подлежит лечению в отделении реанимации.
Читать далее…
Источник
Плеврит — одно из распространенных легочных заболеваний. На его долю приходится до 15% патологий легких. Плеврит может быть как самостоятельным заболеванием, так и осложнением других болезней, в частности онкологических.
Что такое плеврит, и когда он возникает
Плеврит — это воспаление плевры, представляющей из себя ткань, выстилающую грудную клетку изнутри (париетальная плевра) и легкое снаружи (висцеральная плевра). Болезнь может протекать по-разному: при экссудативном плеврите между листками плевры скапливается жидкость, при сухом — на плевральной поверхности происходит отложение белка (фибрина). Встречается и гнойный плеврит, при котором в плевральной полости (полости между листками) скапливается гной. Такое состояние называется эмпиемой.
Плеврит часто сопровождает другие заболевания, казалось бы, никак не связанные с легкими. Очень часто плеврит возникает на фоне опухолевых процессов, особенно рака молочных желез и рака матки, хотя опухоли в легких и самой плевре также могут быть причиной этого осложнения. Плеврит при онкологии значительно усугубляет состояние больного.
Плеврит также развивается как осложнение волчанки, панкреатита (особенно на фоне злоупотребления алкоголем), тромбоэмболии легочной артерии, инфаркта миокарда, ревматоидного артрита, заболеваний почек, печени и других органов.
Плеврит может иметь и инфекционную природу. Его нередко вызывают вирусы и бактерии, а также грибковые возбудители. Плеврит очень часто развивается как осложнение пневмонии, особенно у лежачих больных.
Это интересно!
В норме в плевральной полости находится 10–20 мл жидкости, которая по составу сходна с плазмой крови, но имеет более низкое содержание белка (менее 1,5 г/дл). Жидкость распределена между висцеральным и париетальным листками плевры и обеспечивает их скольжение относительно друг друга. Жидкость поступает в плевральную полость из системных капилляров париетальной плевры и оттекает по устьям и лимфатическим сосудам. Накопление жидкости в плевральной полости происходит при нарушении этого процесса — избыточном поступлении или медленном выведении[1].
Как определить плеврит: первые симптомы заболевания
Пациенты часто пропускают начало плеврита, поскольку его симптомы сходны с обычной простудой. Однако признаки этой патологии все же отличаются от других респираторных заболеваний. Следует знать, что признаки разных типов плеврита также различны.
Интересный факт
Плеврит и сегодня очень опасное заболевание, которое ежегодно диагностируется более чем у миллиона человек[2]. А в прошлые века оно не оставляло больному человеку почти никаких шансов. Историки полагают, что именно эта болезнь стала причиной смерти французской королевы Екатерины Медичи, правившей в XVI веке.
К самым типичным признакам сухого плеврита относятся:
- боль в груди, которая становится сильнее при кашле, попытке наклонить корпус в сторону или глубоком вдохе. Это наиболее характерный симптом сухого плеврита;
- повышение температуры;
- слабость, снижение работоспособности;
- потливость, особенно в ночные часы.
При экссудативном плеврите проявляются следующие симптомы:
- кашель, ощущение тяжести и стесненности в груди;
- одышка, поверхностное дыхание;
- бледность кожи, появление синюшного треугольника вокруг губ и носа;
- повышенная температура, слабость и сонливость;
- при вдохе можно заметить, что одна половина грудной клетки немного «запаздывает».
Гнойный плеврит, или эмпиема плевры, проявляет себя:
- высокой температурой (до 40°С);
- бледностью кожных покровов: кожа на ощупь холодная и влажная;
- затрудненным дыханием: человеку сложно дышать, он почти все время проводит в одном положении — при котором дышать немного легче;
- сильным кашлем и одышкой;
- болью в грудной клетке при дыхании;
- слабостью, головной болью, ломотой в мышцах и суставах.
Особенности течения болезни
Течение плеврита включает в себя три фазы:
Первая фаза. Кровеносные сосуды плевры расширяются, начинается повышенное выделение плевральной жидкости, однако лимфатическая система пока может выполнять свои функции и лишняя жидкость вовремя отводится из плевры.
Вторая фаза. Воспаление приводит к тому, что в плевре формируются спайки, отток жидкости нарушается, и, если лечение не назначено или не работает, в плевральной области начинают скапливаться плевральная жидкость и гной.
Третья фаза. Выздоровление, во время которого очаги воспаления рассасываются. Иногда вокруг них образуется фиброзная ткань, которая словно бы отделяет «опасную зону» от здоровых тканей — последний случай чреват переходом плеврита в хроническую форму.
Диагностика
Включает в себя комплекс лабораторных и инструментальных исследований и проводится под контролем пульмонолога и торакального хирурга, имеющих опыт лечения подобных пациентов.
Диагностика начинается с визуального осмотра, прослушивания и простукивания грудной клетки и сбора анамнеза, однако поставить точный диагноз только на основании жалоб пациента невозможно. Для уточнения потребуются лабораторные и инструментальные исследования. Обычно для диагностики плеврита назначают компьютерную томографию, рентгенографию и ультразвуковое обследование органов грудной клетки.
Нередко требуется взять жидкость из плевральной области на анализ, чтобы определить ее характер. Для этого проводят пункцию под местной анестезией.
Если есть подозрение на то, что плеврит был вызван опухолью плевры, проводят биопсию — специальным инструментом отделяют маленький кусочек плевры, который затем отправляют на анализ. Биопсия также проводится под местной анестезией.
Методы лечения плеврита
В основном лечение плеврита — консервативное. Хирургическое вмешательство требуется в тяжелых случаях.
Основа медикаментозного лечения плеврита — антибактериальные препараты. Сначала назначают антибиотики широкого спектра действия, а после получения результата анализов подбирают препараты точечного воздействия. Параллельно с антибиотиками выписывают противовоспалительные и обезболивающие препараты.
Также назначают мочегонные средства, лекарства от кашля, проводят детоксикационную терапию.
Медикаментозную терапию дополняют физиопроцедуры, в частности различные прогревания.
Однако консервативная терапия не всегда дает результат. Иногда жидкости скапливается так много, что она сдавливает другие органы. В таком случае проводят пункцию и/или дренирование плевральной полости.
Пункция плевры выполняется после исключения у пациента нарушений свертывающей системы крови. Выполняется разметка точки пункции при рентгенологическом или ультразвуковом исследовании. Как правило, процедура проводится в положении сидя, при котором жидкость опускается в нижние отделы грудной полости, отодвигая легкое от грудной стенки, что снижает риск его повреждения. Тонкой иглой производится послойное введение анестетика в ткани грудной стенки, после чего игла вводится в плевральную полость. Пункция всегда выполняется по верхнему краю ребра, чтобы избежать повреждения межреберных сосудов, проходящих вдоль нижнего края.
Иногда операцию приходится проводить несколько раз, поскольку единовременно можно откачать не более литра жидкости, иначе есть риск резкого смещения внутренних органов.
Частое повторение такой операции небезопасно. При необходимости неоднократных пункций целесообразно дренирование плевральной полости силиконовым или пластиковым термопластичным дренажем. Если прогнозируются дренирование или повторные пункции в течение длительного времени (недели, месяцы), необходима установка плевральной порт-системы, которая снимает необходимость в повторных операциях. Пациенту под кожу имплантируется специальный порт, соединенный с дренажной трубкой, которая вводится в плевральную полость. При появлении плеврального выпота достаточно проколоть мембрану порта и откачать жидкость. Еще одно преимущество плеврального порта — возможность проводить лекарственную терапию, вводя препараты в пораженную область прямо через это устройство. Сегодня интраплевральная порт-система — один из самых современных и малотравматичных методов решения проблемы скопления плевральной жидкости.
При хронических рецидивирующих плевритах, как правило, опухолевой этиологии, целесообразно выполнение процедуры по «склеиванию» париетального и висцерального листков плевры между собой — химический плевродез. Таким образом ликвидируется пространство между листками плевры и жидкость не скапливается. Данная процедура является щадящей и относительно легко переносится даже ослабленными пациентами.
Иногда, если позволяет состояние пациента и исчерпаны возможности других методов лечения, приходится прибегать к операции по удалению плевры. Современное выполнение такого хирургического вмешательства производится видеоторакоскопическим доступом: под наркозом через небольшой разрез около 1 см в плевральную полость вводится видеокамера, а через дополнительные один или два разреза — специальные длинные и тонкие инструменты, которыми и производится удаление плевры. Применение малотравматичных эндоскопических технологий позволяет уже на следующий после операции день «активизировать» пациента, он возвращается к привычному образу жизни уже через неделю после операции.
Вне зависимости от этиологии, плеврит представляет собой очень серьезное заболевание, лечение которого требует комплексного подхода. Не может не радовать тот факт, что в настоящее время проведение операций в торакальной хирургии через большие разрезы все больше вытесняется современными малоинвазивными (малотравматичными) методиками, которые позволяют избежать серьезных травм мышц, сосудов и нервов грудной стенки, неизбежных при выполнении открытых операций.
Источник
