Воспаление легких реанимация без сознания


Редактор
Неля Савчук
Врач высшей категории
Заболевания тяжелыми формами пневмонии и случаи летального исхода от нее сильно увеличились за последние несколько десятков лет. В зоне риска находятся как молодые люди с пониженным иммунитетом, так и пожилые пациенты старше 60 лет, имеющие нарушения функций дыхания.
Связан рост числа заболеваний с усилением устойчивости некоторых бактерий к большинству известных лечебных препаратов (антибиотиков). В связи с этим при диагностировании тяжелой формы пневмонии рекомендована незамедлительная госпитализация больного для лечения его в реанимации.
Этиология
Пневмония – это инфекционно-воспалительное заболевание легких. Под воздействием определенных патогенных микроорганизмов происходит воспаление интерстициальной и легочной ткани с поражением альвеол. При отсутствии своевременного и грамотного лечения болезнь приобретает тяжелое течение. Возбудителями госпитальной пневмонии могут стать: 
- Золотистый стафилококк (Staphylococcus aureus) – шаровидная грамположительная бактерия из ряда стафилококковых.
- Синегнойная палочка (Pseudomonas aeruginosa) – грамотрицательная, подвижная палочковидная бактерия, которая опасна для человека. Является возбудителем многих инфекционных болезней. Устойчива к антибиотикам.
- Палочка Фридлендера (Klebsiella pneumonia) – грамотрицательная, анаэробная, палочковидная бактерия.
- Кишечная палочка (Escherichia coli) – еще одна грамотрицательная палочковидная бактерия. Распространяется в нижней части кишечника человека.
- Протей мирабилис (Proteus mirabilis) – из ряда грамотрицательных, факультативно-анаэробных стержнеобразных бактерий. Способна вызвать различные инфекционные заболевания у человека.
- Гемофильная палочка (Haemophilus influenza) или палочка Пфайффера – грамотрицательные, неподвижные бактерии из семейства Pasteurellaceae. Являются возбудителем гриппа.
- Энтеробактерии (Enterobacter) – род грамотрицательных, факультативно-анаэробных, стержнеобразных, неспорообразующих бактерий из семейства Enterobacteriacaea. Находится в кишечнике у многих здоровых людей.
- Серрация (Serratia) – еще один род грамотрицательных, палочковидных бактерий семейства Enterobacteriacaea.
- Фузобактерии (Fusobacterium) – род грамотрицательных, анаэробных, неспорообразующих бактерий. Некоторые части бациллы выглядят, как тонкие, с заостренными кончиками, палочковидные клетки.
- Бактероиды (Bacteroides) – бактерии семейства Bacteroidaceae. Подобны Fusobacterium. Являются представителями нормальной микрофлоры кишечника человека.
- Легионеллы (Legionella) – грамотрицательная болезнетворная бактерия класса Gammaproteobacteria. Включает в себя множество патогенных видов бацилл.

Пульмонолог, врач высшей категории
Задать вопрос
Инфекционные заболевания, вызванные грамотрицательными бактериями, сложнее всего поддаются лечению и быстрее всех «приспосабливаются» к различным антибиотикам.
Критерии тяжелой формы болезни
Все пациенты с тяжелыми случаями пневмонии независимо от этиологии подлежат лечению в реанимации. Проявляются они симптомами септического шока или тяжелой формы сепсиса, дыхательной недостаточностью. В таких случаях необходимо проведение интенсивной терапии.
Тяжелые формы пневмонии имеют несколько характерных видов.
Внебольничная
Развивается на фоне попадания в организм патогенных микробов. При тяжелой форме течения заболевания больной госпитализируется. Лечение в таком случае возможно в отделениях реанимации (по показаниям). Основные проявления болезни:
- Выраженная дыхательная недостаточность.
- Внелегочные поражения (менингит, перикардит и многое другое).
- Острая почечная недостаточность.
- Сильная боль при кашле.
- Гнойные, иногда кровавые, выделения в мокроте.
- Нарушение сознания.
- Мучительная головная боль.
- Бессонница.
- Температура тела свыше 39 °C.
- Холодный пот.
- Пониженное давление.
- Нарушение желудочно-кишечного тракта (тошнота, рвота, понос).
- Почти постоянный кашель.
- Судороги.
- Хрипы при дыхании.
Лабораторные показатели:
- Лейкопения меньше 4*10⁹/л.
- Палочкоядерный сдвиг больше 20%.
- Гемоглобин меньше 100 г/л.
- Гипоксемия Pa02 меньше 60 мм рт ст, Sa02 менее 90 %.
Внутрибольничная или госпитальная
Инфицирование нижних дыхательных путей. Проявляется заболевание в течении 2-3 дней после попадания больного в медицинскую клинику. Может возникнуть в послеоперационный период.
Клинические проявления:
- Повышенная температура тела.
- Большое количество мокроты с гнойным запахом.
- Сильный кашель.
- Одышка.
- Боль в области грудной клетки.
- Тахикардия.
- Гипоксемия.
- Сердечно-сосудистая недостаточность.
- Дыхательная недостаточность.
- Влажные хрипы.
- Возникновение в легочной ткани новых инфильтратов.

Лабораторно патология проявляется таким образом:
- Лейкоцитоз больше 12.0*10⁹/л.
- Палочкоядерный сдвиг больше 10%.
- Артериальная гипоксемия Pa02 меньше 60 мм рт ст, Sa02 менее 90 %.
Иммунодефицитная
Развивается на почве ВИЧ-инфекции (СПИДа).
Диагностические критерии этой формы следующие:
- подострое начало;
- температура субфебрильная вначале болезни, со временем может повыситься до фебрильных цифр;
- непродуктивный навязчивый кашель приступообразного характера, который сохраняется недели, и даже месяцы;
- постепенно нарастающая одышка – вначале болезни во время физической нагрузки, со временем становится невыносимой, есть и в покое;
- аускультативно может не быть изменений или прослушиваться жесткое дыхание, иногда – сухие рассеянные хрипы;
- выделение пневмоцист из мокроты;
- в крови можно обнаружить анемию, тромбоцито- и лимфопению, снижение количества лейкоцитов;
- тяжелая гипоксемия;
- специфические ренгенологические изменения – по мере прогрессирования болезни усиливается интерстициальный рисунок, формируются облаковидные билатеральные инфильтраты, в разгаре заболевания – множественные очаговые тени.
Диагностика воспаления легких
Чтобы поставить точный диагноз тяжелых форм пневмонии, врач назначает лабораторные и лучевые исследования. К ним относятся:
- Рентгеновские снимки легких. Составляется подробный обзор органов грудной клетки пациента.
- Компьютерная томография легких. Проводится в случае отсутствия полной информации от рентгенографии. Также назначается при необходимости дифференциальной диагностики заболевания.
- Исследование ультразвуком. Проводится, чтобы оценить состояние плевральных полостей и плевры.
- Анализы крови: биохимический (проверка функциональности печени и почек), клинический (измерение уровня лейкоцитов) и микробиологический (глубокое исследование болезнетворных микробов).
- Биоанализ мокроты. С помощью этой диагностики определяют чувствительность бактерий к лекарственным препаратам.
- Серологическая диагностика. Проводится для изучения возбудителей.
- Спирография. Необходима для выявления изменений объема дыхания.
- Дифференциальный метод. Диагноз ставится посредством исключения клинических проявлений и полученных анализов.
Важно! Чтобы исключить возможное присутствие сопутствующих патологий и нарушений сердечной деятельности, пациенту обязательно назначается электрокардиограмма.
Лечение и искусственная кома
В зависимости от сложности и причины возникновения пневмонии, назначается определенный курс медикаментозной терапии. При начальном этапе болезни назначаются антибактериальные препараты широкого спектра действия.
Неадекватное применение антибиотика увеличивает риск неблагоприятного исхода пневмонии с тяжелым течением. Данная группа препаратов в таком случае вводится внутривенно. При тяжелой пневмонии показано использование цефалоспоринов 3 поколения и макролидов. Если у пациента наблюдается сильно выраженный болевой синдром, внутримышечно вводят болеутоляющие средства (Ибупрофен, Диклофенак). Также используются бронхолитики, антикоагулянты, при необходимости – оксигенотерапия.

В крайних запущенных случаях пневмонии, доктор назначает пациенту искусственное (медикаментозное) введение в кому. Делается это редко из-за слишком высокого риска некроза мозга и отказа какого-либо внутреннего органа. Прямыми показаниями к ней могут быть:
- Непереносимость пациентом наркоза (когда требуется срочное хирургическое вмешательство).
- Повреждение кровеносных сосудов (в этом случае кома назначается, чтобы избежать большой кровопотери во время операции).
- Опасность осложнений сопутствующих патологий.
- Слишком высокая температура тела (во время комы температура и артериальное давление резко снижаются).
- Необходимость в полном расслаблении мышц больного.
Введение и выход пациента из комы тщательно контролируется врачами. Весь период времени к больному подключен аппарат искусственной вентиляции легких. Во время медикаментозной комы замечено замедление метаболизма. Желудочно-кишечный тракт и рефлексы полностью останавливаются.
Осложнения
При отказе от лечения заболевания могут возникнуть серьезные осложнения как со стороны легочной системы, так и других органов и систем человека. Среди них следующие:
- абсцесс легких;
- эмпиема плевры;
- деструктивные изменения;
- отек легких;
- гангрена;
- острая дыхательная недостаточность;
- бронхообструктивный синдром;
- инфекционно-токсический шок;
- сепсис;
- энцефалит;
- менингит;
- респираторный дистресс-синдром;
- анемия;
- синдром системного воспалительного ответа;
- реактивный психоз (особенно у пациентов в преклонном возрасте);
- нарушение свертываемости крови;
- образование тромбов;
- сердечно-сосудистые нарушения;
- кома.
Справочные материалы (скачать)
Заключение
В нынешнее время тяжелые формы пневмонии занимают четвертое место по числу заболеваний, более 50 % случаев заканчиваются смертью пациента. Чтобы избежать страшного исхода, при первых признаках недомогания, повышении температуры тела и сильном кашле необходимо срочно обратиться в медицинское учреждение. Ни в коем случае нельзя допускать самолечение и самостоятельный прием антибиотиков, так как это может усугубить течение воспаления легких из-за потерянного времени.
Источник
Как развивается коронавирус COVID-19 в организме? Что делают с больными в реанимации? Как проводят искусственную вентиляцию легких? Что происходит, если подключение к ИВЛ не помогает? Разбираемся с экспертами.
Reuters
Пневмония с осложнениями – то, к чему может привести коронавирусная инфекция COVID-19. Пациентам с такой пневмонией требуется постоянное внимание врачей и сложные медицинские процедуры. Разбираемся, как устроена реанимация тяжелых больных, сколько времени может занять вентиляция легких и почему врачи не могут спасти всех.
Как развивается COVID-19
Коронавирусная инфекция — респираторное заболевание, которое поражает легкие, дыхательные пути и горло человека. Болезнь характеризуется жаром, слабостью, сухим кашлем. У некоторых инфицированных появляются мышечные боли и боли в горле, одышка, диарея и насморк. Есть и те, у кого заболевание протекает бессимптомно.
Подробнее: Симптомы коронавируса, отличия от ОРВИ: как понять, что у вас не просто простуда?
По данным Всемирной организации здравоохранения (ВОЗ), в 80% случаев люди восстанавливаются без медицинской помощи, благодаря отдыху, большому количеству воды и жаропонижающим. Но у 14% пациентов инфекция добирается до нижних дыхательных путей и провоцирует пневмонию – воспаление легких.
У 5% людей пневмония осложняется острым респираторным дистресс-синдромом, то есть дыхательной недостаточностью. Легкие в таком состоянии заполняются жидкостью и теряют способность доставлять кислород в кровь. Это может привести к сепсису – воспалению и отказу внутренних органов, в том числе сердца. Чтобы этого не произошло, пациентов подключают к аппарату искусственной вентиляции легких (ИВЛ). Он берет на себя функции дыхательной системы.
В ВОЗ отмечают, что острые формы заболевания развиваются чаще у людей старшего возраста и пациентов с хроническими заболеваниями: высоким кровяным давлением, сердечно-сосудистыми заболеваниями и диабетом.
Как происходит реанимация?
Существует два вида аппаратов ИВЛ: неинвазивный и инвазивный. В первом случае на лицо больного накладывают маску, подключенную к внешнему резервуару с кислородом и системе подачи воздуха.
Если неинвазивный аппарат ИВЛ не помогает восстановить кислородный баланс, пациента интубируют. Для этого врач вводит в трахею больного трубку. Это можно делать через нос, рот и в некоторых случаях через трахеостому (полость в трахее, которую врач создает во время хирургической операции – прим. ред.). Больному также вводят седативные препараты, которые расслабляют диафрагму и другие мышцы, участвующие в процессе дыхания.
Reuters
«Избыточная активность собственных дыхательных мышц приводит к тому, что они слишком растягивают поврежденные альвеолы (воздушные мешочки, которые способствуют газообмену в легких – прим. ред.) снаружи. При этом аппарат ИВЛ, если некорректно установлены его параметры, может избыточно растягивать их изнутри. В результате возникает порочный круг: вместо того, чтобы альвеолы восстанавливались, они повреждаются больше и больше. Правильный подход – протективная ИВЛ , сберегающая легкие. Как правило, это инвазивная ИВЛ», – рассказал Anews врач анестезиолог-реаниматолог Сергей Царенко.
Пациент, подключенный к ИВЛ инвазивно, не может говорить, есть или пить. Его кормят через трубки. Чаще всего больных вводят в искусственную кому. В таком состоянии они могут провести несколько недель.
Что происходит, если ИВЛ не помогает?
За работой аппарата и состоянием больного следит медицинский персонал. В России, как правило, одна медсестра на двух-четырех пациентов и один врач на пять-шесть человек, в зависимости от загрузки реанимационного отделения. Специалисты определяют объемы подаваемого воздуха, процент содержания кислорода в нем и другие параметры. Настройки зависят от причины, по которой пациент оказался на ИВЛ. Они будут разными для больных с хроническими заболеваниями легких, мозговой травмой, сердечным приступом или коронавирусной инфекцией.
Реанимационное отделение больницы № 15 им. Филатова, Москва. РИА Новости/Кирилл Каллиников
Если ИВЛ не помогает, пациента подключают к прибору для экстракорпоральной оксигенации (ЭКМО). Он включает насос, который перекачивает кровь из сосудов человека в оксигенатор (газообменное устройство) и обратно, помогая насытить ее кислородом.
«При остром поражении легких остается мало альвеол, которые могут осуществлять газообмен. Если их перенапрячь, они тоже повредятся. Поэтому больного подключают на ЭКМО. Аппарат обеспечивает выведение углекислоты и дает легким отдохнуть и восстановиться», — рассказывает Сергей Царенко.
По словам эксперта, в случае коронавирусной инфекции методика применяется редко. Доля пациентов с COVID-19, которых подключают к ЭКМО, пока составляет менее доли процента.
Если у пациента остановилось сердце, ему проводят сердечно-легочную реанимацию. Она предполагает, помимо искусственного дыхания, непрямой массаж сердца. На это у докторов есть две минуты. Через три минуты кора головного мозга начинает разрушаться. Это происходит из-за отсутствия притока крови и кислородного голодания. После постепенно нарушается работа и других отделов мозга.
Повреждения могут привести к потере памяти (амнезии), мышечного контроля, нарушению речи, изменению личности, дезориентации во времени и пространстве. Чем дольше мозг находится без кислорода, тем сильнее и необратимее последствия. К десяти минутам кислородного голодания шансы на выживаемость больного минимальны.
Могут ли тяжелые пациенты восстановиться?
При других видах пневмонии вентиляция легких сопровождается медикаментозным лечением. Оно помогает побороть первопричину заболевания. Но в случае с коронавирусом ситуация сложнее.
«Пока нет никакого утвержденного лечения кроме как поддерживающего. Этим мы и занимаемся в отделениях интенсивной терапии. Мы вентилируем легкие, поддерживаем высокие уровни кислорода, пока люди не восстановятся», – рассказала The Guardian председатель Фонда легких Австралии профессор Кристин Дженкинс.
В России, по словам Сергея Царенко, применяются различные противовирусные лекарства, в том числе от вируса иммунодефицита человека.
Большинство пациентов, оказавшихся на ИВЛ, умирают, уверяет французская новостная служба NPR. В Великобритании, согласно данным Национального центра аудита и исследований интенсивной терапии в Лондоне, из 98 пациентов, подключенных к ИВЛ, только 33 выписали живыми.
Китайские исследователи изучили кейсы 710 пациентов с COVID-19. Из 52 человек, оказавшихся в реанимации, 22 требовалась искусственная вентиляция легких. 19 человек, то есть 86%, умерли.
Выжившие, как обращают внимание в Washington Post, сталкиваются с психологическими и физическими проблемами. Даже спустя год многие из них страдают от посттравматического стрессового расстройства, депрессий, испытывают трудности в повседневных процедурах, таких как мытье или прием пищи.
Что говорят врачи
Низкая выживаемость тяжелых пациентов вызвала в США разговоры об отмене обязательной реанимации. По подсчетам Washington Post, она требует от 8 до 30 специалистов. И все они соприкасаются с выделениями пациента, в том числе из дыхательных путей.
Reuters
Это ставит под угрозу как врачей, так и менее тяжелых пациентов. Так как в больницах не хватает защитной одежды и масок, персонал может подхватить инфекцию и передать ее другим. В Китае за время пандемии заразилось более 3 тыс. медицинских сотрудников. В Испании около 14% зараженных также врачи (5,4 тыс. человек из 40 тыс.).
В Италии число инфицированных медицинских сотрудников уже превысило китайские показатели в два раза. В марте из-за увеличения количества пациентов и нехватки ИВЛ Итальянский колледж анестезии, анальгезии, реанимации и интенсивной терапии (SIAARTI) опубликовал новые руководства для врачей. Организация сравнила времена с военными и призвала обеспечить доступ к интенсивной терапии тем, у кого шансы на выживаемость выше. В эту группу не попали пожилые люди и пациенты с отягчающими заболеваниями.
В некоторых больницах Нью-Йорка уже вводят схожие правила. Но есть и те, кто придумал решение. Например, в Больнице Джорджа Вашингтона в Вашингтоне (George Washington University Hospital) накладывают пластиковые листы на пациентов, чтобы создать барьер для инфекции.
Российский врач анестезиолог-реаниматолог Сергей Царенко также советует врачам работать вахтовым методом по восемь часов, не снимая защиты. Он рекомендует пользоваться индивидуальной посудой, находиться в местах отдыха в масках. Это позволит ограничить распространение инфекции.
Больше материалов о коронавирусе читайте в нашем специальном разделе.
Источник
Подключение к аппарату ИВЛ (искусственной вентиляции легких) многие воспринимают как единственный способ спасти жизнь пациенту с коронавирусом. Однако большая часть пациентов, подключенных к аппарату ИВЛ, все равно умирают. В России выживают только 13% больных, отлученных от ИВЛ. На Западе — 25%. Почему?
Зачем нужны аппараты ИВЛ?
При тяжелой пневмонии может развиться состояние, когда человек уже не способен дышать самостоятельно, а его легкие не могут обеспечить организм нужным количеством кислорода. Это считается показанием для подключения пациента к аппарату искусственной вентиляции легких.
Принцип, по которому работают аппараты ИВЛ, называется вентиляцией с положительным давлением. Они раздувают легкие, заставляя их сжиматься и разжиматься, и вдувают в них кислород.
В критический момент аппараты ИВЛ действительно служат единственным шансом спасти человеку жизнь. В Италии, например, из-за того, что «вентиляторов» катастрофически не хватало, врачам приходилось выбирать, кого из пациентов спасать (то есть подключать к аппаратуре). В России состоятельные граждане накануне эпидемии скупали аппараты ИВЛ «для домашнего пользования» — на случай развития тяжелой пневмонии. В российских компаниях, занимающихся продажей аппаратов ИВЛ, появились даже «листы ожидания» на покупку дорогостоящей аппаратуры.
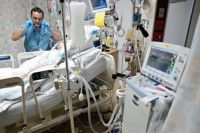
Отложенные проблемы
При этом аппарат не является средством лечения или восстановления поврежденных легких. Он лишь дает передышку, чтобы они могли восстановиться самостоятельно.
Первые аппараты искусственной вентиляции легких появились в 1928 году, а долгосрочные последствия их применения для здоровья врачи продолжают изучать до сих пор.
Искусственная вентиляция легких — метод довольно травматичный. Чтобы подключить человека к ИВЛ, необходимо произвести интубацию (вставить трубку в трахею через нос или рот). Некоторым пациентам проводят операцию — делают на шее надрез и формируют искусственное отверстие (трахеостому). Поскольку инвазивная вентиляция легких еще и болезненна, пациентов обычно вводят в искусственную кому при помощи анестезии. Пациент на ИВЛ не может передвигаться, говорить, есть и пить. Он требует кормления через трубку и постоянного ухода. Рану на шее нужно чистить и обрабатывать. Из-за трубки в легких образуется мокрота, которую нужно периодически удалять.

По данным главного врача ГКБ № 71 Александра Мясникова, каждый второй больной на ИВЛ получает внутрибольничную инфекцию, что утяжеляет его и без того критичное состояние и ухудшает прогноз на выздоровление.
Если больной выживет после отлучения от аппарата, как минимум еще год у него будет повышен риск смерти (чем больше времени он провел на ИВЛ — тем хуже прогноз). Тем, кто поправляется, приходится заново учиться ходить, говорить и есть самостоятельно. У многих пациентов страдают когнитивные функции (память, умственные способности, внимание, речь и т. д.).

13% или 25%
При этом и выживают далеко не все. По данным главного врача больницы в Коммунарке Дениса Проценко (клиники № 1 для лечения пациентов с коронавирусной инфекций) из 125 человек, которые находились на аппаратах искусственной вентиляции легких, выжили только 17 (13,6%). На Западе после отлучение от ИВЛ выживают 25%. Чем объясняется такая разница?
«Перевод пациента на искусственную вентиляцию легких не случайно называют „терапией отчаяния“, так как это последняя попытка спасти безнадежного больного, когда резервы дыхания истощены (пересадка легких в ситуации с коронавирусом не всегда применима, да и не может выполняться в таких масштабах), — поясняет заслуженный врач РФ, профессор кафедры госпитальной терапии РНИМУ им. Пирогова Александр Карабиненко. — В условиях эпидемии достоверная статистика невозможна. Точные данные по выживаемости пациентов, переведенных на ИВЛ (как в России, так и на Западе), будут известны после ее окончания, и они будут разниться незначительно. Более высокую выживаемость на Западе можно объяснить тем, что там на ИВЛ берут более легких больных, а в России более жесткие критерии перевода на „вентилятор“ (что оправданно, поскольку эта терапия сама по себе часто дает осложнения). Вторая возможная причина — в западных странах применяется более совершенная аппаратура. К отечественной технике существует много нареканий».
Временные госпитали для больных COVID-19 в Москве

Временный госпиталь для пациентов с COVID-19 в павильоне №75 на ВДНХ. Также здесь будет функционировать временная лаборатория, где можно будет в сутки изучать полторы тысячи проб.
© РИА Новости


Временный госпиталь для пациентов с COVID-19 в павильоне №75 на ВДНХ. При максимальной загрузке в госпитале будут работать 160 врачей, 350 сотрудников среднего и 322 сотрудника младшего медицинского персонала.
© РИА Новости
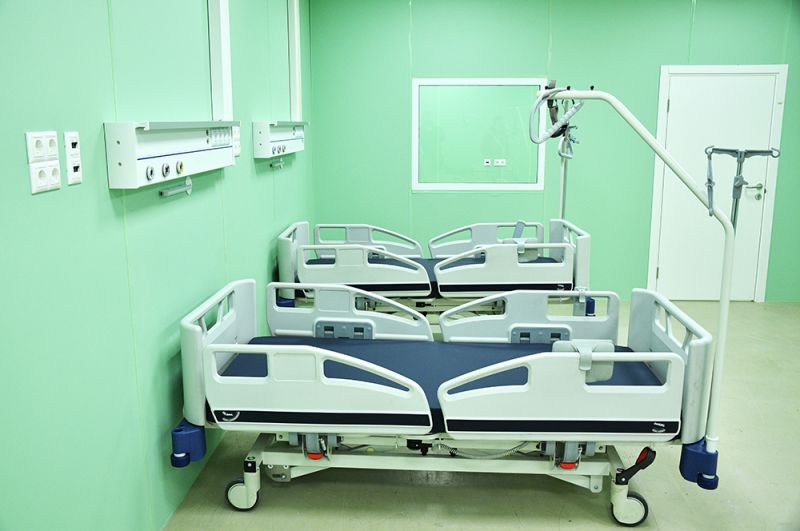
Палата во временном госпитале для пациентов с COVID-19 в павильоне №75 на ВДНХ.
© РИА Новости

Временный госпиталь для пациентов с COVID-19 в ледовом дворце «Крылатское».
© РИА Новости

Здание выставочного центра «Сокольники» в Москве, где идет строительство временного госпиталя для пациентов с COVID-19.
© РИА Новости

Временный госпиталь для пациентов с COVID-19 на территории выставочного центра «Сокольники».
© РИА Новости
Временные госпитали для больных COVID-19 в Москве

Временный госпиталь для пациентов с COVID-19 в павильоне №75 на ВДНХ. Также здесь будет функционировать временная лаборатория, где можно будет в сутки изучать полторы тысячи проб.
© РИА Новости


Временный госпиталь для пациентов с COVID-19 в павильоне №75 на ВДНХ. При максимальной загрузке в госпитале будут работать 160 врачей, 350 сотрудников среднего и 322 сотрудника младшего медицинского персонала.
© РИА Новости

Палата во временном госпитале для пациентов с COVID-19 в павильоне №75 на ВДНХ.
© РИА Новости

Временный госпиталь для пациентов с COVID-19 в ледовом дворце «Крылатское».
© РИА Новости

Здание выставочного центра «Сокольники» в Москве, где идет строительство временного госпиталя для пациентов с COVID-19.
© РИА Новости

Временный госпиталь для пациентов с COVID-19 на территории выставочного центра «Сокольники».
© РИА Новости
Источник

