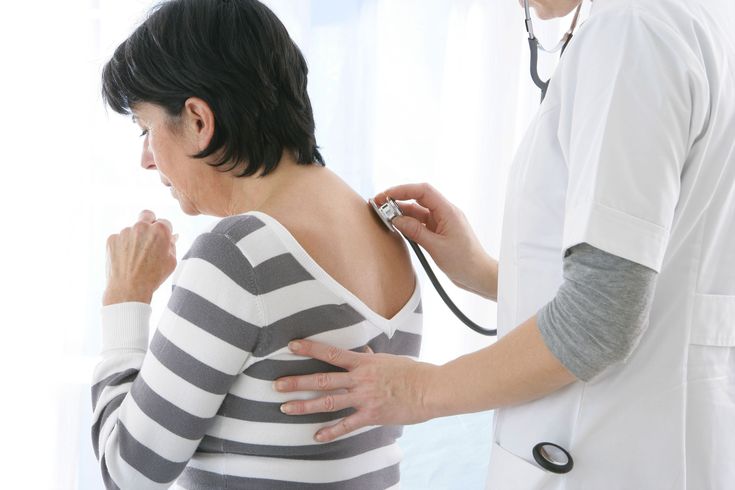
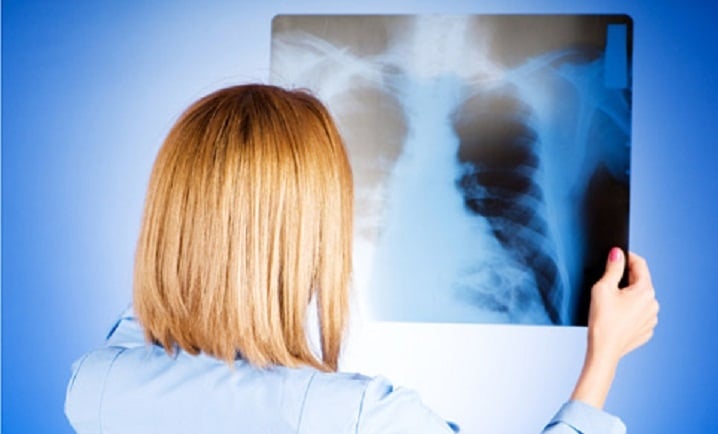
Воспаление легких и лактация
В период грудного вскармливания организм женщины является очень уязвимым для разного рода патогенных микроорганизмов. Низкий уровень иммунитета способствует внедрению бактериальной, вирусной и грибковой инфекции, провоцирующей развитие инфекционно-воспалительного процесса в организме.

Пневмония это очень серьёзное заболевания, к лечению которого необходим комплексный подход. Кормление ребёнка грудью не может является причиной отказа от приёма соответствующих лекарственных средств. Воспаление ткани лёгких гораздо более опасно для организма женщины, нежели для организма малыша, временно отлучённого от груди.
Причины
Низкий послеродовой иммунитет не способен справляться с инфекционной нагрузкой на организм. Причиной острой пневмонии в период лактации становятся такие патогенные микроорганизмы, как:
- пневмококки;
- стафилококки;
- стрептококки;
- кишечная палочка;
- энтерококки;
- протей.
Кроме бактерий, развитию пневмонии могут способствовать различные вирусы, риккетсии, спирохеты, хламидии, микоплазмы, и другие болезнетворные грибки. В некоторых случаях возможно развитие смешанного типа пневмонии, которая вызвана комбинацией бактерий и вирусов.
Провоцировать развитие острой пневмонии могут следующие факторы:
- нарушение проходимости бронхов;
- снижение местного и общего иммунитета;
- снижение подвижности диафрагмы и грудной клетки.
Симптомы
В большинстве случае симптоматика пневмонии напоминает признаки ОРВИ или гриппа. Симптомы воспаления лёгких могут варьировать в зависимости от причины заболевания. Если заболевание вызвано бактериальной инфекцией, то для него характерны такие симптомы:
- повышение температуры тела до 39-40 градусов;
- острая боль в области грудной клетки;
- озноб;
- сильное потоотделение и чувство дрожи;
- одышка;
- учащение пульса (тахикардия);
- кашель с выделением зеленоватой или рыжей мокроты;
- посинение ногтевых фаланг и губ.
Если причиной воспаления стали вирусы, то можно ожидать такие симптомы:
- головная боль;
- повышение температуры тела до 38,5-39 градусов;
- кашель без выделения мокроты;
- боль в области мышц;
- выраженная одышка;
- слабость и общее недомогание.
Грибковая пневмония имеет аналогичные симптомы с бактериальной и вирусной, отличаясь менее выраженным течением.
Диагностика
Постановка диагноза пневмония базируется на основании вышеописанных симптомов, жалоб пациенты, а также данных лабораторных и инструментальных методов исследования. Обнаружив у себя первые признаки, кормящая женщина должна незамедлительно обратиться за врачебной консультацией.
Основными методами диагностики данного заболевания является рентгенография грудной клетки, клинический и биохимический анализ крови.
Лечение
Чаще всего причиной данного заболевания становятся бактерии, поэтому лечение пневмонии должно включать в себя приём антибактериальных препаратов (Цефазолин). Существует мнение, что антибиотики и грудное вскармливание это несовместимые вещи, и доля правды в этом есть. Однако отсутствие должно лечения может привести к развитию серьёзных осложнений, вплоть до летального исхода.
В качестве жаропонижающих средств в период лактации рекомендовано применять ибупрофен и парацетамол. Для стимуляции отхождения мокроты можно воспользоваться методами народной медицины, такими, как настой корня алтея, корня солодки, а также ингаляции раствором пищевой соды.

Современное поколение антибактериальных средств позволяет использовать некоторые из них без отлучения ребёнка от груди. Для снижения концентрации действующего вещества препарата в грудном молоке, рекомендовано принимать средство во время кормления или после него.
Если заболевание имеет тяжёлый характер течения, то женщине придётся на некоторое время отказаться от кормления малыша грудью. Во время курса лечения врачи рекомендуют сцеживать грудное молоко, с целью профилактики лактостаза и мастита. Сцеженное грудное молоко не пригодно для кормления ребёнка, так как может содержать в себе высокие дозы лекарственных средств.
Подбором тактики лечения пневмонии у кормящих женщин занимается лечащий врач.
Источник
Причины
Причин возникновения очаговой пневмонии у кормящих мам достаточно много. Основными из них являются осложнения, которые развиваются на фоне воспалительных процессов, протекающих в женском организме, а также ослабление иммунитета. Помимо прочего, патология может развиться в результате переохлаждения, частых стрессов, воздействия химически активных веществ, которые при вдыхании осуществляют токсическое воздействие на организм.
Очень часто очаговая пневмония у мам, кормящих грудью, развивается как вторичная патология. Возникает она, как осложнение при прогрессировании ОРВИ и гриппа, аденовируса, риновирусов и прочих патологий. Помимо этого, на развитие очаговой пневмонии у мам в период лактации может повлиять перенесённый коклюш, корь, менингит, гнойный отит, остеомиелит и ряд других серьёзных заболеваний.
Вызывают очаговую пневмонию различные патогенные микроорганизмы. В их числе:
- пневмококк;
- палочка Фридлендера;
- стафилококк;
- стрептококк;
- кишечная палочка;
- менингококк;
- микоплазма;
- хламидии.
Симптомы
Очаговая пневмония у мам, кормящих грудью, протекает нециклично, то есть, она отличается отсутствием смены определённых стадий. При этом её течение может быть как острым, так и менее выраженным. В целом, к клиническим проявлениям патологии можно отнести:
- появление одышки и кашля;
- лихорадочное состояние;
- общую слабость организма;
- повышение температуры до 38-39 градусов;
- сильные, влажные хрипы;
- маловыраженная мокрота, имеющая скудный, слизисто-гнойный характер, иногда вязкая и кровянистая;
- острые головные боли;
- цианоз; сосудистый коллапс.
При обнаружении любых из перечисленных симптомов кормящая мама должна срочно обратиться к врачу.
Диагностика очаговой пневмонии у кормящей
Очаговая пневмония у мам, кормящих грудью, диагностируется по итогам проведённого комплексного обследования. В первую очередь, врач осматривает пациентку, измеряет её температуру, затем прослушивает, есть ли хрипы у неё в лёгких, узнает о клинических проявлениях и анамнезе заболевания. Далее назначается рентгенография области грудины, а также ряд лабораторных обследований. В частности, анализы крови и мочи. Также на анализ берётся мокрота пациентки. С помощью такого вида обследования устанавливается тип возбудителя, вызвавшего заболевание, и степень его чувствительности к определённым антибиотикам.
По результатам проведённого обследования назначается адекватная схема лечения мамы, кормящей ребёнка грудью.
Осложнения
К числу основных осложнений, которые может вызвать очаговая пневмония у кормящих мам, относится:
- нагноение;
- пневмосклероз;
- переход в различные внелёгочные вторичные инфекции, например, синусит, отит, мастоидит.
Уровень летального исхода при несвоевременном обращении к врачу составляет 15%. Именно поэтому при обнаружении симптомов патологии мама, кормящая ребёнка грудью, в первую очередь должна воспользоваться медицинской помощью и ни в коем случае не заниматься самолечением.
Лечение
Что можете сделать вы
Если кормящая мама обнаружила у себя симптомы очаговой пневмонии, она ни в коем случае не должна обращаться к врачу. При остром течении заболевания следует срочно вызвать скорую помощь. Самолечение в данном случае недопустимо: оно может привести к весьма печальным последствиям, вплоть до летального исхода мамы, кормящей ребёнка грудью.
Что делает врач
Пациенток, заболевших простой локализованной формой очаговой пневмонии, могут лечить в домашних условиях. Если форма заболевания токсическая, кормящую маму госпитализируют, чтобы назначить сложную, комплексную терапию. При этом врач рекомендует прекратить лактацию, так как многие из лекарств, назначаемых при очаговой пневмонии, могут нанести вред ребёнку.
На первом месте терапии стоит хорошо организованный режим пациентки. Терапия дифференцируется в зависимости от тяжести протекания патологии. Чаще всего пациентке назначаются антибиотики или препараты ряда сульфаниламидов, что даёт хороший эффект от лечения больной.
Если очаговая пневмония развивается остро, грамотное назначение сульфаниламидов в правильной дозировке позволяет быстро ликвидировать патологию, а также ослабить её токсическое течение и понизить лихорадочное состояние. Если спустя 3-4 дня токсическое влияние очаговой пневмонии не ослабевает, врач назначает другой антибиотик с более широким спектром действия.
Для борьбы с кислородной недостаточностью, которая также может возникнуть у кормящей мамы при очаговой пневмонии, может быть назначена оксигенотерапия или аэротерапия.
Важен и диетический режим. В продуктах, которые употребляет кормящая мама, должны содержаться в большом количестве витамины B и C, A и D. Диета, в целом, должна обязательно включать в себя фруктовые соки, творог и сахар, в которых содержится глюкоза и целый ряд полезных аминокислот, выводящих токсины из организма.
Если патология у кормящей мамы протекает в более тяжёлой форме, ей могут назначить переливание плазмы и крови.
Помимо основных препаратов, для лечения очаговой пневмонии у кормящих мам также применяются и медикаменты, снижающие симптоматику заболевания. Например, устраняющие мучительный кашель и отхаркивающие средства.
Источник
Пневмония — заболевание, характеризующееся воспалительным процессом лёгочной ткани, инфекционного происхождения.
Причины
Ввиду ослабленного иммунитета постоянных стрессов, недосыпания, послеродовой депрессии и ещё ряда причин воспаление лёгких может начаться и у пациентки в период лактации.
Основные предшествующие факторы:
- В случае, когда молодая мама замерзла, промочила ноги, схватила простудное заболевание по причине переохлаждения.
- Ослабленный иммунитет
- Возникновения вирусной инфекции.
- Потребление алкоголя.
- Попадание в организм таких патогенов, как стафилококков, пневмоцистов, клебсиелл и других бактериальных микроорганизмов.
Что касается возбудителей, то основными считаются бактерии пневмококки, стафилококк, клебсиелла, при наличии вируса иммунодефицита пневмоцисты и ряд других вариантов бактерий.
По особенностям послеродового периода, как правило, из перечисленных поводов самым частым является сбой иммунитета. В связи с изменением режима дня, волнениями за малыша и накопившейся усталости молодая мама может резко заболеть воспалением лёгких. Порой для этого достаточно посидеть у кондиционера и простыть, пообщаться с больным человеком или не долечить бронхит.
Симптомы
- Апатичное состояние, повышенное потоотделение, отказ от пищи вследствие плохого аппетита.
- Температура тела резко повышается. Достигать может 40 градусов.
- Постоянно болит голова, самочувствие ухудшается к ночи.
- Возникновение приступов лихорадке в острой форме недуга.
- Непродуктивный, кашель, который может мучить даже во сне. Сначала без отхождении мокроты, затем становится более влажный.
- Ощущение дискомфорта в мышцах конечностей.
- При дыхании пациентка и окружающие слышат хрип, бульканье, свист.
- Одышка при ходьбе, часто дыхательная недостаточность.
- Боли в области живота, нарушения со стороны ЖКТ
Диагностика проводдится в следующем порядке:
- Сначала врач осматривает пациентку.
- Уточняет состояние гортани, слушает, как дышит больная, расспрашивает об остальных симптомах недуга.
- Врачу в первые же минуты важно понять насколько серьёзна проблема, чтобы знать каким образом её устранить.
- Доктор учитывает данные анамнеза, поэтому расспрашивает о тех болезнях, которыми переболела пациентка. Это имеет иногда основополагающее значение для дальнейшей тактики лечения.
- Назначает общий анализ крови. Кровь исследуют на биохимию.
- Анализ секреции из бронхов.
- Осуществляет фибробронхоскопию, если это необходимо.
- При протекании недуга в тяжёлой форме берут посев мокроты.
Осложнения
Последствия заболевания могут быть самыми разными: от развития хронических и необратимых патологий до летального исхода.
Пациентка должна понимать, что воспаление лёгких это не банальный насморк. Заболевание само по себе не пройдёт. Его нужно лечить, и для этого следует принимать меры в комплексе.
Ещё одна ошибка многих – это самолечение. Кроме опытного специалиста схему лечения никто правильно не назначит, медик определит терапию, исходя из результатов анализов.
Развитие острого плеврита.
Один из участков лёгкого начинается гноиться.
Острая дыхательная недостаточность, при которой наблюдаются приступы удушья.
Сюда же можно отнести обструкцию бронхов с похожими признаками.
Воспалительный процесс в головном мозге, который влияет на физическую и психическую деятельность больной.
Развитие крайнего истощения, отягощённого острой анемией.
Попадание токсинов во все органы и ткани, что служит для возникновения шокового состояния.
Лечение
На время лечения следует отказаться от кормления, чтобы лекарствами, принимаемыми в ходе терапии, не навредить ребёнку. Чтобы не пропало молоко, в период отказа от кормления следует сцеживаться, тогда функция лактации будет продолжаться.
Доктор, осматривая пациентку, определяет схему терапии, принимая во внимание, что пациентка вскармливает грудью. Но если заболевание протекает тяжёло, доктор предупреждает, что те лекарства, которые он назначает, не совместимы с проведением кормления, и во время лечения от грудного вскармливания необходимо отказаться. Специалист может назначить следующие медпрепараты:
- Медсредства, позволяющие выводить мокроты и усиливать процесс отхаркивания. Необходимо избежать накопления мокроты и собирание её в органах дыхания.
- Назначаются разного рода ингаляции. Список определённых препаратов также прилагается врачом. Здесь врач учитывает период лактации и предупреждает кормящую, можно ли кормить грудью в данный период или следует воздержаться от грудного кормления.
- Антибиотики. Химические вещества, содержащие в данных медикаментах, могут отрицательно повлиять на состояние грудничка. Поэтому в период приёма антибиотических средств, специалист призывает отказаться от кормления.
- В самых тяжёлых случаях показана операция, к которой необходима специальная подготовка.
- Против температуры назначают ректальные свечи с жаропонижающим действием.
- К аппарату искусственного дыхания могут подключить при тяжёлых патологических процессах в лёгких.
Профилактика
Чтобы предотвратить такое тяжёлое заболевание необходимо внимательно относиться к своему здоровью. После родов молодая мама как никогда подвержена различным заболеваниям. Её организм находится в стрессе после такой встряски как роды. Кормящей маме нужно думать не только о здоровье малыша, но и о своём. Ведь младенцу нужна здоровая сильная мама. Следует внимательно присмотреться к распорядку дня и какие-то домашние обязанности, не стесняясь переложить на плечи близких, если это возможно. Поскольку в организме может копиться усталость и в итоге произойти серьёзный сбой организма, который может привести и к воспалению лёгких и к другим патологиям.
- Кроме этого, необходимо принимать витамины.
- Питание должно быть полноценным и калорийным.
- Также следует остерегаться переохлаждения.
- В период неблагоприятной эпидемиологической обстановки следует одевать маску.
- Вовремя лечить простудные заболевания и не пускать проблемы со здоровьем на самотёк.
В период грудного вскармливания организм женщины является очень уязвимым для разного рода патогенных микроорганизмов. Низкий уровень иммунитета способствует внедрению бактериальной, вирусной и грибковой инфекции, провоцирующей развитие инфекционно-воспалительного процесса в организме.
Пневмония это очень серьёзное заболевания, к лечению которого необходим комплексный подход. Кормление ребёнка грудью не может является причиной отказа от приёма соответствующих лекарственных средств. Воспаление ткани лёгких гораздо более опасно для организма женщины, нежели для организма малыша, временно отлучённого от груди.
Причины
Низкий послеродовой иммунитет не способен справляться с инфекционной нагрузкой на организм. Причиной острой пневмонии в период лактации становятся такие патогенные микроорганизмы, как:
- пневмококки;
- стафилококки;
- стрептококки;
- кишечная палочка;
- энтерококки;
- протей.
Кроме бактерий, развитию пневмонии могут способствовать различные вирусы, риккетсии, спирохеты, хламидии, микоплазмы, и другие болезнетворные грибки. В некоторых случаях возможно развитие смешанного типа пневмонии, которая вызвана комбинацией бактерий и вирусов.
Провоцировать развитие острой пневмонии могут следующие факторы:
- нарушение проходимости бронхов;
- снижение местного и общего иммунитета;
- снижение подвижности диафрагмы и грудной клетки.
Симптомы
В большинстве случае симптоматика пневмонии напоминает признаки ОРВИ или гриппа. Симптомы воспаления лёгких могут варьировать в зависимости от причины заболевания. Если заболевание вызвано бактериальной инфекцией, то для него характерны такие симптомы:
- повышение температуры тела до 39-40 градусов;
- острая боль в области грудной клетки;
- озноб;
- сильное потоотделение и чувство дрожи;
- одышка;
- учащение пульса (тахикардия);
- кашель с выделением зеленоватой или рыжей мокроты;
- посинение ногтевых фаланг и губ.
Если причиной воспаления стали вирусы, то можно ожидать такие симптомы:
- головная боль;
- повышение температуры тела до 38,5-39 градусов;
- кашель без выделения мокроты;
- боль в области мышц;
- выраженная одышка;
- слабость и общее недомогание.
Грибковая пневмония имеет аналогичные симптомы с бактериальной и вирусной, отличаясь менее выраженным течением.
Диагностика
Постановка диагноза пневмония базируется на основании вышеописанных симптомов, жалоб пациенты, а также данных лабораторных и инструментальных методов исследования. Обнаружив у себя первые признаки, кормящая женщина должна незамедлительно обратиться за врачебной консультацией.
Основными методами диагностики данного заболевания является рентгенография грудной клетки, клинический и биохимический анализ крови.
Лечение
Чаще всего причиной данного заболевания становятся бактерии, поэтому лечение пневмонии должно включать в себя приём антибактериальных препаратов (Цефазолин). Существует мнение, что антибиотики и грудное вскармливание это несовместимые вещи, и доля правды в этом есть. Однако отсутствие должно лечения может привести к развитию серьёзных осложнений, вплоть до летального исхода.
В качестве жаропонижающих средств в период лактации рекомендовано применять ибупрофен и парацетамол. Для стимуляции отхождения мокроты можно воспользоваться методами народной медицины, такими, как настой корня алтея, корня солодки, а также ингаляции раствором пищевой соды.
Современное поколение антибактериальных средств позволяет использовать некоторые из них без отлучения ребёнка от груди. Для снижения концентрации действующего вещества препарата в грудном молоке, рекомендовано принимать средство во время кормления или после него.
Если заболевание имеет тяжёлый характер течения, то женщине придётся на некоторое время отказаться от кормления малыша грудью. Во время курса лечения врачи рекомендуют сцеживать грудное молоко, с целью профилактики лактостаза и мастита. Сцеженное грудное молоко не пригодно для кормления ребёнка, так как может содержать в себе высокие дозы лекарственных средств.
Подбором тактики лечения пневмонии у кормящих женщин занимается лечащий врач.
Девочки, прошу вашей помощи. Я уже две недели лечилась у лора с насморком и сильным кашлем, сегодня была у терапевта, который специализируется по пневмонии. Диагноз: левосторонняя, нижнедолевая пневмония. Завтра иду на рентген для окончательного диагноза, но врач сказала, что у меня такие хрипы, что она уверена на 100%. Температуры у меня, можно сказать, и не было, пару раз поднялась чуть выше 37 градусов. Анализ крови сдавала два раза — он в норме. Врач говорит, что это показатель сниженного иммунитета, что организм не борется с инфекцией.
Теперь вопрос: что делать с ГВ? Сцеживаться, чтобы не было мастита, а как вылечусь продолжить кормление? Ребенку год и два месяца. К груди привязан сильно, грудь на ночной и дневной сны, ночью тоже неоднократно прикладывается и в течение дня хаотично много. Соску и бутылку с соской не брал раньше, давно не пробовали. Мне назначили два антибиотика аугментин в таблетках и таваник капельно. Хотела посмотреть эти препараты на е-лактанции, но у меня почему-то не работает. Врач говорит, что ГВ надо однозначно прекращать. Она вообще хотела меня госпитализировать, но потом договорились, что я буду на капельницы приходить.
1. Чем кормить ребенка? Нужно ли покупать смесь? Или лучше ходить на молочную кухню? Или вообще уже можно без этого обойтись и покупать детское молоко типа Темы?
2. Как посоветуете укладывать спать в такой ситуации? Мужа у меня нет. Наверное, будет сейчас приходить моя мама. Хотя не факт.
3. Что делать с кормлениями ночью?
Простите, что хаотично, но я то ли в шоке, то ли в прострации. По тегам не нашла ничего.
Причины
Причин возникновения очаговой пневмонии у кормящих мам достаточно много. Основными из них являются осложнения, которые развиваются на фоне воспалительных процессов, протекающих в женском организме, а также ослабление иммунитета. Помимо прочего, патология может развиться в результате переохлаждения, частых стрессов, воздействия химически активных веществ, которые при вдыхании осуществляют токсическое воздействие на организм.
Очень часто очаговая пневмония у мам, кормящих грудью, развивается как вторичная патология. Возникает она, как осложнение при прогрессировании ОРВИ и гриппа, аденовируса, риновирусов и прочих патологий. Помимо этого, на развитие очаговой пневмонии у мам в период лактации может повлиять перенесённый коклюш, корь, менингит, гнойный отит, остеомиелит и ряд других серьёзных заболеваний.
Вызывают очаговую пневмонию различные патогенные микроорганизмы. В их числе:
- пневмококк;
- палочка Фридлендера;
- стафилококк;
- стрептококк;
- кишечная палочка;
- менингококк;
- микоплазма;
- хламидии.
Симптомы
Очаговая пневмония у мам, кормящих грудью, протекает нециклично, то есть, она отличается отсутствием смены определённых стадий. При этом её течение может быть как острым, так и менее выраженным. В целом, к клиническим проявлениям патологии можно отнести:
- появление одышки и кашля;
- лихорадочное состояние;
- общую слабость организма;
- повышение температуры до 38-39 градусов;
- сильные, влажные хрипы;
- маловыраженная мокрота, имеющая скудный, слизисто-гнойный характер, иногда вязкая и кровянистая;
- острые головные боли;
- цианоз; сосудистый коллапс.
При обнаружении любых из перечисленных симптомов кормящая мама должна срочно обратиться к врачу.
Очаговая пневмония у мам, кормящих грудью, диагностируется по итогам проведённого комплексного обследования. В первую очередь, врач осматривает пациентку, измеряет её температуру, затем прослушивает, есть ли хрипы у неё в лёгких, узнает о клинических проявлениях и анамнезе заболевания. Далее назначается рентгенография области грудины, а также ряд лабораторных обследований. В частности, анализы крови и мочи. Также на анализ берётся мокрота пациентки. С помощью такого вида обследования устанавливается тип возбудителя, вызвавшего заболевание, и степень его чувствительности к определённым антибиотикам.
По результатам проведённого обследования назначается адекватная схема лечения мамы, кормящей ребёнка грудью.
Осложнения
К числу основных осложнений, которые может вызвать очаговая пневмония у кормящих мам, относится:
- нагноение;
- пневмосклероз;
- переход в различные внелёгочные вторичные инфекции, например, синусит, отит, мастоидит.
Уровень летального исхода при несвоевременном обращении к врачу составляет 15%. Именно поэтому при обнаружении симптомов патологии мама, кормящая ребёнка грудью, в первую очередь должна воспользоваться медицинской помощью и ни в коем случае не заниматься самолечением.
Лечение
Если кормящая мама обнаружила у себя симптомы очаговой пневмонии, она ни в коем случае не должна обращаться к врачу. При остром течении заболевания следует срочно вызвать скорую помощь. Самолечение в данном случае недопустимо: оно может привести к весьма печальным последствиям, вплоть до летального исхода мамы, кормящей ребёнка грудью.
Пациенток, заболевших простой локализованной формой очаговой пневмонии, могут лечить в домашних условиях. Если форма заболевания токсическая, кормящую маму госпитализируют, чтобы назначить сложную, комплексную терапию. При этом врач рекомендует прекратить лактацию, так как многие из лекарств, назначаемых при очаговой пневмонии, могут нанести вред ребёнку.
На первом месте терапии стоит хорошо организованный режим пациентки. Терапия дифференцируется в зависимости от тяжести протекания патологии. Чаще всего пациентке назначаются антибиотики или препараты ряда сульфаниламидов, что даёт хороший эффект от лечения больной.
Если очаговая пневмония развивается остро, грамотное назначение сульфаниламидов в правильной дозировке позволяет быстро ликвидировать патологию, а также ослабить её токсическое течение и понизить лихорадочное состояние. Если спустя 3-4 дня токсическое влияние очаговой пневмонии не ослабевает, врач назначает другой антибиотик с более широким спектром действия.
Для борьбы с кислородной недостаточностью, которая также может возникнуть у кормящей мамы при очаговой пневмонии, может быть назначена оксигенотерапия или аэротерапия.
Важен и диетический режим. В продуктах, которые употребляет кормящая мама, должны содержаться в большом количестве витамины B и C, A и D. Диета, в целом, должна обязательно включать в себя фруктовые соки, творог и сахар, в которых содержится глюкоза и целый ряд полезных аминокислот, выводящих токсины из организма.
Если патология у кормящей мамы протекает в более тяжёлой форме, ей могут назначить переливание плазмы и крови.
Помимо основных препаратов, для лечения очаговой пневмонии у кормящих мам также применяются и медикаменты, снижающие симптоматику заболевания. Например, устраняющие мучительный кашель и отхаркивающие средства.
Источник