Воспаление кожи при беременности
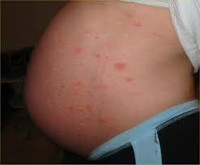
Прыщи при беременности многие привыкли считать одним из первых и неизбежных признаков начинающихся в организме женщины изменений. NameWoman расскажет о причинах возникновения воспалений на коже при беременности и о том, как бороться с прыщами/лечить их в этот период.
Два главных факта о прыщах при беременности:
— Если еще до «интересного положения» ваша кожа характеризовалась как проблемная или время от времени обнаруживалась склонность к угревым высыпаниям и прыщам, то во время беременности положение почти наверняка значительно ухудшится, что доставит вам массу неприятных ситуаций.
— Если у вас чистая кожа нормального типа, то это никоим образом не исключает возможности появления прыщей, а лишь снижает вероятность и степень последующей проблемы.
Причины возникновения прыщей во время беременности
Почему во время беременности появляются прыщи? Эта ситуация очень распространена, и по этой причине стала одним из признаков ожидания ребенка на ранних сроках. Беременные женщины испытывают неустойчивые гормональные изменения, это происходит из-за быстро растущего уровня гормонов, например такого, как прогестерон. Он стимулирует выработку жира в коже, из-за него и возникают прыщи.
Другая причина возникновения прыщей при беременности это обезвоживание организма. Дело в том, что в этот период у женщин обезвоживание происходит быстрее, чем обычно: если вы не пьете достаточного количества воды, то ваши гормоны останутся неразбавленными и это также спровоцирует активацию работы сальных желез.
NameWoman предупреждает: с проблемой возникновения воспалений, угрей на коже вы можете столкнуться в любое время беременности, но чаще всего это происходит в первом триместре, когда уровень гормонов имеет наибольший диапазон колебаний.
Исчезнут ли такие прыщи и угри после родов? Подобный вопрос задают многие обеспокоенные женщины. Ответить не так-то легко, все зависит от индивидуальных особенностей вашего организма. У одних прыщи исчезнут точно сами собой уже после первого триместра, у других проблема отступит только после родов или через некоторое время после них, а третьи будут вести борьбу с внутренним и внешним врагом еще очень долго. Во многом это связано с уровнем эстрогена в женском организме.
Можно ли предотвратить возникновение прыщей во время беременности? На самом деле нет, полностью исключить вероятность не получится, поскольку вы не можете точно предсказать, как именно ваш организм будет реагировать на все изменения во время ожидания ребенка.
Как лечить угри и прыщи при беременности
Прежде всего, вы должны обратиться к дерматологу, прежде чем покупать любые средства для борьбы с прыщами. Если высыпания вызваны гормональными изменениями, то многие из лосьонов, кремов, мазей и масок будут бесполезными, а использование ряда составляющих в народных средствах оказывается во время беременности под строгим запретом, например, салициловая кислота, которая входила в список домашних рецептов от ИмяЖенщина при избавлении от прыщей на спине. Допустимо применение косметики с альфа-кислотами, фруктовыми, гликолевой кислотой.
Используйте природные или растительные продукты, согласовав их использование с лечащим врачом, дерматологом, и обязательно выполняйте общие рекомендации, которые приведены ниже:
— Регулярно выполняйте физические упражнения из комплексов, разработанных для беременных. Помните о том, что даже простая прогулка пойдет вам на пользу, не переводите свой образ жизни в сидячий и лежачий.
— Свежие фрукты и овощи, рассыпчатые каши по системе питания для беременных также помогут вам в борьбе с прыщами.
— Пейте 8-9 стаканов воды в день. Потребление достаточного количества воды поможет в «разбавлении ваших гормонов», что будет препятствовать возникновению новых прыщей при беременности.
— Не прикасайтесь к прыщам, не выдавливайте их, этим вы только усугубите ситуацию.
— Чаще убирайте излишки жира на лице, это поможет избежать закупоривания пор и возникновения акне.
В борьбе за чистую кожу вам также поможет статья «Как сделать кожу лица идеальной», где вы сможете найти рекомендации по составлению расписания для процедур красоты так, чтобы они были наиболее действенными.
Источник
Автор Елена Каштанова На чтение 9 мин. Просмотров 383 Опубликовано 10.03.2020
Прыщи – дерматологическое заболевание, вызванное воспалением потовых и сальных желез, волосяных луковиц. При беременности в женском организме происходят серьезные изменения. Гормональный дисбаланс, токсикоз, нерациональное питание, стрессы часто становятся причиной угревой болезни. Прыщи во время беременности чаще локализуются на лице, предплечьях, груди. В 73% случаев гнойничковая сыпь не представляет для будущей мамы и плода опасности. Но иногда акне становится одним из проявлений болезней – демодекоза, краснухи, кандидоза, ветрянки.
Почему во время беременности появляются прыщи
В период гестации происходит естественное снижение иммунной защиты. Это приводит к нарушению барьерной функции кожи, секреторной активности сальных желез. Создаются условия, благоприятные для размножения условно-патогенных микроорганизмов. Прыщи на лице при беременности чаще локализуются на лбу, щеках, крыльях носа. Именно в этих областях сосредоточено максимальное число желез внешней секреции.
По статистике более 87% женщин при беременности сталкиваются с акне. Причиной являются гормональные сбои, вызванные зачатием и внутриутробным развитием плода. Образование прыщей на подбородке, спине, предплечьях связано с увеличением концентрации гормона прогестерона. Именно он способствует:
- задержке жидкости в организме;
- снижению иммунной защиты;
- обильному саловыделению.
Постоянные колебания гормонального фона влекут нарушение функций кожи и ее придатков (желез). Из-за этого происходит закупорка сальных желез естественным жиром. Он служит субстратом для размножения стафилококков, дрожжеподобных грибков, стрептококков и т.д.
Дерматологи выделяют ряд факторов, которые провоцируют угревую болезнь при беременности:
- Некачественная косметика. В период вынашивания плода барьерная функция кожи нарушается, из-за чего она становится уязвимой для болезнетворных микроорганизмов. Использование косметики с красителями, консервантами и другими аллергенными добавками увеличивает риск воспаления волосяных луковиц и образования угрей.
- Недостаток жидкости. Из-за риска отеков в последнем триместре не советуют пить много воды. Сыпь на поздних сроках указывает на обезвоживание и повышение в крови уровня токсинов.
- Гиповитаминоз. Более 93% женщин при беременности страдают витаминной недостаточностью. Дефицит биоактивных компонентов в организме приводит к сбоям в работе сальных желез, снижению местного иммунитета, образованию угрей.
- Психоэмоциональное перенапряжение. Из-за скачков уровня стероидных гомонов проявляется эмоциональная лабильность, то есть неустойчивость настроения. Снижение стрессоустойчивости при беременности негативно влияет на работу внутренних органов, нервной системы. Из-за этого на коже нередко возникают прыщи.
Акне иногда связано с генетической предрасположенностью. Если близкая родственница (сестра, мать) страдала угревой болезнью при беременности, риск образования прыщей составит более 70%.
В каких случаях следует обратиться к врачу
Акне при беременности часто становится следствием нарушений в работе ЖКТ, инфекционных болезней. Иногда в период вынашивания плода появляются не только угри, но и дополнительные симптомы:
- лихорадка;
- повышенная температура;
- недомогание;
- ломота в теле;
- снижение аппетита;
- головные боли.
Такая симптоматика указывает на проникновение в организм бактериальной или вирусной инфекции. Прежде чем приступать к лечению, нужно посоветоваться с врачом-дерматовенереголом или инфекционистом. Если появление прыщей при беременности обусловлено инфекционными болезнями, назначают медикаментозную терапию. В схему лечения включают антибиотики или противовирусные средства, которые не оказывают вредного действия на плод.
Диагностические методы
Акне у беременных диагностируется врачом-дерматологом на основании симптомов и данных лабораторных исследований. Чтобы установить причину проблем с кожей, делают тест на содержание в крови половых гормонов, общий анализ крови.
Тяжесть течения угревой болезни при беременности определяют по типу сыпи. Иногда на лице образуются только комедоны, то есть черные точки. У некоторых женщин на животе, спине и других частях тела возникают крупные кисты с гнойным содержимым. Дерматолог дифференцирует акне с бактериальным фолликулитом, розацеа, фолликулярным кератозом и т.д.
Как избавиться от прыщей во время беременности
Прежде чем лечить прыщи при беременности, определяют факторы, вызвавшие воспаление волосяных луковиц. Если болезнь вызвана гормональным дисбалансом, назначаются местные противоугревые мази, гели. При патологиях ЖКТ, витаминной недостаточности назначается лечебная диета.
Неправильное питание во время беременности может привести не только к появлению прыщей, но и к изменению артериального давления, отёкам, нарушению плацентарного кровообращения
Особое значение уделяется правильному уходу за кожей и обработке прыщей противовоспалительными средствами.
Нормализация образа жизни и питания
Нерациональное питание – одна из причин гиповитаминозов, угрей на спине, лице и предплечьях. Чтобы восполнить в организме недостаток полезных веществ, необходимо соблюдать несколько правил:
- Запрет на голодание. Во время беременности нежелательно придерживаться строгих диет, исключать из рациона жиры, углеводы или белки.
- Питьевой режим. В 1 триместре важно соблюдать питьевой режим – выпивать до 8 стаканов чистой воды в сутки. Это облегчит течение токсикоза, предотвратит образование прыщей на лице.
- Разнообразный рацион. Чтобы справиться с витаминной недостаточностью, необходимо включить в меню разнообразные продукты – фрукты, диетическое мясо, соки, морскую рыбу, сухофрукты, сырые овощи, кисломолочные продукты.
- Клетчатка в рационе. Прыщи при беременности образуются из-за дисбактериоза, запоров. Чтобы справиться с проблемой, в рацион вводят продукты с клетчаткой – брокколи, грейпфрут, чечевицу, миндаль, тыкву.
Лечение прыщей при беременности предполагает отказ от вредных продуктов, которые стимулируют выделение естественного жира, скопление токсинов в организме. Дерматологи советуют отказаться от жирной пищи, пряностей, сдобной выпечки, кондитерских изделий.
Специализированная уходовая косметика
Некоторые косметические средства содержат компоненты, которые закупоривают кожные поры. Их называют комедогенными, так как они провоцируют черные точки на лице. Поэтому в период беременности нельзя использовать флюиды, мази или гели, в которых содержатся:
- пероксиды;
- стероиды;
- антибиотики;
- парабены;
- аккутан.
Угревая сыпь при беременности лечится специализированными средствами, в которых отсутствуют консерванты, красители, аллергенные отдушки. Они включают в себя:
- пенки для умывания;
- очищающие тоники;
- увлажняющие кремы;
- скрабирующие гели.
К числу лучших производителей гипоаллергенной противоугревой косметики относятся Vichy, Ducray, Bioderma, La Roche-Posay, Uriage. Для устранения прыщей на теле используют средства-гидролаты. Они содержат экстракты календулы, ромашки, крапивы, зверобоя, эвкалипта, розмарина. К наиболее эффективным относятся средства от Meela Meelo, Melvita. Регулярное применение масел и кремов для тела уменьшает выработку кожного сала, суживает кожные поры и предупреждает воспаление фолликулов.
Любое применяемое средство должно быть безопасным для беременности. Обычно на тюбиках не указывается, можно применять беременным или нет. Вам нужно самостоятельно прочитать, какие компоненты безвредны, а какие нет. А лучше всего — покупать натуральные косметические средства без содержания химии.
Прыщи на лице убирают сыворотками для жирной или комбинированной кожи, в которых содержатся:
- витамины группы В и Е;
- аскорбиновая кислота;
- Омега-3;
- гликолиевая кислота;
- гиалуронат.
Косметологи рекомендуют во время беременности использовать кремы и сыворотки французских и корейских производителей – Avene Cleance HYDRA, It’s Skin Power 10 Formula YE Effector.
Безопасные аптечные средства
Подобрать эффективное и нетоксичное средство от прыщей при беременности непросто. Большинство аптечных препаратов нельзя использовать в 1 триместре из-за эмбриотоксичности компонентов. Для борьбы с акне на груди, лице или спине рекомендуется применять:
- Регецин – препарат на основе гиалуроната натрия, сорбата калия и хлорида цинка. Уничтожает микробы, которые вызывают воспаление фолликулов кожи. Регецин используется для устранения прыщей, заживления ранок.
- Скинорен – гель с азелаиновой кислотой, который обладает противоугревой активностью. Восстанавливает функции сальных желез, уничтожает бактерии, провоцирующие прыщи. Используется при беременности для устранения угревой болезни средней степени тяжести.
- Зинерит – порошок с эритромицином и ацетатом цинка, оказывающий противомикробное и регенерирующее действие. Предупреждает образование прыщей за счет подавления в сальных протоках и волосяных луковицах микробной флоры.
Категорически не рекомендуется в период беременности использовать препараты со стероидами, ретиноидами, салициловой кислотой. Поэтому при лечении угревой болезни будущие мамы не используют гормональные мази и системные антибиотики.
Народные методы
При беременности рекомендуется бороться с угревой сыпью домашней косметикой. В ней содержатся только натуральные компоненты, которые не оказывают негативного влияния на плод. Для борьбы с прыщами используются:
- Точечная маска. 1 ст. л. растопленного меда смешивается с 2 ч. л. корицы. Смесь наносится только на прыщи на 20-25 минут. Остатки косметики смывают прохладной водой.
- Мумие. 10 г мумие заливают кипяченой водой до получения кремообразной массы. В средство добавляют 1 ч. л. меда и 2 капли эфирного масла розмарина. Маска наносится на чистую кожу на 20 минут.
- Календула с ромашкой. Смешивают по 2 ч. л. трав и заливают 30 мл кипятка. Настаивают 2 часа и процеживают. Используют в качестве тоника для протирания лица.
При беременности чувствительность кожи увеличивается из-за гормонального дисбаланса. Чтобы предотвратить раздражение, нужно умываться с дегтярным мылом дважды в день.
Чем опасна сыпь для беременных
Гнойничковая сыпь на раннем сроке беременности иногда становится проявлением инфекционных заболеваний:
- краснуха – провоцирует уродства у плода при инфицировании матери в первом триместре;
- герпес – увеличивает риск энцефалита и замирания беременности;
- ветрянка – приводит к самопроизвольному аборту на ранних сроках беременности, умственной отсталости и атрофии коры мозга у ребенка – на последних неделях.
Если прыщи сопровождаются повышением температуры, кашлем, шелушением кожи, недомоганием или лихорадкой, нужно обращаться к врачу.
Что нельзя делать женщинам в положении
Прыщи у беременных – распространенная проблема, с которой сталкиваются 8 из 10 будущих мам. Для борьбы с косметическими дефектами многие используют запрещенные способы, влияющие на внутриутробное развитие плода.
Чтобы избежать появления прыщей во время беременности в будущем, необходимо следить за чистотой кожи, одежда должна быть из натуральных тканей, так же, как и белье. Косметику покупайте гипоаллергенную.
В период беременности врачи не рекомендуют:
- принимать горячие ванны с травяными отварами;
- прибегать к химическому пилингу;
- использовать гормональные мази;
- пить антибиотики.
Во время токсикоза сенсибилизация (специфическая чувствительность) кожи увеличивается из-за скопления в организме токсинов. Чтобы предупредить образование новых прыщей, нужно временно отказаться от использования декоративной косметики.
Профилактика высыпаний
Беременность и прыщи взаимосвязаны, но предупредить образование гнойников на коже возможно. Чтобы избежать угревой болезни, необходимо:
- рационально питаться;
- умываться с дегтярным мылом дважды в день;
- использовать некомедогенную косметику;
- 1 раз в неделю использовать скрабирующие гели;
- протирать лицо травяными тониками (без спирта);
- следить за регулярностью стула.
Дерматологи не советуют выдавливать прыщи и комедоны, так как это чревато еще большим травмированием тканей. При беременности необходимо следить за питанием, вовремя лечить заболевания ЖКТ, избегать стрессов. Соблюдение профилактических мер препятствует сбоям в работе сальных желез, воспалению фолликулов кожи и образованию прыщей.
Источник

Дерматозы беременных — это группа специфических кожных заболеваний, которые возникают при гестации и спонтанно разрешаются после родов. Проявляются зудом, уртикарными, папулезными, везикулярными, буллезными, пустулезными высыпаниями, изменением цвета кожи. Диагностируются на основании данных иммунограммы, РИФ, ИФА, результатов гистологического исследования биоптата, биохимического анализа крови, посева отделяемого или соскоба. Для лечения применяются противогистаминные препараты, мембраностабилизаторы, топические и системные глюкокортикостероиды, эмоленты.
Общие сведения
К категории дерматозов беременных относят четыре заболевания с кожными симптомами, ассоциированные с гестационным периодом и лишь в редких случаях проявляющиеся после родов, — атопический дерматит, пемфигоид, полиморфный дерматоз, акушерский холестаз. Только у 20% пациенток с атопическим дерматитом характерные расстройства выявлялись до беременности. Патологии диагностируются у 1,5-3% беременных женщин, как правило, имеющих наследственную предрасположенность к аллергическим реакциям и аутоиммунным заболеваниям. Общим отличительными особенностями, позволяющими объединить гестационные дерматозы в одну группу, являются доброкачественное течение, связь с периодом беременности, наличие зуда в клинической картине.

Дерматозы беременных
Причины
Этиология специфических поражений кожи, выявляемых при беременности, изучена недостаточно. Большинство специалистов в сфере акушерства связывают их с физиологической гормональной и иммунной перестройкой в период гестации. Определенную провоцирующую роль играют изменения, происходящие в коже, — растяжение соединительнотканных волокон, активация эккриновых потовых желез. Непосредственными причинами дерматозов считаются:
- Повышение активности Th2. Изменения иммунитета у беременных направлены на предотвращение отторжения плода. Во время вынашивания ребенка уменьшается выработка гуморальных антител, угнетается активность Т-хелперов 1-го типа (Th1). Относительное усиление активности Т-хелперов 2-го типа стимулирует образование аллерген-специфических Ig-антител и пролиферацию эозинофилов, что становится предпосылкой для формирования или обострения атопического дерматита.
- Повреждение соединительной ткани. Увеличение объема живота, вызванное ростом беременной матки, сопровождается растяжением кожи и повреждением соединительнотканных волокон. Фрагменты коллагена и эластина могут восприниматься клетками иммунной системы как аллергены, что приводит к развитию локальной аутоиммунной реакции с появлением кожной сыпи. Подобные нарушения чаще наблюдаются при многоплодной беременности, значительном увеличении веса.
- Наследственная предрасположенность. Основой большинства специфических дерматозов, диагностируемых у беременных, являются аутоиммунные процессы. Зачастую атопические кожные заболевания имеют семейный характер и возникают в результате генетически обусловленной аллергической реакции на человеческий лейкоцитарный антиген A31 (HLA-А31), гаптоген HLA-B8, плацентарный антиген, имеющий сходство с коллагеном базальной мембраны кожных покровов (BPAG2, BP180).
Патогенез
Предположительно механизм развития дерматозов беременных обусловлен нарушением иммунной реактивности с развитием реакций гиперчувствительности Th2-типа, активацией тучных клеток и базофилов, выделяющих медиаторы воспаления. У 70-80% пациенток в ответ на стимуляцию плацентарным антигеном, фрагментами соединительнотканных волокон, другими аутоантигенами усиливается пролиферация Т-лимфоцитов 2 типа. Th2-клетки активно синтезируют интерлейкины 4 и 13, которые стимулируют образование IgE. Под действием иммуноглобулинов Е дегранулируются тучные клетки и базофилы, активируются макрофаги, возникает эффект множественной сенсибилизации. Дополнительно под влиянием интерлейкинов 5 и 9 дифференцируются и пролиферируют эозинофилы, что усугубляет атопический ответ.
В 15-20% случаев реакция вызвана не гиперпродукцией IgE, а влиянием провоспалительных цитокинов, гистамина, серотонина, других факторов. Под действием медиаторов, поступающих в межклеточное пространство, кожные сосуды расширяются, развивается эритема, ткани отекают, инфильтрируются Т-хелперами-2. В зависимости от выраженности воспалительных изменений наблюдаются зуд, папулезная, везикулезная, пустулезная сыпь. Определенное значение в патогенезе гестационных дерматозов, особенно атопического дерматита, имеет дисбаланс вегетативной нервной системы, проявляющийся высокой активностью холинэргических и α-адренергических рецепторов на фоне угнетения β-адренорецепторов. У пациенток, страдающих акушерским холестазом, раздражение кожи вызвано усиленной экскрецией и накоплением желчных кислот.
Классификация
Систематизация форм расстройства учитывает этиологические факторы, особенности патофизиологических изменений, клиническую картину заболевания. Выделяют следующие типы дерматозов беременных, которые отличаются распространенностью, кожной симптоматикой, вероятностью осложненного течения:
- Атопический дерматит. Составляет более половины случаев поражения кожи при гестации. Обусловлен усиленным Th2-ответом. В 80% случаев впервые диагностируется при беременности и в последующем никак не проявляется. Может быть представлен экземой, пруриго (почесухой) или зудящим фолликулитом беременных. Обычно эти формы дерматита сопровождаются дискомфортом, но не представляют угрозы для течения беременности.
- Полиморфный дерматоз беременных. Вторая по распространенности кожная патология гестационного периода (заболеваемость составляет 0,41-0,83%). Чаще выявляется в 3-м триместре у пациенток с многоплодной беременностью и у женщин с большой прибавкой веса. Связана с аутоиммунным ответом на повреждение коллагеновых волокон. Характеризуется зудом, полиморфной сыпью. Не влияет на вероятность осложнений при гестации.
- Внутрипеченочный холестаз (зуд) беременных. Наследственное заболевание, возникающее у 0,1-0,8% больных с генетическими дефектами аллелей HLA-B8 и HLA-А31. Зуд беременных обычно развивается в последнем триместре беременности. Вероятнее всего, дерматологические симптомы являются результатом раздражающего воздействия желчных кислот, циркулирующих в коже. Из всех гестационных дерматозов наиболее опасен в плане осложнений.
- Пемфигоид (герпес) беременных. Редкая аутоиммунная патология, распространенность которой составляет 0,002-0,025%. Аллергеном служит плацентарный антиген, вызывающий перекрестную реакцию на коллаген базальной кожной мембраны. Проявляется зудом, уртикарной, везикулезной сыпью. Возможно осложненное течение беременности, наличие высыпаний у новорожденного, рецидив заболевания при повторных гестациях.
Симптомы дерматозов беременных
Общими признаками гестационных заболеваний кожи являются зуд разной интенсивности, сыпь, изменение цвета кожных покровов. Клиническая симптоматика определяется видом дерматоза. Атопический дерматит чаще выявляется у первородящих беременных в 1-2 триместрах, может повторяться при последующих гестациях. Зудящие экзематозные и папулезные высыпания обычно локализованы на лице, шее, сгибательных поверхностях верхних и нижних конечностей, ладонях и подошвах, реже распространяются на живот. При зудящем фолликулите — редко встречающемся варианте атопического дерматита — на верхней части спины, груди, руках, плечах, животе возникает угревая сыпь, представленная множественными папулами и пустулами размерами 2-4 мм, расположенными в основании волосяных фолликулов.
Признаки полиморфного дерматоза появляются у первородящих пациенток в III триместре, реже — после родов. Зудящие красные папулы, бляшки, пустулы вначале образуются на коже живота, в том числе над растяжками, после чего могут распространяться на грудь, плечи, ягодицы, бедра, однако практически никогда не поражают слизистые, кожу возле пупка, на лице, подошвах, ладонях. Диаметр отдельных элементов составляет 1-3 мм, возможно формирование сливных полициклических очагов.
Уртикарная, везикулезная, буллезная сыпь у беременных с пемфигоидом возникает на 4-7 месяце, изначально локализуется в околопупочной области, затем обнаруживается на груди, спине, конечностях. При повреждениях пузырьков и волдырей появляются эрозии, корки. Часто элементы высыпаний сгруппированы. С каждой последующей гестацией пемфигоидный дерматоз начинается раньше, сопровождается более выраженной симптоматикой.
Отличительными особенностями внутрипеченочного холестаза являются первичный характер интенсивного кожного зуда и пожелтение кожи, выявляемое у 10% беременных. Зудящие ощущения обычно возникают остро на ладонях, подошвах, постепенно распространяясь на живот, спину, другие части тела. Сыпь, как правило, вторичная, представлена расчесами (экскориациями), папулами. Чаще всего клинические признаки заболевания определяются в 3 триместре.
Осложнения
Вероятность осложненного течения зависит от вида заболевания. В большинстве случаев дерматозы беременных повторяются при следующих гестациях. Наиболее благоприятным является атопический дерматит, который не провоцирует развитие акушерских осложнений и не оказывает влияния на плод. Однако в отдаленном периоде дети, матери которых страдали этим дерматозом, более склонны к атопическим кожным заболеваниям. При полиморфном дерматозе возможно преждевременное рождение ребенка с маленькой массой. В связи с трансплацентарным переносом антител у 5-10% детей, выношенных женщинами с пемфигоидом беременных, выявляются транзиторная папулезная и буллезная сыпь.
При этом дерматозе также возрастает риск развития фетоплацентарной недостаточности, гипотрофии плода, преждевременных родов, послеродового тиреоидита и диффузного токсического зоба у пациентки, рецидива заболевания при приеме оральных контрацептивов и в период месячных. Зуд беременных может осложниться преждевременными родами, попаданием мекония в амниотическую жидкость, внутриутробным дистрессом, антенатальной гибелью плода вследствие токсического действия высоких концентраций желчных кислот. Из-за нарушения всасывания витамина К при внутрипеченочном холестазе чаще страдают процессы коагуляции, возникают послеродовые кровотечения.
Диагностика
Несмотря на выраженные клинические симптомы, постановка правильного диагноза при дерматозе беременных часто затруднена из-за неспецифичности высыпаний, которые могут наблюдаться при многих кожных болезнях. В пользу гестационного происхождения патологии свидетельствует ее возникновение в период беременности, отсутствие признаков микробного поражения, этапность развития элементов сыпи, их распространения по коже. В диагностическом плане наиболее информативны:
- Определение содержания антител. Для атопических дерматитов характерно повышение содержания IgE — специфического маркера аллергических реакций. При герпесе беременных в крови пациенток увеличивается содержание антител IgG4, у всех больных в ходе прямой иммунофлуоресценции определяется отложение комплемента 3 вдоль базальной мембраны, которое иногда сочетается с осаждением IgG. С помощью ИФА выявляются противоколлагеновые антитела, характерные для пемфигоида.
- Исследование биоптата кожи. Результаты гистологических исследований более показательны при пемфигоидном и полиморфном дерматозах. В обоих случаях наблюдается отек дермы, периваскулярное воспаление с инфильтрацией тканей лимфоцитами, эозинофилами, гистиоцитами. Для герпеса беременных патогномоничны субэпидермальные пузыри, для полиморфного дерматоза — эпидермальный спонгиоз. Патогистологические изменения при атопическом дерматите и зуде беременных менее специфичны.
- Биохимический анализ крови. Стандартным методом диагностики акушерского холестаза является исследование пигментного обмена. Из-за нарушенного оттока желчи в крови определяется высокий уровень желчных кислот. У 10-20% беременных с тяжелым течением дерматоза возрастает содержание билирубина. В 70% случаев увеличивается активность печеночных ферментов, особенно АЛТ и АСТ. При остальных гестационных дерматозах биохимические показатели крови обычно не нарушены.
Для исключения бактериального и грибкового поражения рекомендован посев соскоба или отделяемого высыпаний на микрофлору, люминесцентная диагностика. Дифференциальный диагноз осуществляется между различными видами гестационных дерматозов, исключаются чесотка, лекарственная токсидермия, диффузный нейродермит, герпетиформный дерматит Дюринга, себорея, акне, микробный фолликулит, экзема, гепатит и другие заболевания печени. К обследованию пациентки привлекается дерматолог, по показаниям — инфекционист, невропатолог, гастроэнтеролог, гепатолог, токсиколог.
Лечение дерматозов беременных
Возникновение гестационных поражений кожи обычно не становится препятствием для продолжения беременности. Хотя такие дерматозы сложно поддаются лечению из-за постоянного присутствия провоцирующих факторов, правильный подбор препаратов позволяет существенно уменьшить клиническую симптоматику. Схему лечения подбирают с учетом срока беременности, интенсивности зуда, вида и распространенности сыпи. Для медикаментозной терапии обычно используют:
- Антигистаминные препараты и мембраностабилизаторы. Благодаря блокированию гистаминовых рецепторов подавляют воспалительный процесс, уменьшают зуд и высыпания. Назначаются с осторожностью из-за возможного воздействия на плод, особенно в 1 триместре. Предпочтительны противогистаминные средства 2-3 поколения.
- Кортикостероиды. Из-за выраженного противовоспалительного действия эффективны всех гестационных дерматозах, кроме зуда беременных. Обычно применяются в виде топических форм. При тяжелом течении пемфигоида, полиморфного дерматоза, атопического дерматита допустимы короткие курсы системных глюкокортикоидов.
- Эмоленты. Используются в качестве вспомогательных средств для восстановления поврежденного эпидермиса. Увлажняют и смягчают кожу, восстанавливают межклеточные липидные структуры, ускоряют регенерацию. Большинство эмолентов не имеют противопоказаний для назначения беременным с дерматозами.
- Урсодезоксихолевая кислота. Назначается при лечении внутрипеченочного холестаза. Воздействует на кальций-зависимую α-протеинкиназу гепатоцитов, снижая концентрацию токсичных фракций желчных кислот. За счет конкурентного взаимодействия тормозит их всасывание в кишечнике. Усиливает отток желчи.
Беременность при гестационных дерматозах обычно завершается в срок естественными родами. Досрочное родоразрешение рекомендовано только при тяжелом акушерском холестазе с возникновением угрозы для плода. Роды стимулируются на сроках с высокими показателями выживаемости новорожденных. Кесарево сечение выполняется только при наличии акушерских показаний.
Прогноз и профилактика
Прогноз для матери и плода при дерматозах беременных обычно благоприятный. Выбор правильной тактики ведения гестации и мониторинг состояния ребенка позволяет избежать осложнений даже в сложных случаях холестаза. Специальные меры профилактики дерматозов отсутствуют. Пациенткам, перенесшим гестационное поражение кожи при предыдущей беременности, необходимо до 12-недельного срока стать на учет в женской консультации, регулярно наблюдаться у акушера-гинеколога и дерматолога, исключить контакты с пищевыми, производственными, бытовыми аллергенами, контролировать набор веса. Рекомендованы замена синтетического белья натуральным, тщательный гигиенический уход и увлажнение кожных покровов.
Источник

