Воспаление костной ткани колена

Содержание:
Боль в колене – широко распространенный симптом, сигнализирующий о неблагополучии в организме – возникновении заболевания суставов или просто повышенной нагрузки на ноги.
Трудно найти человека, ни разу не испытывавшего болевых ощущений в коленях в определенном периоде жизни. Дискомфорт, щелчки либо боли разной интенсивности в коленных суставах возникают как у взрослых, так и у детей вследствие множества причин. Чем старше становится человек, тем выше вероятность возникновения различных болезней, первым признаком которых является боль в коленях. Это происходит из-за возрастных особенностей организма: замедления обменных процессов, износа хрящевой ткани суставов, присоединения других проблем с опорно-двигательным аппаратом, сосудами, нервами.
Из-за сложного анатомического строения, множества структур и испытываемых значительных нагрузках, а нередко и перегрузках, коленные суставы очень уязвимы. Повреждение любого элемента структуры, например, синовиальной сумки, ведет к нарушению двигательной функции колена и, соответственно, болевому синдрому. Связки и мениски считаются самыми уязвимыми, они травмируются в 80–85% случаев.
Анатомическое строение колена
Колено состоит из коленного сустава, дистального конца бедренной кости с двумя мыщелками и подмыщелками, большеберцовой трубчатой кости, мышц, нервов, сосудов, связочного аппарата, надколенника (коленной чашечки), суставных сумок и менисков.
Коленный сустав – один из крупных суставов организма. Сверху к нему подходит бедренная кость. Суставные поверхности ее латерального (наружного) и медиального (внутреннего) мыщелков сочленяются с надколенником и большеберцовой костью. Мениски, представляющие собой соединительнотканные хрящи, служат амортизаторами сустава. Благодаря им происходит рациональное распределение веса человека на большеберцовое плато и увеличивается стабильность сустава. Тонкая, двуглавая, полуперепончатая и другие мышцы синхронизируют капсульно-связочные структуры, обеспечивая двигательную активность коленного сустава.
Элементы колена соединены между собой множеством связок. Внутри сустава есть две крестообразные связки – задняя и передняя. Подмыщелки бедерной кости соединены с малоберцовой и большеберцовой костями коллатеральными связками. Косая подколенная связка располагается в задней части бурсы коленного сустава. Из ряда суставных полостей выделяют главную – синовиальную капсулу, не сообщающаяся с суставом. Кровоснабжение элементов колена осуществляется благородя сети кровеносных сосудов, а иннервация – нервным волокнам.
Причины возникновения боли в коленях
Насчитывается множество причин болезненности суставов коленей, которые можно условно разделить на несколько групп.
Травматические поражения элементов колена:
- Ушиб колена. В результате разрыва сосудов происходит локальное кровоизлияние в мягкие ткани сустава. Покраснение, отек, поражение нервных окончаний приводит к болезненности, затруднению движения.
- Полный либо частичный разрыв связок. Чаще диагностируется частичное нарушение целостности внутренней боковой связки, возникающее от чрезмерного выворачивания голени наружу.
Наружная связка рвется реже по сравнению с внутренней. Это происходит из-за сильного отклонения голени внутрь, при подворачивании ноги например. Разрыв крестообразных связок неминуемо сопровождается гемартрозом.
Полный разрыв обеих связок часто сочетается с повреждением суставной сумки, разрыванием внутреннего мениска. Такая травма приводит к избыточной подвижности коленного сустава, сопровождающейся сильными болями, интенсивность которых зависит от степени разрыва.
- Гемартроз коленного сустава – излитие крови в полость сустава. Бывает травматического и нетравматического характера. Травматический гемартроз наблюдается при разрывах менисков, полных или неполных разрывах связок, внутрисуставных переломах, ушибах области колена. Нетравматический вариант является одним из симптомов заболеваний, характеризующихся повышенной хрупкостью стенок сосудов или нарушением системы свертывания крови. К ним относятся гемофилия, цинга, тяжелые формы геморрагических диатезов. Скопившаяся в полости сустава кровь сдавливает ткани, нарушая кровообращение в них. Особый пигмент – гемосидерин – отрицательно влияет на связки, гиалиновый хрящ, синовиальную сумку, приводя к потере их эластичности. Результатом поражения суставной бурсы является набухание ее ворсинок и усиленная выработка суставной жидкости. Итогом повторных кровоизлияний становится дистрофия и разрушение сустава.
- Коленная менископатия – нарушение целостности менисков коленного сустава. При латеральной форме повреждается наружный мениск, при медиальной – внутренний. Это одно из самых частых, но трудно диагностируемых повреждений коленного сустава. В зоне риска заболевания находятся не только спортсмены, занимающиеся интенсивными тренировками, но и простые люди. Разрыв мениска может произойти от резкого необычного движения при повороте туловища, подворачивании ноги, сильном ударе по колену.
- Вывих коленной чашечки – патологическое смещение надколенника. Травма диагностируется не более чем в 0,7% случаях от общего числа вывихов. Чаще возникает наружный вывих, реже – внутренний, очень редко – вертикальный или торсионный. При неполном вывихе коленная чашечка определяется над латеральным (наружным) мыщелком, при полном – снаружи от латерального мыщелка.
- Закрытые или открытые переломы коленного сустава, верхнего участка костей голени либо нижнего отдела бедерной кости. Такие травмы часто сочетаются с поражением мягких тканей колена, вызывая массивные кровоизлияния, чрезмерную подвижность в области колена, его деформацию.
Воспалительные и дегенеративно-дистрофические заболевания суставных элементов колена:
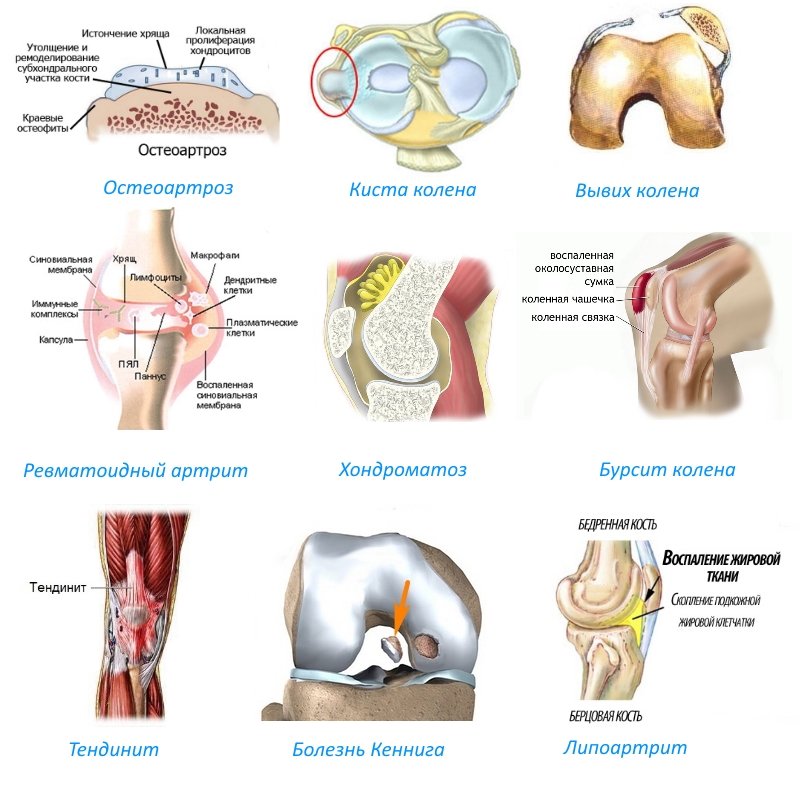
- Артрит – воспалительное поражение сустава колена. Схожий механизм развития патологии наблюдается при остеоартрите, болезни Бехтерева, ревматоидном артрите, подагре (с отложением уратов в суставы).
- Остеоартроз (гонартроз) с поражением коленного сустава невоспалительного характера, затрагивающее все его структуры и приводящее к серьезным дегенеративным изменениям.
- Бурсит с воспалением синовиальных бурс приводит к болезненности при сгибательно-разгибательных движениях в колене.
- Периартрит сухожилий коленного сустава – воспаление капсулы гусиной лапки, коленных сухожилий, а также мышц и связок, окружающих сустав. При этом боль возникает в основном во время спуска по лестнице, особенно с тяжелым грузом, а сосредотачивается на внутренней поверхности колена.
- Хондропатия надколенника – дегенеративно-некротические изменения хряща суставной (задней) поверхности надколенника. Степень разрушения может быть разной: от участков легкого размягчения до трещин и полного истирания.
- Хондроматоз – серьезная хроническая болезнь, обусловленная диспластическим процессом с островковым перерождением участков мембраны суставной оболочки в хрящи – хондром. Не исключено окостенение отдельных хрящевых тел.
- Киста Бейкера – формирование плотного эластичного округлого опухолевидного образования в подколенной ямке, расположенной на противоположной стороне от надколенника. Киста отчетливо видна в разогнутом состоянии колена. Вызывает дискомфорт, боль в подколенной области. При значительных размерах сдавливает сосуды и нервы, приводя к нарушению иннервации и кровообращения.
- Болезнь Гоффа – заболевание, сопровождающееся поражением и дальнейшим перерождением жировой ткани, располагающейся вокруг коленного сустава. Защемление, отек и другие повреждения жировых клеток – адипоцитов – заканчиваются их замещением плотной фиброзной тканью. В итоге буферная функция «жировой подушки» нарушается, сама жировая ткань становится не способна выполнять роль амортизатора.
- Болезнь Осгуда–Шлаттера – патология, характеризующаяся омертвением бугристой части большеберцовой кости. Диагностируется у подростков от 10 до 18 лет, занимающихся спортом. Ниже надколенника появляется болезненная шишка, при отсутствии лечения приводящая к ограничению движения ноги или полному обездвиживанию, а также гипотрофии мышц.
Заболевания, при которых возможна иррадиация боли в области колена:
- Коксартроз тазобедренного сустава – хроническое поражение тазобедренного сустава, сопровождающееся прогрессирующей дегенерацией и дистрофическими изменениями в нем. Часто боль распространяется вниз по наружной поверхности бедра до колена или ниже.
- Невропатия седалищного нерва – невоспалительное поражение нерва в результате компрессионного сдавливания либо спазмирования кровеносных сосудов. Этот нерв доходит до ступней, начинаясь в области поясницы и проходя через копчик и таз. Блокада в какой-то одной точке на его протяжении приводит к нарушению чувствительности или пульсирующей боли.
- Фибромиалгия – внесуставное поражение мягких тканей невоспалительного характера с совокупностью симптомов в виде артралгии, мышечной слабости, депрессии и т. д.
Некоторые системные заболевания, приводящие к болям в коленях:
- Остеопороз – заболевание костной системы хронически прогрессирующего течения, изменяющее минеральный состав и плотность костной ткани. «Вымывание» кальция из костей приводит к их хрупкости. Процесс сопровождается ломотой или ноющими болями в конечностях.
- Туберкулез костей. Туберкулезное поражение участка кости приводит к постоянным сильным болям.
- Остеомиелит – заболевание инфекционно-воспалительного характера, поражающее все структурные элементы костей. Результатом как специфического, например, туберкулезного, так и неспецифического, чаще коккового, остеомиелита становится гиперемия кожи, отек, локальные острые боли в костях и мышцах, фебрильная температура.
- Некоторые инфекционные болезни. При синдроме Рейтера, кроме вовлечения в процесс урогенитального тракта и слизистой глаз, поражаются суставы. Одним из проявлений болезни Лайма является артралгия.
Виды болей в коленях
В зависимости от этиологии характер и интенсивность боли могут быть разными.
- Ноющая. При артрите, остеоартрозе.
- Острая, сильная. При переломах элементов колена, разрыве связок, остром бурсите, ушибе колена, обострении менископатии, деформирующем остеоартрозе.
- Пульсирующая. При запущенном деформирующем артрозе, травме мениска.
- Сверлящая. При остеомиелите.
- Тупая. При бурсите, хроническом остеохондрите.
- Жгучая. При компрессии седалищного нерва, туберкулезном процессе в кости.
- Простреливающая. При защемлении нервного ствола.
- Боль при ходьбе. При кисте Бейкера, бурсите, артрите, гонартрозе, периартрите.
- Боль в покое. При подагре, артритах.
Диагностика патологий, вызывающих боль в коленях
Физакальное обследование:
- сбор анамнеза и жалоб;
- визуальный осмотр с пальпацией колена.
Лабораторные исследования:
- биохимический и клинический анализы крови;
- серологическое исследование крови;
- иммунологический анализ крови;
- ревматологические пробы;
- бактериологический анализ синовиальной жидкости.
Инвазивные инструментальные методы:
- артроскопия;
- пункция суставной сумки;
- пункционная биопсия кости.
Неинвазивная инструментальная диагностика:
- рентгенография коленного сустава;
- денситометрия;
- ультразвуковое исследование сустава;
- МРТ или КТ.
Лечение боли в коленях
Если боль в одном или обоих коленях нетравматической природы возникновения, то следует обратиться сначала к терапевту, который, исходя из жалоб пациента и результатов объективного осмотра, направит к узкому специалисту – ортопеду, ревматологу, флебологу или неврологу. При любой травме колена необходимо обратиться к хирургу либо травматологу-ортопеду.
Лечение в каждом случае разное, зависит от причины боли, то есть от вида травмы или заболевания. Для каждой болезни существует своя схема лечения. Но для начала пациент должен соблюдать несколько общих правил:
- значительно сократить длительность пеших прогулок и нахождения на ногах в течение дня;
- спортсменам временно (до выздоровления) отказаться от тренировок, а обычным людям от бега или прыжков;
- при усилении болей полностью отказаться от движений, наложить на колено фиксирующую повязку из эластичного бинта;
- носить бандаж или повязку для иммобилизации коленного сустава;
- при ушибе холод на место травмирующего воздействия.
Ревматоидный, псориатический артрит, системные аутоиммунные заболевания нуждаются в серьезном комплексном лечении, проводимом на протяжении многих месяцев. Базисная терапия состоит из иммуносупрессоров, нестероидных противовоспалительных и гормональных лекарств, препаратов золота и т. д.
При лечении бурсита применяют обезболивающие и противовоспалительные лекарства. Если выявлена инфекция, то курс антибиотиков. Лечебная пункция сумки проводится для удаления избыточной жидкости из синовиальной полости и/или введения одного их кортикостероидов. От хронического воспаления бурсы помогает избавиться операция – хирургическое иссечение синовиальной сумки.
При деформирующем остеоартрозе эффективны внутрисуставные инъекции глюкокортикостероидов, длительный прием НПВС и хондропротекторов. Для снятия болевого синдрома местно назначают компрессы с димексидом или бишофитом, мази и гели с противовоспалительным действием. Помогает массаж, физиопроцедуры, лечебная гимнастика. Тяжелые поражения коленного сустава требуют хирургического вмешательства – эндопротезирования сустава.
Лечение остеопороза заключается в курсовом приеме бисфосфонатов, кальцитонинов, препаратов кальция, витамина D и т. д.
Лечение разрыва мениска может быть консервативным или хирургическим. Консервативная терапия состоит из применения анальгетиков, НПВС, гиалуроновой кислоты, хондропротекторов. Но вначале производят репозицию сустава.
Виды оперативного вмешательства:
- менискэктомия;
- парциальная (неполная) менискэктомия;
- трансплантация мениска;
- артроскопия;
- артроскопическое сшивание разрыва мениска.
При любой травме колена после лечения очень важен период реабилитации, который должен проходить под контролем реабилитолога или ортопеда. Врач составит оптимальную программу восстановления функции сустава. Главными методами послеоперационной реабилитации считаются массаж и лечебная гимнастика. Также эффективны занятия на специальных тренажерах, постепенно разрабатывающие коленный сустав.
Источник
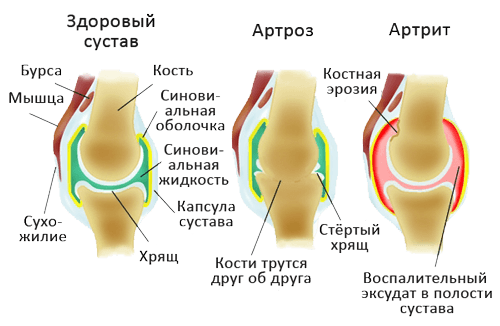
Воспаление коленного сустава — следствие развития патологического состояния. Причины могут быть разными: травма, возрастные дегенеративные процессы, хронические заболевания и т. п. Любой внешний или внутренний фактор способен спровоцировать воспаление, так как строение сустава довольно сложное: кости соединены суставной капсулой, которая покрыта двухслойной оболочкой, внутри содержится синовиальная жидкость, способствующая уменьшению трения, аналогичную функцию выполняют и хрящи, покрывающие костную ткань.

Причины воспалительного процесса
Чтобы получить представление о патологии, лучше изучить вероятные факторы, способствующие ее развитию, и сравнить фото здорового и больного сустава. Наиболее частые причины воспаления:
- Остеоартроз. Данную патологию характеризует истощение слоя хрящевых тканей, что приводит к увеличению интенсивности трения между головками костей, закрытых суставной сумкой. Заболевание чаще диагностируют у пожилых пациентов.
- Ревматоидный, посттравматический артрит. В первом случае воспаление колена развивается в результате дегенеративных процессов хряща. Посттравматический артрит — следствие ушиба или падения, при котором был поврежден сустав. Обе разновидности болезни развиваются постепенно, иногда симптомы проявляются через несколько лет.
Реже диагностируют следующие заболевания:
- Менископатия. Характеризуется дистрофическими процессами в суставе, по мере их развития образуются кисты в мениске.
- Вывих надколенника, спровоцированный ослаблением мышц (при низкой активности) или врожденной гиподинамией.
- Бурсит — заболевание, которое характеризуется воспалительными процессами в структуре сумки сустава. Как правило, дальше оно не распространяется.
- Хондроматоз — патологические процессы, протекающие в структуре синовиальной жидкости. Их результатом является частичное замещение хрящевой тканью вязкой жидкости внутри суставной сумки.
- Тендинит, или поражение связок.
- Тендопатия — заболевание, которое затрагивает сухожилия околосуставных мышц.
- Деформация связок (синдром Плика).
- Дегенеративные процессы в хряще, характеризующиеся частичным омертвением и отслойкой тканей от кости (болезнь Кеннига).
- Воспаление широкого сухожилия (синдром подвздошно-большеберцового тракта).
- Липоартрит — заболевание, характеризующееся поражением участка крепления сухожилия над коленной чашечкой.
Группы риска
Некоторые люди сильнее подвержены риску развития патологий в структуре сустава. Это может быть обусловлено внешними и внутренними факторами:
- Избыточная нагрузка на нижние конечности в результате ожирения. В данном случае износ тканей сустава происходит быстрее.
- Нагрузка, связанная с профессиональной деятельностью. При этом чаще всего заболевание поражает коленный сустав спортсменов.
- Гиподинамия (врожденная или приобретенная в результате недостаточно высокой активности). В данном случае слабые мышцы плохо поддерживают сустав, что приводит к его нестабильности, травмированию.
- Дефекты опорно-двигательного аппарата. Могут быть врожденными (укорочение одной конечности) или приобретенными (сколиоз).
- Травмы.
- Возраст. С годами мягкие ткани теряют свойства: становятся менее эластичными, в них развиваются дегенеративные процессы.
- Замечено, что у женщин чаще диагностируют патологии суставов, нежели у мужчин.

Симптоматика
Источником воспалительного процесса могут выступать разные заболевания. Интересно, что большинство из них сопровождаются сходными симптомами. Выделяют некоторые признаки, характерные для определенных болезней.
Так, может локально повыситься температура при воспалении (в области сустава), а болевой синдром может проявляться только под коленом. Все зависит от того, на каком участке развивается патологический процесс, который провоцирует появление таких симптомов: в связках, костных или хрящевых тканях, синовиальной жидкости или в структуре суставной сумки. Общие же признаки следующие:

- Боль. Ее интенсивность и локализация могут варьироваться в зависимости от вида и формы заболевания. Например, при остропротекающем патологическом процессе боль чувствуется сильнее. Хроническое заболевание характеризуется проходящим дискомфортом и неприятными симптомами. Чаще всего боль проявляется во время ходьбы или под воздействием интенсивных физических нагрузок.
- Скованность движений. Этот признак может сопровождаться и другими симптомами. При хронических заболеваниях часто ощущается скованность без прочих проявлений. В данном случае сложно передвигаться, появляется хромота, нет возможности продолжать активную деятельность, заниматься спортом.
- Отечность. Сустав может значительно увеличиться. Иногда он приобретает неправильную форму. В данном случае воспалиться может сустав с одной стороны, что обусловлено локализацией патологических процессов. На ранних стадиях отечность является следствием острого течения болезни. Если опухло все колено, в большинстве случаев это означает, что воспалительный процесс распространился.
- Хруст при движении. Этот признак может говорить о патологиях в суставе, связанных с дегенеративными процессами в хрящевых или костных тканях.
- Покраснение кожных покровов на пораженных участках конечности.
При некоторых заболеваниях боль проявляется в определенное время суток, например, к вечеру она чувствуется острее. Изначально неприятные ощущения в суставе возникают при движении, но по мере развития патологии болевой синдром дает о себе знать и в состоянии покоя.
Заболевания, связанные с дегенеративными процессами в тканях суставов (артрит, артроз), на начальном этапе могут никак себя не проявлять. Эти патологии развиваются постепенно, иногда в течение многих лет. Лишь когда процессы становятся необратимыми, возникают симптомы болезни.
При появлении первых признаков воспаления делают холодный компресс.
Способы лечения
Функциональность коленного сустава может быть восстановлена инвазивным и неинвазивным методами.
Во втором случае лечить воспаление можно препаратами в форме таблеток, а также средствами наружного действия (мази, гели).
Инвазивные и неинвазивные методы
Инвазивные методы предполагают необходимость нарушения целостности кожных покровов. Наиболее простые процедуры — инъекции. При этом в сустав вводят хондропротекторы. Это вещества, которые способствуют снижению трения и останавливают развитие других патологических процессов.

Наиболее сложный инвазивный метод лечения — хирургическое вмешательство. При этом удаляют отмершие ткани или участки, подверженные воздействию необратимых патологических процессов.
Такой способ восстановления подвижности применяют в крайних случаях, когда терапия не дала результатов.
Читайте подробнее: Обзор хондропротекторов нового поколения для лечения суставов
Симптоматическая терапия
Чтобы начать лечение, проводят диагностику. На следующих этапах выполняется симптоматическая терапия. Важно восстановить функцию сустава, для чего может быть назначен курс ЛФК.

Симптоматическая терапия направлена на снятие признаков воспаления, таких как:
- боль;
- отечность;
- покраснение;
- внешняя деформация сустава.
Назначают противовоспалительные, анальгетические средства, антибиотики. В особых случаях показаны кортикостероиды. Эти препараты помогают снять острые симптомы заболевания, однако с их помощью не получится устранить источник инфекции (бактерии, вирусы), который послужил развитию воспалительного процесса.
Применяют метод иммобилизации сустава. При этом его фиксируют специальным бандажом или повязкой. В результате устраняется причина развития определенных дегенеративных процессов — патологий, которые дают о себе знать при движении (вывих и т. п.).
Массаж и ЛФК
Часто при заболеваниях колена показан массаж. С его помощью можно восстановить функции и свойства мягких тканей:
- повышается эластичность;
- налаживается работа кровеносной системы на пораженном участке.
Эффективным методом лечения является и ЛФК. Упражнения должны быть статичными. Динамика при восстановлении функциональности сустава обеспечивает дополнительную нагрузку. А на время лечения как раз необходимо полностью прекратить или максимально ограничить физическую активность.
Все мероприятия проводятся после консультации с врачом, так как терапия при разных заболеваниях имеет свои особенности.
Народные рецепты
Лечение воспаления коленного сустава проводят домашними средствами. Важно использовать неагрессивные лекарства, которые действуют мягко и не смогут навредить. Наиболее эффективные рецепты:
- Настойка на основе каланхоэ. Помогает снять воспаление, убрать боль. Для приготовления понадобится водка и каланхоэ. Компоненты подготавливают в равных пропорциях. Настаивать лекарство нужно в течение 1 недели. Его помещают в темное место. Перед применением средство нужно процедить. Используется настойка в качестве растирки.
- При хронических воспалительных процессах показаны теплые ванны (не горячие!) с добавлением в воду эфирных масел календулы, зверобоя, эвкалипта, сандала, тимьяна.
- Пьют отвары трав, которые оказывают общее противовоспалительное действие. Для этого подойдет зверобой, календула, листья брусники. Продолжительность лечения таким способом довольно длительная — несколько месяцев. Ежедневно необходимо употреблять не менее ½ стакана отвара однократно. В сутки рекомендуется пить лекарство несколько раз.

При воспалительных процессах в суставах используют компрессы. Хороший эффект обеспечивает перетертый лук.
Источник

