Воспаление корней зубов нижней челюсти

Сильная зубная боль без явной причины, резкое повышение чувствительности эмали и ухудшение самочувствия свидетельствуют о начале воспалительного процесса в зубном корне. При воспалении корня зуба необходимо хирургическое и медикаментозное лечение в стоматологии. Справиться с воспалительным процессом в домашних условиях невозможно, непрофессиональные самостоятельные действия только усугубят состояние. В результате время будет потеряно, и патология примет хронический характер.

Симптомы воспаления корня зуба
Воспаление зубного корня или периодонтит бывает острым и хроническим. На ранних стадиях заболевания пациент страдает от приступов острой боли спазматического характера, которые возникают во время еды и при прикосновении к воспаленному участку. На этом этапе воспаления изменения в корне зуба не видны на рентгене.
При своевременном лечении периодонтита риск развития абсцесса и распространения воспаления на костную ткань минимален. Если же не начать терапию после проявления первых симптомов болезни, воспалительный процесс распространится из пульпы и зубных каналов на близлежащие костные ткани.
По мере усугубления воспаления в зубном корне начинается нагноение в мягких тканях, сопровождаемое выраженным отеком десны в зоне поражения, который различим даже с внешней стороны щеки. У корня развиваются гнойные кисты. Усиливается болевой синдром, который становится сложно снять даже с помощью сильных обезболивающих препаратов. Ухудшается общее состояние пациента: поднимается температура, возникает слабость, пропадает аппетит, ухудшается сон, снижается работоспособность.

Фото: воспаление зубного корня
При отсутствии лечения симптомы периодонтита постепенно стихают. Поскольку уменьшается болезненность, пациент ошибочно полагает, что болезнь отступила. Но на деле, стихание симптоматики свидетельствует о том, что острая форма болезни переходит в хроническую, которая представляет большую опасность для здоровья. Некоторое время патология может протекать бессимптомно, временами обостряясь и самостоятельно стихая.
При хроническом периодонтите патогенное воздействие на зубной периодонт прогрессирует, разрушая костную ткань. Каждое следующее обострение переносится тяжелее, к стандартным симптомам присоединяются кисты, свищи, абсцессы и прочие гнойные образования в зоне корней. Пациент ощущает выраженный привкус и запах гноя во рту. Узнать хроническое воспаление зубного корня можно по следующим признакам:
- Отсутствие болевых ощущений в состоянии покоя и дискомфорт при надавливании на зуб.
- Изменение цвета и структуры прилегающей к корню пародонтальной ткани.
- Наличие постоянного неприятного запаха изо рта.
Хроническая форма периодонтита лечится сильными антибиотиками. При необходимости осуществляется удаление пораженных участков зубной ткани и кости.
Если не лечить периодонтит, обострения будут повторяться, а зона поражения распространится на корни соседних моляров. Усилится подвижность зуба, что в итоге приведет к необходимости его удаления и повысит риск удаления соседних зубных единиц.
Причины воспаления корня зуба
Первопричиной воспаления зубного корня является патогенная микрофлора, проникшая в периодонт. К проникновению и распространению бактерий вглубь зуба могут привести:
- Запущенные инфекционные заболевания зубов и десен: пульпит, пародонтит, кариес. Под действием микроорганизмов происходит разрушение эмали и дентина, и бактерии проникают вглубь пульпы, каналов и периодонта.
- Некачественное стоматологическое лечение. Несоблюдение правил обработки каналов, техники установки пломб приводит к размножению патогенов внутри зуба и их попаданию в периапикальную область.
- Нарушение сроков эксплуатации зубных протезов и ортодонтических конструкций. Изношенная конструкция может расшатываться и смещаться, вследствие чего в пульпарную полость могут попадать микробы.

К воспалительному процессу в зубном корне могут привести следующие травмы:
- Неправильное распределение пломбировочного материала, повлекшее неравномерное распределение жевательной нагрузки на периодонтальные ткани.
- Надлом корня при стоматологических манипуляциях.
- Надрыв нервно-сосудистого пучка, из-за которого возникла подвижность зуба.
- Разрыв соединительных волокон, удерживающих зуб в альвеоле.
- Вывихи, переломы, трещины на коронках и корнях, а также механические травмы полости рта, связанные со спортивной и профессиональной деятельностью, авариями.
Характерные признаки воспаления в разных областях зуба
Зубы имеют сложное строение. Под твердой костной тканью скрыты мягкие – пульпа. В пульпе заключены нервные окончания, лимфатические и кровеносные сосуды. Питательные вещества поступают в пульпу через каналы, проходящие в корнях зуба. Воспаление может начаться в пульпе либо в каналах, а при отсутствии лечения воспалительные и некротические процессы распространяются на костную ткань.
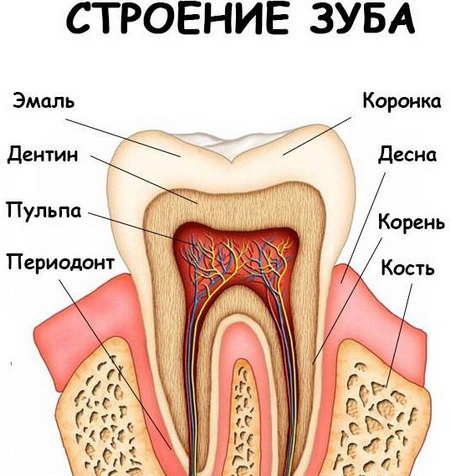
Воспаление канала и пульпы зуба
Под воздействием неблагоприятных факторов становится возможным проникновение патогенных бактерий в зубные каналы и пульпу, что провоцирует воспаление, вызывающее сильную зубную боль и развитие гнойных образований у основания зуба. Лечение корневых каналов является сложной операцией, требующей от стоматолога ювелирной точности.
Причины воспаления зубного канала:
- Запущенный кариес. Самым серьезным осложнением кариеса является проникновение инфекции через эмаль и дентин в пульпу. В результате происходит инфицирование сосудов, расположенных в каналах.
- Запущенный пародонтоз. Воспаление десен открывает инфекции путь в зубные каналы, вследствие чего они воспаляются.
- Ошибка стоматолога. Некачественное и несвоевременное пломбирование каналов влечет вторичное воспаление расположенных в них тканей.
Воспаление костной ткани
Воспаление костной ткани, окружающей зуб, ведет к разрушению кости и потере зубной единицы. Ткань кости воспаляется при хронической форме периодонтита, когда нерв и корень уже поражены бактериями, а у корня зуба развилось гнойное образование. Запускать болезнь на этой стадии опасно для жизни: возможно прорастание кист в гайморовы пазухи, распространение инфекции на сердце и другие внутренние органы, заражение инфекцией здоровых зубов, развитие остеомиелита.
Диагностика периодонтита с помощью рентгена
На ранних стадиях заболевания, когда еще не развились процессы гниения, рентген мало информативен и редко используется стоматологами. На этом этапе воспаление корня зуба диагностируется не по рентгенографическому фото, а на основании общей клинической картины: после осмотра ротовой полости и озвучивания жалоб.
Но в диагностике хронических форм периодонтита именно рентгеновский снимок является основным методом определения характера, стадии заболевания и локализации гнойного мешка. Рентген-снимок помогает врачу выбрать адекватную тактику лечения и корректно подготовиться к операции. Наиболее показательной является рентгеноскопия, позволяющая врачу оценить изменение структуры зубных тканей в динамике.

Фото: периодонтит на рентген-снимке
Что делать, если воспалился корень зуба
Воспалительный процесс в зубном корне никогда не начинается самопроизвольно. Существует причина, спровоцировавшая его, и пока она не будет устранена, патология будет прогрессировать, представляя все большую опасность для здоровья.
Чтобы узнать, как безопасно и эффективно снять воспаление в корневой части зуба, необходимо обратиться к врачу. Попытки снять боль анальгетиками могут увенчаться успехом при острой форме заболевания, но расценивать стихание болезненности как снятие самого воспаления нельзя – внутри зуба продолжаются деструктивные процессы.
Лечение воспаления корня зуба может проводиться в домашних условия, но исключительно в том случае, если лечебные мероприятия назначены врачом-стоматологом.
Основные этапы лечения воспаления корня зуба
Что делать при воспалении корня зуба, врач-стоматолог решает исходя из причины и стадии болезни, степени поражения тканей и развития осложнений. Каждому пациенту, у которого воспалился зуб, назначается антибиотикотерапия. Она помогает снять воспаление и блокирует распространение инфекции. Вид антибиотика и оптимальная дозировка подбираются врачом индивидуально.
Лечение периодонтита проводится поэтапно под местной анестезией. К терапии приступают только тогда, когда врач точно установит локализацию очага поражения с помощью рентгенографии.

Схема лечения периодонтита:
- Каналы, ведущие к очагу поражения, рассверливаются. В них помещаются специальные тампоны, пропитанные антисептиком.
- Для соблюдения стерильности на коронку устанавливается временная пломба.
- Доктор назначает антибиотик, поясняет, нужно ли делать какие-либо процедуры в домашних условиях, и отпускает пациента лечиться амбулаторно.
- Следующий прием у стоматолога состоится спустя 2–3 дня. Если к этому моменту у пациента отсутствуют болевые приступы, отеки, гиперемия и припухлости, временная пломба удаляется, производится повторная промывка каналов антисептиком и снова устанавливается временная пломба.
- Вторую временную пломбу снимают спустя 2–3 месяца после того, как пациент сделает рентген-снимок, по которому врач сможет судить о динамике восстановления корня.
В случае благополучного лечения и отсутствия рецидива временная пломба извлекается, врач снова делает промывку каналов и устанавливает постоянную пломбу. Чтобы корень не воспалился повторно, после пломбирования вновь проводится рентген-исследование. По снимку врач может удостовериться в том, что каналы полностью залиты раствором, и процедура выполнена качественно. Контрольный визит к стоматологу должен состояться спустя 4 месяца после установки постоянной пломбы.
Источник

Широко распространенная стоматологическая патология, проявляющаяся воспалением в тканях надкостницы – периостит нижней челюсти. Заболевание может возникнуть внезапно в любом возрасте – не только у людей 20–45 лет, но также у пожилых лиц и у детей. Важно знать и уметь распознать основные признаки периостита, чтобы своевременно обратиться к врачу и пройти лечение. В противном случае очаг поражения в нижней челюсти может спровоцировать осложнения вплоть до сепсиса и летального исхода.
Классификация
Для облегчения подбора оптимальной тактики лечения периостита челюстей, стоматологи придерживаются следующей классификации болезни:
По способу проникновения болезнетворных микроорганизмов в надкостницу:
- через корни зубов – одонтогенный путь;
- из кровеносного русла – гематогенная форма;
- по лимфатическим путям – лимфагенный путь;
- из-за повреждения самой надкостницы – травматический вариант.

По времени появления гнойного очага:
- острый периостит – к примеру, серозный либо гнойный;
- хронический периостит – простой или же оссифицирующий.
По площади распространения гнойного очага:
- ограниченный периостит – с поражением надкостницы одного/двух зубов;
- диффузный периостит – с охватом всей протяженности нижнечелюстной области.
Если периостит нижней челюсти удается быстро устранить, то его считают неосложненным. В случае присоединения сепсиса – заражения крови, гнойника в мягких тканях – флегмоны, болезнь признается осложненной формой заболевания.
Причины болезни
В большинстве случаев периостит челюсти формируется на фоне уже имеющегося гнойного очага в районе корня зуба нижней челюсти, то есть имеет место одонтогенный характер патологии. Стоматологи указывают на следующие провоцирующие факторы:
- некачественная гигиена полости рта;
- недостаточный контроль над состоянием зубов;
- несвоевременность лечения заболеваний структур рта – периодонтита, пульпита;
- длительное течение кариеса;
- множественность зубного камня;
- попадание кусочков пищи в пародонтальные карманы.
Гематогенная и лимфогенная природа появления периостита – это результат перенесенной тяжелой ангины, отита, тонзиллита либо скарлатины. Подобные причины присущи детям, у которых ослаблены собственные иммунные барьеры.

Травматический периостит чаще диагностируется у взрослых, встречается после удаления сложного по строению зуба или иного оперативного вмешательства, к примеру, из-за перелома костей черепа, очагов инфекции мягких тканей нижней челюсти.
Реже удается проследить взаимосвязь периостита нижней челюсти с локальным/общим переохлаждением, перенесенным тяжелым психоэмоциональным потрясением, физическим перенапряжением. Крайне редко удается установить течение специфического процесса – туберкулеза, сифилиса. На помощь стоматологам приходят современные методы лабораторного, а также инструментального обследования.
Общие симптомы и признаки
Распознать периостит на раннем этапе можно по непривычной валикообразной отечности тканей нижней челюсти, которые окружают зуб. Подобный признак еще именуют флюсом. Пораженный воспалением участок постепенно увеличивается в размерах, появляется болезненность при дотрагивании или приеме пищи. Позднее патологический очаг распространяется все шире, охватывая не только нижнюю челюсть, но и область висков.
Основные симптомы периостита челюстей:
- слизистая ткань краснеет;
- мягкие ткани опухают в районе одного или нескольких зубов;
- температура поднимается до 37.5–38.5 градусов;
- дискомфорт постепенно усиливается, болевые ощущения носят пульсирующий характер;
- прикосновение к очагу гноя заставляет больного вскрикивать;
- нарастание асимметрии черт лица – односторонняя отечность тканей, перекос;
- увеличение ближайших групп лимфоузлов – регионарный лимфаденит.

Выраженность клинических признаков периостита напрямую зависит от провоцирующего фактора болезни, скорости формирования патологического очага, а также возраста больного и высоты его иммунитета. К примеру, при хроническом течении и локальном варианте воспаления надкостницы человек может вовсе не отмечать выраженных ощущений в области нижней челюсти. Тогда как двусторонний периостит челюстей требует незамедлительного обращения за медицинской помощью и комплексного лечения.
Симптоматика острого одонтогенного периостита
Гнойный очаг в тканях пародонта непосредственно в районе альвеолярного отростка – острый периостит челюсти. Причиной чаще всего служит одно из осложнений стоматологических заболеваний – к примеру, затрудненное прорезывание коренных зубов, травмы нижней челюсти. В случае присоединения болезнетворных микроорганизмов – стафилококков либо стрептококков формируется полость с гноем в надкостнице.
Характерные признаки острого одонтогенного периостита:
- интенсивные болевые импульсы – пульсирующие, ноющие, изматывающие;
- скачок температуры до 38.5–39 градусов;
- выраженный отек лица с пораженной стороны;
- увеличение и болезненность лимфоузлов.

Ранняя диагностика острого одонтогенного периостита затрудняется отсутствием области затемнения на рентгенограмме. Врач ориентируется на жалобы больного и видимые изменения в полости рта – красноту слизистой, отечность, болезненность.
В случае быстрого применения современных методов лечения – антибиотикотерапии, физиопроцедур, с патологией нижней челюсти удается справиться в сжатые сроки. Прогноз благоприятный. При позднем обращении больного к стоматологу периостит осложняется остеомиелитом – гнойным поражением костей, флегмонами – полостями с гноем в мягких тканях.
Симптоматика хронического периостита
Хроническая форма периостита челюстей распространена у людей с первичным либо вторичным вариантом иммунодефицита. К стоматологу люди обращаются в момент обострения, когда замечают у себя следующие проявления воспалительного процесса:
- труднопереносимый дискомфорт в полости рта;
- локальное или распространенное валикообразное уплотнение на десне;
- колебание температуры от субфебрильных цифр – 37.0–37.5 до значений 39.5 и выше;
- вскрытие полости гноя и выход наружу содержимого;
- изменение окраски кожи над воспаленным участком – покраснение;
- ухудшение аппетита – его снижение вплоть до полного отсутствия;
- вовлечение в процесс подчелюстных лимфоузлов – увеличение размеров, болезненность.

В период ремиссии хронический периостит челюсти дает о себе знать незначительным изменением овала лица на стороне поражения, присутствием уплотненного валика в районе больного зуба, дискомфорт при надавливании на нижнюю челюсть, к примеру, при приеме твердой пищи.
Характерным признаком хронического течения периостита стоматологи указывают чередование периодов ухудшения самочувствия человека: периоды обострения сменяются затишьем, когда болезнь может вовсе не проявляться. Однако лечебные мероприятия должны проводиться в любом случае, чтобы избежать тяжелых осложнений.
Дифференциальная диагностика
Установить истинный диагноз периостита челюстей помогают рентгенография зубов, а по индивидуальной потребности – КТ, МРТ. Однако далеко не во всех лечебных учреждениях имеется необходимая современная аппаратура.
Специалисты выставляют диагноз периостита на основании:
- характерных жалоб больного – острая локальная боль в ротовой полости, выделение гноя;
- осмотра – покраснение тканей, их ограниченный по протяженности отек, болезненность при надавливании;
- информации от дополнительных методов обследования – лабораторных, инструментальных, к примеру, рентгенографии лицевого скелета.

Большое значение имеет анамнез – предшествующие инфекции полости рта, длительно протекающие болезни дыхательных путей, травмы зубов.
При хроническом варианте периостита нижней челюсти могут применяться иные методики – забор тканей с очага поражения, компьютерная томография как верхней, так и нижней части скелета черепа для исключения злокачественных объемных новообразований.
Консервативная тактика лечения
Как правило, периостит нижней челюсти в острой стадии его течения должен лечить стоматолог. При своевременном обращении больного за медицинской помощью допускается консервативная тактика – применение различных аптечных препаратов для подавления воспалительного процесса в тканях, устранения болевых ощущений. Основных подгрупп медикаментов выделяют три.
Антибактериальные средства
аще всего прибегают к помощи препаратов из подгруппы комбинированных синтетических пенициллинов, к примеру, используют Амоксиклав, Флемоклав, либо, при их непереносимости, к подгруппе цефалоспоринов – к примеру, Супракс.

Противовоспалительные средства
Представители НПВС обладают способностью не только уменьшать интенсивность воспалительного процесса в пораженных тканях, но и снижать выраженность болевого синдрома, таким действием обладает, к примеру, Нимесил, Аэртал.
Анальгетики
Поскольку острый момент периостита доставляет больному массу неприятных ощущений, стоматологи рекомендуют препараты с мощной анальгетической активностью, вплоть до ненаркотических средств.

При тяжелом течении периостита нижней челюсти – при выраженном воспалении, в кровь поступают токсические вещества, которые пагубно отражаются на самочувствии человека. В этом случае требуется проведение дезинтоксикационных мероприятий – внутривенное введения жидкостей, с последующим их выведением почками с помощью лекарств-диуретиков. С целью подъема иммунных барьеров назначаются комплексы аптечных витаминов.
Хирургическая тактика лечения
При выраженном гнойном течении болезни лечение периостита челюсти предусматривает хирургическое вмешательство – вскрытие полости с гноем и последующим промыванием антисептическим раствором.
Этапы процедуры:
- обеспечение доступа в гнойную полость периостита – рассечение слизистой оболочки;
- проникновение через надкостницу в полость абсцесса;
- удаление патологического содержимого – гноя с омертвевшими тканями;
- промывание антисептическим, а затем антибактериальным раствором;
- по индивидуальной потребности оставляется трубочка для последующего дренирования полости – вытекания гноя наружу.
Объем хирургического вмешательства определяется тяжестью течения периостита, площадью поражения, а также возрастом больного. Специалист также принимает решение о потребности в применении наркоза – местного либо общего.

Стоматологи на послеоперационном этапе обязательно назначают пероральное/парентеральное введение антибактериальных медикаментов с целью окончательного подавления воспалительного процесса. Дополнительно могут применяться отвары целебных трав и растений – ромашки, календулы, шалфея. Им присущи антисептические и мягкие противовоспалительные свойства.
Мероприятия в период реабилитации
Ускорить выздоровление и устранить дискомфорт после хирургического вмешательства, а также предупредить возможные вторичные осложнения – периостит верхней челюсти, инфицирование первичного очага, помогают физиотерапевтические процедуры.
Основные виды физиотерапии:
- флюктуоризация – 1 раз в сутки, 10 процедур;
- использование ультрафиолетовых лучей – 5 раз;
- лечение ультразвуком – ослабленным больным, у которых имеется склонность к повышению температуры;
- парафинотерапия – назначается для смягчения рубцовой ткани, ускоряет заживление.
На всем протяжении послеоперационного этапа рекомендуется соблюдать диету – блюда должны иметь полужидкую однородную консистенцию, без крупных твердых кусочков. В противном случае острые грани могут травмировать раневую поверхность, спровоцировать усиление воспаления в очаге.

Обязательным является и тщательное соблюдение гигиены полости рта: применение ополаскивателей после каждого приема пищи, использование зубных паст с мягким, но выраженным антисептическим эффектом и снижение количества патогенной микрофлоры – отвары целебных трав (шалфей, ромашка, череда, календула).
С целью ускорения заживления надкостницы и слизистой оболочки больному рекомендуется соблюдать все указания лечащего врача. Самостоятельное применение аптечных средств недопустимо.
Профилактика
Широко известная истина – любую болезнь легче предупредить, чем лечить, – актуальна и для периостита. В качестве мер профилактики по появлению гнойных полостей под надкостницей, следует придерживаться следующих правил:
- регулярно и тщательно следить за гигиеной полости рта;
- пользоваться зубной щеткой не менее двух раз за сутки;

- применять ополаскиватели с комплексными свойствами после каждого приема пищи, даже легкого перекуса;
- посещать стоматолога для профилактического осмотра не менее одного раза в полугодие;
- своевременно избавляться от очагов инфекции – кариеса, зубного камня, стоматита, фарингита;
- избегать травм полости рта.
Периостит можно победить, если он диагностирован своевременно, а лечение было проведено в полном объеме. Поэтому при малейшем ухудшении самочувствия – появления отека, покраснения, болезненности десны, с посещением стоматолога лучше не затягивать. Только врач подберется оптимальную схему терапии болезни. В этом случае удастся избежать тяжелых осложнений и последующих рецидивов заболевания.
Источник

