Воспаление корешков позвоночника шейного отдела позвоночника

Корешковый синдром – это патология, которая возникает при сдавлении спинномозговых нервов. Человек испытывает ряд неприятных симптомов, которые приводят к значительному ухудшению самочувствия. Большинство людей называют эту болезнь радикулитом. Для патологии свойственна острая боль, которая возникает на фоне воспалительного процесса.
Если у человека был диагностирован корешковый синдром шейного отдела, симптомы, лечение обязательно стоит узнать. Важно своевременно принять меры, чтобы можно было быстро улучшить самочувствие.
Причины
Радикулопатия шейного отдела позвоночника может возникнуть по разным причинам, поэтому от появления данного заболевания никто не застрахован. Многие люди считают, что болезнь преимущественно появляется в старческом возрасте. При этом она достаточно часто диагностируется у молодых людей, потому как патология возникает под воздействием негативных факторов.

Можно выделить ряд характерных причин, которые провоцируют корешковый синдром шейного отдела:
- Врождённые аномалии в строении позвоночника. Важно внимательно следить за состоянием организма и за развитием болезней, чтобы они не привели к возникновению негативных последствий.
- Гормональные нарушения. Если возникает сбой, тогда человек может столкнуться с защемлением нерва. По этой причине крайне важно своевременно лечить все возникающие болезни.
- Гиподинамия. Если пациент ведёт малоподвижный образ жизни, тогда у него могут появиться многие проблемы с позвоночником. Именно поэтому даже при сидячей работе следует совершать длительные прогулки или записаться в спортзал.
- Переохлаждение. Людям нередко приходится сталкиваться с болезненными ощущениями в шее, если её продует. По этой причине следует тепло одеваться в холодное время года, а также избегать сквозняков.
- Ожирение. Если у человека имеется лишний вес, тогда в этом случае достаточно часто возникают серьёзные проблемы со здоровьем. Связано это с тем, что значительно повышается нагрузка на организм. Как итог, у человека ухудшается самочувствие, и он может столкнуться с тем, что у него появится защемление нерва.
- Остеохондроз. Он достаточно часто приводит к тому, что у человека возникает шейная радикулопатия. Именно поэтому важно своевременно заниматься лечением и профилактикой заболевания, чтобы потом не пришлось столкнуться с осложнениями.
- Возрастные изменения. В преклонном возрасте у человека значительно меняется хрящевая и костная ткань. В связи с этим может возникнуть радикулит, если человек не выполняет профилактику данного заболевания.
- Позвоночная грыжа. Она значительно ухудшает самочувствие человека и приводит к появлению скованности движений. Также она может вызвать корешковый синдром шейного отдела, поэтому следует позаботиться о консервативном или операционном лечении.
- Травмы. При них человек достаточно часто может столкнуться с различными осложнениями, потому как ушибы позвоночника считаются опасными для здоровья. Если возникнет подобная травма, тогда пациент обязательно должен провериться у врача на предмет осложнений.

Болезнь формируется не сразу после появления провоцирующих факторов. Как правило, перед возникновением радикулита у человека образуется межпозвоночная грыжа. Она приводит к тому, что сдавливается спинномозговой корешок, а это в свою очередь приводит к ухудшению венозного оттока. У пациента наблюдаются характерные симптомы заболевания, по которым можно заподозрить появление патологии.
Признаки
Поражение межпозвоночного диска шейного отдела с радикулопатией может проявляться по-разному, потому как зависит от конкретной локализации патологического процесса. Следует отметить распространённые признаки, чтобы у человека была возможность своевременно распознать заболевание.

Характерные симптомы в зависимости от области поражения:
- С1. В этой ситуации происходит компрессия верхнего спинномозгового корешка, что приводит к появлению регулярных головных болей. От них не удаётся избавиться даже при использовании сильных препаратов. Нередко неприятные ощущения распространяются на затылочную область.
- С2. При патологии возникает гипертрофия мышц подбородка. Подобное проявляется тем, что у человека будто появляется второй подбородок.
- С3. Неприятные ощущения затрагивают одну сторону шеи, на которой возникло поражение. Там можно заметит, что кожа стала неметь, при этом сам подбородок обвисает. Многие люди жалуются на то, что у них присутствуют странные ощущения с одной стороны языка, но он не немеет. Нередко может усложняться речь.
- С4. Человек отмечает, что у него неприятные ощущения возникают в области ключицы, А также плеч. В некоторых случаях боль может распространяться даже на печень и сердце, при этом сам орган не затрагивается. Мышцы значительно слабеют, из-за этого человек страдает от регулярных болевых ощущений.
- Радикулопатия с5. Все неприятные симптомы проявляются только с поражённой стороны. Можно наблюдать онемение верхних конечностей. При этом при движении рукой человек может заметить, что она значительно слабла.
- Радикулопатия с6. Болевой синдром затрагивает обширные участки. Человек может отметить, что у него неприятные ощущения распространяются от самой шеи и до руки, вплоть до пальцев. Мышечный тонус значительно ухудшается, из-за этого становится тяжело двигать рукой.
- Радикулопатия с7. Боль в основном проявляется в шее, а также в лопатках, при этом плечи поражаются со всех сторон. Ухудшается тонус бицепса, а также трицепса.
- С8. Происходит онемение конечности с одной стороны, оно распространяется на всю руку и даже на пальцы. Наблюдается значительная мышечная слабость, из-за чего человеку тяжело поднять конечность.

Стоит отметить, что у человека может значительно ухудшиться психическое состояние из-за имеющейся болезни. Шейная радикулопатия часто приводит к появлению депрессивных состояний, неврозов, психозов и к бессоннице. Могут появиться панические атаки, из-за которых человек пребывает в страхе.

Возникает мнительность, пациент регулярно выискивает у себя новые заболевания. Связано это с тем, что нервы передают в головной мозг искаженные сигналы. В такой ситуации важно незамедлительно начинать лечение, пока самочувствие ещё не ухудшилось.
Некоторые пациенты могут ошибочно думать, что у них болит сердце, если неприятные ощущения распространяются на грудной отдел. Бывает и такое, что дыхание становится поверхностным, а сам пациент страдает от тахикардии и брадикардии. Может нарушиться глотательный рефлекс, что крайне негативно скажется на состоянии пациента. В такой ситуации обязательно следует показаться к врачу, чтобы не возникло серьёзных проблем со здоровьем.

Как можно понять, симптомы патологии достаточно разные, и все они указывают на поражение межпозвоночного диска шейного отдела с радикулопатией. Не стоит ждать, что заболевание пройдёт самостоятельно. Крайне важно срочно принять меры для нормализации самочувствия. Предварительно пациенту придётся отправиться на диагностику, чтобы можно было точно понять, с чем именно приходится иметь дело.
Способы диагностики
Радикулопатия шейного отдела должна быть подтверждена с помощью специальных исследований. Поначалу человеку нужно будет рассказать врачу, что именно его тревожит. При этом специалист проведёт зрительный осмотр и пальпацию, чтобы определить локализацию боли, её характер и наличие сопутствующих симптомов.

Конечно, этого будет недостаточно для того, чтобы поставить точный диагноз. По этой причине обязательно нужно будет пройти обследования, чтобы можно было тщательно проанализировать состояние организма.
Человека направляют на рентгенографию, при этом снимки обязательно делают с двух сторон. На них можно будет увидеть, насколько поражены межпозвонковые диски, а также какое расстояние между ними. Нередко подобных результатов хватает для того, чтобы уточнить диагноз, а также точно определить поражённый участок.
В некоторых ситуациях приходится проходить дополнительные исследования, такие как МРТ или КТ. На снимках можно будет чётко проанализировать состояние сосудов и тканей, рассмотреть нервные корешки, а также все особенности строения позвонков, расположенных в шейном отделе. При этом врач не всегда направляет человека на подобное исследование, но нужно только в редких ситуациях.

При этом достаточно часто проводится МРТ и КТ, когда нужно исключить наличие таких опасных недугов, как новообразования и грыжа позвоночника.
Достаточно часто врач направляет людей на лабораторные анализы мочи и крови. Они тоже позволяют исключить наличие других болезней в организме. С помощью всех проведённых обследований удастся подтвердить корешковый синдром шейного отдела позвоночника. Также удастся уточнить его разновидность, от чего будет зависеть дальнейшее лечение.
Например, у человека может быть выявлена цервикальная радикулопатия. Следовательно, конкретная схема терапии будет опираться на характерные особенности вида болезни.
Способы лечения
Врач обязательно назначит лечение корешкового синдрома шейного отдела. При этом для каждого пациента индивидуально назначается терапия. В первую очередь человеку при обострении придётся соблюдать постельный режим. От этого будет зависеть скорость выздоровления, потому как крайне важно ограничить подвижность проблемной области.
Больному назначают специальные лекарственные препараты, которые позволят устранить воспаление и болевой синдром. Также необходимо будет восстановить кровоток и нормальный метаболизм в поражённой области. Именно для этого врач назначит конкретные средства, которые потребуется обязательно применять.
Распространённые средства:
Обезболивающие препараты. Может потребоваться использовать такое средство, как Катерол, либо сделать новокаиновую блокаду. Последняя процедура проводится исключительно под контролем медицинского специалиста, при этом у человека не должно быть к ней противопоказаний.
- Миорелаксанты. Они используются для того, чтобы снять спазм и расслабить мышцы. Например, можно использовать для этого Сирдалуд.
- Нестероидные противовоспалительные медикаменты. Их нередко назначают в виде уколов, гелей, а также таблеток. Хорошо себя зарекомендовали Диклофенак, а также Мовалис. Их потребуется регулярно использовать для того, чтобы быстро улучшить самочувствие.
- Минеральные комплексы. В особенности полезно применять витамины группы B. Они повышают иммунитет, укрепляют нервную систему, а также нормализуют метаболизм. Например, можно использовать такое средств, как Нейромультивит.
- Хондропротекторы. Они нужны для того, чтобы восстановить и укрепить хрящевую ткань межпозвоночных дисков. Врачи рекомендуют использовать такой препарат, как Алфлутоп.

Если у человека имеется цервикальная радикулопатия, тогда потребуется отправиться на физиотерапию. Врач назначает специальные процедуры, которые помогут быстрее восстановиться. Например, полезен электрофорез с применением специальных препаратов, а также ультразвук. Может понадобиться мануальная терапия, которая способствует улучшению обмена веществ.

Для профилактики патологии потребуется снизить нагрузку на позвоночник, а также укрепить мышцы спины при помощи занятий спортом. Например, полезно будет заниматься плаванием, пилатесом и йогой. При этом важно будет отказаться от физических нагрузок и при необходимости сбросить лишний вес.
Полезно будет сменить свои постельные принадлежности, потому как необходимо спать на ортопедическом матрасе и подушке. Это позволит поддерживать позвоночник в правильном положении, поэтому можно будет избежать различных патологий.
Человеку стоит носить только удобную обувь, от которой не будут уставать ноги. Важно отказаться от вредных привычек и пересмотреть свой рацион. В этом случае удастся значительно улучшить свой самочувствие, а также предотвратить защемление нерва. Если же возникнут тревожные симптомы, тогда стоит незамедлительно принять меры для улучшения самочувствия. Правильным решением будет обратиться к врачу, чтобы пройти обследования и точно выявить заболевание.
Источник
Корешковый синдром шейного отдела позвоночника (цервикальная радикулопатия) — это клиническое описание боли и / или неврологических симптомов, вызванных различными патологиями, при которых происходит компрессия корешков в шейном отделе позвоночника.
Цервикальная радикулопатия встречается гораздо реже, чем радикулопатия поясничного отдела позвоночника. Ежегодная заболеваемость составляет примерно 85 случаев на 100 000 населения. У более молодого населения корешковый синдром (радикулопатия) шейного отдела позвоночника является следствием грыжи диска или острой травмы, вызывающей местное воздействие на нервный корешок. Грыжа диска составляет 20-25% случаев цервикальной радикулопатии. У пациентов старшего возраста шейная радикулопатия часто является результатом сужения межпозвоночных суставов из-за образования остеофитов, снижения высоты диска, дегенеративных изменений в унковертебральных суставах. Лечение корешкового синдрома шейного отдела позвоночника может быть как консервативным, так и оперативным, в зависимости от клинической картины и генеза компрессии.
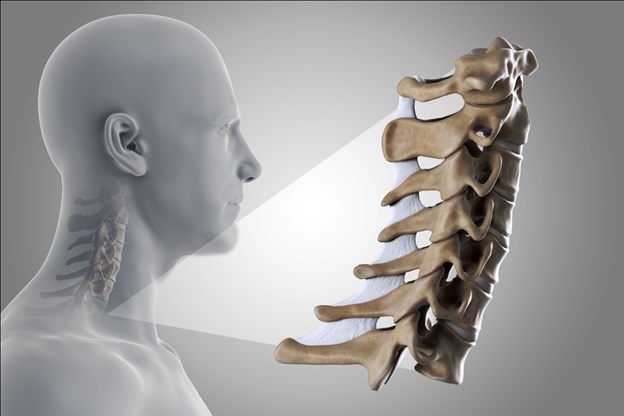
Спинномозговые корешки (С1 — С8) выходят из шейного отдела позвоночника и затем разветвляются, осуществляя иннервацию мышц верхних конечностей (плеч, рук, кистей), что позволяет им функционировать. Они также несут чувствительные волокна к коже, что обеспечивает чувствительность кожи в зоне иннервации .
При раздражении корешков шейного отдела позвоночника, при воспалении или компрессии, появляются боли в шее с иррадиацией в руки, нарушения чувствительности, мышечная слабость в зоне иннервации поврежденного корешка.
Симптомы корешкового синдрома в шейном отделе позвоночника могут развиваться внезапно или постепенно, и периоды обострения сменяются ремиссией.
Причины цервикальной радикулопатии
Любое патологическое состояние, которое каким-то образом сжимает или раздражает нервный корешок в шейном отделе позвоночника, может вызвать цервикальную радикулопатию.
Наиболее распространенными причинами являются:
- Грыжа диска. Если внутренний материал межпозвонкового выпячивается и раздражает близлежащий корешок в шейном отделе, то возможно развитие корешкового синдрома (цервикальной радикулопатии). Если у молодого человека (20 или 30 лет) имеется цервикальная радикулопатия, наиболее вероятной причиной является грыжа межпозвоночного диска.
- Цервикальный стеноз позвоночника. Как часть дегенеративного процесса шейного отдела позвоночника, изменения в спинномозговых суставах могут привести к уменьшению пространства в позвоночном канале. Спинальный стеноз является распространенной причиной симптомов корешкового синдрома в шейном отделе позвоночника шейки у людей старше 60 лет.
- Остеохондроз (дегенеративное заболевание дисков). По мере дегенерации дисков в шейном отделе позвоночника, диски становятся более плоскими и жесткими и не поддерживают позвоночник. У некоторых людей этот дегенеративный процесс может привести к воспалению или поражению близлежащего нервного корешка. Цервикальная дегенеративная болезнь дисков является общей причиной радикулопатии у людей старше 50 лет.
- Цервикальная радикулопатия может быть вызвана другими состояниями, при которых возникают условия для компрессионного воздействия на нервные корешки или вызывать повреждение шейных нервных корешков, такими как: опухоли, переломы, инфекции или саркоидоз, синовиальная киста, синовиальный хондроматоз фасеточных суставов, гигантоклеточный артериит корешковых сосудов.
- К факторам, связанным с повышенным риском развития корешкового синдрома шейного отдела позвоночника, относятся: тяжелый ручной труд, требующий подъема более чем 10 кг, курение и длительное вождение или работа с вибрационным оборудованием.
Симптомы
Симптомы корешкового синдрома шейного отдела позвоночника шейки обычно включают боль, слабость или онемение в областях, находящихся в зоне иннервации пораженного корешка. Боль может ощущаться только в одной области, например в плече, или распространяться по всей руке и в пальцы кисти .
Тип боли также может варьироваться. Некоторые пациенты описывают тупую, постоянную боль. Однако другие пациенты описывают боль как острую (ножевую) или сильное жжение.
Пациенты могут ощущать покалывание пальцев, что также может сопровождаться онемением. Ощущение онемения или слабости в руке также может повлиять на способность захватывать или поднимать объекты, а также выполнять другие повседневные задачи, такие как написание, одевание одежды.
Определенные движения шеи, такие как разгибание шеи назад, наклон шеи или ротация, могут увеличить боль. Некоторые пациенты отмечают, что боль уменьшается, когда они кладут руку за голову; движение может снимать давление на нервный корешок, что, в свою очередь, уменьшает выраженность симптомов.
Виды цервикальной радикулопатии
Симптомы при корешковом синдроме в шейном отделе позвоночника зависят от того, какой корешок подвержен компрессии шейки. Например, C6-радикулопатия возникает, когда повреждается нервный корешок , который выходит над C6-позвонком.
В то время как специфические симптомы у любого пациента могут широко варьироваться, существуют характерные симптомы для каждого уровня поражения корешка:
- Радикулопатия C5 -может вызывать боль и / или слабость в плечах и руках. Характерный симптом- это дискомфорт около лопаток, онемение или покалывание бывает редко .
- Радикулопатия C6 (одна из наиболее распространенных) вызывает боль и / или слабость по всей длине руки, включая бицепсы, запястье, большой и указательный палец.
- Радикулопатия C7 (наиболее распространенная) вызывает боль и / или слабость от шеи до кисти и может включать трицепсы и средний палец.
- Радикулопатия C8 вызывает боль от шеи к руке. Пациенты могут испытывать слабость в руке, а боль и онемение могут распространяться вдоль внутренней стороны кисти, безымянного пальца и мизинца.
- При одновременном поражении нескольких корешков возможна комбинация симптомов
- Симптомы могут усиливаться при выполнении определенных действий, таких как длительное нахождение в положении с наклоном шеи (работа на компьютере) и уменьшаться в состоянии покоя.
- Но в некоторых случаях, симптомы могут стать постоянными и не уменьшаться, когда шея находится в поддерживаемом положении покоя.
Для подбора адекватной тактики лечения корешкового синдрома в шейном отделе позвоночника необходимо правильно идентифицировать причину симптомов. Например, цервикальная радикулопатия и синдром запястного канала могут иметь похожие симптомы, такие как боли в руке и онемение, поэтому необходимо точно определить генез симптоматики, что позволит прицельно воздействовать на фактический источник проблемы.
Диагностика
При наличии таких симптомов как боль в шее или связанные с ней симптомы, такие как покалывание, слабость или онемение плеча, руки и / или кисти, врач, скорее всего, начнет со следующего:
- История пациента. Врач собирает подробную информацию о наличии любых предшествующих или текущих заболеваниях или состояниях, несчастных случаях или травмах, семейной истории и образе жизни. Это позволяет получить более полное представление о том, что может потребоваться для дальнейшего обследования.
- Физический осмотр. Врач на основании осмотра и пальпации определяет наличие аномалий, болезненных участков, а также диапазон движений и силу мышц шеи.

- Сперлинг(Spurling) тест позволяет врачу определить, может ли компрессия шейного отдела позвоночника спровоцировать или (временно) ухудшить корешковые симптомы у пациента. Этот тест обычно проводится так: пациент наклоняет голову в сторону, где появились симптомы, а затем врач рукой оказывает мягкое давление на верхнюю часть головы. Этот процесс приводит к сужению фораминальных отверстий, откуда выходят нервные корешки и это приводит к воспроизведению корешковых симптомов, которые испытывал пациент. Если тест Сперлинга воспроизводит корешковые симптомы, то, вероятно, имеет место цервикальная радикулопатия.
- Пациентам, у которых уже есть признаки цервикальной миелопатии (компрессия спинного мозга) или корешковые симптомы появились после эпизода травмы (и, следовательно, могут быть переломы), тест Спурлинга проводить не рекомендуется.
Инструментальные методы диагностики
- Рентгенографияшейного отдела позвоночника обычно является первым методом диагностики корешкового синдрома и позволяет обнаружить наличие травм, остеофитов, сужение пространства между позвонками. Рентгенография считается наиболее оптимальным начальным исследованием у всех пациентов с хронической болью в шее.
- КТ (МСКТ)
КТ-сканирование обеспечивает хорошую визуализацию морфологии костей и может быть полезным диагностическим инструментом для оценки острых переломов. Точность диагностики грыж дисков в шейном отделе позвоночника при КТ –визуализации колеблется от 72-91% .
КТ-сканирование с миелографией имеет точность, приближающуюся к 96% при диагностике грыжи диска шейного отдела позвоночника. Кроме того, использование контрастного материала позволяет визуализировать субарахноидальное пространство и оценить состояние спинного мозга и нервных корешков.
- МРТ
МРТ стала методом выбора для визуализации шейного отдела позвоночника и позволяет обнаружить значительную часть патологий мягких тканей, например грыжу диска. МРТ может обнаруживать разрывы связок или секвестрацию грыжи диска, что не может быть обнаружено с помощью других методов визуализации. МРТ может хорошо визуализировать весь спинной мозг, нервные корешки и позвоночный столб . Было обнаружено, что МРТ достаточно информативный метод оценки количества спинномозговой жидкости (CSF), окружающей тяж спинного мозга , при обследовании пациентов с стенозом спинального канала:
- ЭМГ (ЭНМГ)
Электродиагностические методы исследования важны для выявления физиологических нарушений нервного корешка и исключения других неврологических причин симптоматики у пациента. Было показано, что ЭМГ ( ЭНМГ) исследование полезно при диагностике радикулопатии и хорошо коррелирует с результатами миелографии и хирургического лечения.
Лечение
Консервативное лечение корешкового синдрома шейного отдела позвоночника может включать в себя следующие методы лечения:
Отдых или изменение активности. Ношение шейного воротника во время острого болевого синдрома. Часто цервикальная радикулопатия разрешается сама по себе, особенно если симптомы незначительны. Ограничение напряженных действий, таких как занятия, спортом или подъем тяжелых предметов или улучшение осанки во время сидения или вождения, иногда может быть достаточно в качестве лечения.
ЛФК. Физические упражнений и растяжки могут помочь облегчить симптомы. Врач ЛФК может разработать индивидуальный план для конкретного пациента. ЛФК — наиболее эффективный метод лечения корешкового синдрома как в краткосрочной, так и в долгосрочной перспективе. Упражнения, направленные на открытие межпозвонкового отверстия, являются лучшим выбором для снижения воздействия компрессии на корешок Упражнения, такие как контралатеральная ротация и латеральное сгибание, относятся к простейшим формам упражнений, которые эффективны для уменьшения симптомов корешкового синдрома и увеличивают объем движений в шее. Также могут выполняться упражнения для усиления мышц, что позволит улучшить стабильности шеи и снизить риск развития раздражения нервного корешка в будущем, если компрессия корешка не обусловлена причинами, при которых ЛФК не оказывает лечебного эффекта. На начальных этапах лечения усиление мышц должно быть ограничено изометрическими упражнениями в вовлеченной верхней конечности. Как только острые симптомы будут устранены, можно начинать прогрессивное изотоническое укрепление. Первоначально, упражнения с отягощением должны проводиться с небольшим весом и частыми повторениями (15-20 повторений). Заниматься ЛФК необходимо в течение продолжительного времени, периодически корректирую объем и интенсивность нагрузок с врачом ЛФК.
Медикаменты. Для уменьшения симптомов боли возможно использование различных противовоспалительных препаратов ( диклофенак, мовалис, ибупрофен) миорелаксантов.
Если лекарственные препараты этой группы не оказывают эффекта, то возможно подключение опиоидов на короткий промежуток времени.
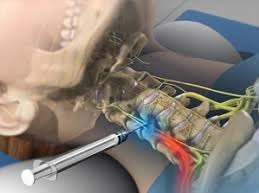
Шейные эпидуральные инъекции стероидов используются у пациентов с рефрактерностью к другим методам лечения. При правильном выполнении опытными врачами под рентгеновским контролем в большинстве случаев корешкового синдрома в шейном отделе удается добиться достаточно хорошего эффекта .
Мануальная терапия. Манипуляции при мануальной терапии позволяют снять блоки и улучшить мобильность двигательных сегментов и таким образом уменьшить симптоматику .
Тракционная терапия. Скелетное вытяжение достаточно часто применяется при лечении корешкового синдрома в шейном отделе позвоночника. Тракции выполняются на специализированных тракционных столах с контролируемой нагрузкой. Тракция позволяет немного уменьшить компрессию корешка за счет увеличения расстояния между позвонками. •
Иглорефлексотерапия, наравне с другими методами, используется в лечении корешкового синдрома в шейном отделе позвоночника. Этот метод лечения позволяет улучшить проводимость в нервных волокнах, уменьшить боль и восстановить чувствительность .
Физиотерапия. Современные методики физиотерапии, такие как криотерапия или Хивамат, также как и традиционные методы ( электрофорез, фонофорез ) широко используются как в острой стадии корешкового синдрома, так и в комплексе реабилитационных методик.
Хирургическое лечение
Если консервативные методы лечения не обеспечивают снижение боли или если такие неврологические симптомы, как онемение и слабость рук, продолжают прогрессировать, то тогда можно рассмотреть вопрос о хирургическом вмешательстве.
Наиболее часто в лечении цервикальной радикулопатии применяются следующие оперативные методики:
Передняя цервикальная дискэтомия и фиксация. Эта операция проводится через небольшой разрез в передней части шеи для удаления грыжи диска , а затем проводится фиксация этого двигательного сегмента шейного отдела позвоночника, что позволяет обеспечить стабильность позвоночника . Это наиболее распространенная операция для декомпрессии корешка .
Замена межпозвонкового диска на искусственный диск. Эта методика позволяет заменить фиксацию позвонков. Потенциальным преимуществом этой методики является то, что она направлена ??на поддержание мобильности на этом уровне шейного отдела позвоночника, а не на сращивание двух позвонков.
Хирургическое лечение корешкового синдрома в шейном отделе позвоночника позволяет эффективно снизить симптоматику и восстановить проводимость по нервным волокнам. По данным статистики коэффициент эффективности составляет от 80% до 90% . Как и при любой операции, есть некоторые риски, но чаще всего польза оперативного лечения перевешивает риски.
Источник

