Воспаление корешка в спине
В неврологии существует такое понятие, как корешковый синдром поясничного отдела, представляющий собой целый комплекс неврологических симптомов и признаков, возникающих из-за компрессионного сдавливания нервных ответвлений в спинномозговом канале позвоночника.
Как правило, неврологическая патология имеет хроническое течение прогрессирующего характера, и является наиболее частым признаком среди всех болевых синдромов (дорсопатий), встречающихся в различных отделах позвоночного столба.
Отчего воспаляются?
Перед тем как лечить корешковый синдром, необходимо установить клиническую симптоматику и причины неврологии. Считается, что причинно-следственная связь неврологической патологии заключается в прогрессирующем течении остеохондроза в поясничном отделе позвоночника, при котором образуются различные дегенеративно-дистрофические процессы, например, образование остеофитов, грыж в позвонке или протрузии межпозвоночного канала.
Воспаление нервных корешков – это результат деформационного состояния межпозвоночных дисков, происходящего из-за недостаточного кровоснабжения и ограничения обменных функций в теле позвоночника. Вследствие дегенеративных преобразований меняется высота межпозвоночного диска, что влечет за собой его осевое смещение, и как результат сдавливание мягких тканей соседствующих суставных сегментов. Чаще всего компрессия поражает спинномозговой нерв у выходного отверстия костного канала позвоночника, провоцируя воспаление корешков, которые представляют собой наиболее чувствительные нервные образования позвоночной системы. Техническая причина воспалительного процесса – это сдавления всей нервно-сосудистой системы проходящей в каналах поясничного отдела позвоночника.
К прочим, провоцирующим заболевание факторам, относятся:
- инфекционное поражение суставных компонентов поясницы;
- результат ослабления костной ткани после различных травм и болезней;
- интенсивная осевая нагрузка на позвоночный столб;
- статическое перенапряжение и малая активность поясничной зоны;
- гормональный сбой и эндокринные нарушения;
- рубцовые образования, опухоли;
- переохлаждение костно-суставных элементов позвоночного отдела.
На неполноценное развитие соединительной ткани, приводящей к воспалению корешка, может влиять наследственный фактор, как наиболее активно формирующий прогрессирующее состояние радикулопатии (корешкового синдрома поясничного отдела позвоночника). Приблизить процесс дегенерации суставных тканей может нерациональное питание, когда организм недополучает достаточного количества витаминных и минеральных микрокомпонентов, а также злоупотребление спиртными напитками, значительно ускорит тканевую дистрофию позвоночника.
Симптомы компрессионного сдавливания нервного корешка
Боль различной степени интенсивности – это основной симптом корешкового синдрома поясничного отдела. Лечение неврологического состояния невозможно без определения полной клинической картины. В месте ущемления нервного корешка болевой приступ откликается: острой, режущей, пульсирующей, ноющей или тянущей болью, которая усиливается при любых активных физических действиях: ходьбе, поворотах, наклонах, кашле и чихании. Болевой синдром имеет не только местную локализацию в поясничной зоне. По ходу следования нервного ответвления, резкая боль может распространяться в ягодичную область, грушевидную мышцу и внутреннюю часть бедра.
Отмечается также, что расстройство чувствительности (парестезия) возникает, и, в нижних конечностях, выражаясь покалыванием, онемением, ползанием мурашек в нижних суставных отделах скелетного каркаса. Иногда усиление болевого синдрома сопровождается вегетативными процессами, в виде отёчности, покраснения кожного покрова, потливости организма и так далее.
Иррадиирование болевых ощущений в область малого таза и паховую зону, вызывает затруднения при дефекации, мочеиспускании, а также ослабляет половую чувствительность человеческого организма.
Нарушение иннервации нервного корешка обеспечивает человеку не только пониженную чувствительность к внешним раздражителям, но и вызывает мышечную атрофию пораженных сегментов позвоночника. Такое «усыхание» анатомических органов ограничивает их подвижность и физическую активность.
Диагностика
Обеспечить правильное терапевтическое лечение корешкового синдрома в поясничном отделе позвоночного каркаса невозможно без качественного диагностического обследования. Клинические данные, подтверждающие состояние нервного корешка – это основополагающий фактор при выборе медикаментозного или физиотерапевтического воздействия. Лишь инструментальная диагностика, с высокой долей вероятности, позволяет правильно установить место локализации неврологического нарушения. Однако при визуальном диагностическом осмотре опытный специалист всегда сможет определить корешковый синдром поясничного отдела на определенных участках позвоночного столба:
- Компрессионное давление спинномозгового нервного ответвления на уровне L1-L3 позвонков – это боль и/или дискомфортное состояние в пояснице, в области промежности, нижних отделов живота, внутренних и передних поверхностей бедра, а также их онемение и ослабленная чувствительность.
- Поражение спинномозговой зоны на уровне позвонка L4 – это атрофия четырехглавой мышцы, парестезия наружной бедренной поверхности, болевые ощущения в коленях и голени, формирующая неустойчивую походку и/или хромоту.
- Компрессионное состояние в позвонке L5, определяется болезненными ощущениями в наружной поверхности бедра и голени, а также провоцирует болевую симптоматику внутренней части стопы, нарушая при этом всю функциональную работу опорно-двигательного аппарата пораженной конечности.
Лечебные мероприятия назначаются после выявления всех этиологических факторов, и лишь после инструментальной диагностики корешкового синдрома, которая включает в себя следующие методы клинического обследования:
- Рентгенологическое сканирование в двух проекционных плоскостях, прямой и боковой, позволяющих определить место сужения и возможного ущемления межпозвоночных элементов.
- Клинические признаки, ограничивающие просвет позвоночного канала, выявляют при помощи рентгеноконтрастного исследования – миелографии спинного мозга.
- Более информативную картину патологического нарушения позвонков и межпозвоночных дисков, даёт магнитно-резонансная томография, которая определяет степень сужения и повреждения нервно-сосудистых пучков позвоночника.
Комплексное диагностическое обследование будет способствовать качественному восстановлению суставных элементов и тканевых структур позвоночной системы.
Лечение
Медикаментозное лечение корешкового синдрома нервных ответвлений основывается на устранении болевых симптомов и уменьшении зоны воспаления на пораженных участках. Купирование (корешковая блокада) острого воспаления позволяет предупредить прогрессирование неврологической патологии, и уменьшить отёчность сосудистой системы.
Консервативный метод терапевтического воздействия включает в себя:
- Применение обезболивающих фармакологических средств лечения (анальгетиков): Баралгин, Кеторол и т. д.
- Воспалительные процессы устраняются при помощи нестероидных противовоспалительных лекарственных средств – Нимесклид, Мовалис, Диклофенак и пр.
- Новокаиновые блокады – это обязательный процесс комплексного терапевтического лечения.
- Миорелаксанты (Сирдалуд, Микокалм и т. д.) устраняют спазмолитическое мышечное напряжение, что улучшает магистральное кровоснабжение пораженных участков позвоночника.
- Нормализовать обменные процессы и трофики нервных ответвлений, а также улучшить их импульсацию, позволяют витаминные комбинации на основе витамина В1, В6 и В12.
Завершающим этапом комплексной терапии является лечебная гимнастика, физиотерапевтические процедуры, массаж, мануальная терапия и специальные упражнения при корешковом синдроме.
На заметку! В случае хронической патологии, приводящей к обездвиживанию опорно-двигательного аппарата, предусмотрено оперативное вмешательство.
Лечебная профилактика радикулопатии
В основном ущемление спинномозговых корешков – это проблема хронического течения сопутствующих неврологических заболеваний, которые необходимо своевременно лечить. После устранения болевых признаков и улучшения состояния, врачи рекомендуют, более внимательно относится к своему здоровью. Во время отдыха или сна, для предотвращения деформации позвоночника необходим специальный ортопедический матрас от сертифицированного производителя.
Из рациона исключаются все жареные, солёные, копченые и маринованные продукты. Обязательное условие – это контроль массы тела, так как полные люди наиболее чаще подвержены патологическим нарушениям позвоночной системы.
Ежедневный комплекс лечебных упражнений позволяет укрепить позвоночную основу. Рекомендуем к рассмотрению эффективный комплекс лечебной гимнастики, который можно проводить самостоятельно в домашних условиях:
- Исходное положение, лёжа на спине. При вытянутых руках и прямых ногах, необходимо сокращать мышцы живота 15–20 раз.
- Исходное положение лёжа. Опираясь на локтевые суставы, постарайтесь попеременно коснуться коленом груди. Упражнение повторить 10–15 раз.
- Исходное положение то же. Согнувши колени необходимо отвести их в правую сторону, обязательно прикоснувшись, пола. Такую же процедуру нужно выполнить в другую сторону. Упражнение повторяется 5–10 раз.
- Исходное положение, ладони и колени на полу. Максимально прогнув спину необходимо поочередно приподнимать выпрямленную правую и левую ногу вверх. Повторяется упражнение 10–15 раз.
- В положении сидя на полу необходимо выполнить наклоны и повороты туловища 15–20 раз.
Ежедневно проделывая такой комплекс лечебной физкультуры можно значительно укрепить позвоночник, и обеспечить оптимальный зазор в межпозвоночных дисках для здорового функционирования кровеносных сосудов и нервных окончаний.
Рекомендация специалиста! Ежедневный вис на турнике в течение 5–10 минут, снимает проблему корешкового синдрома навсегда.
Народная медицина
Кроме рационального питания и лечебной гимнастики, рекомендуется применять средства народной медицины.
- Чесночный компресс с сырым картофелем. На мелкой тёрке натирается средний картофель и 4–5 зубчика чеснока. Вся целебная смесь втирается в зону поражения до полного усыхания лекарственных компонентов. Курс лечения 2–3 недели.
- Спиртовая настойка красного перца. Жгучий овощ мелко нарезается и заливается 200 мл спирта. Настойка выдерживается в сухом и тёмном месте в течение 7 дней. Способ лечения: ежедневное втирание лекарственного препарата в зону активного защемления нерва. Рекомендуется процедуру выполнять 2 раза в день.
- Травяной отвар. Столовая ложка лекарственного сухого сбора из чабреца, шишек хмеля, багульника и девясила, заливается 150 мл спиртовой настойки. Вся целебная масса выдерживается 5–7 дней. Такое лекарственное средство ежедневно наносится на поврежденный участок позвоночного столба. Курс лечения 5–7 дней.
После нескольких приёмов этих средств народного лечения, человек почувствует заметное облегчение своего состояния.
Как предотвратить суставные проблемы?
Чтобы навсегда забыть, после лечения корешкового синдрома, или вовсе избежать неврологической патологии, следует придерживаться простых правил лечебной профилактики:
- Избегайте переохлаждения организма.
- Не делайте резких движений, и не поднимайте тяжёлые грузы.
- Соблюдайте личные и санитарные нормы гигиены.
- Не злоупотребляйте алкоголем.
- Избегайте инфекционных заболеваний.
- Активный образ жизни с прогулками на свежем воздухе помогает избежать многих неврологических проблем.
Берегите себя и будьте всегда здоровы!
(3 оценок, среднее: 4,67 из 5)
Загрузка…
Источник
Неврологическая патология, которая носит название корешковый синдром, может развиваться в любом из отделов позвоночника. Второе название – радикулопатия. Чаще всего заболевание распространяется в области поясницы, из-за того что происходит сдавливание спинномозговых корешков. Они воспаляются, и начинается патологический процесс.
Корешковый синдром поясничного отдела: симптомы, лечение
Почему воспаляются корешки
Еще заболевание известно как радикулит, и это наиболее распространенное в народе название, означающее явление не опасное и особого лечения не требующее. Подумаешь, спину прихватило. Классическое изображение согбенных старичков и старушек советской поры, которые, охая, держатся за поясницу, иллюстрируя радикулит, сегодня сменили более молодые пациенты. А болезнь из разряда не опасных, переходит в ранг серьезных патологий, поскольку информированность населения растет, и уже многие знают, что радикулопатию не стоит лечить скипидаром или тертой редькой.
Корешковый синдром — серьезное заболевание, а потому лечить его нужно у специалиста, а не народными средствами
Кстати. Рецепты от радикулита – огромный раздел народной медицины, который включает в себя многочисленные самодельные препараты разной степени адекватности. Данный способ лечения врачи признают и не запрещают, но лишь в качестве вспомогательного, чтобы помочь лекарствам снять отек, воспаление и боль. Причины корешкового синдрома народные средства устранить не в силах.
Цены на ортопедические корсеты и корректоры осанки
Синдром, при котором нервные корешки воспалились – это осложнение, причем самое часто встречающееся из всех осложнений болезней позвоночника. Например, остеохондроз, осложненный корешковым синдромом – классическое следствие того, что своевременное лечение данного заболевания не предпринималось. Образуются и разрастаются остеофиты, уменьшаются межпозвоночные промежутки, деформируются и сужаются отверстия, защемляются нервные окончания. Именно поэтому боль при радикулопатии – это не симптом, а синдром.
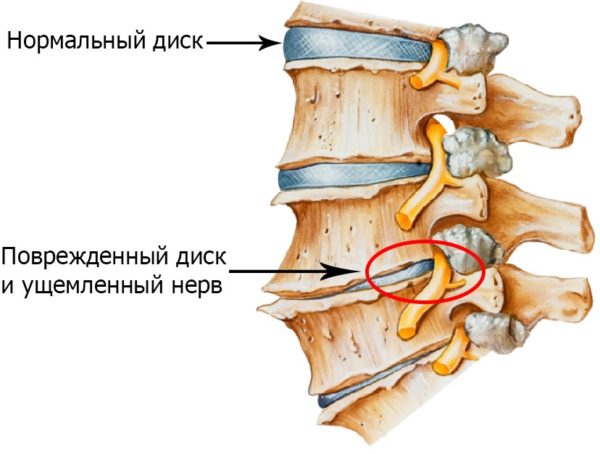
Самой распространенной причиной корешкового синдрома является запущенный остеохондроз
Протрузии и грыжи в равной степени могут стать причиной защемлений. В этом же списке – травмы, опухоли и нестабильность позвоночника. И, конечно, возраст, с которым истощается запас питательных веществ, необходимый позвоночным хрящам. Позвонки «проседают» и давят на нервные окончания.

Протрузии и грыжи дисков тоже провоцируют корешковый синдром
Важно! Практически любая проблема с позвоночником, вызвавшая нарушение его функционирования, может стать причиной корешкового синдрома.
Патология позвоночника, возраст, лишний вес или травма, особенно если к ним прибавить провоцирующие факторы, становятся причиной проседания позвонков. Спинномозговой нерв выходит из своего канала, поскольку деформируется вся позвоночная конструкция. Сужаются отверстия, по которым проходят нервы. Начинается воспаление корешков, отек и боль, которую отечность усиливает.
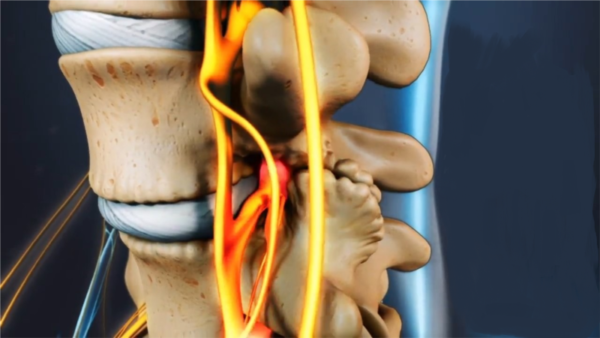
При сдавливании нерв воспаляется, в месте защемления возникает отек и боль
Чаще всего, несмотря на то, что радикулит может быть и шейным, и грудным, название болезни связывают именно с областью поясницы, и вот почему. На эту зону приходится самая большая нагрузка, как от работы, тяжелых физических действий, так и от самого человеческого существования, ознаменовавшегося способностью ходить на двух ногах. Поясница – самый подвижный отдел позвоночника (кроме шеи, но нагрузка на них несравнима). Именно в этой зоне чаще всего возникают различные патологии.
Поясничный отдел позвоночника подвергается наибольшим нагрузкам, вследствие чего именно здесь самый высокий риск защемления нервных волокон
Причины корешкового синдрома:
- остеохондроз, если его не лечить;
- опухоли в позвоночнике;
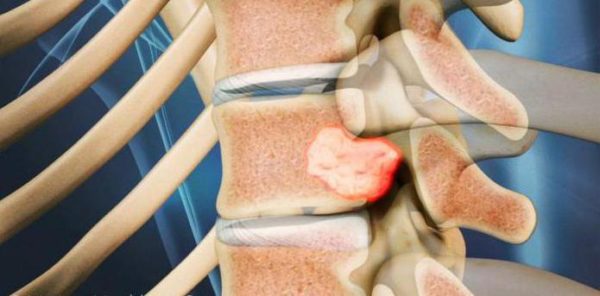
Причиной корешкового синдрома может быть опухоль в позвоночнике
- межпозвонковая грыжа – при разрыве хряща и выхода ядра наружу происходит деформация и сдавливание нервов;
- нарушение позвоночной конструкции;
- травма непосредственно и неправильно сросшиеся после травмы позвонки;
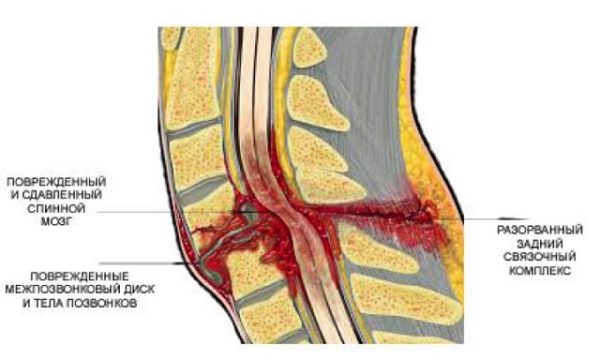
Корешковый синдром часто возникает вследствие травмы позвоночника
- ослабление костей и хрящевой ткани, которое может быть генетическим, вызвано возрастом или инфекцией.
Кстати. Патология может развиться интенсивнее, если имеются провоцирующие факторы. К ним относят ожирение и малую подвижность, возраст и физические перегрузки, переохлаждение и прием некоторых лекарств (в этом случае речь идет о псевдокорешковом синдроме).
Симптомы болезни
Прежде чем перечислить симптомы, стоит обратиться к классификации. У данного заболевания она не является слишком сложной. Патологию не делят на врожденную и приобретенную, поскольку большинство врачей считает ее приобретенным синдромом. Нет у нее и ярко выраженных степеней развития (сложности), которые повлияли бы на диагностические и лечебные мероприятия. Единственная классификация – по зонам позвоночника, и даже здесь существует исключение.
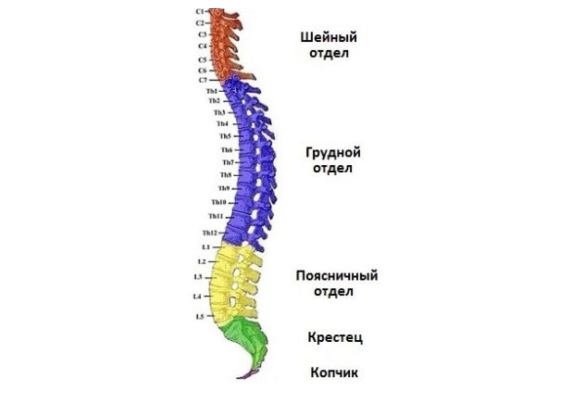
Корешковый синдром может возникнуть в любом отделе позвоночника
Корешковый синдром может проявляться в шейной зоне, в грудной и (наиболее часто) в поясничной. В крестце и копчике радикулит наблюдается настолько редко, что это считается исключением, и в классификацию не вносится.
Основных симптомов у этого заболевания всего три:
- боль;
- мышечная слабость;
- чувствительные нарушения.

Основным симптомом корешкового синдрома является сильная боль в месте защемления, которая почти всегда сопровождается нарушением чувствительности отдельных зон и мышечной слабостью
Ортопедические матрасы
Болевые ощущения
Они могут быть разной интенсивности. При поясничном синдроме ощущаются непосредственно в пояснице, а также в ягодице, бедре, ноге, в зависимости от того, какой именно корешок и в каком месте защемлен.
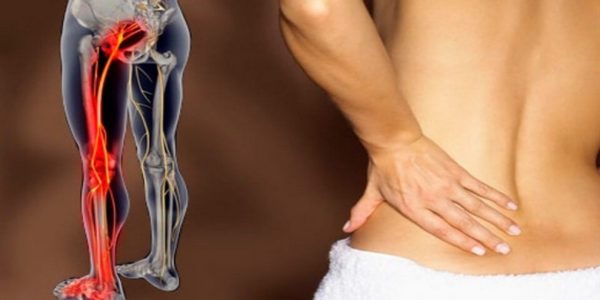
Если защемление произошло в поясничном отделе, боль распространяется на ягодицу, бедро и ногу
Кстати. Боль значительно усиливается, если пациент наклонится вперед, сделает резкое движение, поднимет что-то тяжелое. Переохлаждение и стрессовое состояние тоже могут усилить болевую симптоматику.
Иногда болевые ощущения распространяются не только в нижние конечности, но и на внутренние органы, расположенные в малом тазу. Боль – простреливающая или ноющая, развивается спустя недолгое время после защемления, и по мере нарастания отека тканей усиливается.
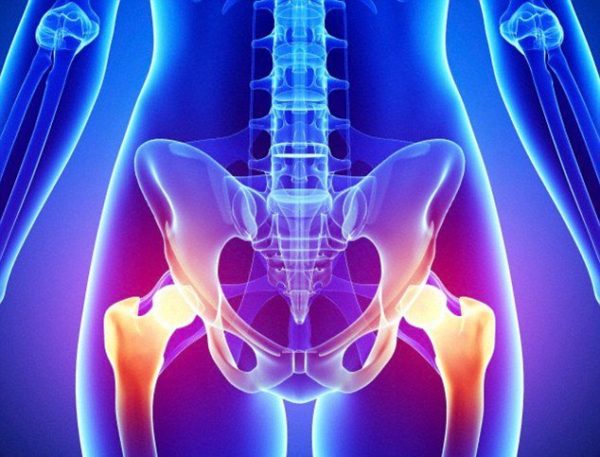
Нередко боль распространяется на органы таза, возникают нарушения функций мочеполовой системы
Мышечная атрофия
Наступает мышечная слабость в той стороне тела, где располагается защемление. Чаще всего при поясничной радикулопатии мышечный тонус теряет одна нижняя конечность, поскольку корешок обычно бывает защемлен с какого-то одного бока, а не по обе стороны от позвоночника. Нарушение функций мышц происходит вследствие повреждения нервов, которые отвечают за функционирования определенной области. Это нарушает работоспособность органов, в данном случае нижних конечностей.
Со стороны защемления резко снижается мышечный тонус, ощущается слабость в конечностях
Чувствительность
Нарушается чувствительность в том месте, где защемлен нерв. Это может проявляться в парестезии (когда по коже «бегают» мурашки и поверхность ее ощущается как прохладная). Иногда чувствительность может уменьшаться в зоне гениталий.

Одним из характерных проявлений корешкового синдрома является онемение пальцев, ощущение покалывания в руках
Кстати. В редких осложненных случаях симптомом радикулопатии могут стать нарушения работы органов малого таза, в частности дисфункция репродуктивной системы, сбой работы прямой кишки и мочевыводящих органов.
Диагностика поясничного корешкового синдрома
Чтобы поставить диагноз, врачу понадобится проведение осмотра и инструментальных исследований. Обращаться с данным синдромом следует к невропатологу. Желательно озвучить конкретные жалобы, обращая внимание на максимально точное описание симптомов. Врач проведет неврологический осмотр, в ходе которого будут выявлены зоны пониженной чувствительности, мышечной атрофии, болевые точки. Благодаря физикальному осмотру будет выяснено, в зоне какого именно позвонка произошло нервное защемление.

На первичном осмотре врач определяет наиболее вероятную причину заболевания и участок защемления нерва
При диагностике обязательно необходимо пальпировать болезненную область, где должно обнаружиться при этом мышечное напряжение.
Кстати. Во время пальпации, когда врач проходит наиболее болезненные участки, пациент невольно будет отклоняться в сторону, чтобы уменьшить боль.
Далее пациент получит направление на рентген или компьютерную томографию. Если диагноз останется не уточненным, возможно проведение МРТ или электронейромиографии (это исследование покажет патологии передачи нервных импульсов в мышцы).
Если вы хотите более подробно узнать, как проходит процедура МРТ позвоночника, а также ознакомится с подготовкой и проведением, вы можете прочитать статью об этом на нашем портале.
МРТ позволит точно установить место и степень поражения нервных волокон
Кстати. Самым точным диагностическим тестом, выявляющим корешковый синдром, является магнитно-резонансная томография. Но проведение процедуры не всегда возможно не только из-за имеющихся у пациента противопоказаний (например, несъемные металлические протезы), но и в силу высокой стоимости исследования.
Лечение
Как и при других заболеваниях позвоночника, специфика лечения может зависеть от причины возникновения корешкового синдрома и степени его выраженности. Но отличия не кардинальны, и состоят, главным образом, в том, что прежде чем применить хирургическое лечение, врач испробует все консервативные терапевтические методы.
Лечение корешкового синдрома в большинстве случаев осуществляется консервативными методами
Важно! К оперативному вмешательству при радикулопатии прибегают только в том случае, когда консервативное лечение в течение длительного периода не приносит эффекта, либо состояние пациента начинает стремительно ухудшаться.
Самое главное, что стоит запомнить, лечение радикулита не осуществляется дома, во всяком случае, без обращения к врачу, и ограничившись самостоятельной постановкой диагноза. Возможно, если симптомы не проявляются в крайней степени и не влияют на жизненный ритм и качество, врач посоветует ограничить физическую активность, сбалансировать рацион и записаться на прием к массажисту. Но если боль сильная, ни в коем случае не нужно пытаться справиться с ней без помощи врача.

Даже если боль слабо выражена, не стоит заниматься самолечением, чтобы не спровоцировать ухудшение состояния
Когда боль острая
При острой симптоматике, сильных болях и выраженном мышечном спазме назначаются обезболивающие и противовоспалительные препараты. Сначала таблетированные формы или внутримышечные инъекции, а также наружные мази. Если боль таким образом снять не удается, проводится паравертебральная блокада.
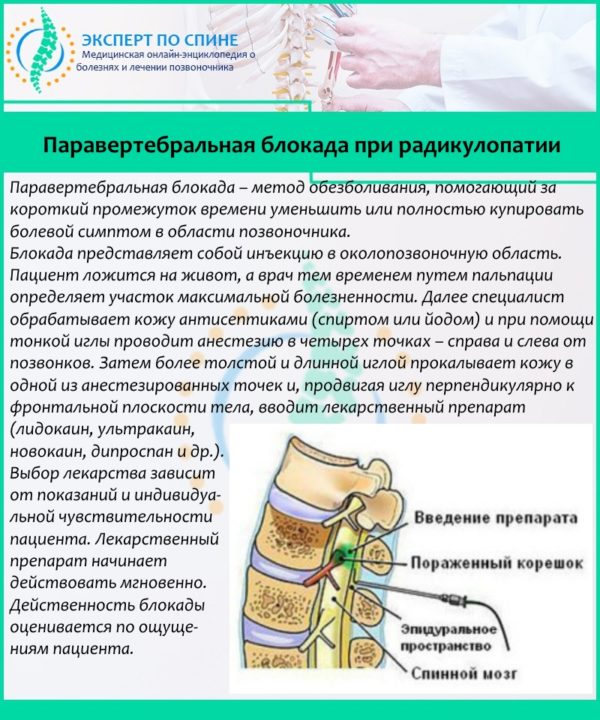
Паравертебральная блокада при радикулопатии
Данный этап лечения предусматривает прием нестероидных препаратов, таких как «Диклофенак», «Нимесулид» и другие.
Таблетки «Нимесулид»
Если вы хотите более подробно узнать, какие виды существуют обезболивающих уколов, а также правильное их использование, вы можете прочитать статью об этом на нашем портале.
Чтобы расслабить спазмированные мышцы, назначаются миорелаксанты. Для снятия отеков тканей пациенту рекомендуется принимать мочегонное.
После снятия боли
Как только удается избавить пациента от боли и остановить воспалительный процесс, можно приступать ко второму терапевтическому этапу, не менее важному, чем первый. Он включает лечебную физкультуру, массаж и физиотерапию, рефлексотерапию, иглоукалывание, мануальную терапию и другие процедуры.

Мануальная терапия — эффективный способ устранить защемление, но выполняться она должна исключительно квалифицированным специалистом
ЛФК проводится только с инструктором. Массаж и физиотерапевтические действия – только специалистом. При правильном использовании данных методов в комплексе происходит значительное уменьшение мышечного спазма, проходит воспаление, улучшается кровообращение и усиливается проводимость в тканях нервных импульсов.